Герпес беременных в анамнезе
Кафедра дерматовенерологии ГИУВ МО РФ
За последние годы во всем мире, в том числе и в России, отмечается тенденция к распространению генитального герпеса. Первичное инфицирование, как правило, протекает бессимптомно, и у 20–30% больных герпесом в течение первых 2–3 лет развивается рецидив заболевания, поэтому установить истинное число заболевших не предоставляется возможным. Рост заболеваемости в значительной мере связан с распространением бессимптомной и недиагностированной форм болезни, но этот объективный процесс, к сожалению, не сопровождается радикальными изменениями отношения к этому заболеванию как врачей, так и населения.
Профилактика инфекции практически мало осуществима, так как слишком большое число людей вовлечено в социальную и сексуальную активность и большинство из них являются пожизненными вирусоносителями. Имеются данные, что к 5-летнему возрасту около 60% детей уже инфицировано вирусом герпеса, а к 15 годам – почти 90% детей и подростков. Таким образом инфицированность и заболеваемость постоянно растут, опережая естественный прирост населения планеты. По сравнению с 80-ми годами к концу тысячелетия число зарегистрированных больных герпесом возросло в США на 13–40%, странах Европы – на 7–16%, наиболее высокий процент отмечается в Африке и составляет 30–40%. Особенно быстро увеличивается число зарегистрированных случаев генитального герпеса (на 168% за последнее десятилетие).
Так, в США, при обследовании лиц, посещающих клинику по планированию семьи, герпес выявлялся у 22%, среди беременных женщин (не имеющих в анамнезе генитального герпеса) – у 32% и у лиц, посещающих клинику по поводу лечения заболеваний, передаваемых половым путем, – в 46% случаев (М.Frenkel, 1993; J.Corey, 1998).
Соотношение вируса простого герпеса 1 (ВПГ-1) и ВПГ-2 при генитальном герпесе обнаруживают не только географическую, возрастную, но и социально-экономическую вариабельность: ВПГ-1 чаще определяется у женщин, страдающих рецидивируюшим генитальным герпесом (РГГ) в возрастной группе 16–20 лет (55%), у пациентов, относящихся к низшим социальным слоям населения, ВПГ-1 при РГГ регистрируется в 10% случаев, у пациентов средних социальных слоев –в 50% случаев.
Генитальный герпес встречается во всех популяционных группах, и самая высокая заболеваемость зарегистрирована в возрастной группе 20–29 лет, однако имеется и второй пик, приходящийся на возраст 35–40 лет. Повышенному риску развития заболевания подвергаются лица, начинающие раннюю половую жизнь.
Проведенные сероэпидемиологические исследования показали также огромную разницу между распространением серопозитивности ВПГ и клиническими проявлениями заболевания. Для развитых стран Европы и США наиболее характерна типичная форма РГГ, в то время как для развивающихся стран с низким социально-экономическим развитием – атипичное или бессимптомное течение инфекции. Так, антитела к ВПГ-2 у белого населения обнаруживаются гораздо реже в сравнении с негроидной расой, поэтому у последних заболевание протекает чаще атипично. В связи с этим они не обращаются в специализированные учреждения и таким образом являются источниками распространения инфекции.
Согласно данным исследователей только 20% инфицированных ВПГ имеют диагностированный симптоматический генитальный герпес, 60% – нераспознанный симптоматический герпес (атипичную форму) и 20% – бессимптомный герпес. Одним из недавно открытых аспектов является бессимптомное вирусовыделение у мужчин и женщин. Кроме риска передачи вируса сексуальному половому партнеру бессимптомное выделение вируса у женщин является важным источником неонатальной инфекции и 50% всей инфекции новорожденных.
Герпетическая инфекция может приобретать крайне тяжелые формы, если она протекает на фоне иммунодефицитных состояний, приобретенного или физиологического, как это происходит у новорожденных. Именно это обстоятельство определяет особый интерес во время беременности (А.П.Никонов, Л.Н.Хахалин, 1977; Л.А.Марченко, 2000).
Генитальный герпес во время беременности:
- представляет собой риск для плода и в меньшей степени для матери;
- первичный эпизод может привести к самопроизвольному выкидышу, неонатальной инфекции или диссеминиации инфекции у матери;
- неонатальный герпес чаще связан с первичной герпетической инфекцией у матери во время беременности.
В настоящее время к факторам, влияющим на риск инфицирования плода, относят:
- тип возбудителя;
- тип инфекции у матери (первичная или вторичная);
- срок беременности и степень повреждения физических и функциональных барьеров;
- генетические особенности иммунной системы плода.
Важным обстоятельством является серологическое обследование партнера, определяющего риск передачи ВПГ беременной женщине.
Риск неонатального герпеса очень высок и составляет в США, Японии и Англии 1:2000, 1:1500 и 1:65 000 соответственно. Несмотря на то что инфицирование новорожденного ВПГ-2 от матери происходит достаточно редко (в среднем 1:5000 родов), тяжесть проявлений неонатального герпеса и неблагоприятный прогноз для новорожденного делают актуальной эту проблему.
Наиболее часто (85%) инфицирование новорожденного происходит интранатально (при прохождении родового канала), независимо от того, имеются в данный момент клинические проявления герпетической инфекции в области шейки матки и вульвы или нет, а также при бессимптомном выделении вируса.
Опасность инфицирования во многом зависит от следующих факторов:
- длительности безводного периода (восходящий путь инфицирования при преждевременном разрыве плодных оболочек);
- применения инструментальных вмешательств в родах, приводящих к травматизации родовых путей матери и кожи новорожденного;
- уровня материнских антител, перешедших к плоду трансплацентарно, и местных антител, связывающих вирус в генитальном тракте.
Возможно и постнатальное инфицирование новорожденного при наличии герпетических проявлений у матери и медицинского персонала при использовании для ухода за новорожденными инфицированного инструментария. Тяжелое течение заболевания обусловливает необходимость разработки методов наблюдения и ведения беременных с риском вертикальной передачи генитального герпеса и методов их родоразрешения.
Факторы высокого риска
Факторы низкого риска
1. Истинный первичный
эпизод генитального герпеса
2. Использование кожных
электродов или забор крови
плода у женщины с
генитальным герпесом
3. Серонегативные женщины,
имеющие партнеров с
генитальным герпесом
1. РГГ до беременности
2. Высокий титр IgG
к ВПГ-2 до беременности
Потенциальный партнер
Риск передачи ВПГ-2 (от носителя в течение года)
ВПГ-1 (+) и ВПГ-2 (-)
ВПГ-1 (-) и ВПГ-2 (-)
Тактика ведения беременной, половой партнер которой страдает рецидивирующим экстрагенитальным герпесом

При трансплацентарном (вертикальном механизме передачи от матери плоду) инфицирование плода ВПГ реализуется различными путями: при любой острой форме герпетической инфекции (даже лабиальной) или обострении рецидивирующего герпеса у беременной, если имеется вирусемия. После преждевременного разрыва оболочек, а также путем передачи вирусов со спермой через инфицированную яйцеклетку, развивается внутриутробное инфицирование, на 50% обусловленное ВПГ-2. Наибольшее число заболеваний у новорожденных встречается, когда у матери во время родов имеются первичные проявления генитального герпеса, особенно на поздних сроках беременности. Риск инфицирования ВПГ у ребенка составляет 20–40%. Если у матери имеется обострение хронической герпетической инфекции, риск инфицирования ребенка ниже – менее 4%. Риск неонатального герпеса наиболее низок (1/10 000), когда ни у женщины , ни у ее партнера в анамнезе не было проявления генитального герпеса. Как ни парадоксально, такая ситуация составляет 2/3 неонатального герпеса — 70%. В этиотропной терапии нуждается только ребенок. Женщинам по крайней мере в течение последних 2 мес беременности рекомендуется использовать барьерную контрацепцию, избегать контактов с другими партнерами (как для мужчин, так и для женщин).
Наблюдаются случаи и асимптомного вирусовыделения ВПГ-2, которые могут происходить в случаях:
- если высыпания расположены в местах, недоступных для обозрения, например на шейке матки;
- истинное асимптомное вирусовыделение;
- если герпетические поражения неправильно интерпретированы врачом и/или пациентом (кандидоз, трещины и др.).
В результате длительных исследований были выработаны единые рекомендации по ведению беременности у женщин с генитальным герпесом, применяемые в большинстве стран:
- Обследование каждой женщины во время беременности на герпес-вирусную инфекцию;
- Вирусологическое подтверждение при наличии герпетических высыпаний во время обострения ВПГ-инфекции у женщин, планирующих беременность, и их половых партнеров (целесообразно использование только метода ПЦР).
- Тщательный сбор анамнеза при взятии на учет по беременности с целью выявления эпизодов первичного герпеса у беременных и их партнеров.
- Клиническое обследование родовых путей перед родами для выявления герпетических очагов повреждения.
У новорожденных различают диссеминированную форму заболевания, герпетическое поражение ЦНС и поражение кожи и слизистых оболочек, а при наличии лечения смертность при данных формах заболевания составляет 50, 15 и 0 соответственно. Эти различия, очевидно, обусловлены существованием разных факторов риска. Наиболее неблагоприятен прогноз диссеминированной инфекции. У недоношенных детей летальность достигает 90–95%. Симптомы заболевания появляются на 4–5-й дни после рождения. Поражение печени проявляется желтухой, гепатоспленомегалией, иногда кровотечениями. У 75% новорожденных имеется герпетический энцефалит, отмечаются при этом повышение внутричерепного давления, повышенная возбудимость, двигательная гиперактивность, судороги. Пневмония проявляется диспноэ, полипноэ, цианозом. В процесс также могут вовлекаться гортань, трахея, пищевод, желудок, кишечник, селезенка, почки, сердце. На коже могут быть кровоизлияния и характерные для герпетической инфекции везикулярные высыпания, однако в большинстве случаев при диссеминированной форме они отсутствуют.
При инфицированности плода в ранние сроки беременности могут формироваться пороки развития. При выздоровлении возможны остаточные явления в виде микроцефалии, микрофтальмии и хориоретинита.
При клинической диагностике герпетической инфекции у новорожденных учитывается, что примерно у 1/3 больных поражения кожи, глаз и слизистой оболочки полости рта являются первыми признаками инфекции; у 1/3 новорожденных признаки системного заболевания или развитие энцефалита регистрируется до появления указанных симптомов; и еще у 1/3 новорожденных с системной инфекцией или локализованным энцефалитом поражения кожи, глаз, слизистой оболочки полости рта не наблюдаются.
Поэтому стратегия лечения герпетической инфекции заключается в обследовании каждой женщины во время беременности и определении лиц, относящихся к группе высокого риска.
Лечение беременных противовирусными препаратами (зовиракс, валтрекс) обязательно при:
- первичном эпизоде генитального герпеса;
- во время обострения (назначают обычно в 12 нед беременности);
- для профилактики неонатального герпеса и рецидивов перед родами (обычно в 36–38 нед).
В этих случаях назначают зовиракс (ацикловир) или валтрекс (валацикловир) в стандартных дозировках по схемам эпизодического и профилактического лечения.
Эпизодическое лечение:
- ацикловир (зовиракс), 200 мг – по 400 мг 3 раза в сутки в течение 5 дней;
- валацикловир (валтрекс), 500 мг – по 500 мг 2 раза в день в течение 5 дней.
- ацикловир (зовиракс), 200 мг – по 400 мг 2 раза в сутки в течение от 10 дней и более;
- валацикловир (валтрекс), 500 мг – по 500 мг 1 раз в сутки в течение от 10 дней и более.



Герпес беременных — дерматоз, проявляющийся полиморфной сыпью и сильным зудом. Это не вирусное, а аутоиммунное заболевание, протекающее с участием комплементсвя-зывающих IgG -антител. Герпес беременных тяжело переносится больными; вопрос о его влиянии на плод остается спорным. Синоним: herpes gestationis .
1 случай на 10 000 беременностей.
Одинаково подвержены все расы.
Начало и течение
Заболевание обычно начинается на 4— 7-м месяце беременности, однако может возникнуть и в первом триместре, и в послеродовом периоде. В послеродовом периоде часто наблюдается обострение. Герпес беременных нередко рецидивирует при повторных беременностях и приеме лекарственных средств, содержащих эстрогены или прогестагены (в частности, перораль-ных контрацептивов).
Сильнейший, мучительный зуд, вызывающий тревогу (особенно если беременность — первая).
Слизистые Не поражены.
Волосы и ногти Не поражены.
Зудящая сыпь у беременной Полиморфный дерматоз беременных (возникает на поздних сроках беременности, нет везикул, нет отложений иммунных комплексов на границе эпидермиса и дермы); полиморфная экссудативная эритема; герпети-формный дерматит; буллезный пемфигоид; диффузный нейродермит, лекарственная то-ксидермия.
Патоморфология кожи Световая микроскопия. Гистологическая картина многообразна. Лимфогистиоцитарные инфильтраты с эозинофилами и единичными нейтрофилами вокруг поверхностного и глубокого сосудистых сплетений кожи. Отек сосочков дермы и эпидермиса; везикулы и субэпидермальные пузыри, имеющие форму луковицы или слезинки; более или менее выраженная гидропическая дистрофия ба-зального слоя эпидермиса; над верхушками сосочков дермы — характерные очаги некроза базального слоя эпидермиса, спонгиоз. Иммунофлюоресцентное окрашивание. Массивные гомогенные линейные отложения компонента комплемента СЗ вдоль базальной мембраны — в пораженных (вокруг пузырей и в волдырях) и здоровых участках кожи. У 30—40% больных отложения комплемента сочетаются с отложениями IgGl . Иногда выявляют отложения IgA и IgM , изредка — отложения пропердина, фактора В, Clq и С4. Эти отложения сохраняются месяцами, иногда до года после исчезновения сыпи.
У всех больных в крови присутствует ком-плементсвязывающий фактор герпеса беременных. Он представляет собой IgG -антите-ла (предположительно подкласс IgGl ), которые обладают большим сродством к комплементу. Методом непрямой иммунофлюо-ресценции выявить этот фактор часто не удается из-за его низкой концентрации. Комплементсвязывающий фактор герпеса
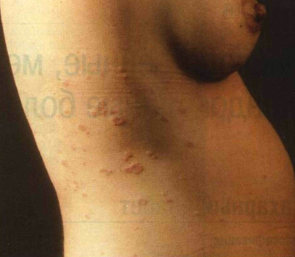
Рисунок 15-63. Герпес беременных. Срок беременности — 28 недель. Отечные папулы и волдыри сопровождаются мучительным зудом. беременных связывается с базальной мембраной амниотического эпителия.
У больных с большой частотой обнаруживают аллели HLA - B 8, HLA - DR 3 и HLA - DR 4.
Клиническая картина, подтвержденная результатами биопсии.
В одном из исследований показано достоверное увеличение антенатальной смертности и частоты преждевременных родов; другие исследователи это мнение оспаривают. У большинства детей, родившихся от больных матерей, кожа не поражена, у остальных встречаются разнообразные высыпания (волдыри, везикулы, пузыри). Сыпь разрешается самостоятельно. Как в пораженной, так и во внешне здоровой коже новорожденных выявляют отложения компонента комплемента СЗ, а у некоторых детей в крови присутствует комплементсвязывающий фактор герпеса беременных.
Этиология и патогенез
Этиология неизвестна. Отложения компонента комплемента СЗ вдоль базальной мембраны и наличие комплементсвязывающего фактора герпеса беременных свидетельствуют о том, что патогенез заболевания во многом сходен с патогенезом буллезного пемфи-гоида. Считают, что IgG -антитела синтезируются в ответ на появление антигена, характерного для беременности и, по-видимому, экспрессируемого амнионом. Эти антитела специфичны к белку с молекулярным весом 180 000, входящему в состав гемидесмосом. Они откладываются вдоль базальной мембраны, активируют комплемент и запускают воспалительную реакцию.
Неясно, является ли герпес беременных самостоятельным заболеванием или разновидностью буллезного пемфигоида. Эти болезни роднит сходная морфологическая картина, сходный патогенез и сходство, если не идентичность, антигенов (один из двух антигенов, к которым появляются аутоан-титела при буллезном пемфигоиде, тоже имеет молекулярный вес 180 000).
Немаловажная роль в патогенезе герпеса беременных принадлежит и гормонам. Об этом свидетельствуют возникновение болезни во время беременности, обострение сразу после родов и рецидивы при гормонально-активных опухолях и приеме перораль-ных контрацептивов.
Назначают внутрь кортикостероиды — пред-низон, 20—40 мг/сут, или другой препарат в эквивалентной дозе. В послеродовом периоде препарат постепенно отменяют. При рецидивах могут потребоваться более высокие дозы кортикостероидов. Некоторым больным достаточно местного лечения кортико-стероидами и приема Н,-блокаторов.
Если беременную лечили высокими дозами кортикостероидов, неонатолог должен обследовать ребенка для исключения надпочечниковой недостаточности. Поражение кожи у новорожденных быстро проходит само по себе; лечение не требуется.

Герпес – вирусная инфекция, характеризующаяся высыпаниями сгруппированных пузырьков на коже и слизистых оболочках. Основными областями поражения выступают губы, слизистые оболочки рта, язык, глаза, наружные половые органы. Различают два типа вируса простого герпеса человека: лабиальный (тип первый) и генитальный (тип второй). Вирус герпеса вне зависимости от его типа может протекать бессимптомно. В настоящее время инфицированность вирусом герпеса населения планеты превышает 75%. Вирус герпеса любого типа не поддается лечению. Однако противовирусная терапия эффективно подавляет вирус в организме, препятствую проявлению его симптомов.
Механизм инфицирования вирусом герпеса
Инфицирование вирусом простого герпеса любого типа происходит при непосредственном контакте с инфицированным человеком. При латентном течении герпеса человек может не подозревать о существовании вируса в организме. Заражение лабиальным герпесом может также произойти воздушно-капельным и бытовым путем при использовании чужих предметов личной гигиены, столовых приборов. При первичном инфицировании на слизистых оболочках рта, языке, губах возникают болезненные пузырьки, наполненные прозрачной жидкостью.
Инфицирование вирусом простого герпеса второго типа происходит половым путем при вагинальном, анальном либо оральном контакте. В большинстве случаев возбудителем генитального герпеса является вирус простого герпеса второго типа (в редких случаях первого типа). Презерватив в данном случае не предоставляет полной защиты, так как герпес может проявляться на участках кожи, не покрываемых презервативом.
Обострения как генитального, так и лабиального герпеса возникают при переохлаждении, стрессе, истощении, менструации, других заболеваниях, а также факторах, способствующих снижению иммунитета.
Герпес у беременных: возможные риски
Вирус герпеса у беременных занимает второе место после вируса краснухи (Rubella virus) по тяжести патологий, вызываемых у плода. Во время беременности организм женщины претерпевает ряд физических и гормональных изменений, которые отражаются на иммунитете организма.
Герпес у беременных протекает в четырех клинических формах:
- Первичная форма герпеса – инфицирование организма впервые происходит во время беременности. Заболевание характеризуется клиническими проявлениями герпеса (локализованные высыпания). В организме пациента отсутствуют антитела к вирусу простого герпеса 1 и 2 типа;
- Первый эпизод вируса герпеса – инфицирование организма произошло до наступления беременности с бессимптомным течением, а клинические проявления герпеса возникают впервые в течение беременности. В организме пациента присутствуют антитела к вирусу герпеса первого типа и отсутствуют антитела к вирусу герпеса второго типа;
- Рецидивирующий герпес у беременных – инфицирование вирусом герпеса произошло до беременности. В течение беременности происходит активизация вируса, возникают клинические проявления. В очаге поражения при анализе определяется наличие вируса одного из типов, в крови присутствуют антитела к вирусу герпеса второго типа;
- Бессимптомное вирусное распространение – интенсивное размножение вируса и распространение по клеткам организма. Такая форма герпеса характерна для беременных с рецидивирующим герпесом в анамнезе.
Лабиальный герпес у беременных не представляет опасности для развивающегося в утробе ребенка даже при его клинических проявлениях в любой период беременности. Генитальный герпес у беременных несет большую угрозу для плода.
Так, генитальный герпес у беременных становится причиной следующих осложнений:
- замирание беременности;
- выкидыш;
- преждевременные роды;
- замедление внутриутробного развития плода;
- недоразвитие головного мозга ребенка – микроцефалия;
- водянка головного мозга ребенка – гидроцефалия.
Вирус герпеса у беременных может передаться плоду внутриутробно, во время родов, в послеродовой период.
Антенатальное (внутриутробное) инфицирование плода происходит в 5% случаев. Герпес у беременных, зараженных до наступления беременности, подавляется выработанными антителами. Чаще инфицирование плода вирусом герпеса происходит при первичной форме герпеса у беременных, когда в организме матери еще не выработаны антитела к вирусу.
Наибольший процент (75 – 90%) передачи вируса ребенку происходит во время родов при прохождении плода через инфицированные родовые пути.

Послеродовое заражение ребенка происходит крайне редко при несоблюдении правил гигиены и непосредственном контакте инфицированной матери с активной формой вируса и ребенка. Следует учесть, что вирус герпеса любого типа не передается с грудным молоком (за исключением случаев, когда герпетические высыпания присутствуют на сосках и молочных железах матери).
При рецидивирующей форме герпеса у беременных и своевременном профилактическом лечении герпеса у беременных вероятность заражения ребенка как внутриутробно, так и во время родов сводится к 0 – 4%.
Профилактика вируса герпеса у беременных
Для профилактики вируса герпеса у беременных необходимо проведение анализов, выявляющих наличие и тип антител к вирусу простого герпеса при постановке на учет. При выявлении вируса герпеса у беременных и на основании собранного анамнеза (период заражения вирусом герпеса, количество рецидивов, триггеры, провоцирующие рецидивы) врач назначает профилактическое лечение даже в том случае, если клинические симптомы вируса отсутствуют. Следует помнить, что количество препаратов, разрешенных при беременности, крайне невелико. Именно поэтому врачи настоятельно рекомендуют проведение обследования при планировании беременности и профилактическом лечении герпетических инфекций, что сведет к минимуму клинические проявления вируса герпеса у беременных.
Если же женщина не является носителем вируса герпеса любого типа, то крайне важно предохранить себя от инфицирования вирусом герпеса при беременности. В силу того, что данное заболевание в большинстве случаев характеризуется латентным бессимптомным течением, половой партнер может не знать о наличии вируса в организме. Обследование на определение вируса проходят оба партнера. При выявлении вируса у партнера в период беременности необходимо соблюдать максимальную осторожность при половых контактах.
Лечение герпеса у беременных
При выявлении герпеса у беременных врач назначает противовирусную терапию, включающую препараты для внутреннего (таблетки) и внешнего (мази) применения. Ни в коем случае лечение герпеса у беременных не должно проводиться самостоятельно. Врач, исходя из клинической картины заболевания, может назначить различные препараты для лечения герпеса у беременных, среди которых наиболее популярными являются панавир, ацикловир. Для местного применения используются противовирусные мази для быстрого заживления очагов. Ни в коем случае нельзя превышать дозы прописанных препаратов при лечении герпеса у беременных во избежание негативных последствий.
Видео с YouTube по теме статьи:
Гестационный пемфигоид, или аутоиммунный дерматит беременных – редкое аутоиммунное заболевание, возникающее во время беременности и в раннем послеродовом периоде, проявляющееся возникновением полиморфной буллезной сыпи.
Развивается заболевание чаще во 2 и 3 триместрах беременности и в первую неделю после родов. Гестационный пемфигоид может являться предвестником иных аутоиммунных заболеваний, а также одним из ранних симптомов злокачественных опухолей трофобласта. В таких случаях говорят о паранеопластическом синдроме.
Доказана связь заболевания с носительством антигенов HLA-DR3 и HLA-DR4 главного комплекса гистосовместимости.
Факторами риска являются генетическая предрасположенность, наличие эпизодов герпеса беременных во время предыдущей беременности или в послеродовом периоде, прием оральных контрацептивов после предыдущего эпизода заболевания, аутоиммунные заболевания в анамнезе (системная красная волчанка, вульгарная пузырчатка и т.п.).
Гестационный пемфигоид относится к заболеваниям, которые могут передаваться от матери плоду.
Причины
Таким образом, заболевание можно отнести к аутоиммунным.
Возникающее в месте поражения аутоиммунное воспаление активизирует систему комплемента. Включение в воспалительный процесс нейтрофильных и эозинофильных гранулоцитов, образование экссудата приводят к отслойке пораженного эпидермиса от дермы и образованию элементов сыпи в виде пузырей.
Первоначально поражение носит локальный характер, но в дальнейшем высыпания становятся генерализованными, захватывая все тело кроме лица и слизистых оболочек.
У части женщин аутоантитела проникают через плаценту к плоду. После рождения у таких детей обнаруживается эритематозная сыпь, которая самостоятельно проходит спустя несколько дней или недель, поскольку антитела матери в крови ребенка через некоторое время разрушаются.
Симптомы
В абсолютном большинстве случаев гестационный пимфегоид дебютирует во 2-3 триместре беременности, однако может проявиться и в 1 триместре, и в послеродовом периоде.
На фоне полного благополучия, как правило, на здоровой неизмененной коже появляется сыпь. Первоначально она носит эритематозно-папулезный характер. Элементы сыпи имеют кольцевидную или полициклическую форму. Сыпь покрывает кожу живота вокруг пупка, дистальные отделы конечностей, склонна к слиянию, симметрична.
На 2-3 день сыпь приобретает буллезный характер. Буллы имеют серозное содержимое. Диаметр элементов сыпи варьирует от нескольких миллиметров до нескольких сантиметров.
В дальнейшем сыпь распространяется на проксимальные отделы конечностей (бедра, плечи), на грудь, редко – на лицо. Как правило, высыпания сопровождаются сильным зудом. С течением времени пузыри регрессируют. Эритематозные элементы исчезают позже.
Высыпания не сопровождаются изменениями общего состояния, повышением температуры и т.п.
Иногда заболевание начинается сразу с буллезной сыпи, без первоначального появления эритематозно-уртикарной.
Течение заболевания волнообразное, после мнимого улучшения снова появляется сыпь. В раннем послеродовом периоде у ¾ женщин отмечается рецидив заболевания. В течение жизни отмечаются многочисленные рецидивы, обычно перед наступлением менструации.
Послеродовый гестационный пемфигоид возникает в первые двое суток после родов. Этот вид пемфигоида также регрессирует самостоятельно в течение нескольких недель.
Диагностика
Гестационный пемфигоид диагностируется на основании анамнеза заболевания, данных объективного обследования, данных лабораторных исследований.
В анамнезе имеет значение контакт с инфекционными больными, характер половой жизни до и во время беременности (как дифференциально-диагностический критерий в отношении TORCH-инфекций и иных ЗППП), наличие сопутствующих высыпаниям симптомов (лихорадка, боли в конечностях и в животе, нарушения стула и/или мочеиспускания и т.п.).
При осмотре обращается внимание на локализацию сыпи, ее характер, наличие сливных элементов сыпи, расчесов, характер содержимого булл.
Назначаются общий анализ крови, биохимический анализ крови, анализ крови на C3 компонент комплемента, общий анализ мочи, иммуногистохимическое исследование, исследование содержимого булл на эозинофилы, ИФА, определение ревматоидных факторов в крови.
Важно! Критерием, позволяющим со 100% уверенностью поставить диагноз гестационного пемфигоида, является выявление линейных отложений C3 компонента комплемента и/или иммуноглобулина класса G на базальной мембране и стенках пузырей.
При подозрении на трофобластическую болезнь проводятся компьютерная томография, ультразвуковое исследование.
Дифференциальную диагностику проводят с полиморфной сыпью беременных, иными буллезными дерматозами, герпетиформным дерматозом Дюринга, паранеопластическим синдромом при опухолях.
Осложнения
У части женщин с подтвержденным диагнозом гестационного герпеса отмечается в дальнейшем развитие или обострение аутоиммунных заболеваний.
При несоблюдении правил гигиены при обработке вскрывшихся булл возможно присоединение инфекционного компонента.
Гестационный пемфигоид сам по себе может являться симптомом злокачественных опухолей трофобласта. При дополнительном обследовании у таких беременных выявляются соответствующие изменения.
Прогноз
Прогноз для матери и плода при истинном гестационном пемфигоиде, не сопровождающем злокачественные опухоли, благоприятный. Сыпь проходит
самостоятельно до родов либо через несколько дней после родов. Как правило, на фоне лечения кортикостероидами заболевание регрессирует быстрее.
Сыпь у новорожденного проходит также бесследно.
С целью предупреждения рецидивов в дальнейшем рекомендуется тщательно подбирать оральные контрацептивы, при возможности, отказаться от приема оральных контрацептивов.
Читайте также:
- У кого была гнойная ветрянка у детей
- Подсолнечное масло от вшей отзывы
- Лікування генітального герпесу у жінок
- Что значит когда снится что ты в лишаях
- Как лечат спящий герпес
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.

