Дифференциальная диагностика розового лишая
Дифференциальная диагностика
 |
| Розовый лишай |
Розовый лишай (pityriasis rosea Gibert) – эритематозно-сквамозный дерматоз. Наблюдается чаще в весенне-осеннее время, преимущественно у женщин среднего возраста, редко у детей. Этиология и патогенез заболевания не выяснены. Многие дерматологи высказывают предположение об инфекционной природе розового лишая, основываясь на следующих наблюдениях. Заболевание начинается с появления первичной материнской бляшки. Через 7-10 дней возникают распространённые высыпания. Розовый лишай иногда развивается после ангины, гриппа, острого респираторного заболевания и сопровождается лёгким нарушением общего состояния больного. После заболевания остается иммунитет. Болеют иногда несколько членов семьи. Отмечается цикличность течения.
Клиническая картина розового лишая в большинстве случаев характерна. В начале заболевания на коже груди или спины появляется пятно розово-красного цвета овальной формы; в центре пятна отмечается легкое шелушение и поверхность его как бы ат-рофична (материнская бляшка). Затем на туловище и конечностях, особенно в области подкрыльцовых впадин и пахово-бед-ренных складок, возникают пятнистые или пятнисто-папулёзные, а иногда пятнисто-уртикарные элементы. Они располагаются симметрично на коже туловища и конечностей по линиям Лангера. Кожа лица, волосистой части головы, кистей и стоп обычно не поражается.
Пятнисто-папулёзные элементы бледно-розовой окраски, несколько вытянутой формы (от 0,5х1 до 1х2 см или несколько больше), имеют резкие границы. В центре элементов окраска менее интенсивная, по периферии – более яркая красная кайма. Поверхность высыпаний покрыта мелкими ртрубевидными чешуйками. В отдельных случаях происходит слияние этих высыпаний, особенно при наличии обильной мыпи. Материнские бляшки не всегда предшествуют распространению сыпи, нередко они уже регрессируют к моменту обращения больного к врачу. Высыпания постепенно бледнеют, чешуйки отпадают, после чего остаются пигментные пятна, в дальнейшем исчезающие бесследно. Зуд наблюдается лишь при нерациональном лечении. Слизистые оболочки поражаются крайне редко. Заболевание продолжается 6-8 недель. Рецидивы, как правило, не возникают. Наблюдаются атипичные формы розового лишая: уртикарная, везикулёзная, папулёзная. Редкой разновидностью является цирцинарный окаймленный лишай Видаля (pityriasis circinata et marginata Vidiai). При этой форме розового лишая возникают высыпания значительно большей величины (до 8 см в диаметре). Они розовато-красного цвета, со слабо выраженным шелушением, могут появляться самостоятельно или вместе с типичными высыпаниями розового лишая.
Гистологически в эпидермисе обнаруживают акантоз и паракератоз, межклеточный и внутриклеточный отёк, иногда небольшие пузырьки и микроабсцессы, напоминающие псориатические. В соcочковом слое кожи отмечаются расширение сосудов и околососудистая лимфоидная инфильтрация.
Дифференциальная диагностика. Заболевание необходимо дифференцировать от себорейной экземы, псориаза, сифилиса, трихофитии, парапсориаза, кольцевидной центробежной эритемы Дарье.
От себорейной экземы розовый лишай отличается наличием материнской бляшки, расположением высыпаний на местах, нетипичных для себорейной экземы (не поражаются лицо и волосистая часть головы). При себорейной экземе не наблюдается характерного для розового лишая расположения элементов по линиям Лангера. Шелушение при розовом лишае мелкое отрубевидное, при себорейной экземе - чешуйки сальные.
От псориаза розовый лишай отличается наличием материнской бляшки, в основном пятнистым, а не папулёзным характером элементов, не возникающих обычно на волосистой части головы, лице, кистях и стопах, сравнительно быстрым регрессом этих высыпаний, отсутствием типичных псориатических феноменов (псориатическая триада). Однако следует иметь в виду, что затруднения в диагностике чаще возникают в начальной стадии заболевания, когда псориатические элементы имеют вид пятен без заметного инфильтрата.
Иногда розовый лишай имеет большое сходство с каплевидным парапсориазом. Однако наличие папулёзных элементов одинаковой величины, шелушение в виде облатки, наличие симптомов (скрытое шелушение облатка и точечные геморрагии), характерных для каплевидного парапсориаза, и отсутствие их при розовом лишае позволяют установить правильный диагноз.
От бляшечного парапсориаза хроническая форма розового лишая – цирцинарный окаймленный лишай Видаля – отличается более ярким цветом элементов сыпи. При парапсориазе цвет бляшек различный, но, как правило, более тёмный, шелушение незначительное.
Розовый лишай в отличие от сифилитической розеолы характеризуется более яркой окраской высыпаний, их неодинаковой величиной и наличием шелушения, в то время как шелушащаяся сифилитическая розеола встречается крайне редко.
От папулёзного сифилида розовый лишай отличается отсутствием плотного инфильтрата в основании папулёзных элементов, характерного для сифилитических папул, более яркой окраской элементов. Папулезные сифилиды имеют медно-красный цвет, высыпания при розовом лишае – розовато-красные. Для сифилитических папул характерно шелушение в виде воротничка Биетта, в то время как высыпания при розовом лишае покрыты единичными отрубевидными чешуйками.
В отдельных случаях розовый лишай необходимо дифференцировать от поверхностной трихофитии, особенно при наличии у больного материнской бляшки и отсутствии других элементов сыпи, однако более выраженное острое воспаление, розовый оттенок бляшки, отсутствие резких границ элемента, что характерно для трихофитии, позволяют установить правильный диагноз, который подтверждается также отсутствием элементов гриба при лабораторном исследовании. При атипичных формах розового лишая следует искать отдельные типичные элементы и остатки материнской бляшки.
Другие статьи по теме:
 |
Последнее обновление страницы: 11.12.2014 Обратная связь Карта сайта

Классификация. Современные методы коррекции морщин, применяемые в косметологии.
• Розовый лишай - папулосквамозное заболевание с неизвестной этиологией.
• Заболевание возникает в любом возрасте, но в большинстве случаев наблюдается между 10 и 35 годами.
• Пик заболеваемости приходится на 20-29 лет.
• Соотношение полов примерно равное.
• Высыпания чаще всего отмечаются в зимние месяцы.
• Причина возникновения розового лишая неизвестна, обсуждаются несколько этиологических факторов.
• Длительное время предполагалось, что болезнь имеет вирусную природу, поскольку перед началом высыпаний часто отмечаются вирусоподобные продромальные симптомы. В качестве этиологического фактора предполагался вирус герпеса человека 7 типа, однако многочисленные исследования не дали достаточных фактических оснований в пользу такого заключения.
• Chlamydia pneumoniae, Mycoplasma pneumoniae и Legionella pneumophilia также рассматривались в качестве этиологических факторов, однако различные исследования не выявили существенного повышения уровня антител против этих возбудителей у пациен тов с розовым лишаем.
• В редких случаях розовый лишай наблюдается как результат реакции на лекарственные препараты. К препаратам, которые согласно документальным данным вызывают высыпания, похожие на розовый лишай, относятся барбитураты, каптоприл, клонидин, интерферон и вакцина против вирусного гепатита В.
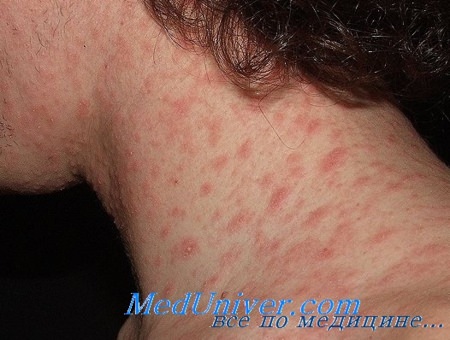
• Вид очагов варьирует от овальных пятен до слегка приподнятых бляшек размерами 0,5-2 см. Они обычно лососевого цвета (или гиперпигмептированные у лиц с темной кожей) и, как правило, окружены шелушением. Некоторые из очагов имеют кольцевидную форму без высыпаний в центре.
• Во многих случаях материнская бляшка разрешается к появлению остальных экзантематозных высыпаний, что может сильно затруднить постановку диагноза.
• Системные симптомы отсутствуют.
• Зуд отмечается примерно у 25% пациентов.
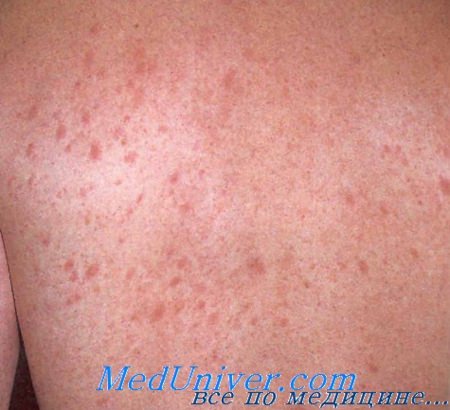
Диагноз розового лишая устанавливается по клиническим данным. Лабораторные тесты, облегчающие диагностику, отсутствуют. В биоптате очагов выявляются только неспецифические воспалительные изменения. Следует отметить, что вторичный сифилис также является папулосквамозным заболеванием и иногда его трудно отличить от розового лишая. Поэтому, если предполагается диагноз розового лишая, большое значение имеют сведения о половых партнерах. Пациентам с наличием в анамнезе болезней, передаваемых половым путем, или рискованным сексуальным поведением проводится серологический тест на сифилис.
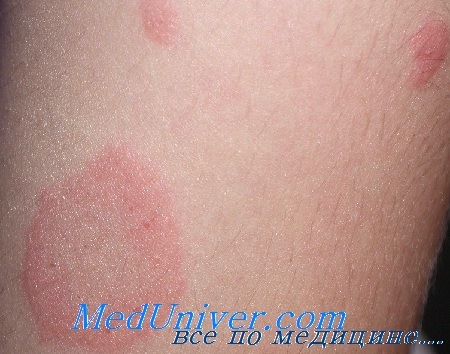
• Больные розовым лишаем часто не нуждаются в лечении, необходимо просто успокоить пациента.
• Если отмечается зуд, для его облегчения можно назначить местные стероиды и пероральный прием дифен гидрамина.
• Было показано, что прием эритромицина внутрь является эффективным при лечении пациентов с розовым лишаем, однако другое исследование не выявило преимуществ эритромицина по сравнению с плацебо.
• Азитромицин не излечивал розовый лишай в исследовании детей с этим заболеванием.
• В Кокрановском систематизированном обзоре выявлены недостоверные доказательства эффективности большинства методов лечения розового лишая. На основании одного рандомизированного контролируемого исследования с малым количеством больных делался вывод, что пероральный эритромицин может быть эффективным при лечении высыпаний и уменьшении зуда. Авторы обзора утверждают, что к этим результатам следует относиться с большой осторожностью, так как они получены только в одном рандомизированном контролируемом исследовании с малым количеством пациентов.
Рекомендации пациентам с розовым лишаем. Пациентов часто беспокоит длительность существования высыпаний и их заразность. Больным необходимо разъяснить, что розовый лишай разрешается самостоятельно и не является истинно заразным заболеванием. Хотя и имеются сообщения о вспышках розового лишая в условиях совместного проживания множества людей (например, в общежитиях), заболевание не считается заразным. Рецидивы наблюдаются только в 2% случаев.
Пациентов следует проинформировать о необходимости повторного визита для оценки их состояния и установления другого диагноза, если высыпания персистируют более трех месяцев.
Клинический пример розового лишая. На прием к врачу со своей матерью пришла 17-летняя девушка, обеспокоенная сыпью, появившейся у нее без видимой причины три недели назад. Пациентка чувствовала себя хорошо и жаловалась только на периодический зуд в области высыпаний. Как в присутствии матери, так и наедине с врачом девушка отрицала сексуальные контакты. Несмотря на отсутствие материнской бляшки, по клиническим проявлениям был установлен диагноз розового лишая. Воротничковое шелушение было очевидным, а распределение высыпаний соответствовало картине розового лишая. Девушку и ее мать успокоили, разъяснив, что высыпания спонтанно разрешатся. Осмотр врача при последующем визите выявил полное разрешение высыпаний без образования рубцов.
[youtube.player]Что такое розовый лишай
Эпидемиология
Корреляции развития розового лишая с расой и возрастом нет. Основными факторами являются климатические условия и пол. Существует положительный рост заболеваемости весной и осенью (данные наблюдения характерны для стран СНГ, но не для стран с тропическим и субтропическим климатом).
Большинство исследований выявили большую предрасположенность к заболеванию у женщин, чем у мужчин.
Этиология и патогенез
Из всех причин возникновения розового лишая доказанной является вирусная инфекция. Ряд фактов это подтверждает.
- Клиническое сходство с вирусными высыпаниями.
- Редкое рецидивирование заболевания.
- Возникновение в определённую пору года.
- Вспышки болезни, регистрируемые среди отдельных групп населения.
Многочисленные исследования выделяют такие причины, как аллергические заболевания, бактериальные и вирусные инфекции. Наиболее достоверная информация, что розовый лишай – повторная активация вируса герпеса 6 или/и 7 типов.
Классические жалобы пациента при розовом лишае
- Появление одиночной бляшки.
- В дальнейшем без лечения – распространение идентичных по форме, но меньших в размере, высыпаний.
- Зуд у 50 % пациентов умеренной интенсивности.
- Головная боль, повышение температуры тела, боль в горле, слабость, артралгия (боли в суставах).
Кожные проявления при розовом лишае следующие. Основным дерматологическим отличием розового лишая является первичная или материнская бляшка, которая имеет свои особенности: округлая форма, розового или красного цвета, в диаметре не более 4 – 5 см. Вторичные (дочерние) бляшки появляются чаще на закрытых участках кожи, их размеры значительно меньше материнской.
Время между появлением материнской и дочерней бляшки варьирует от 14 до 60 дней. Существует вероятность одновременного появления материнской и дочерней бляшек. Наиболее излюбленная локализация высыпаний: спина, грудь, живот, плечи.
Отмечается два типа дочерних очагов.
- Идентичны по форме и цвету с материнской бляшкой, но меньше в размерах. Располагаются по ходу кожных линий.
- Мелкие гиперемированные высыпания (папулы), со временем увеличиваются в количестве и размере.
Оба типа высыпаний могут присутствовать одновременно.
Очень редко высыпания располагаются на ладонях и подошвах (путают с экземой). Надо помнить, что такая симптоматика очень редкая и в первую очередь исключать более вероятные патологии.
Редкие физикальные признаки розового лишая
Существуют случаи возникновения пузырей на слизистой щёк. Опытные врачи описывают случаи изменения ногтей после перенесения заболевания (редко).
Иногда у пациентов из-за системной реакции болезни увеличиваются лимфатические узлы (характерно в начале заболевания в сочетании с головной болью, повышением температуры тела, болью в горле, общей слабостью).
Современный алгоритм клиники розового лишая, которым руководствуется врач
Лабораторная диагностика
Общие стандартные лабораторные показатели в редких случаях изменены. Иногда могут быть повышены показатели лейкоцитов, нейтрофилов, базофилов, лимфоцитов, СОЭ.
При редких случаях необходимо проведение биопсии кожи.
Дифференциальный диагноз
| Заболевание | Особенности для дифференцировки |
| Дерматофития гладкой кожи | Шелушится по периферии высыпания; нет чётких границ; форма — разнообразная. Дифференцируется с помощью теста с КОН. |
| Нуммулярный дерматит | Форма бляшки круглая; шелушения по периферии нет; иногда имеются небольших размеров везикулы (узелки). При трудности дифференцировки проводят биопсию кожи. |
| Каплевидный псориаз | Размер бляшек меньше; расположение не зависит от кожных линий; шелушение более крупными чешуйками; нет материнской бляшки. При трудности дифференцировки проводят биопсию кожи. |
| Парапсориаз (питириаз) хронический лихеноидный | Длительность заболевания больше; размер бляшек меньше; излюбленная локализация – верхние и нижние конечности. При трудности дифференцировки проводят биопсию кожи. |
| Токсикодермия по типу розового лишая | Отсутствие реакции на терапию розового лишая. При трудности дифференцировки нужно более детально собрать анамнез пациента (какие лекарства принимал, в какой дозе, сколько по продолжительности). |
| Детская розеола | Заболевание характерно для детей до 2 лет. Выраженные респираторные и катаральные явления (часто не дифференцируется и лечится как ОРВИ). |
Лечение
Так как заболевание в большинстве случаев проходит самостоятельно, терапия направлена на ускорение разрешения клинической картины и предотвращения осложнений. В любом случае врач говорит о доброкачественном завершении заболевания. Для того, чтобы уменьшить кожный зуд, назначаются противоаллергические (антигистаминные), кортикостероидные препараты. Лечение, направленное на действие этиологического фактора, включает противовирусные препараты (действующие на вирус герпеса) – всем известный Ацикловир.
Стоит заметить, что пациенты, принимающие данный препарат в большой терапевтической дозировке в течение 7 дней, быстрее достигают клинического эффекта, чем те пациенты, которые получают плацебо или вообще ничего не принимают. При этом полное выздоровление происходит уже к концу второй недели.
Учитывая, что лечение Ацикловиром является относительно недорогим вариантом терапии, врачи назначают его пациентам с тяжёлой общесоматической картиной (клиника гриппозного состояния), при распространённой форме розового лишая.
Хороший клинический эффект показывает фототерапия, однако, из-за опасности возникновения поствоспалительной гиперпигментации, данный метод лечения используется с осторожностью по строгим показаниям.
Современный алгоритм лечения, которым руководствуется врач
- Заболевание и без лечения спонтанно регрессирует в период от трёх до шести месяцев. Поэтому рекомендуется мягкая местная терапия простым водным цинковым раствором (в составе которого содержится цинк, тальк, глицерин, очищенная вода).
- При раздражениях эффективна взбалтываемая взвесь с глюкокортикоидами (взбалтываемая смесь с триамцинолоном ацетонидом).
- Других мероприятий, таких как мазь с глюкокортикоидами, горячие ванны и частое применение мыла следует избегать, так как они, также как и ношение шерстяной одежды, вызывают раздражение и замедляют тем самым процесс заживления.
Осложнения
Основными и наиболее частыми осложнением является гриппоподобные симптомы (температура, кашель, головная боль, боль в горле). Нужно заметить, что данные симптомы в большинстве случаев малоинтенсивные и малопродолжительные.
Как и у многих пациентов с дерматологической патологией, одной из главных жалоб является тревога и депрессия (вероятность развития осложнений, качество жизни). При отсутствии сопутствующих заболеваний, розовый лишай не приводит к серьёзным осложнениям.
Прогноз и клиническое течение
Наиболее яркая общесоматическая картина наблюдается в первые недели заболевания (головная боль, температура, общая слабость и т.д.). Розовый лишай может проявляться повышение и понижение пигментации очагов. Терапия УФ – лучами опасна развитием поствоспалительной гиперпигметации кожи. Продолжительность заболевания до 10 недель. Повторные случаи заболевания случаются достаточно редко.
Заключение
Розовый лишай – распространённое не воспалительное дерматологическое заболевание, протекающее без рецидивов. Природа данной патологии до сих пор до конца не известна. Поскольку оно чаще случается весной, предполагают вирусную этиологию. Изменения на коже имеют характерную картину и, в типичных случаях, определённую локализацию. Полная клиника развивается в течение 10 дней и длится не больше 10 недель.
На данный момент разработана терапия, направленная на ускорение разрешения клинической картины и предотвращения осложнений. Несмотря на то, что вышеуказанная информация может совпадать с вашим анамнезом, необходима консультация специалиста для дифференциальной диагностики с другими дерматологическими заболеваниями и назначения индивидуального плана лечения.
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!
[youtube.player] РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК - 2017
Общая информация
Розовый лишай Жибера (питириаз розовый, болезнь Жильбера, розеола шелушащаяся, pityriasisrosea) – это островоспалительное кожное заболевание предположительно инфекционно-аллергической и вирусной природы, характеризующееся появлением распространенной эритематозно-сквамозной сыпи, сезонностью (преимущественно в осеннее и весеннее время) и склонностью к самопроизвольному разрешению.
ВВОДНАЯ ЧАСТЬ
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| L42 | Питириаз розовый [Жибера] |
Дата разработки/пересмотрапротокола:2017 год.
Сокращения, используемые в протоколе:
| РКИ | – | рандомизированные клинические исследования |
| УД | – | уровень доказательности |
| ОРВИ | – | острая респираторная вирусная инфекция |
| ПМСП | – | первичная медико-санитарная помощь |
| КВД | – | кожно-венерологический диспансер |
| СВА | – | семейно-врачебная амбулатория |
| ОАК | – | общий анализ крови |
| ОАМ | – | общий анализ мочи |
| ГКС | – | глюкокортикостероиды |
Пользователи протокола: врачи общей практики, педиатры, терапевты, дерматовенерологи.
Категория пациентов: взрослые, дети.
Шкала уровня доказательности:
| A | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| B | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| C | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика |


Классификация
Атипичные формы:
− уртикарная;
− везикулёзная;
− папулёзная;
− фолликулярная;
− милиарная;
− кольцевидный окаймленный лишай Видаля (гигантский).
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ [3,5,25-27]
Диагностические критерии
Жалобы и анамнез:
Жалобы:
· высыпания на коже;
· шелушение в области высыпаний;
· зуд различной интенсивности.
Анамнез заболевания:
· розовый лишай чаще поражает лиц среднего и молодого возраста, а также подростков (реже пожилых людей и детей младшего возраста);
· характерна сезонность заболевания (осень, весна);
· определяется предшествующее иммунодефицитное состояние (на фоне инфекционных болезней, приёма глюкокортикостероидов, цитостатиков, переохлаждения, беременность и др.);
· возможно наличие продромальных симптомов перед появлением кожной сыпи в виде недомогание, слабости, снижение аппетита и работоспособности, головокружения, головных болей, артралгии, миалгии, повышения температуры тела; заболевание не рецидивирует.
Лабораторные исследования [3,5]:
· общий анализ крови (лейкоцитоз, ускорение СОЭ);
· общий анализ мочи (возможно присутствие следов белка);
· микрореакция (проводится с целью дифференциальной диагностики для исключения вторичного сифилиса);
· микроскопическое исследование соскоба гладкой кожи (проводится с целью дифференциальной диагностики для исключения микоза кожи);
· гистологическое исследование биоптата кожи(при затруднении диагностики):
− при острых формах - отек сосочкового слоя дермы, периваскулярные воспалительные инфильтраты из лимфоцитов с примесью нейтрофильных и эозинофильных гранулоцитов;
− при хронических формах - небольшой акантоз, местами спонгиоз и очаговый паракератоз.
Инструментальные исследования:нет.
Показания для консультации специалистов:
· консультация терапевта – при длительных лихорадочных состояниях, для решения вопроса о назначении системнойглюкокортикостероидной терапии;
· консультация инфекциониста – с целью проведения дифференциальной диагностики с инфекционными болезнями (корь, краснуха и др.);
· консультация иммунолога – при рецидивирующих и затяжных формах течения розового лишая.
Диагностический алгоритм розового лишая
Дифференциальный диагноз
Лечение
| Ацикловир (Acyclovir) |
| Бетаметазон (Betamethasone) |
| Гентамицин (Gentamicin) |
| Гидрокортизон (Hydrocortisone) |
| Дезлоратадин (Desloratadine) |
| Дифенгидрамин (Diphenhydramine) |
| Клотримазол (Clotrimazole) |
| Лоратадин (Loratadine) |
| Метилпреднизолон (Methylprednisolone) |
| Мометазон (Mometasone) |
| Натамицин (Natamycin) |
| Неомицин (Neomycin) |
| Преднизолон (Prednisolone) |
| Тетрациклин (Tetracycline) |
| Хлорамфеникол (Chloramphenicol) |
| Хлоропирамин (Chloropyramine) |
| Цетиризин (Cetirizine) |
| Эритромицин (Erythromycin) |
Лечение (амбулатория)
Тактика лечения на амбулаторном уровне [3,5,13-16]:
Неосложненные формы розового лишая не требуют медикаментозной терапии, спонтанный регресс элементов наблюдается через 4-5 недель от начала заболевания. Однако, при наличии выраженных клинических симптомов, рекомендуется назначение лекарственной терапии (антигистаминных препаратов, топических глюкокортикостероидных средств и др.).
Немедикаментозное лечение:
· Режим №2 (общий). Ограничение водных процедур (1-2 раза в неделю), травматизации кожи (например, мочалкой, полотенцем). Рекомендуется избегать воздействия раздражающих средств и факторов (грубые виды мыла, горячая вода, парфюмированные и окрашенные средства), надевать одежду из натуральных тканей (исключить синтетические ткани и шерсть), а также сократить физические нагрузки во избежание гиперсекреции пота и присоединения бактериальной инфекции.
· Стол №15 (общий) – пациентам с розовым лишаем рекомендуется исключить из рациона продукты, способные сенсибилизировать организм (цитрусовые, шоколад, кофе, цельное молоко, копчёности, маринады, полуфабрикаты), алкоголь.
Дополнительные виды лечения:
· Ультрафиолетовая средневолновая терапия с длиной волны 280-320 нм5 раз в неделю в течение 1-2 недель 30. При этом виде терапии возможно появление поствоспалительной гиперпигментации.
Медикаментозное лечение
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
| Лекарственная группа | Лекарственные средства | Режим дозирования | Показания | Уровень доказатель-ности |
| Антигистаминные препараты | Дезлоратадин | Таблетки, 5 мг, 1 раз в сутки в течение 10-15 дней в одно и то же время суток, вне зависимости от приёма пищи. Сироп, детям от 1 до 5 лет – по 1,25 мг/сут(2,5 мл), 6-11 лет – по 2,5 мг/сут (5 мл), взрослым и детям старше 12 лет – по 5 мг/сут (10 мл). | При наличии выраженного кожного зуда. | С[32] |
| Цетиризина гидрохлорид | Взрослым и детям старше 12 лет 10 мг один раз в сутки. Дети от 6 до 12 лет 5 мг два раза в сутки. | С[31] | ||
| Лоратадин | Внутрь за 30 минут до приема пищи, сироп можно применять независимо от приема пищи. Взрослые и дети с 12 лет и старше: 10 мг 1 раз в сутки. Дети с 6-ти до 12 лет: с массой тела более 30 кг - 10 мг 1 раз в сутки, с массой тела менее 30 кг - 5 мг 1 раз в сутки. | С[32] | ||
| Хлоропирамин |
Внутрь, взрослые: 25 мг 3-4 раза в сутки, при необходимости увеличивают до 100 мг.
Дети от 1 года до 6 лет: 6,25 мг 3 раза в сутки или 12,5 мг 2 раза в сутки (в растертом виде до порошка); от 6 до 14 лет: 12,5 мг 2-3 раза в сутки.
Хирургическое вмешательство: нет.
Дальнейшее ведение:
· уход за кожей (применение эмолентов и других смягчающих средств).
Индикаторы эффективности лечения:
· исчезновение субъективных ощущений;
· регресс имеющихся высыпаний;
· отсутствие появления свежих элементов.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ [3, 5, 13-16,17,24]
Карта наблюдения пациента, маршрутизация пациента:
Немедикаментозное лечение:
· Режим №2 (общий). Ограничение водных процедур (1-2 раза в неделю), травматизации кожи (например, мочалкой, полотенцем). Рекомендуется избегать воздействия раздражающих средств и факторов (грубые виды мыла, горячая вода, парфюмированные и окрашенные средства), надевать одежду из натуральных тканей (исключить синтетические ткани и шерсть), а также сократить физические нагрузки во избежание гиперсекреции пота и присоединения бактериальной инфекции.
· Стол №15 (общий) – пациентам с розовым лишаем рекомендуется исключить из рациона продукты, способные сенсибилизировать организм (цитрусовые, шоколад, кофе, цельное молоко, копчёности, маринады, полуфабрикаты), алкоголь.
Медикаментозное лечение: см. амбулаторный уровень.
Перечень основных лекарственных средств (имеющих 100% вероятность применения): 19
| Лекарственная группа | Лекарственные средства | Режим дозирования | Показания | Уровень доказательности |
| Противовирусные препараты | Ацикловир | Таблетки, 200, 400, 800 мг; по 1 г 5 раз в день в течении 7 дней. | При тяжелых распространенных формах | С[32] |
| Системные глюкокортико-стероиды | Преднизолон | 15-20 мг в сутки перорально до купирования основной клинической симптоматики | При осложненных формах в отсутствии эффективности традиционной терапии возможен короткий курс СГКС до купирования основной клинической симптоматики | С[31] |
| Лекарственная группа | Лекарственные средства | Режим дозирования | Показания | Уровень доказательности |
| Антибактериаль-ные препараты | Эритромицин | Таблетки, 100, 250, 500 мг. 1 г 4 раза в день 25-40 мг/кг разделить дозу на 4 приёма 2 недели | При осложненных вторичной инфекцией формах При присоединении вторичной пиогенной, грибковой инфекции | С[32] |
| Левомицетин | Таблетки 250,500 мг. Суточная доза 2 г в сутки, разделить на 3-4 приема, 8-10 дней. | С[32] | ||
| Тетрациклин | Таблетки 100 мг, взрослым по 0,3-0,5 г каждые 6 часов (4 раза в сутки) или по 0,5-1 г каждые 12 часов (2 раза в сутки) 5-10 дней. | С[32] | ||
| Бетаметазонадипропионат + гентамицина сульфат + клотримазол, трехкомпонентная мазь, содержащая в 1000 мг: бетаметазона дипропионат + гентамицина сульфат (1 мг) + клотримазол (10мг) |
Гидрокортизон + натамицин + неомицин, трехкомпонентная мазь, крем, содержащие в 1000 мг: гидрокортизон + натамицин (10 мг) + неомицин (3500 ЕД)
Бетаметазон + гентамицин, двухкомпонентная мазь, крем, содержащие в 1000 мг: бетаметазон (1мг) + гентамицина сульфата (1 мг)
Хирургическое вмешательство: нет.
Дальнейшее ведение:
· уход за кожей (применение эмолентов и других смягчающих средств).
Индикаторы эффективности лечения:
· регресс имеющихся высыпаний;
· исчезновение субъективных ощущений;
· отсутствие появления свежих элементов.
Госпитализация
Показания для госпитализации с указанием типа госпитализации [3, 5, 15]
Показания для плановой госпитализации:
· распространенность процесса, тяжелое течение, требующее системной терапии;
· экссудативный характер очагов, мокнутие, экзематизация, аллергизация, импетигинизация.
Показания к экстренной госпитализации: нет
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Указание на отсутствие конфликта интересов:нет.
Рецензенты:
1) Нурмухамбетов Жумаш Наскенович–доктор медицинских наук, профессор кафедры иммунологии и дерматовенерологии Государственного медицинского университета г. Семей.
Указание условий пересмотра протокола: пересмотр протокола через 5лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Читайте также:
- Спрей в рот от папилломы
- У меня на губах прыщи как герпес что это может быть
- Что будет если содрать прыщик при ветрянке
- Ацикловир при герпесной ангине у детей комаровский
- Что делать у ребенка лишаи от собаки
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.

