Что такое серозная поверхностная папиллома яичника
Клиническое течение папиллярных цистаденом, особенно на ранних стадиях заболевания, часто бессимптомное. Основные клинические проявления заболевания: боли в животе, увеличение размеров живота, дизурические явления. Довольно часто при папиллярных цистаденомах отмечался асцит. При этом обращает на себя внимание, что при двусторонних опухолях он встречался приблизительно в 5 раз чаще, чем при односторонних: соответственно 28,5 и 5,6% (Селезнева Н.Д., Железное Б.И., 1982). Одним из наиболее серьезных осложнений папиллярной цистаденомы является ее способность перехода в рак. По сводным данным Е.Н.Петровой, В.С.Фриновского (1962); Н.Д.Селезневой, Б.И.Железнова (1982), частота их малигнизации может достигать 50%.
В настоящее время эхография является ведущим методом в диагностике папиллярных цистаденом. По данным А.Н.Стрижакова и А.И.Давыдова (1994), папиллярные цистаденомы на сканограммах изображаются в виде одно- или многокамерных образований округлой формы с плотной капсулой и многослойными пристеночными уплотнениями, отображающими сосочковые разрастания. Величина опухолей колебалась от 7,5 до 13 см. В ряде случаев внутри папиллярных цистаденом визуализировалась мелкодисперсная эхо-позитивная взвесь. В.И.Зыкин и соавт. (1997) считают, что для папиллярных цистаденом характерны наличие сосочковых разрастаний и многокамерность. Папиллярные разрастания на эхограмах выявляются в виде пристеночных структур различных размеров повышенной эхогенности. Перегородки, как правило, единичные и имеют вид тонких эхогенных линейных структур.
В наших наблюдениях папиллярные цистаденомы в основном определялись круглой, реже овальной формы образования. Их размеры колебались от 1,8 до 12 см в диаметре. Однако в основном они составляли 3,5—7 см в диаметре. В подавляющем большинстве случаев опухоли были односторонними, двусторонняя их локализация отмечена только в 6% наблюдений. В основном папиллярные цистаденомы располагались сбоку от матки. Локализация их позади матки или над ней отмечена в меньшем числе наблюдений.
В подавляющем большинстве случаев опухоль была однокамерной, двухкамерность образования отмечена в 15,2% наблюдений. Толщина стенок и перегородок опухоли колебалась от 1 до 2 мм. В единичных случаях отмечался кальциноз стенки опухоли, что проявлялось на сканограммах выраженным повышением ее эхогенности. В большинстве наблюде-
Ультразвуковая диагностика цистаденом яичников 561
ний (80,2%) в полости опухоли определялось различное количество мелкодисперсной взвеси, которая смещалась при перкуссии образования.
Наиболее характерным признаком папиллярных серозных цистаденом является наличие на ее внутренней поверхности плотных пристеночных разрастаний. В основном разрастания были множественными; единичные папиллярные разрастания констатированы только в 1/4 наблюдений. Величина папиллярных разрастаний колебалась от 0,2 до 1,7 см. В основном форма разрастаний была круглой. Однако если они плотно примыкали друг к другу, то внутренняя поверхность опухоли становилась как бы бахромчатой. Одной из основных особенностей папиллярных разрастаний являлось губчатость их внутреннего строения. Исчезновение губчатости, что наблюдалось при небольших размерах образования, свидетельствовало об их склерозе или кальцинозе.
Наш опыт применения эхографии показывает, что папиллярные серозные цистаденомы необходимо прежде всего дифференцировать со зрелыми тератомами, гидросальпинк-сом и раком яичника.
Основные различия зрелых тератом и серозных папиллярных цистаденом состоят в том, что при тератомах плотный пристеночный компонент (дермоидный бугорок) имеет более высокую эхогенность и является единичным, в то время как при цистаденомах папиллярные разрастания чаще бывают множественными.
Выполненные нами исследования показывают, что плотные пристеночные компоненты в ряде случаев встречаются при гидросальпинксе. Они представляют собой складки трубы. Однако при этом следует иметь в виду, что складки выявляются в основном только при небольшом гидросальпинксе (до 3 см в диаметре) и их высота не превышает 0,5—0,7 см. К тому же необходимо учитывать, что если гидросальпинкс в большинстве случаев имеет удлиненную или овальную форму, то при цистаденомах она либо круглая, либо умеренно овальная.
Нередко при применении эхографии могут возникать определенные трудности при дифференциации папиллярных серозных цистаденом и рака яичников. При этом следует иметь в виду, что если в опухоли определяется только один плотный компонент, то круглая его форма в основном наблюдается при папиллярной цистаденоме и удлиненная — при раке яичников. При наличии множественных пристеночных разрастаний ровность внутренней поверхности образования
562 9. Ультразвуковая диагностика
чаще свидетельствует о раке яичника и ее бахромчатость — о доброкачественном процессе. Наряду с этим следует иметь в виду, что если при папиллярной цистаденоме толщина патологических разрастаний обычно не превышает 2 см, то при раке яичников она может достигать значительно больших размеров.
Поверхностная серозная папиллома(поверхностный па-пилломатоз, энвертирующая папиллярная кистома) — редкая опухоль яичника.
Согласно гистологической классификации ВОЗ (1977), поверхностная папиллома относится к группе эпителиальных серозных новообразований яичника. Источником опухоли является поверхностный эпителий яичников, происходящий из целомического эпителия половых складок эмбриона. Существует две гипотезы, объясняющие происхождение поверхностных папиллом. Согласно одной из них, эта опухоль возникает из папиллярной серозной цистаденомы вследствие разрыва ее капсулы с последующим выворотом стенки образования. В результате этого папиллярные разрастания смещаются на поверхность яичника. Другая гипотеза рассматривает поверхностную серозную папиллому как самостоятельную первичную опухоль. По мнению М.Ф.Глазунова (1961), каждая из этих гипотез имеет право на существование.
Макроскопически опухоль напоминает цветную капусту и имеет папиллярное строение. В патологический процесс может вовлекаться либо вся поверхность яичника, либо какая-то его часть. В отдельных случаях на разрезе опухоли могут быть обнаружены мелкие кистозные полости, заполненные папиллярными разрастаниями. Гистологически поверхностная серозная папиллома яичника схожа с папиллярной серозной цистаденомой.
По данным Н.Д.Селезневой и Б.И.Железнова (1982), при поверхностной папилломе значительно чаще, чем при папиллярной цистаденоме, встречается двустороннее поражение яичников, отмечаются боли, наблюдается асцит.
Следует отметить, что в ряде случаев эпителиальный компонент серозной поверхностной папилломы яичника может подвергаться озлокачествлению. Если это происходит, то в патологический процесс вовлекается брюшина малого таза. Несмотря на то что размеры серозной поверхностной папиллярной карциномы могут не превышать 5 см в диаметре, возможно раннее появление отдаленных метастазов (Fox H., 1976).
Проведенные нами исследования позволили выделить два варианта эхографического изображения поверхностной се-
Ультразвуковая диагностика цистаденом яичников 563
розной папилломы яичника. При первом варианте на скано-граммах отмечается локальное увеличение расстояния от фолликулярного аппарата до наружной поверхности яичника до 0,5 см и более, в то время как на других участках оно остается нормальным и составляет 0,3—0,4 см. Наряду с этим обращает на себя внимание также несколько большая губча-тость тканей в зоне утолщения по сравнению с другими участками яичника. При втором варианте поверхностная серозная папиллома на сканограммах определяется как различных размеров опухолевое образование губчатой структуры средней эхогенности и высокой проводимости. Одной из характерных особенностей данной опухоли является то, что она непосредственно примыкает к одному из яичников, в то время как сами яичники в своем эхографическом изображении остаются нормальными.
Муцинозная цистаденома (муцинозная кистома, муциноз-ная кистаденома) — довольно часто встречающаяся опухоль яичника. По данным Н.Д.Селезневой и Б.И.Железнова (1982), она составляет 14,7% по отношению ко всем опухолям яичников.
Возраст больных с муцинозной цистаденомой в основном колеблется от 21 года до 60 лет, составляя в среднем 42,5 года. Чаще опухоль односторонняя; двусторонняя локализация отмечена только в 5,1% наблюдений. Опухоль часто бывает больших размеров — 15—30 см, изредка достигая в диаметре 50 см (Селезнева Н.Д., Железнов Б.И., 1982).
Муцинозные цистаденомы почти всегда многокамерные. Однокамерность наблюдается в 7,3—10,9% случаев. Наружная и внутренняя поверхность стенок гладкая. Стенки большей частью тонкие, но местами их толщина может достигать 5—10 мм. Камеры выполнены сиропообразным, тягучим (прозрачным или мутным) желеобразным содержимым, представляющим собой муцин. При наличии многих камер содержимое их может быть относительно серозным (Петрова Е.Н., Фриновский B.C., 1962).
Весьма характерным для муцинозных цистаденом является их способность к образованию слизи (муцина), которую раньше относили к гликопротеинам. Согласно современным представлениям, слизь содержит гликопротеины и гетерогликаны.
Выстилающий стенку цистаденомы эпителий одноядерный, высокий цилиндрический, с базальнорасположенным ядром и имеет сходство с эпителием цервикального канала. Иногда в муцинозных цистаденомах обнаруживается кубический или уплощенный эпителий.
Не нашли то, что искали? Воспользуйтесь поиском:
[youtube.player]Среди доброкачественных эпителиальных опухолей серозные и муцинозные опухоли являются наиболее частыми. Они составляют более половины всех доброкачественных новообразований яичников, встречаются в любом возрасте. Серозные опухоли наблюдают чаще муцинозных и обнаруживают преимущественно в возрасте 30—55 лет, а муцинозные—в 40—60 лет.
Среди серозных опухолей наиболее часто встречают цистаденому (цилиоэпителиальная кистома) и папиллярную цистаденому (папиллярная кистома).
Серозная цистаденома чаще бывает односторонняя, однокамерная и, как правило, гладкостенная. Величина ее 3—30 см. Содержимое—прозрачная серозная жидкость соломенного цвета. Выстилающий стенку эпителий однорядный кубический или уплощенный, реже цилиндрический. Мерцательный эпителий наблюдают лишь местами. Капсула опухоли в основном плотноволокнистая.
Грубососочковая цистаденома (кистома). На ее внутренней поверхности обнаруживают плотные сосочковые образования и бляшки, массивная плотная соединительнотканная основа которых нередко находится в состоянии отека или гиалиноза. Эпителий, покрывающий эти сосочки и бляшки, тот же, что и выстилающий эпителий цилиоэпителиальной кистомы.
Папиллярная цистаденома (кистома) чаще бывает многокамерная. Характерно наличие мягких сосочковых разрастаний, которые, заполняя одну или многие камеры опухоли, напоминают по виду цветную капусту. В других наблюдениях они представлены небольшим количеством бородавчатых разрастаний. При наличии известковых отложений папиллярные образования отличаются значительной плотностью. Величина папиллярных кистом сравнительно небольшая. Они чаще, чем цилиоэпителиальные кистомы, бывают двусторонними. Их жидкое содержимое то желтоватого, то коричневатого цвета. Очень часто папиллярные разрастания обнаруживают не только на внутренней, но и на наружной поверхности кистозной опухоли. Многочисленные сосочки в папиллярных кистомах имеют то сравнительно тонкую, насыщенную клетками и кровеносными сосудами, то большей толщины соединительнотканную основу. Эпителиальный покров сосочков однорядный, отличается особенно большим сходством с трубным эпителием. В строме сосочков, реже в стенке кистомы обнаруживают псаммомные тельца.
Поверхностная папиллома встречается редко. Микроскопически она представляет собой опухоль папиллярного строения, чаще двустороннюю, обычно большого размера, расположенную на поверхности яичника и иногда полностью окутывающую его. Типичная поверхностная папиллома характеризуется теми же особенностями строения, что и папиллярная кистома.
В дифференциально-диагностическом отношении необходимо учитывать микропапиллоз (микропапилломатоз, бородавчатый яичник), который встречается чаще у пожилых женщин. При микропапиллозе сосочки обычно очень мелкие, не ветвящиеся, располагаются на поверхности яичника в виде небольших очаговых скоплений, покрытых сочным мезотелием.
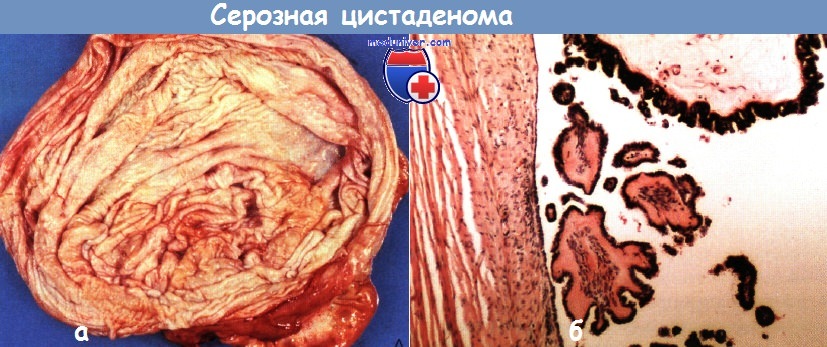
а - большая серозная цистаденома (на разрезе), содержащая 500 мл соломенно-желтой жидкости.
На внутренней поверхности, особенно справа, видны сосочковые разрастания.
б - микроскопическая картина серозной цистаденомы с несколькими папиллярными разрастаниями на поверхности
Серозная аденофиброма, как цистаденофиброма, относится к числу сравнительно редких опухолей. Иногда она представляет собой фиброзно-измененный яичник, иногда мелкая аденофиброма (0,1-0.3 см) располагается в корковом слое. В отдельных наблюдениях небольшие опухоли имеют толстую ножку, которая соединяет их с поверхностью яичника. Однако чаще аденофиброма сочетается с кистозными образованиями (серозная цистаденофиброма). Такие опухоли бывают небольшой величины, реже достигают 20 см. Плотная часть опухоли построена по типу фибромы, в которой наблюдают железистые включения, местами резко расширенные и выстланные кубическим зиителием: выстилающий эпителий кистозных образований бывает цилиндрическим, нередко реснитчатым. В некоюрых цистаденофибромах обнаруживают плотные сосочковые образования и бляшки, микроскопически имеющие сходство с таковыми в грубососочковой кистоме. но с включением в соединительнотканной основе их железистых структур.
Среди муцинозных опухолей можно выделить 3 основные группы. К 1-й из них относятся муцинозные опухоли, большинство которых возникает из мюллерова они гелия. Ко 2-й группе относятся те муцинозные кистомы, которые сочетаются с опухолями Бреннера. Источником происхождения 3-й группы муцинозных опухолей (примерно 5-6% всех муцинозных опухолей) является энтодермальный эпителий кишечного типа. О тератоидном генезе их свидетельствует наличие в них бокаловидных и энтерохромаффинных клеток.
Муцинозная цистаденома является наиболее простой формой муцинозных опухолей [отсюда и название простая (сецернирующая) муцинозная кистома]. Она встречается наиболее часто, преимущественно односторонняя; двустороннее поражение наблюдают примерно в 10% случаев. Имеет величину 15-30 см, изредка 50 см. Опухоль округлая или овоидная, в большинстве случаев многокамерная. Содержимое различной величины камер обычно желеобразное. Внутренняя поверхность их гладкая, выстлана однорядным высоким цилиндрическим эпителием, сходным с эпителием слизистой оболочки цервикального канала. Митозы не обнаруживаются. Для эпителия муцинозных цистаденом характерна способность к образованию слизи (муцина). Муцин располагается в клетках в виде мелких капелек и выявляется при окраске муцикармином, альциановым синим и IIIИК-методом. Наряду с указанным эпителием иногда обнаруживают кубический, местами уплощенный, а в отдельных наблюдениях и цилиндрический эпителий типа трубного диморфная муцинозно-серозная цистаденома).
Папиллярную муцинозную цистаденому наблюдают реже псевдопапиллярной муцинозной, более чем в половине случаев она бывает двусгоронняя. На внутренней поверхности камер кистомы обнаруживают сосочковые разрастания, иногда напоминающие но виду цветную капусту. Сосочки имеют соединительнотканную основу. Эпителиальный покров сосочков при доброкачественном варианте муцинозных кистом однорядный. Высота и форма клеток может варьировать: наряду с высоким цилиндрическим эпителием наблюдают кубические и бокаловидные клетки; можно встретить высокие узкие клетки с вытянутыми ядрами и небольшим количеством цитоплазмы в виде ободка. Иногда отмечают нарушения в процессе слизеобразования: некоторые клетки теряют способность продуцировать слизь, цитоплазма других клеток переполнена капельками муцина.
Муцинозная аденофиброма встречается редко, состоит из двух компонентов: ткани типа фибромы и железистых включений или мелких кист, выстланных высоким цилиндрическим эпителием. Из мелких кист могут развиваться крупные полостные образования, выстланные тем же эпителием, муцинозная цистаденофиброма.
Серьезным, хотя и редким, осложнением муцинозных опухолей яичников является псевдомиксома брюшины. Одним из механизмов развития ее является пропитывание слизью стенки муцинозной цистаденомы с последующим некрозом и разрывом. Излитие желеобразного содержимого в брюшную полость вместе с опухолевыми фрагментахми и ведет к имплантации последних на брюшине. При наличии у одной и той же больной муцинозной опухоли яичника и мукоцеле червеобразного отростка трудно определить, является ли опухоль или мукоцеле, или и то и другое, первичной локализацией поражения. В подобных случаях, руководствуясь практическими целями, опухоль яичника рекомендуют рассматривать как первичную, отмечая поражение аппендикса как дополнительное.
[youtube.player]Папилломы на гениталиях у женщин — это основной признак заражения впч. Образования носят доброкачественный характер, но могут стать причиной нарушений мочевыделительной системы, спровоцировать инфекции почек, мочевого пузыря. Папилломы внутри влагалища, в паху могут стать передатчиками вируса ребенку во время беременности, родов. Лечение вируса обязательно.

Что такое поверхностная серозная папиллома
Такой диагноз — один из редких в списке женских заболеваний. Поверхностная папиллома представляет собой серозную опухоль, которая имеет вид сосочковых разрастаний. Элемент чаще двусторонний, формируется из тканей эпителия.
Клетки имеют способность к постоянному, быстрому росту, активному делению. Может свидетельствовать о том, что в организме развивается злокачественный процесс — рак.
Причины появления на женских половых органах
Остроконечная кондилома, сосочковое нарастание – внешнее проявление инфекции ВПЧ. Она проникает в организм женщины незаметно от переносчика, который может не подозревать о своем носительстве. Заболевание поражает эпителий кожного покрова, слизистые оболочки. В результате на гениталии появляется остроконечная кондилома. Образования покрывают пах, малые и большие половые губы, вагину, шейку матки, анальное отверстие.
Причины активизации папилломавируса у женщин:
- беспорядочная сексуальная жизнь с частой сменой партнеров;
- гормональные всплески, дисбаланс на фоне инфекционных заболеваний;
- беременность;
- несоблюдение интимной гигиены — вытирание общими полотенцами, ношение чужого нижнего белья, других личных предметов. ВПЧ переносится контактно-бытовым и половым путем;
- период начала менопаузы;
- раннее вступление в половую жизнь;
- длительное нахождение в стрессовом состоянии;
- регулярное посещение опасных мест — парные, раздевалки, души, искусственные водоемы;
- дефицит важных для организма микроэлементов, витаминов.

Методы диагностики
Заподозрить инфицирование женщина можно самостоятельно по признакам:
- кровотечение во время половой близости;
- кожа на гениталиях покрывается папилломами, которые имеют вид сосочка на тонкой ножке.
Не игнорируйте опасные симптомы. Отсутствие лечения — основная причина развития рака шейки матки и наружных половых органов.
Гинекология предлагает большой спектр вариантов предупреждения онкологии и лечения предракового состояния.
Врач проведет ряд исследований для постановки или подтверждения диагноза:
- ПЦР-диагностика;
- взятие мазка на выявление половых инфекций;
- биопсия материала с поверхности папиллом;
- мазок на цитологию.
Лабораторные исследования помогут установить тип вируса и установить онкогенную опасность. Некоторые штаммы опасны, ими занимается онколог.

Особенности локализации
В зависимости от штамма ВПЧ, образования могут расти на следующих участках гениталий:
- область паха;
- мочеиспускательный канал;
- папиллома на шейке матки;
- половые губы;
- влагалище;
- анус.
Распространено ошибочное мнение, что возможна папиллома на яичнике. Некоторые считают достоверным утверждение, что у женщин репродуктивного возраста образовываются поверхностные серозные папилломы яичников. Образование наростов на данном органе невозможно.
Методы лечения и удаления
При выявлении папиллом на женских половых органах врач разрабатывает индивидуальную лечебную тактику, включающую комплекс мероприятий. Терапия включает прием иммуномодулирующих, противовирусных препаратов, выбор методики для удаления наростов. Лечение единичных элементов небольшого размера проводится посредством медикаментов. Препараты применяются наружно в области пораженных участков. Популярные формы выпуска — крем, мазь, гель, раствор.
- Вереген. Находится в продаже в виде мази. Необходимо наносить на каждое вирусное образование на гениталиях 3 раза в день. Оказывает антиоксидантное, противовирусное, местное иммуностимулирующее действие на больной орган. Длительность лечения — 16 недель, может корректироваться врачом после оценки состояния женщины.
- Панавир. Безопасный препарат на основе натуральных растительных компонентов. Снимает воспаление, обезболивает. Регулярное применение помогает организму вырабатывать достаточное количество белка — интерферона, который подавляет активность вирусных частиц. Гель наносится на нарост 5 раз в сутки на генитальную область. Курсовое лечение составляет 10-14 дней.
- Виферон. Популярное средство в гинекологии, помогающее устранить папилломы, произрастающие на малых и больших половых губах, других зонах гениталий. Оказывает стимулирующее действие на иммунную систему женщины.
Если лекарственные препараты оказались бессильны или образования поразили шейку, рекомендуется удаление одним из безопасных современных методов:
- лазерное выжигание — востребованный, безболезненный способ удалить наросты с поверхности слизистых, кожи. Луч выжигает элемент до основания, предупреждая рецидивы;
- криодеструкция — на папиллому, локализованную на гениталиях, воздействуют жидким азотом, который вызывает гибель нервных окончаний и клеток тканей;
- диатермоэлектрокоагуляция — образования прижигаются у основания электроножом, на кончик которого подается ток высокой частоты;
- хирургическая деструкция — устаревший метод вырезания скальпелем, которым удаляют образования при обширном папилломатозе в запущенном состоянии.
Для многих методик имеются противопоказания, которые следует учитывать во избежание осложнений.
Во время беременности папилломы на женских органах нельзя удалять.
Возможные осложнения
Вирус папилломы человека часто поражает слизистые оболочки. Если генитальные наросты у женщины вовремя не удалить, заболевание переходит в стадию дисплазии — клетки перерождаются во вредоносные. Предраковое состояние, за которым следует онкология.
Осложнение развивается в независимости от проявлений вируса. Если отсутствует главный симптом ВПЧ — папилломы, нельзя говорить о полном выздоровлении. Оценивать состояние инфицированного женского организма необходимо регулярно с помощью осмотра у гинеколога и сдачи анализов.
Существуют штаммы вируса с низкой онкогенной опасностью. Не следует забывать о том, что регулярные травмы бородавок на гениталиях способствуют воспалению, кровотечениям и патологическим процессам.
ВПЧ — главная причина онкологических заболеваний половой системы. Многие женщины не подозревают о наличии инфекции в организме, игнорируют рекомендации врачей регулярно проходить осмотры у гинеколога, сдавать основные анализы.
В результате возрастает риск развития опасного заболевания. Когда вирус атаковал поверхность гениталий, папилломы выросли до большого размера, начинаются проблемы с мочеиспусканием, дефекацией, появляются боли.
Не следует заниматься самодиагностикой и народным лечением. Незамедлительно обратитесь за помощью к врачу при появлении подозрительных симптомов.
[youtube.player]1) теория происхождения из покровного эпителия;
2) с рудиментов, которые окружают яичник и располагаются в области его ворот;
3) ИЗ смещенных участков трубного и маточного эпителия.
Цилиоепителиальни опухоли яичников отличаются большим разнообразием своего строения. Наибольшую группу доброкачественных опухолей составляют кистомы. Они разделяются на серозные муцинозные.
Серозные кистомы (цилиоепителиальни). Простая серозная кистома (сецернуюча) — чаще однокамерные образования с гладкими стенками. Содержание представляет собой светлую прозрачную жидкость соломенного цвета. Внутренняя поверхность стенок капсулы покрыта однослойным кубическим, иногда мигающим, эпителием. По своему строению мигающий эпителий напоминает эпителий, который покрывает слизистую оболочку матки и маточных труб. У данных кистом секреция эпителия преобладает над его пролиферацией. Их частота составляет 11% всех опухолей яичников и 45% цилиоепителиальних опухолей. Чаще наблюдаются в возрасте 30-50 лет обычно односторонние, редко достигают больших размеров. Эти кистомы обычно имеют округлую или овальную форму. Если есть сопутствующий воспалительный процесс, то поверхность может быть матовой и покрытой многочисленными соединения. В большинстве случаев (72%) они однокамерными, реже двухкамерными (10%) и многокамерными (18%). Во время гинекологического исследования опухоль определяется чаще с одной стороны. Обычно она имеет небольшие размеры, гладкую поверхность, тугоеластичну консистенцию, подвижна, безболезненна. Клинически проявляет себя редко. Оказывается во время профосмотров, или когда больные обращаются по поводу схваткообразного боли внизу живота (справа или слева в зависимости от поражения яичника) и в области поясницы (искажения ножки кистомы, разрыв капсулы или кровоизлияние в нее, некроз). Гормональной активностью опухоли не обладают, менструальный цикл не нарушается. Во время УЗИ и лапараскопии диагностика данной опухоли яичника не затруднена.
Лечение только оперативное. Операция заключается в удалении опухоли вместе с яичником. В случае двустороннего поражения яичников, независимо от возраста, удаляют оба яичника.
Папиллярные кистомы (папиллярная цистаденома) — это опухоли, для которых характерно наличие сосочковых разрастаний. Чаще они встречаются в репродуктивном возрасте, реже в климактерическом и почти не наблюдаются до полового созревания. Их частота составляет 7% общего числа опухолей и 34% от эпителиальных. Склонен к злокачественному перерождению (до 70% случаев).
Развитие папиллярных кистом характеризуется частым двусторонним поражением яичников и интралигаментарно размещением опухоли. Довольно часто они сопровождаются асцитом.
В зависимости от локализации сосочков выделяют:
инвертирующий форму (сосочки находятся в середине кистомы)
евертуючу форму (сосочки находятся только снаружи капсулы кистомы)
смешанную (сосочки располагаются и внутри и на внешней поверхности кистомы).
Разрастание сосочков на внешней поверхности кистомы нередко сопровождается распространением их по брюшине, но это не говорит о злокачественный характер. Сосочки могут розмоктуватись после удаления основной опухоли. Большинство папиллярных кистом не превышает 10см в диаметре. Содержание этих опухолей серозный или серозно-геморрагический, жидкий, хотя может быть вязкий, тягучий, часто мутный, что можно объяснить процессами дистрофии и распада некоторых сосочков, а также более высоким содержанием муцинозные массы.
Клинические симптомы при папиллярных кистома появляются раньше, чем при гладкостенных. Это может быть обусловлено двусторонним поражением и интралигаментарно размещением опухоли. Наиболее ранним симптомом являются боли внизу живота, иногда они отдают в поясницу, нижние конечности, часто сопровождаются дизурическими явлениями. Может отмечаться увеличение живота, нарушение дефекации, общая слабость, утомляемость, плохой сон и аппетит. Имеет место нарушение менструальной функции, бесплодие.
Во время гинекологического исследования определяется опухоль с неровной поверхностью, бугристая (вследствие багатокапилярности), которая тесно прилегает к матке, ограничено подвижная или неподвижная (интралигаментарно размещения), безболезненна. Вследствие интимной связи с маткой ее нередко принимают за субсерозных фиброматозный узел матки.
Папиллярные кистомы довольно часто (до 40%) сочетаются с другими опухолевидными заболеваниями половых органов кисты яичников, миома матки, внутренний эндометриоз матки, злокачественные опухоли матки.
Лечение серозной опухоли
Лечение только оперативное. Объем оперативного вмешательства такой же, как в случае простой серозной кистомы.
Пролиферирующие серозные опухоли
Эти кистомы по классификации ВОЗ относится к таким, которые граничат между доброкачественными и злокачественными опухолями яичника. Они являются предраковыми заболеваниями. Макроскопически пролиферирующие-серозные опухоли яичников имеют те же особенности, что и непролиферирующие. Они чаще бывают двухсторонними, сопровождаются асцитом.
Отличием от доброкачественных опухолей является выраженная пролиферация эпителия, которая проявляется в многослойности (истинной), образование эпителиальных сосочков, что не стромы, появление митозов, иногда аномалий ядер, хотя атипии клеток, которая наблюдается при раке и инфильтративном росте в пролиферирующих опухолях, нет.
[youtube.player]
Папиллярная киста яичника – это вид серозной цистаденомы, относящейся к истинным доброкачественным опухолям – кистомам – полостным образованиям с внутренним экссудатом.
В отличие от простой гладкостенной серозной кистомы на оболочке капсулы папиллярной цистаденомы формируются неравномерно располагающиеся выросты в форме сосочков, поэтому специалисты часто называют ее сосочковой или грубососочковой кистомой.
Сосочковую кистому рассматривают как следующую стадию гладкой серозной кисты, поскольку разрастания эпителия в виде сосочков появляются через несколько лет после возникновения простой серозной опухоли.

- Встречается у 7 из 100 пациенток с опухолями разного типа.
- Никогда не рассасывается с помощью медикаментов.
- У 50 пациенток из 100 папиллярная цистаденома злокачественно перерождается.
- У 40 женщин из ста опухоль этого типа сочетается с другими кистами и опухолями, включая миому матки, а также с эндометриозом.
- В большинстве случаев сосочковая цистаденома диагностируется с двух сторон.
- Для ее строения характерна многокамерность, неправильная округлая форма, короткая ножка, сформированная из тканей связок, артерии, нервных волокон, лимфососудов.
- Полость кистомы заполнена экссудатом коричневато-желтого цвета.
- Сосочковые разрастания по форме напоминают поверхность цветной капусты.
- Этот вид кистомы редко достигает большого размера.
- Появляется у женщин старше 30 лет.
Классификация
По месту разрастания сосочков такая киста яичника классифицируется как:
- инвертирующая, с характерным поражением внутренней стенки (30%);
- эвертирующая, у которой сосочки формируются снаружи (10%);
- смешанная, когда разрастания выявляют на обеих сторонах кистовидной капсулы (60%).
Вероятность онкологии определяется выделением трех степеней развития цистаденомы:
- доброкачественное образование;
- пролиферирующая (разрастающаяся) папиллярная цистаденома, которая рассматривается как предраковое (пограничное) состояние;
- малигнизация цистаденомы (переход процесса в злокачественный).
Цистаденомы эвертирующей и смешанной формы наиболее склонны к перерождению в раковую опухоль при прорастании сосочков и их распространении на брюшную стенку, вторую половую железу, диафрагму и смежные органы.
Для кистомы такого типа характерна двусторонняя локализация. Поэтому, когда диагностируется цистаденома правого яичника, выявляют образование и на левом. Но в большинстве случаев папиллярная кистома левого яичника появляется немного позднее и растет медленнее. Это объясняют тем, что правая половая железа в силу анатомических особенностей (крупная питающая артерия) интенсивнее снабжается кровью, поэтому и кистома правого яичника формируется быстрее.

Симптомы папиллярной цистаденомы
На начальном этапе развития папиллярной кисты симптомы слабые или отсутствуют. Как только образование достигает определенного размера, возникают следующие проявления:
- Тяжесть, распирание и боли внизу живота с отдачей в пах, ногу, крестец и поясницу. Нередко болезненность нарастает при движениях, подъеме тяжестей, активных половых контактах.
- Развитие дизурии – нарушения мочевыделения с частыми позывами к мочеиспусканию. При разрастании кистомы сдавливание мочеточников может привести к задержке мочеиспускания.
- Выраженная слабость, учащение пульса.
- Запоры, возникающие из-за сдавливания прямой кишки.
- Отеки ног вследствие пережатия крупных вен и лимфатических сосудов.
- Скопление жидкости в полости брюшины и развитие асцита. В связи с этим — увеличение объема и асимметрия живота.
- Развитие спаечного процесса между связками, фаллопиевыми трубами, половыми железами.
В начале болезни месячный цикл остается нормальным, далее — начинаются менструальные расстройства в виде отсутствия месячных (аменорея) или аномально длительных кровотечений (меноррагия).
Последствия
Каковы последствия роста папиллярной кистомы, если ее не удалять? Данное заболевание может привести к следующим осложнениям:
- переход патологии в раковую опухоль;
- асцит, при котором наличие крови в серозной жидкости в брюшной полости характерно для злокачественного процесса;
- развитие спаек;
- нарушение функционирования половых желез, маточных придатков, кишечника, мочевого пузыря;
- бесплодие.

Папиллярная кистома может вызвать жизнеугрожающие состояния, к которым относят:
- Перекручивание ножки, которое прерывает снабжение кровью тканей опухоли, вызывая ее омертвение (некроз).
- Разрыв стенок кистомы с развитием кровоизлияния в брюшину и ее острым воспалением (перитонитом).
- Нагноение опухоли с распространением гноеродных бактерий на соседние органы и ткани.
При перекруте ножки и перфорации кистозной оболочки симптоматика становится резко выраженной и проявляется:
- острой, часто непереносимой болью в животе с защитной напряженностью мышц живота;
- резким подъемом температуры и падением давления;
- тошнотой, учащением пульса и дыхания;
- испариной, чувством паники;
- возбудимостью, сменяющейся заторможенностью и потерей сознания.
При проявлении подобных симптомов только немедленная операция может предотвратить летальный исход.
Причины
Существует несколько гипотез о причинах, провоцирующих развитие кистомы папиллярного типа.
Среди них выделяют:
- чрезмерная активность функции гипоталамуса и гипофиза, приводящее к избыточной продукции эстрогенов;
- нарушение функционирования яичников на фоне сбоя гормонального статуса;
- состояния, связанные с ранним приходом месячных (менархе) у подрастающих девочек (10 – 11 лет), поздней менопаузой или ранним климаксом, отсутствие беременностей, отказ от грудного вскармливания;
- генетическая предрасположенность и наличие у родственников женского пола кистом, кистозных структур, опухолей и фиброаденоматоза грудных желез;
- половые инфекции, вирус папилломы и герпеса;
- хронически текущие воспалительные процессы в репродуктивных органах (аднекситы, эндометрит, оофорит), развитие маточного и внематочного эндометриоза;
- множественные прерывания беременности, выкидыши, осложненные роды;
- нарушение кровоснабжения и движения лимфатической жидкости в области малого таза.
Диагностика
Папиллярная кистома яичника диагностируется путем проведения нескольких обследований, включая гинекологический осмотр, УЗИ, лапароскопию, исследование крови на онкомаркеры, гистологический анализ и томографию.
Во время врачебного осмотра определяется округлое, с ограниченной подвижностью, мелкобугристое, реже – гладкое (в случае инвертирующей формы), образование на одной или двух половых железах. При пальпации брюшины выявляется развитие асцита.
На УЗИ врач точно устанавливает тип, размер цистаденомы, толщину стенки, количество камер, длину ножки, распространенность сосочковых разрастаний, накопление жидкости в полости брюшины.
Проведение компьютерной и магнитно-резонансной томографии требуется для более углубленного обследования и выявления связи кистомы с другими органами.
Чтобы исключить развитие рака половых желез, проводят:
- забор крови на определение концентрации белка СА-125, повышение которой вместе с другими признаками может указывать на онкологию;
- диагностическую лапароскопию (через малые разрезы на стенке живота с помощью микроинструментов).
Окончательное подтверждение вероятного ракового процесса в яичниках производится только после забора ткани на биопсию в ходе операции и исследования биоптата.
Лечение
В случае выявления папиллярной цистаденомы выбирается только хирургическая тактика, поскольку использование лекарств и физиопроцедур при развитии такой кистовидной опухоли бесполезно.
Объем удаляемых тканей и вид операции связан:
- с возрастом больной;
- состоянием яичников;
- размером и локализацией цистаденомы;
- наличием или отсутствием признаков онкологии;
- вероятными сопутствующими заболеваниями.
Предполагаемый объем хирургического вмешательства предусматривает:
- Иссечение цистаденомы без затрагивания или с частичным затрагиванием овариальной ткани. Выполняется в случае доброкачественного образования у женщин, желающих иметь детей.
- Удаление кистомы вместе с резекцией пораженной половой железы (оофорэктомия). При этом способность к зачатию сохраняется.
- Вырезание обоих яичников, если папиллярная цистаденома яичника локализуется с двух сторон, и возникает подозрение на раковый процесс. Проводится в любом возрасте.
- Удаление половых желез вместе с ампутацией матки (пангистерэктомия). Рекомендуется пациенткам в период близкий к климаксу и во время менопаузы, а также в любом возрасте при пограничной и раковой цистаденоме.
При выявлении грубососочковой кистомы у беременных, операцию откладывают до наступления родов. В случае быстрого роста образования или подозрения на рак хирургическое вмешательство планируют после 16 недели или немедленно, что зависит от степени тяжести процесса. При разрыве кистомы, перекруте ножки опухоль удаляют немедленно для спасения жизни пациентки.
Прогноз
Своевременно поставленный диагноз и удаление папиллярной цистаденомы почти исключает вероятность развития рака. У молодых женщин раннее проведение операции позволяет сохранить яичники с возможностью дальнейшего зачатия.
После удаления папиллярной кистомы очаги сосочковых разрастаний на других органах также регрессируют, а признаки асцита не проявляются.
[youtube.player]Читайте также:


