Болезнь корь это одно и тоже
Сходство розовой сыпи часто приводит к мысли, что корь и краснуха – это одно и то же заболевание. Но вызываются они разными вирусами и протекают по-разному, имеют отличительные признаки и определенные последствия для организма. Современная медицина позволяет распознать тип инфекции и провести правильную медикаментозную терапию.
Причины появления инфекций
Корь, краснуха вызывается самыми мелкими и опасными внутриклеточными паразитами – вирусами. Это разные инфекционные заболевания, основной симптом у которых – красные высыпания на коже.
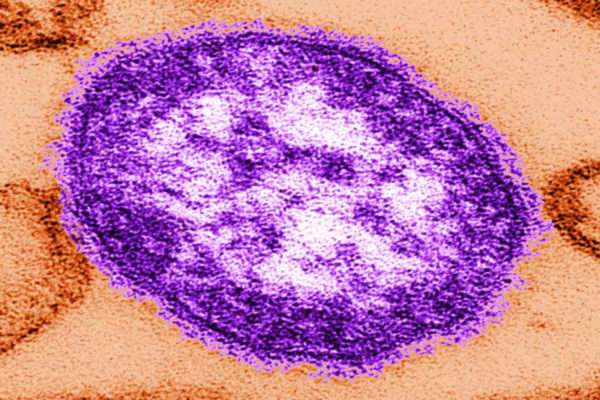
Организм человека восприимчив к вирусу кори. Поскольку заражение происходит воздушно-капельным путем, то заболевший распространяет микробы в огромных количествах. Они с током воздуха переносятся на значительные расстояния, поэтому инфицирование протекает быстро и легко. От вируса кори страдают клетки эпителия дыхательных путей, кожи, он способен проникать и в головной мозг. Заболевание тяжелое, смертность от которого составляет 3%.
Вирус краснухи также передается посредством воздуха при разговоре, кашле или чихании. Он поражает лимфатическую систему, поэтому лимфатические узлы в области шеи и затылка значительно увеличиваются. По сравнению с корью это заболевание протекает легче, и осложнения возникают очень редко. Вирус представляет опасность для беременных женщин: их заражение приводит к множественным патологиям плода.
Таким образом, причина появления обеих инфекций – воздух. Заражение происходит в инкубационный период, когда человек еще не подозревает, что в его организме поселился вирус. Через 5 суток после высыпаний на коже он перестает быть источником инфекции.

Педиатры советуют переболеть этими заболеваниями в детском возрасте, и не мешать общаться больным и здоровым малышам. Эти инфекции легче переносятся у детей и укрепляют их иммунную систему.
Некоторые факторы повышают восприимчивость к вирусным инфекциям. Организм легче поражается вирусом кори:
Вирус начинает свое развитие в носоглотке ребенка или взрослого, постепенно прогрессируя, после чего болезнь развивается в полной мере.

Краснухой можно заразиться при продолжительном контакте с больным человеком, находясь в детских коллективах ДОУ, в общественных местах. Также причиной инфицирования может стать ослабленный иммунитет. Есть еще и тип врожденной краснухи, который формируется при инфицировании ребенка беременной женщиной.
Краснуха имеет 2 разновидности:
- Типичную – протекает в обычной форме,
- Атипичную – болезнь проходит в легкой форме и практически не проявляется.
Атипичная краснуха опасна тем, что человек не подозревает о наличии болезни, и благодаря этому, возможно массовое инфицирование людей.
Корью и краснухой чаще болеют дети, поскольку они тесно контактируют друг с другом, общаются, находясь в детских коллективах.
Чтобы убедится, что корь и краснуха – разные заболевания, рассмотрим основные признаки болезней на примере таблицы.
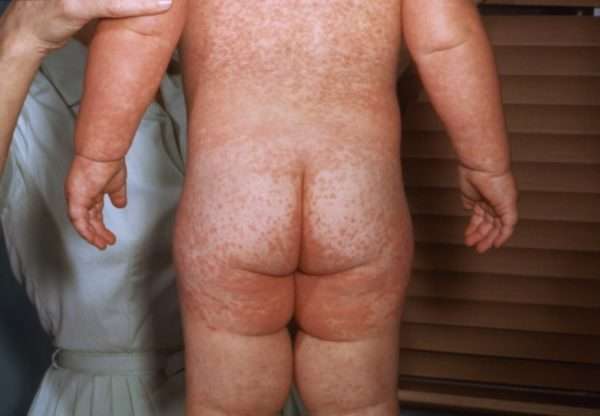
Таблица: Симптомы кори и краснухи у детей
Клиническая картина инфекции у взрослых
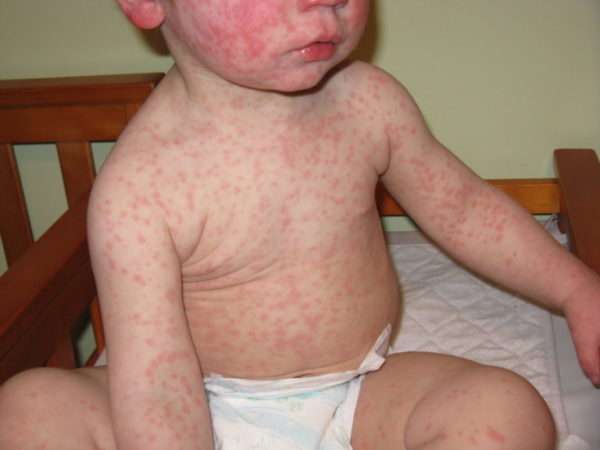
Если в детском возрасте болезни протекают легко и у переболевшего ребенка возникает стойкий иммунитет к инфекции, то взрослые болеют тяжелее и продолжительнее.
Протекание кори у взрослых имеет отличительные черты:
- тяжелое состояние, при котором необходим постельный режим,
- высокая температура тела до +40С,
- поэтапное, обильное появление сыпи, которая покрывает все тело,
- болезнь может сопровождаться ларингитом, бронхитом или осложненной пневмонией,
- процесс выздоровления идет медленно,
- как последствие при ослабленном иммунном барьере возникают осложнения самой разной природы. К ним относят заболевания ЛОР-органов, развитие пневмонии, которая в пожилом возрасте может привести к летальному исходу. Заболевания корью беременных заканчивается спонтанным абортом или преждевременным родами.
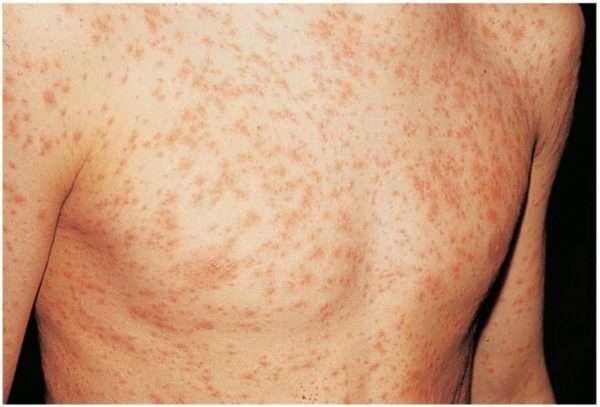
Тяжелое протекание краснухи наблюдается, начиная с подросткового возраста. А взрослые страдают:
- тяжелой интоксикацией,
- максимально высокой температурой и ознобом,
- признаками тонзиллита: болью и зудом в горле, сухим кашлем,
- развитием конъюнктивита,
- слизистыми носовыми выделениями,
- выраженными и обильными высыпаниями на коже, сливающимися между собой.
Последствия краснухи у взрослых – артральгия (суставная боль), артрит. Возможно развитие аутоиммунного энцефалита. У беременных краснуха вызывает дефекты в развитии плода, обычно при этом заболевании беременность прерывают.
Характер высыпаний
Характер высыпаний на коже позволяет отличить корь от краснухи.
При краснухе первые высыпания заметны на лице, и только потом они распространяются по телу. Красно-розовые гладкие пятна диаметром 5-7 мм расположены вровень с поверхностью кожи. Их возникновение связано с расширенными подкожными капиллярами. Размеры со временем не меняются и больше всего выражены на туловище. На лице они начинают бледнеть.

Иногда высыпания могут вызывать зуд. Через 2-3 дня они исчезают, не оставляя дефектов в виде шелушения или наслоившихся корочек. Поверхность кожи становится чистой.
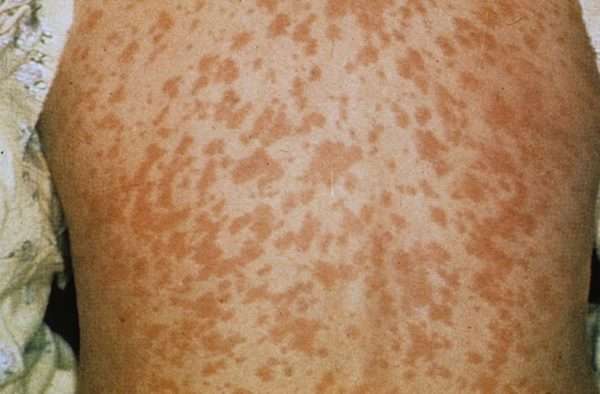
Для кори характерна поэтапность развития папул или высыпаний, выступающих над кожей. Интенсивность и цвет пятен зависит от течения болезни и возможных осложнений. Начало болезни – это высыпания красного цвета (может иметь синий оттенок), которая сливается в большие пятна.
Сыпь начинает развиваться на коже рук и лице, отчего наблюдается припухлость, отечность лицевой части и выделения из носа. Перемещаясь по телу, сыпь меняет цвет на коричневый. Формируется пигментация на кожном покрове. Она держится до 7-10 дней, а иногда и дольше. В местах пятен кожа шелушится и становится более грубой.
При появлении первых признаков заболевания родители наносят на пятнышки, покрывающее тело ребенка, зеленку. Но это не приносит облегчения и не является медицинской помощью.
Методы лечения
Диагностика заболеваний проста, она проводится на основе клинической картины. Если диагноз ставится под сомнение, то в качестве лабораторных исследований проводят серологические реакции, которые показывают наличие в крови антител на определенные группы вирусов.
Постановка правильного диагноза помогает:
- принять решение об изолировании больного от общества,
- избежать возможных осложнений,
- провести профилактику,
- назначить лечебные процедуры.
Обычно вирусные инфекции практически не поддаются лечению, поэтому определенной схемы медикаментозной терапии не существует. В детском возрасте болезнь переносится легко и требует только внимательного отношения родителей к состоянию малыша. Лечение ограничивается снятием болезненных проявлений заболевания.
В процессе лечения проводятся:
- Госпитализация в случае осложнений или тяжелой формы протекания болезни. В легкой форме больной выздоравливает дома, где его периодически наблюдает врач.
- Слежение за питанием, которое должно быть легким, полноценным, витаминизированным. Рекомендуется обильное питье, желательно подкисленное.
- Установка постельного или щадящего режима, ограничивающего двигательную активность и нервные потрясения.
- Лечение жаропонижающими, седативными и антигистаминными препаратами, если болезнь протекает тяжело.
После болезни на протяжении 2 недель или месяца организм остается ослабленным, поэтому если болен ребенок, то ему необходима изоляция, чтобы не заразиться новой инфекцией.
Некоторые родители занимаются самолечением, без врачебной консультации назначая детям антибиотики. Это опасно, так как антибиотики воздействуют на бактерии и не влияют на вирусы.
Способы профилактики
Основной способ защиты от вирусов – это вакцинация. Прививки от кори и краснухи относятся к обязательным и включены в национальный календарь прививок. Вакцина вводится детям в возрасте 1-6 лет, ревакцинация проводится через 10 лет. Прививку может поставить любой взрослый человек, который не болел в детском возрасте. После проведенной вакцинации риск заражения составляет 1%.
Общая профилактика в себя включает:
- отсутствие контактов с инфицированным человеком,
- повышение защитных сил организма,
- использование защитных масок для лица,
- применения средств гигиены, так как пыль иди капельки влаги с вирусами могут оседать на коже.
Существует большое количество инфекций, схожих между собой. Это: корь, краснуха, ветрянка и некоторые другие болезни. Многие люди уверены, что корь и краснуха — это одно и то же. Действительно, эти инфекции очень похожи по симптомам и обе имеют вирусную природу. Но на самом деле инфекции все же имеют существенные различия.
Корь — опасная вирусная инфекция, возбудитель которой обладает высокой контагиозностью. Заболевание характеризуется сыпью, воспалением верхних дыхательных путей и высокой температурой.
Корь известна с давних времен, но ее часто путали с другими заболеваниями (ветрянка, краснуха, другие вирусные инфекции). Возбудитель кори был выделен только в прошлом столетии. С этого момента заболевание стали отличать от других инфекций.
Клиническая картина весьма характерна и любой врач без труда определит это заболевание.

Инкубационный период кори может достигать 14 дней. В это время никакие симптомы болезни не проявляются. Далее корь делится на три периода, которые заметно отличаются друг от друга:
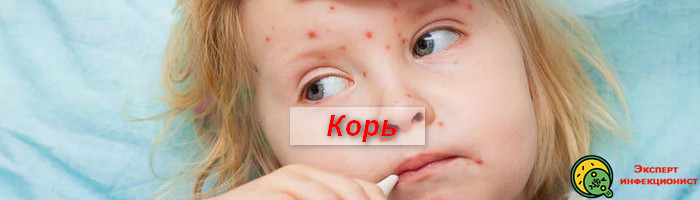
Катаральный период. Наступает резко и сразу характеризуется тяжелыми симптомами: высокая температура, кашель, воспаление верхних дыхательных путей. На этой стадии заболевания возможны: гнойный конъюнктивит, расстройство пищеварения. На слизистых оболочках щек возникают характерные пятна Филатова-Коплика-Вельского, имеющие вид крупинок творога или манной каши.
Катаральная стадия длится около четырех дней. На пике симптоматики катарального периода наступает следующая стадия развития болезни.
Период высыпаний. Коревая сыпь появляется не теле постепенно. Сначала она появляется на лице и голове. На второй день опускается на плечи, шею и грудь. На третий день заболевания сыпь покрывает все тело.
Заключительная стадия. На последней стадии заболевания катаральные симптомы полностью исчезают. Сыпь бледнеет. На местах высыпаний образуются телесного цвета пятна с шелушащейся поверхностью. Затем и эти пятна исчезают без следа, человек выздоравливает.
От проявления первых клинических признаков до полного выздоровления проходит 7-10 дней.
Диагностируется заболевание на основании анамнестических данных, опроса и осмотра пациента. Обычно, этого бывает достаточно, чтобы поставить верный диагноз.
Лабораторный анализ крови покажет картину, характерную для вирусной инфекции. В редких случаях назначают более сложные анализы. Также специальная диагностика применяется для исследования осложнений.

Лечение кори заключается в облегчении симптомов и недопущении развития осложнений.
Пациент должен соблюдать постельный режим и получать обильное питье. При высокой температуре нужно принимать жаропонижающее средства. Лечение осложнений лучше проводить в стационаре.
Профилактические действия против распространения кори делятся на две большие группы:
Вакцинация детского населения.
Меры по борьбе с распространением заболевания во время неблагоприятной эпидемиологической обстановки.
Вакцинация детского населения проводится в три этапа: 1год, 5-6 лет, 16-17 лет. Ревакцинация в три этапа позволяет получить устойчивый иммунитет против кори. Но по последним данным у некоторых людей иммунитет против кори начинает ослабевать после 30 лет. Каждый человек может пройти исследование состояния иммунитета против кори, и, при необходимости сделать ревакцинацию.
Меры по борьбе с распространением заболевания сводятся к изоляции больного. Ухаживать за больным могут только привитые или переболевшие корью члены семьи.
Если в семье имеются дети грудного возраста, он не должны иметь контактов с больным человеком.
Краснуха
Краснуха — вирусная инфекция, сопровождающаяся кратковременным повышением температуры, сыпью и увеличением лимфатических узлов.
Возбудителем краснухи является вирус, относящийся к группе Тогавирусов. Характерным признаком этого микроорганизма является свойство уничтожать и склеивать между собой красные клетки крови.
Инфицирование вирусом краснухи возможно только от больного человека. Другие пути передачи инфекции не возможны из-за неустойчивости вируса в окружающей среде.
Редко встречается еще один путь передачи инфекции — вертикальный. Это когда плод заражается внутриутробно.

Инкубационный период краснухи достаточно длительный (до 21 дня). Чаще всего первые симптомы болезни начинают проявляться на 10-20 день после инфицирования.
Симптомы краснухи:
Высокая температура.
Сильная головная боль.
Иногда встречается насморк, кашель, светобоязнь.
Увеличение лимфатических узлов характерно и для детей и для взрослых.
Сыпь. В большинстве случаев сыпь появляется с первых дней заболевания. Она выглядит как небольшие красные пятна круглой формы. Сыпь может возникать на любых участках кожи. Обычно, у взрослых сыпь более выражена, чем у детей.
От начала проявления первых клинических симптомов до полного выздоровления обычно проходит 7-10 дней. Нужно отметить, что взрослые тяжелее переносят это заболевание.
Диагностирование заболевание сводится к сбору анамнестических данных и осмотру пациента. В большинстве случаев, этого достаточно, чтобы поставить правильный диагноз. В исключительных случаях можно сдать анализы на определение возбудителя.
Специальное диагностирование требуется при возникновении осложнений.
Лечение заболевания сводится к купированию тяжелых симптомов. При высокой температуре назначают жаропонижающие средства. При головной боли необходимо принять обезболивающий препарат.
Специальное лечение требуется в том случае, если возникли осложнения краснухи.
Сам вирус краснухи не считается опасным для организма. Опасны его осложнения.
В основном, последствия наступают после присоединения бактериальной инфекции. Тогда возможны такие осложнения: бронхит, пневмония, синусит, энцефалит.
Крайне негативное действие оказывает вирус краснухи на плод беременной женщины. В зависимости от срока беременности, могут возникнуть такие тяжелые осложнения:
- Глухота. Ребенок может родиться абсолютно глухим.
- Врожденные пороки развития сердечнососудистой системы.
- Микроцефалия.
- Нарушения строения и формирования глаз.
- Внутриутробная смерть.
Женщина, которая планирует беременность, должна быть привита от краснухи заранее, чтобы избежать неприятных последствий.
Меры профилактики при краснухе включают в себя вакцинацию населения и предупреждение распространения заболевания. При заболевании краснухой в детских учреждениях карантин не объявляют.

Единственная категория населения, которая может значительно пострадать от этого заболевания — это беременные женщины. Поэтому, если в семье появились больные краснухой, беременную нужно от них изолировать.
Дифференциальная диагностика кори от краснухи
Для хорошего врача не составит никакого труда диагностировать одно заболевание от другого.
Чем отличается корь от краснухи можно понять, если подробно рассмотреть клиническую картину заболеваний:
Сыпь. У краснухи сыпь мелкая, одномоментно распространяющаяся по всему телу. Коревая сыпь распространяется строго от верхней части тела к нижней. Время распространения занимает 2-3 дня. Высыпания во время краснухи проходят без следа, а коревая сыпь сначала становится бледной, затем начинает шелушиться, и только после этого исчезает.
Температура. При кори температура длится около 4 дней и поднимается до крайне высоких отметок. Температура при краснухе может подниматься однократно или не подниматься совсем.
Увеличение лимфатических узлов — распространенный симптом при краснухе. При кори такой признак встречается очень редко.
Пятна Филатова-Коплика-Вельского — дифференцирующий признак кори. Только у этой инфекции встречается такой симптом.
Возбудитель. Возбудители у кори и краснухи разные, хотя и оба являются вирусами. Но определить различия в возбудителях можно только с помощью лабораторных методов.
Отличие кори от краснухи должны обязательно знать родители. В труднодоступных районах не всегда можно обратиться к врачу. Родители всегда должны знать, чем переболел их ребенок.
Корь – это высокозаразная вирусная инфекция, с преимущественно воздушно-капельной передачей возбудителя. Вероятность заболеть корью высокая, даже при коротком контакте с больным.
До введения плановой вакцинации против кори, максимальная заболеваемость наблюдалась у пациентов младше шестнадцати лет. При этом, корь у детей до двух лет жизни часто заканчивалась летально.
В связи с этим, долгое время корь имела более “стрессовое” название “детский мор (чума)”.
Внимание! По данным ВОЗ за 2018 год из 10 миллионов заболевших корью умерли 140 тысяч.(информация ВОЗ от 5 декабря 2019 года)
Основные жертвы заболевания – дети до 5 лет, которые не прошли вакцинацию. То есть самая беззащитная часть населения. Генеральный директор ВОЗ Тедрос Аданом Гебреисус особо подчеркнул, что корь относится к особо контролируемым заболеваниям. Тем не менее по его словам в 2019 году ситуация стала еще хуже. Количество случаев заражения увеличилось почти в 3 раза по сравнению с 2018 годом.
Подчеркнем – пробел в вакцинации.
Что такое корь
Корь – это острое антропонозное (основным носителем вируса является пациент с корью) вирусное заболевание, сопровождающееся появлением интоксикационно-лихорадочной симптоматики, поражения ВДП (верхние дыхательные пути), а также появление специфической сыпи на слизистых ротовой полости и коже.
Корь относится к классическим ДКИ (детские капельные инфекции), поэтому у взрослых заболевание регистрируется реже. Однако у пациентов старшего возраста корь протекает тяжелее и чаще сопровождается развитием тяжелых осложнений.
Корь после прививки регистрируется у семидесяти процентов вакцинированных людей. Это обусловлено тем, что прививка от кори поддерживает напряженный иммунитет в течение десяти-пятнадцати лет, в дальнейшем происходит значительное снижение противокоревого иммунитета.
Поэтому максимальное количество заболевших корью (из числа вакцинированных) наблюдается среди школьников старших классов, студентов, новобранцев в армии и т.д.
В связи с этим, многие родители выясняют для чего вообще нужна прививка от кори детям?
Код кори по МКБ10 – В05. Дополнительно, после основного указывается уточняющий код:
- 0 – для кори, осложненной энцефалитами (В05.0);
- 1- для кори, осложненной менингитами;
- 2- для заболевания, осложненного пневмонией;
- 3- для кори, сопровождающейся развитием отита;
- 4- для кори с развитием кишечных осложнений;
- 8- для заболевания, сопровождающегося развитием других уточненных осложнений (коревой кератит);
- 9- для неосложненной кори.
Возбудитель кори относится к семействам парамиксовирусов. В окружающей среде коревые вирусы быстро разрушаются, поэтому заражение происходит непосредственно при контакте с инфицированным человеком (вирусы содержатся в слюне, мокроте и т.д.).
При низкой температуре возбудитель дольше способен сохраняться окружающей среде.
Вирус кори способен распространяться на большие расстояния. С потоком воздуха пылевые частицы, содержащие вирус, могут перемещаться в соседние комнаты, на лестничные площадки и .т.д.

У непривитых и не переболевших корью высокий уровень восприимчивости к вирусу сохраняется всю жизнь. Такие пациенты могут заболеть корью после мимолетного контакта с больными в любом возрасте.
Максимальная заболеваемость корью регистрируется зимой и весной, минимальная –осенью.
После перенесенной кори происходит формирование стойкой, пожизненной иммунной устойчивости.
Период инкубации для вирусов кори составляет от 9-ти до 17-ти суток.
Входными воротами для инфекции являются слизистые, выстилающие респираторный тракт. Размножение клеток происходит в клетках дыхательного эпителия и регионарных лимфоузлов.
После третьего дня инкуб.периода начинается 1-я волна вирусемии (выход коревых вирусов в кровь). На данном этапе, в кровь проникает малое количество вирусов кори, поэтому они могут быть нейтрализованы специфическими иммуноглобулинами (проведение постконтактной профилактики).
В дальнейшем, количество вируса в тканях возрастает и в 1-е сутки появления высыпаний отмечается массивное выделение возбудителя в кровь.
Вирус кори отличается высокой тропностью к тканям кожного эпителия, глазных конъюнктив, слизистой выстилающей ротовую полость и дыхательный тракт.
При тяжелом течении кори, возможен занос вируса в ткани ГМ (головной мозг) с развитием коревых энцефалитов или подострых склерозирующих панэнцефалитов.
Также для кори характерно развитие временного вторичного иммунодефицита, приводящего к появлению частых бактериальных инфекций. Вторичный иммунодефицит может сохраняться в течение нескольких месяцев, после перенесенной инфекции.
Классификация кори
Болезнь может протекать в типичных и атипичных формах (в митигированной, абортивной, стертой, бессимптомной, гипертоксической, геморрагической формах болезни). Корь с типичным течением разделяется по периодам.
- инкубации вируса (длительностью от 7-ми до 19-ти суток);
- катаральных проявлений (длится от трех до четырех дней);
- подсыпания (сыпь при кори возникает к 4-му дню болезни, подсыпания продолжаются три-четыре дня);
- остаточной пигментации (гиперпигментация на месте высыпаний и шелушений сохраняется в течение семи-четырнадцати суток).
По наличию осложнений выделяют гладкое (неосложненное) и осложненное течение инфекционного процесса.
Корь – симптомы у детей
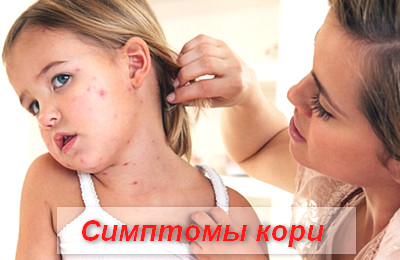
В периоде катаральных проявлений симптомы кори схожи с симптомами ОРВИ или гриппа.
Пациенты предъявляют жалобы на появление выраженной слабости, вялости, апатичности, адинамии, сонливости, тошноты, отсутствие аппетита, высокую температуру, озноб, мышечные и суставные боли, боли в глазах, гиперемию конъюнктивы, слезотечение, заложенность носа, чихание, кашель.
Кашель при кори сухой, иногда лающий.
При тяжелом течении кори возможно развитие стеноза и отека гортани.
На фоне интоксикационной симптоматики характерно снижение АД (артериальное давление), приглушенность сердечных тонов, тахикардия, появление аритмии.
На электрокардиографии регистрируются признаки миокардиодистрофических изменений.
Со стороны почек возможно развитие вторичной нефропатии, проявляющейся появлением белка и цилиндров в моче, уменьшением объема мочеиспусканий.
Поражение глаз проявляется симптомами коревого конъюнктивита. Характерно появление:
- светобоязни;
- болей в глазах;
- гнойных выделений из глаз;
- отечности век;
- сухости в глазах;
- слезотечения;
- гиперемии конъюнктивы.
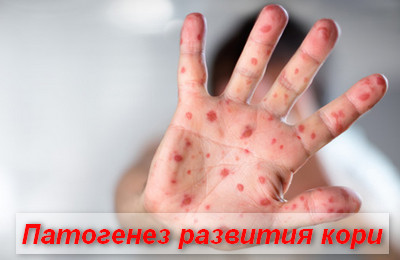
Сыпь при кори носит папулезно-пятнистый характер. Высыпания не зудят.
Элементы сыпи (мелкие папулы, окруженные венчиком воспалительной гиперемии) носят сливной характер. Участки густой сыпи чередуются с участками нормальной кожи.
При массивных высыпаниях могут появляться мелкие кровоизлияния на кожных покровах.
Также характерно появление одутловатости, отечности лица. Губы сухие, иногда на них могут отмечаться трещины и корочки.
Состояние пациентов во время сыпи наиболее тяжелое. Отмечается сильная слабость, вялость, лихорадка.
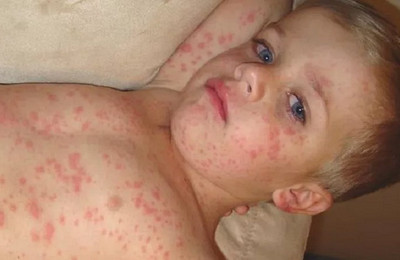
Состояние пациента нормализуется в период исчезновения сыпи и появления гиперпигментации. Высыпания исчезают в том же порядке, что и возникали (сверху вниз).
На их месте остаются гиперпигментированные пятна, обусловленные скоплением гемосидерина.
Появление пигментации обычно отмечается на третьи сутки от момента появления высыпаний. В некоторых случаях, пигментационные пятна могут сопровождаться появлением шелушений.
В некоторых случаях отмечается развитие гемоколитов и гематурии.
У пациентов с рудиментарными формами кори наблюдается смазанная, стертая симптоматика. В некоторых случаях высыпания могут носить единичный характер или полностью отсутствовать. При стертых формах заболевания, на первый план выходят катаральные проявления заболевания.
При бессимптомной кори симптоматика болезни может полностью отсутствовать.
Митигированная корь у взрослых и детей отмечается в случае, когда пациенту во время инкуб.периода вируса кори вводят специфические иммуноглобулины. В указанном случае, инкуб.период может продлеваться до 21-го дня, а симптомы болезни будут стертыми.
Интоксикационная симптоматика выражена слабо, высыпания необильные. Следует отметить, что у пациентов с митигированной корью нарушается этапность появления сыпи, специфической для данного заболевания.
Основные симптомы кори у взрослых не отличаются от симптомов заболевания у детей.
Однако, у взрослых пациентов чаще развиваются осложнения бактериального характера, тяжелые неврологические и сердечно-сосудистые осложнения, поражается кишечник, желчевыводящая система и т.д.
Осложнения кори
Осложнения данного заболевания могут развиться в любом периоде инфекционного процесса. Они могут носить специфический и неспецифический характер.
Осложнения кори могут проявляться в виде:
- энцефалитов;
- кератит (в тяжелых случаях коревой кератит может привести к полной слепоте);
- гастроэнтеритов;
- гепатитов;
- аппендицитов;
- колитов;
- мезаденитов;
- лимфаденитов;
- отитов;
- мастоидитов;
- синуситов;
- менингитов;
- ларингитов;
- пиелонефритов;
- пиелитов;
- пиодермий;
- абсцессов;
- флегмон;
- пневмоний (основной причиной смертности от кори среди детей до двух лет является развитие гигантоклеточной интерстициальной пневмонии);
- миокардитов и т.д.

Крайне редким осложнением кори может быть артрит (чаще всего, регистрируется у взрослых).
Симптомами развития коревого энцефалита (у взрослых данное осложнение регистрируют намного чаще, чем у детей) является появление повторной лихорадки, прогрессированием интоксикационной симптоматики, появление тремора конечностей, судорожного синдрома, амимичности лица, нистагма, обмороков, паралича конечностей и т.д.
У пациентов со слабым иммунитетом, иммунодефицитными состояниями или сопутствующими тяжелыми соматическими патологиями, прогрессирование энцефалита приводит к летальному исходу в течение полугода после начала заболевания.
Симптомы болезни развиваются через несколько лет после перенесенной кори. В течение нескольких месяцев развивается деменция и наступает летальный исход.
Анализ на корь
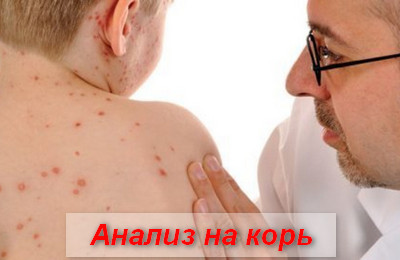
Диагностика заболевания основывается на данных об эпидемической ситуации (корь преимущественно протекает в виде вспышек), анамнеза болезни (контакт с больным корью) и клинической симптоматике (конъюнктивит, катаральная симптоматика, этапно появляющиеся специфические высыпания и т.д.).
Дополнительно проводится общий анализ крови и мочи, реакция пассивной гемагглютинации (РПГА), реакция связывания комплемента (РСК) и иммуноферментный анализ (ИФА).
Наиболее чувствительным анализом является определение коревых IgМ методом ИФА.
При подозрении на развитие коревых энцефалитов выполняют спинномозговую пункцию.
Также, по показаниям, рекомендовано проведение электрокардиографии, рентгенографии органов грудной клетки, осмотра у ЛОР-врача и т.д.
Корь – лечение
При нетяжелом течении заболевания пациенты могут лечиться дома. Обязательной госпитализации 
подлежат:
- пациенты с иммунодефицитами и тяжелыми сопутствующими патологиями;
- осложненной корью;
- тяжелым и среднетяжелым течением заболевания;
- женщины, вынашивающие ребенка;
- малыши до двух лет.
На время периода лихорадки пациенту показан постельный режим. Питание должно быть щадящим и легкоусвояемым, но при этом обогащенным витаминами.
Этиотропного (специфического) лечения кори не разработано.
Пациентам показаны полоскания ротовой полости и горла растворами ромашки, коры дуба, аира, шалфея, календулы, нитрофурала.
Для лечения коревого конъюнктивита показаны капли с сульфацетамидом.
Дополнительно назначаются противокашлевые препараты (при навязчивом кашле), НПВП (парацетамол, нимесулид и т.д.), антигистаминные (по показаниям).
По показаниям, может быть дополнительно назначено физиотерапевтическое лечение (массаж, дыхательная гимнастика, ингаляции и т.д.).
Профилактика кори заключается в:
- проведении плановой вакцинации (корь относится к числу контролируемых инфекций, против которых разработана вакцина);
- ограничении контактов с больным;
- введении специфических иммуноглобулинов (после контакта с больным).
Вакцина от кори вводится комплексно в составе КПК (корь, паротит, краснуха).
Чаще всего используется бельгийская вакцина Приорикс.
Также может использоваться французская противокоревая вакцина Рувакс или российская противокоревая вакцина.
Перед введением вакцины ребенок должен быть осмотрен педиатром на предмет наличия противопоказаний к вакцинации (как временных, так и абсолютных).
Читайте также:


