Обязателен ли кашель при коронавирусе

У меня кашель и, кажется, температура, это коронавирусная инфекция?

«Сейчас появилось довольно много мнительных людей, которые подозревают у себя коронавирус и хотят сдать мазок, даже если у них просто першит в горле. Если человека ничего не беспокоит, у него нет практически никаких симптомов, указывающих на заболевание, он может быть бессимптомным носителем коронавирусной инфекции. Делать в этом случае ничего не нужно — важно соблюдать меры защиты, в частности носить маску и меньше контактировать с окружающими людьми.
Если же появились симптомы: поднялась температура (это встречается в большинстве случаев), появился кашель, боль в горле, приступы удушья, то нужно обратиться к врачу. Но возникает вопрос, к какому именно?
Если у вас температура до 38,5, то нужно обратиться к врачу поликлиники — куда-то идти и заражать людей не нужно, необходимо вызвать врача по телефону и дожидаться его визита. Перед встречей с врачом лучше проветрить комнату, а общаться с ним в маске.

Когда нужно вызывать скорую?
Наталия: Мне 40 лет, и я живу в Москве. Я почувствовала себя плохо 18 марта: заболело горло, я сильно потела и чувствовала сильную слабость. Врача сперва вызывать не стала — думала, что отлежусь и все само пройдет. Я не знаю, где заразилась — видимо, в Москве. В феврале я ездила в отпуск в Таиланд, никуда потом из Москвы не выезжала. 30 марта поднялась температура до 39, слабость к тому времени не проходила, а потому я решила позвонить в скорую по телефону 103.
Алексей Безымянный: "В том случае, если появляются сложности с дыханием, а температура поднимается выше 38,5, надо вызывать врача скорой помощи. В скорую, а не в районную поликлинику нужно и можно звонить, если человек сразу чувствует себя очень плохо.
Надо также помнить, что существует два вида бригад: бригады скорой помощи, которые приезжают, когда есть угроза для жизни, а также бригады неотложной помощи, приезжающие во всех остальных случаях. Неотложка, которая в большинстве случаев командируется к пациентам с подозрением на Covid-19, по нормативу должна приехать в течение двух часов".

Что сделают прибывшие врачи?
Наталия: Врачи приехали довольно быстро — в течение получаса. Вся бригада была в защите — очки, маски, костюм, думаю, что они готовы к тому, что многие болеют Covid-19. Врач поговорил со мной, послушал легкие, сразу взял тест. Дал рекомендации по лечению — сбивать температуру, пить больше жидкости, полоскать горло, при необходимости рассасывать леденцы. Через пять дней мне позвонили и сказали, что тест положительный, велели ждать бригаду инфекционистов.
Во временных методических рекомендациях Минздрава по профилактике, диагностике и лечению новой коронавирусной инфекции отмечается , что прибывший по вызову врач должен опросить пациента, выяснить, не посещал ли человек в течение последних 14 дней эпидемически неблагополучные страны, а также не был ли в контакте с кем-то, у кого был подтвержден Covid-19.
Врач соберет жалобы пациента и проведет обследование: оценит видимые слизистые оболочки верхних дыхательных путей, перкуссию легких, осмотрит лимфатические узлы, проведет пальпацию брюшной полости и измерит температуру тела. Кроме того, врач должен взять анализ на коронавирус.
Алексей Безымянный: "Результат анализа будет готов через два-три дня: он либо подтвердит, либо опровергнет наличие инфекции. Впрочем, вне зависимости от результата человек должен провести 14 суток дома. Если анализ положительный, то к пациенту врач придет еще раз, чтобы оценить состояние заболевшего и назначить лечение. В том случае, если результат отрицательный, ухудшений нет и нет повода для повторного обращения — врач может и не приходить, но пациент должен две недели провести дома. Если состояние становится хуже (например, если не было кашля, а он появился), то нужно повторно вызвать врача из поликлиники".

Меня в этом случае обязательно госпитализируют?
Человека с подозрением на Covid-19 отправят в стационар и в том случае, если он проживает с людьми, входящими в группу риска. В этом случае его близкие должны соблюдать режим самоизоляции в течение 14 дней после последнего контакта с заболевшим.
Наталия: Приехала бригада инфекционистов: измерили температуру, измерили кислород в крови, легкие не прослушивали. Предложили госпитализацию, но так как я уже лучше себя чувствовала, то я отказалась. Тогда дали заполнить бумаги о полной самоизоляции, выдали информационные брошюры, лист для самоконтроля, рассказали, куда обращаться, если станет хуже. Обещали, что придет врач из поликлиники — он не пришел, потом выяснилось, что и не должен был, наверное, что-то напутали.
Аналогичные правила лечения на дому прописаны и в рекомендациях Всемирной организации здравоохранения. Заболевшему, и тем, кто проживает с ним, необходимо соблюдать санитарные нормы. Лучше всего разместить пациента в отдельной комнате, а если это невозможно, то нужно стараться соблюдать дистанцию не менее метра. Ухаживать за пациентом должен близкий, не входящий в группу риска, посещения друзей и знакомых нужно ограничить до полного выздоровления.
Если мне кажется, что у меня коронавирус, сам я могу приехать в больницу на своей машине? Меня примут?
Как я буду лечиться дома? Кто меня будет контролировать?
Наталия: Есть чат, с помощью которого могу общаться с врачом — видео что-то барахлит, но мы созваниваемся. Создается впечатление, что эта система больше для контроля, что пациент сидит дома. В основном меня спрашивают, как я себя чувствую, какие симптомы, — рекомендаций по лечению не дают, да и какие рекомендации, никаких особенных лекарств же нет.
Если станет хуже, то нужно вызывать скорую и ехать в больницу. Я чувствую себя лучше: уже почти все прошло, зато пропала способность различать запахи — это тоже симптом заболевания. Я живу одна, так что никому из моих близких изолироваться не пришлось. Из дома не выхожу: у меня есть запасы продуктов, а еще друзья приносят и оставляют. Мусор коплю дома, его пока немного.
После того как стало ясно, что врач из поликлиники не придет, ко мне еще раз приезжала инфекционная бригада — они снова взяли тест (на восьмой день), обещали приехать на десятый. Также каждый день звонят из поликлиники, интересуются самочувствием.

Кашель при коронавирусе обычно сухой, только в 30% случаев выделяется скудная прозрачная мокрота. В первые дни болезни он связан с поражением эпителия верхних дыхательных путей, отечностью слизистых гортани (лающий), а с 5-7 дня бывает признаком вирусной пневмонии. В типичных случаях сочетается с температурой, сильной слабостью, ломотой в теле, что не позволяет отличить коронавирус от обычного ОРВИ. Особенным симптомом, не характерным для гриппа, становится затрудненное дыхание (одышка).
Если кашель и все остальные проявления коронавирусной инфекции нарастают, то необходимо сразу обращаться за медицинской помощью, так как есть риск воспаления легких с дыхательной недостаточностью, может потребоваться стационарное лечение, искусственная вентиляция легких. При легком течении болезни кашель лечат в домашних условиях при помощи Амброксола, АЦЦ, обильного щелочного питья, содовых ингаляций, но их обязательно назначает врач.
Каким может быть кашель при коронавирусе
Кашель при коронавирусе у большинства больных сухой, а выделение скудной мокроты встречается не чаще, чем в 30% случаев. Он не имеет каких-либо особенностей или необычного звука, которые помогают отличить его от кашля при других вирусных заболеваниях с поражением дыхательных путей.
Для типичного развития болезни характерно появление упорного постоянного кашля, он может длиться часами, не проходит на протяжении 2-3 недель, а иногда беспокоит более одного месяца. При длительном и надсадном появляется боль в грудной клетке, коронавирус вызывает также ощущение сдавления за грудиной.
Коронавирусная инфекция чаще всего сопровождается одновременным появлением кашля и повышением температуры, но возможно и возникновение покашливания в первый день, а лихорадки на второй или третий. Важно учитывать, что коронавирусы могут мутировать, то есть менять свои свойства, поэтому данные, например, от китайских и французских медиков отличаются.
Также многое зависит и от наличия у пациента сопутствующих болезней сердца, бронхиальной астмы, хронического бронхита, в этих случаях коронавирус может вызвать ухудшение их течения, а симптоматика становится нетипичной.
Поэтому, какой бы ни был кашель, когда он сопровождается лихорадкой и сильной слабостью, нужно обязательно вызывать врача и провести тестирование на коронавирус. Только по симптоматике диагноз COVID-19 не ставится.
Легкий сухой кашель (покашливание) часто бывает в самые первые дни заболевания, вызванного коронавирусом SARS-CoV-2, а лающий характерен для 3-5 дня болезни (периода разгара вирусной инфекции).
Это объясняется тем, что после проникновения в эпителий верхних дыхательных путей коронавирусы начинают активно размножаться, а клетки при этом погибают. Слизистые оболочки лишаются защитного слоя, из-за этого происходит раздражение кашлевых рецепторов при каждом вдыхании воздуха.
Отсутствие мокроты при этом характерно для любой вирусной инфекции. У части больных усиление кашля происходит в ночное время, возникает жжение и боль в грудной клетке.
Лающий звук кашля объясняется сильной отечностью гортани и трахеи. Из-за этого у пациентов с коронавирусом еще до развития пневмонии существенно ухудшается дыхание, они описывают это как постоянную нехватку воздуха, похожую на погружение под воду.
Для облегчения состояния больной садится с опорой на руки. При сильном кашле возможно раздражение рвотного центра с позывами на рвоту.
Влажным и с отделением небольшого количества мокроты кашель становится при переходе воспаления с верхних на нижние дыхательные пути, то есть после развития пневмонии. Если воспалительный процесс вызван только коронавирусом, то откашливается слизистая и прозрачная мокрота.
Кашель с кровью встречается при коронавирусе из-за сильного притока крови к стенкам бронхов в сочетании с высоким внутригрудным давлением, вызванным надсадным кашлем. Развивается чаще всего на 5-7 день болезни, когда в легких идет активный воспалительный процесс.
Обычно в мокроте есть только прожилки крови. Но при присоединении пневмококковой инфекции цвет откашливаемой слизи может стать коричневым или приобретает оттенок ржавчины.
Бывает ли коронавирус без кашля
Коронавирус при бессимптомном течении может быть без кашля, насморка и температуры, а при легком все эти признаки быстро проходят. Также отмечены и атипичные варианты с тошнотой, рвотой и поносом. В таких формах заболевание чаще протекает у детей и молодых людей.
Если развивается коронавирусная пневмония, то она не может быть без кашля и одышки, не было сообщений об изолированном повышении температуры или только затруднении дыхания, при них всегда больные жаловались на упорный кашель.
Подозревать ли коронавирус, если кашель без температуры
Около 5% пациентов с кашлем переносят коронавирус без температуры или она есть не более 1-2 дней. У ребенка и пожилых, ослабленных людей нельзя исключить пневмонию при отсутствии лихорадки.
Какие еще есть симптомы коронавируса, кроме кашля
Для коронавируса, вызывающего COVID-19, самыми характерными симптомами, кроме кашля, является повышение температуры тела и одышка, сильная слабость и быстрая утомляемость при небольшой физической активности. У каждого пятого возникало ощущение давления или сжимания в грудной клетке. Менее чем у 10% были отмечены жалобы на:
- боль в мышцах, суставах, ломоту в теле;
- першение в горле или ощущение зуда;
- головокружение;
- заторможенность или спутанное сознание;
- головную боль;
- понос, тошноту и позывы на рвоту;
- потерю обоняния и вкуса;
- сердцебиение.
При сильном кашле и тяжелой одышке у худощавых пациентов и детей становится заметным втяжение межреберных промежутков, участие в дыхании грудных мышц, кожа становится бледной или приобретает синеватый оттенок. В легких обнаруживают двустороннюю пневмонию. На основании последних данных сделан вывод, что даже бессимптомное течение коронавируса сопровождается изменениями в легочной ткани – возникают мелкие очаги затемнения.
Неблагоприятный исход бывает у пациентов с тяжелой дыхательной недостаточностью, присоединением бактериальной или/и грибковой инфекции, заражении крови (сепсисе) и септическом шоке.
При температуре 37 с кашлем и выделениями из носа (соплями) чаще возникает подозрение на простудное заболевание, чем на коронавирусную инфекцию COVID-19. Для нее не типичен насморк, его признаки в виде заложенности носа находили всего у 4,8% пациентов.
Тем не менее в первые дни между обычным острым респираторным заболеванием и заражением коронавирусом очень много общего. Поэтому точно поставить диагноз можно только после проведения анализов.
На какой день кашель при коронавирусе, чаще днем или ночью, как часто, сколько длится
Кашель при коронавирусе бывает уже в первые дни болезни, но важно учитывать, что само заражение при этом может произойти за 1-14 дней. Именно такая продолжительность инкубационного (скрытого) периода. Он возникает одновременно с температурой или с интервалом в 1-2 дня. Чаще беспокоят приступы по ночам, они могут длиться от 15 минут до часа и более при тяжелой форме болезни.
Частота возникновения кашлевого рефлекса при пневмонии не установлена, а ее тяжесть напрямую не связана с силой кашля, так как источником воспаления является вирус внутри легочной ткани, а не в бронхиальном дереве.
Чем лечить кашель при коронавирусе: какие таблетки, сиропы, лекарства помогут
Лечение кашля только откашливающими таблетками или сиропами проводят при легкой форме болезни, когда пациенту не нужно принимать более серьезные противовирусные лекарства.
Выбор конкретного препарата остается за врачом, так как при преобладании сухости слизистых и надсадного кашля необходимо подавление кашлевого рефлекса при помощи Либексина или Пакселадина, Стоптуссина, противопростудных таблеток с декстрометорфаном (например, Каффетин колд или Тофф плюс).
Если есть мокрота, то нельзя принимать эти препараты, так как будет ухудшаться очищение дыхательных путей. Таким пациентам врач может назначить Амброксол, АЦЦ, Мукалтин, Сироп солодкового корня. Чтобы уменьшить частоту приступов кашля, нужно:
Кашель при коронавирусе относится к типичному проявлению, он сочетается с температурой, сильной слабостью, одышкой. Последний симптом более характерен для коронавирусной инфекции, тогда как насморк – для простудного заболевания. По симптомам поставить диагноз нельзя, нужно тестирование. При легкой форме для лечения кашля в домашних условиях назначают таблетки и сиропы, но при более серьезных случаях терапия проходит только в стационаре.
Мир охватила пандемия коронавируса, немало случаев заражения и в России. Однако помимо COVID-19, по стране гуляет множество других респираторных вирусов, которые имеют схожую клиническую картину. Важно знать первые симптомы коронавирусной инфекции, какого рода ашель при коронавирусе. При своевременной медицинской помощи снижается риск осложнений, опасных для жизни больного.
Есть ли кашель при коронавирусе?

COVID-19 принадлежит к респираторным инфекциям, поражающим легкие и вызывающим пневмонию. Поэтому отличительный симптом болезни — затрудненное дыхание. Пациентам с коронавирусной инфекцией больно дышать, им не хватает воздуха, несмотря на отсутствие заложенности носа.
Кашель при коронавирусе также есть. Помимо него, у человека появляются другие симптомы:
- повышенная температура тела (чаще выше 38–39 ˚С);
- сильная слабость и утомляемость, сонливость;
- головная боль;
- диарея (редко);
- боль в горле;
- насморк (редко);
- потеря обоняния и вкуса.
Однако эти симптомы могут свидетельствовать о гриппе, ОРВИ и других болезнях дыхательных путей, поэтому самостоятельно ставить себе диагноз не нужно. Пациента должен осмотреть врач.
Он возникает после окончания инкубационного периода, появляется в течение двух недель, реже — 21 дня, возникает одним из первых. Ему предшествуют лишь слабость, боль в горле, может появиться насморк, чихание. Если он усиливается и появляется одышка, то речь идет о пневмонии. Пациент нуждается в срочной госпитализации.
Какой кашель при коронавирусе?
На начальном этапе отличить коронавирусную от другой респираторной инфекций невозможно. Первые симптомы у них схожие. Подозрения на COVID-19 возникают лишь при появлении характерной симптоматики — высокая температура тела, одышка, сильная слабость и пневмония (чаще двусторонняя).
Если болезнь протекает в тяжелой форме, то развивается острый респираторный дистресс-синдром — состояние, при котором пациент не может самостоятельно дышать.
Осложнения коронавирусной инфекции тяжелые, поэтому важно распознать ее как можно раньше.
Сильный непрекращающийся сухой кашель коронавируса — основной симптом болезни. Коронавирусная инфекция вступает в контакт с рецепторами II типа, ангиотензин-превращающего фермента, поражает нижние отделы дыхательных путей. Поэтому появляется сухой кашель. В начале болезни он легкий, представляет собой покашливание, не доставляет пациенту дискомфорта. Однако на 3–4 день после появления первых симптомов ситуация меняется.
Легкий кашель трансформируется в сухой сильный и изнурительный, который не присущий обычной ОРВИ. Это отличительный симптом COVID-19. Он настолько агрессивный, что вызывает боль в грудной клетке, иногда сопровождается рвотой. Приступы продолжительные, больше часа. У больного возникает спазм в легких, из-за чего человек не может сделать вдох, он задыхается. Приступы повторяются от трех раз в сутки и более.
Кашель с мокротой при коронавирусе — редкость. На начальных стадиях он отсутствует, появляется только после сухого. Влажный кашель при коронавирусе может свидетельствовать об усугублении патологического процесса. С мокротой удаляются мертвые клетки легких, уничтоженные вирусом.
Если появился влажный кашель, то важно обильное питье. Мокрота может отходить больше недели. Не редко кашель сохраняется после коронавируса, однако он длится не долго.
Сухой кашель возникает до появления температуры, но он слабый. По мере развития воспалительного процесса показатели могут подниматься, иногда незначительно, до 37,2 ˚С.
В легкой форме коронавирус протекает без температуры, но сухой кашель есть всегда. Это основной признак. У 30% пациентов из Уханя температура была в пределах нормы.
Это характерная клиническая картина для пациентов с COVID-19. Сухой кашель и температура — первичные признаки.
Какая у пациента температура, зависит от реакции иммунной системы и наличия осложнений. У одних больных она держится в пределах 37,3–38 ˚С, у других — повышается до 39–40 ˚С.
Как правило, на фоне высокой температуры появляются самые тяжелые симптомы коронавируса COVID-19:
- удушье;
- приступы сильного сухого кашля;
- мышечная и головная боль;
- слабость, отсутствие аппетита;
- потеря вкуса и обоняния;
- сильная боль в грудной клетке, которая не позволяет сделать вдох или выдох.
Когда температура повышается выше 38,5 ˚С, организм перестает бороться, побеждает вирус, больному нужна квалифицированная врачебная помощь, иначе есть риск летального исхода.
Может ли быть коронавирус без кашля?
В период эпидемии среди населения возникает паника. Пациенты с температурой и насморком бегут в больницу, требуя сделать тест на коронавирусную инфекцию. Однако такие требования не обоснованные, поскольку эти симптомы не присущи при заражении COVID-19. Сухой кашель без температуры при коронавирусной инфекции может быть, а вот противоположная ситуация — коронавирус без кашля исключена.
Если болезнь протекает без кашля, то это не коронавирус, а респираторная инфекция или грипп.
Чем лечить сухой кашель при коронавирусе?
Специфических лекарств от коронавирусной инфекции не существует. Температуру сбивают жаропонижающими средствами, а кашель лечат противокашлевыми препаратами, мокрый — муколитиками и бронхолитиками.
Помимо медикаментов, пациентам показаны постельный режим и обильное питье. Большое количество теплой жидкости помогает вывести вирус из организма, способствует отхождению слизи.
При коронавирусе проводится симптоматическое лечение. Состояние больного облегчают противокашлевые препараты. Всемирная организация здравоохранения не давала рекомендации, какие медикаменты использовать, поэтому решение принимается врачами, исходя из состояния пациента.

В лечении сухого кашля, вызванного коронавирусной инфекций, эффективен Коделак Нео. Он подавляет кашлевой рефлекс и оказывает противовоспалительное действие.
При появлении мокроты эффективны муколитики. Они разжижают мокроту, способствуют ее выведению. Муколитическим действием обладает АЦЦ, Бромгексин, Карбоцистеин.
Заключение
Вирус мутирует, поэтому не исключено появление новых симптомов и осложнений. Поскольку лекарства и вакцины еще не найдено, то единственный способ защититься от коронавируса — придерживаться профилактики, и избегать источников заражения. Если же появилась одышка и затрудненное дыхание, важно срочно обратиться в больницу.
— Мало того, что вы один из лучших пульмонологов Европы, вы ещё и в главной группе риска сейчас по коронавирусу. Дайте, пожалуйста, рекомендации для людей вашего поколения и чуть помладше, то есть для тех, кто, как мы видим, действительно подвержен высокой летальности — и в Китае, и в Италии, и в Иране.
— Для того чтобы понять группы риска при этом заболевании: в первую очередь это люди, которые контактируют с животными, представляющими биологический резервуар. Скажем, 2002 год — это были африканские кошечки, в 2012 году это были верблюды, а сейчас немножко путается наука, до конца не установлено. Больше данных, что это определённый сорт летучей мыши — тот, который китайцы употребляют в пищу.
Вот эта летучая мышь распространяет коронавирус через испражнения. Поэтому идёт обсеменение. Допустим, рынок — морепродукты или какие-то другие продукты и так далее. Но когда мы говорим об эпидемии, то человек заражает человека. Поэтому эта фаза уже пройдена. Сейчас человек заражает человека.
Коронавирусы — очень-очень распространённая вирусная инфекция, и человек с ней встречается в жизни много-много раз. Ребёнок в течение года до десяти раз переносит заболевания, которые мы называем острой простудой. А за этой острой простудой стоят определённые вирусы.
И второе место по своей распространённости занимает как раз коронавирус. Проблема в том, что от этих вроде бы безобидных возбудителей отмахивались, никогда не могли понять причинно-следственных отношений. Если, скажем, ребёнок простыл, у него насморк, что за этим пойдёт? И так далее. Где-то в течение двух недель малыш или взрослый болеет — и всё это бесследно исчезало.
А вот в 2002-м, 2012-м и теперь уже в 2020 году ситуация качественно изменилась. Потому что те серотипы, которые стали циркулировать… они поражают эпителиальные клетки.

Эпителиальные клетки — клетки, которые выстилают дыхательные пути, желудочно-кишечный тракт и мочевыводящую систему. Поэтому у человека симптомы лёгочные, симптомы кишечные. И при исследовании анализов мочи тоже выделяют… такую нагрузку.
Но эти новые штаммы, о которых мы сейчас с вами ведём беседу, у них есть такие свойства — вступить в контакт с рецептором второго типа, ангиотензин-превращающего фермента. А с этим рецептором связано такое серьёзное проявление, как кашель.
Поэтому у больного, у которого появляются симптомы поражения нижнего отдела дыхательных путей, характерный признак — кашель. Это поражаются эпителиальные клетки самых-самых дистальных отделов дыхательных путей. Эти дыхательные трубочки очень маленькие.
— Дистальных — дальних, вы имеете в виду?
— Дальних. Маленького диаметра.
— Значит, это то, что рядом с бронхами находится у нас?
— Это бронхи, потом уже бронхиолы, респираторные бронхиолы. И когда воздух, диффузия газов идёт на поверхности альвеол, то они проходят как раз этот участок дыхательных путей.
— То есть первичный. Первое — это кашель.
— Нет, первое — это насморк, першение в горле.
— Вот говорят, что насморка как раз нет.
— Нет, это проблемы больших данных. Обработаны 74 тыс. историй болезни, и у всех ринорея (насморк. — RT) была. Когда вам так говорят — там действительно есть некоторые нюансы. Биология такая. Биологическая мишень вируса — эпителиальные клетки. Нос, орофарингеальная область, трахея, и потом мелкие бронхиолы, которые являются особенно опасными для человека. А оказалось, что, имея этот механизм, они приводят к резкому срыву иммунитета.
— Почему?
— Объяснение, которое сегодня даёт наука, — вовлекается в процесс белок, который называется интерферониндуцированный протеин-10. Вот именно с этим белком связана регуляция врождённого иммунитета и приобретённого иммунитета. Как это увидеть? Это очень глубокое поражение лимфоцитов.
— То есть у вас падают лимфоциты сразу на общем анализе?
— Да. И если там лейкоциты повысятся, тромбоциты повысятся, а более устойчивой является именно лимфопения, то есть лимфотоксический эффект самих вирусов. Поэтому сама болезнь имеет как минимум четыре очерченных этапа. Первый этап — это вирусемия. Безобидная простуда, ничего особого нет. Семь дней, девять — приблизительно в этом интервале.
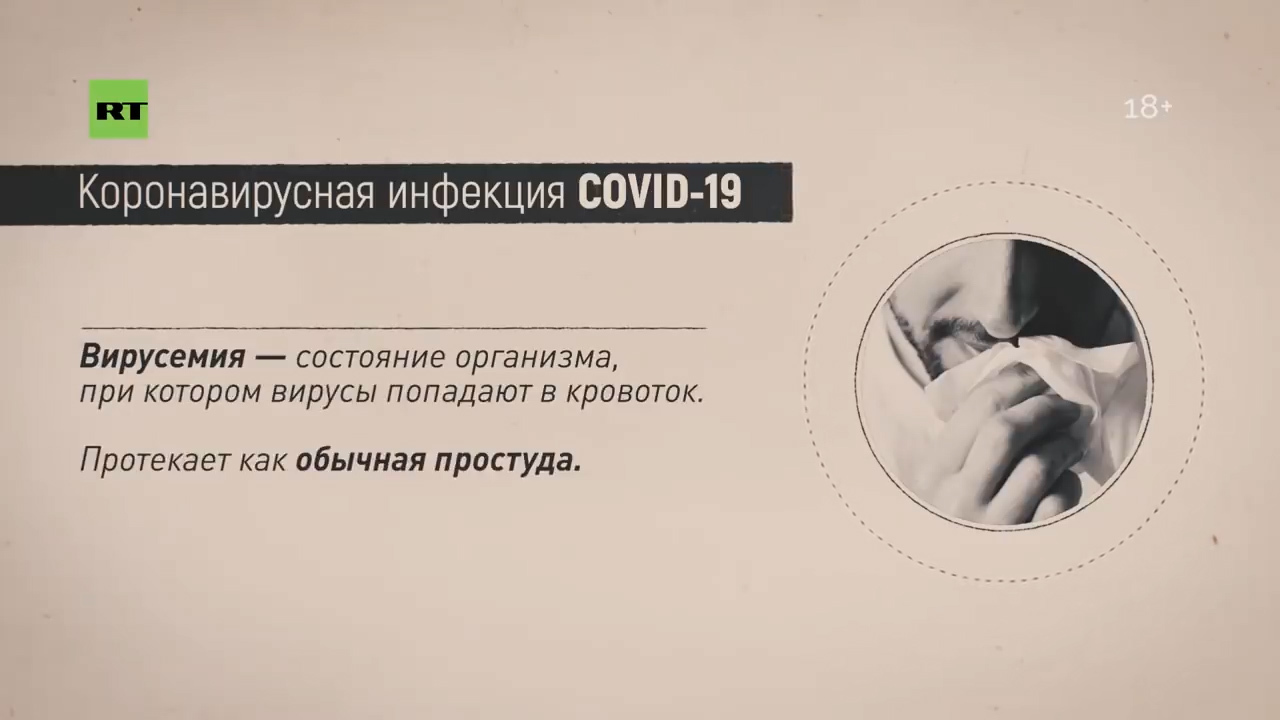
А вот начиная с девятого дня по 14-й ситуация качественно меняется, потому что именно в этот период формируется вирусно-бактериальная пневмония. После поражения эпителиальных клеток в анатомическом пространстве дыхательных путей происходит колонизация микроорганизмов, в первую очередь тех, которые населяют у человека орофарингеальную область.
— То есть уже бактерии?
— Бактерии, да. Поэтому эти пневмонии всегда вирусно-бактериальные.
— Значит, вирус, так сказать, наполняет альвеолы, где всё время живут какие-то бактерии? И они сами по себе где-то живут, в каком-то количестве?
— Вообще, мы считаем, что нижний отдел дыхательных путей стерилен. Вот так устроен механизм защиты, что именно нижний отдел дыхательных путей.
— Там ничего нет.
— Не заселён. Когда вирус внедрился и он нарушил этот барьер, там, где была стерильная среда в лёгких, начинают колонизироваться, размножаться микроорганизмы.
— То есть не вирус вызывает пневмонию? Всё равно пневмонию вызывают бактерии, конечно.
— Ассоциации: вирус — бактерии.
— Да.
— Окно, где врач должен проявить своё искусство. Потому что часто вирусемический период — как лёгкое заболевание, как лёгкая простуда, недомогание, насморк, лёгкая температура небольшая, субфебрильная. А вот период, когда кашель усилился и когда появилась одышка, — это два признака, которые говорят: стоп, это уже качественно другой пациент.
Если эта ситуация не контролируется и болезнь прогрессирует, то наступают уже более серьёзные осложнения. Мы называем это респираторным дистресс-синдромом, шоком. Человек дышать самостоятельно не может.

— Отёк лёгких?
— Понимаете, отёков лёгкого много, на самом деле, бывает. Если быть точными, мы это называем некардиогенный отёк лёгкого. Если, скажем, кардиогенный отёк лёгкого мы можем лечить с помощью определённых лекарственных препаратов, то этот отёк лёгкого можно лечить только с помощью машины механической вентиляции лёгких или продвинутых методов, таких как экстракорпоральная гемоксигенация.
Если человек переносит эту фазу, то иммуносупрессия, вызванная поражением приобретённого и врождённого иммунитета, становится губительной и у больного присоединяются такие агрессивные возбудители, как синегнойная палочка, грибы. И те случаи смерти, которые произошли, — у 50%, которые длительно находились на искусственной вентиляции лёгких, альвеолы все заполнены грибами.
Грибы появляются тогда, когда глубокая иммуносупрессия. Какая же судьба человека, который перенес всё это? То есть он перенёс вирусемию, он перенёс вирусно-бактериальную пневмонию, он перенёс респираторный дистресс-синдром, некардиогенный отёк лёгкого и он перенёс септическую пневмонию. Он будет здоров или нет? И вот, собственно говоря, сегодня мир озабочен именно этим: какая судьба у человека, у тех вот 90 тыс. китайцев, которые перенесли коронавирусную инфекцию?

— 90 тыс. — они сами по себе перенесли, они на ИВЛ не лежали, грибов у них не было. ОРЗ и ОРЗ.
— Но сама проблема — она очень важна. Потому что практическая медицина стоит перед фактом резкого роста так называемых лёгочных фиброзов. И вот у этой группы лиц, перенёсших коронарную инфекцию, в течение года формируется фиброз лёгкого.
— То есть когда лёгочная ткань уплотняется?
— Да. Как жжёная резина. Лёгкое становится как жжёная резина, если аналогию проводить.
— К вам попадает пожилой человек, у него точно диагностирован коронавирус. И он ещё не на девятом дне, то есть его ещё не надо на ИВЛ класть. Как вы его будете лечить?
— Вы знаете, в чём дело: мы таких больных пока не лечим, потому что нет лекарственных препаратов, лекарственных средств, которые надо применять в этой фазе. Панацеи нет. Потому что лекарство, которое бы действовало на вирусемию, на вирусно-бактериальную фазу, на некардиогенный отёк лёгкого, на сепсис, — панацея, такого не может быть.
Потому что, если вернуться к опыту 2002 года, когда увидели уязвимость медицинского персонала, врачам, сёстрам рекомендовали применять тамифлю и озельтамивир — антигриппозный препарат. И при определённых серотипах коронавируса, действительно, механизм внедрения в клетку тот же, как при вирусах гриппа. Поэтому показали, что эти препараты могут защитить лиц, где высокий риск развития этого заболевания.
Или же у него выявляется носительство вируса, ему дают эти препараты и так далее. Но это, я ещё раз хочу сказать, серьёзной доказательной базы не имеет. Ситуация, которая наиболее грозная, потому что она определяет судьбу человека. Простудное состояние — одно дело. А другое дело — когда вирусно-бактериальная пневмония, это принципиально другая вещь.
И здесь очень важно подчеркнуть, что только антибиотиками помочь такому больному проблематично. Здесь должна быть обязательно комбинированная терапия, которая включает средства, стимулирующие иммунитет. Это очень важный момент.
— А что вы имеете в виду? То есть, условно говоря, вы ему пропишете амоксиклав с каким-то иммуномодулятором?
— Да, обычно назначают цефалоспорины четвёртого поколения, не амоксиклав, в комбинации с ванкомицином. Такая комбинация — широкая, потому что очень быстро идёт смена грамположительной и грамотрицательной флоры. А вот какой иммуномодулирующий препарат назначить — это вопрос для научного исследования.
Итак, мы понимаем, что резко пострадает иммунитет. Мы понимаем высокую уязвимость человека к той инфекции, которая у него начинает колонизироваться в дыхательных путях. Поэтому, к сожалению, мы как бы чёткой линии не имеем. Но то, что реально может помогать таким больным в такой ситуации, — это иммуноглобулины. Потому что это заместительная терапия.
И поэтому таким больным, чтобы не разыгрался сепсис, по крайней мере, они не вошли в фазу сепсиса, назначают высокие иммуноглобулины. Американские врачи применили средство у своего больного, которое применяют при лихорадке Эбола. Это препарат группы, аналог нуклеозидов. Это группа препаратов, которые применяют при герпесе, при цитомегаловирусе и так далее.
— То есть это противовирусная или поддерживающая антивирусную терапию, да?
— Нет, это препарат, который действует всё-таки на те механизмы в клетке, которые противостоят репликации вируса. Вот у меня в руках (фотография президента США Дональда Трампа. — RT). Он собрал всю верхушку, которая могла бы высказаться по препаратам перспективным. Два вопроса, которые он поставил, он готовился к этой конференции. Первый вопрос: насколько учёные Соединенных Штатов Америки готовы к внедрению вакцины?
— Полтора года.
— Да, совершенно точно. Это два года. Он говорит: что в таком случае? Есть ли у страны препараты, которые могли бы защитить? И, собственно говоря, они сказали: да, такой препарат есть.
— Что?
— Что это за препарат? Он называется ремдесивир.

— Давайте посмотрим его.
— Вот учёные сказали, учитывая тот опыт, который есть, и обсуждения и так далее. Хотя, конечно, есть другие препараты, которые активно изучаются. Вообще, это направление очень интересное: что, собственно говоря, считается перспективным. Перспективным считается применение стволовых мезенхимальных клеток. Но в какой стадии?
— Слушайте, вот вы, как человек, который много лет этим занимается, от астмы до пневмонии, можете как-то попытаться спрогнозировать развитие этой эпидемии, например, в России?
— Вы знаете, в чём дело? Я хочу сказать, что, если Россию сравнивать с окружающим миром и брать коронавирус 2002 года, там ни одного больного не было.
— Может, мы просто не диагностировали?
— Он у нас вообще единственный сертифицированный, да?
— Вирус уже в России, как бы санэпидемслужба ни старалась. Как вы считаете, как он будет развиваться? Закончится ли он весной, например, с приходом лета?
— Знаете, мне кажется, картинка повторяет то, что было тогда. Это, если вы помните.
— Тогда — в 2002 году? То есть когда был SARS?
— Он отличается на 16, по-моему, нуклеозидов.
— Если пойдёт по этому сценарию, то нужно сказать, что где-то в апреле-мае эта проблема уже остро, по крайней мере, стоять не будет.
— Просто из-за сезонного прекращения респираторных инфекций?
— Да. Климатический фактор, целый ряд других факторов. Сейчас, когда беда, конечно, к нам приходит не из Китая, а из Европы. Те, кто возвращается из этих стран, в первую очередь из Италии, сегодня, запомните: Урбани. Это он сделал очень многое. Я считаю, это просто подвиг врача, который так много сделал. Это был вирусолог из Милана.

— Тогда, в 2002 году?
— Он эксперт ВОЗ, я с ним встречался по линии Всемирной организации здравоохранения. Он в списке был эксперт по коронавирусам. И тогда его направили в Ханой. Они распределились, ему достался Вьетнам. И во Вьетнаме, когда он приехал, была паника. Врачи перестали выходить на работу. Медицинский персонал тоже. Больные есть, а врачебного и медицинского персонала нет.
Он оценил ситуацию. С трудом ему удалось переломить её, снять эту паническую ситуацию, которая была тогда в госпитале. Ну а самое главное — он стал общаться с правительством и сказал: закрыть страну на карантин. Вот откуда всё это пошло. Это пошло от Урбани. Они начали артачиться.
— Вьетнамцы?
— Да, Вьетнам. Что это экономика, туризм и так далее. В общем, он нашёл эти слова, он убедил. И Вьетнам — первая страна, которая вышла из этого. И он посчитал, что его работа закончена. Он набрал материал для вирусологического обследования и сел в самолёт, который летел в Бангкок.
Там американские вирусологи, они должны были встретиться. А когда уже полетел, понял, что заболел. Заболел так же, как эти несчастные вьетнамцы в том госпитале. И он стал всё записывать, описывать. Вот время такое-то — моё самочувствие такое-то.
— Лететь три часа?
— Какие рекомендации вы можете дать человеку, который обнаруживает у себя… Ну то есть мы уже договорились, что вирус в общей популяции. Мы уже не можем, на самом деле, его контролировать.
— Да. Значит, такие обывательские рекомендации?
— Да, именно так.
— В первую очередь — это всё-таки хороший уход за слизистой носа и орофарингеальной областью.
— То есть покупаешь морскую воду и себе…
— Да, и промываешь тщательно. Но лоры — они очень хорошо показывают эффективный лаваж. То есть должно прийти всё-таки ощущение свободного дыхания. Второе место — это орофарингеальная область за увулой. И там тоже нужно хорошо сделать лаваж орофарингеальной области.
— То есть надо прыскать не только в нос, но и глубоко в гортань?
— Да, и прополаскивать. И не лениться делать до тех пор, пока не придёт чувство чистых, хороших дыхательных путей. Из всех путей это средство самое эффективное. Я бы посоветовал тем людям, которые могут себе позволить, приобрести небулайзер или.
— То есть такой аэрозольный, да? С ультразвуком?
— Да. И он позволяет гигиену именно верхней части дыхательных путей доводить до хорошего состояния. Когда присоединяется кашель — желательно всё-таки применить те лекарства, которые мы прописываем больным бронхиальной астмой. Это или беродуал, или вентолин, или сальбутамол. Потому что именно эти препараты улучшают мукоцилиарный клиренс, снимают спазм.
— То есть отхаркивающий? АЦЦ?
— Да, АЦЦ и флуимуцил. И чего нельзя делать — это применять глюкокортикостероиды. Этот вирус, его репликация резко нарастает.
— Что это значит?
— Глюкокортикостероиды — это преднизолон, метилпреднизолон, дексаметазон, метаметазон.
— То есть не надо колоть гормоны, условно говоря, если у вас вирусная инфекция?
— Есть ингаляционные стероиды. Но есть больные с астмой, которые заболели, находятся на этой терапии. Это уже как бы индивидуальные решения. Конечно, 2020-й войдёт в историю медицины как новая болезнь. Мы должны это признать, что мы поняли новую болезнь. Две новые пневмонии пришли. Это пневмония, которая вызывается электронными сигаретами, вейпами, и сейчас в Соединённых Штатах от этого умерли.
— . несколько тысяч подростков. Да, это известный факт, и чем лечить — непонятно. Сажаешь на ИВЛ — они умирают сразу.
— Да. Вы понимаете, в чём проблема-то? Вот у них развиваются те изменения в лёгких, которые возникают при этом. Они вроде бы схожие. Это респираторный дистресс-синдром, о котором мы с вами ведём разговор. В литературе поднимаются очень серьёзные вопросы: роль коронавирусов в трансплантологии. Одна из проблем — это облитерирующий бронхиолит, который возникает особенно при пересадке.
— Пересадке лёгких?
— Да, лёгких и костного мозга. Стволовых клеток. Вот, собственно говоря, всё хорошо сделано, всё нормально, человек ответил на эту терапию, а начинает нарастать проблема дыхательной недостаточности. И причину этих бронхиолитов поймали — это коронавирус. То есть новое знание пришло.
Читайте также:


