Когда тест на коронавирус проявится на положительный

На каком расстоянии нужно стоять от заболевшего, каковы шансы умереть у молодого человека и другие моменты узнал у экспертов Daily Mail.
Берегитесь капель от кашля и чихания
Вирус содержится в слизи и слюне больных людей. Если не находитесь с ними рядом — вы в безопасности. Достаточно отойти на 2,5 метра — и капли не долетят.
Covid-19 распространяется, как и грипп: попадает на слизистые и начинает размножаться. Затем проникает глубже в ткани органов дыхания и может привести к отеку легких.
Сколько вирус живет на поверхностях
Всего на твердой поверхности коронавирус живет в течение нескольких дней. Как отмечает врач Гюнтер Кампф из Грайфсвальдского университета в Германии, такие вирусы погибают от дезинфицирующих средств. Однако в транспорте и общественных зданиях редко дезинфицируют поверхности.
Если зараженный покашлял или чихнул в руку, а потом дотронулся до дверной ручки или поручня, этот предмет становится опасным. Стоит другому коснуться и поднести руку к лицу — вирус быстро окажется на слизистых и произойдет заражение.
Почему тесты дают отрицательный результат, а потом положительный
Симптомы при коронавирусе могут совершенно отсутствовать. И на ранней стадии, если человек только заразился, пробы бывают отрицательными. Но когда больной оказывается в реанимации, они дают однозначно положительный результат.

Фото: pixabay.com
Самые эффективные меры профилактики
Лучшее, что можно сделать, это часто мыть руки с мылом. Обязательно — перед прикосновением к еде. И не трогать руками свои глаза, нос, рот.
Единственная причина носить маску
Чтобы не заразить других, если сами уже болеете. Маска не позволит каплям изо рта, носа разлетаться в стороны. Эксперты призывают не скупать маски в аптеках, иначе их не хватит медработникам и тем, кто действительно нуждается в защите — зараженным.
Насколько рискуют дети и молодые люди
Covid-19 вызывает симптомы даже у младенцев, и в Китае известны случаи смерти среди детей до 10 лет, но это большая редкость, связанная со слабым здоровьем ребенка.
Ключевая проблема в том, что у малышей могут отсутствовать симптомы или быть очень слабыми, но взрослым болезнь все равно передается. Если ребенок заражает пожилого родственника, у того резко возрастают шансы оказаться в реанимации.
Почему взрослые более уязвимы, чем дети
Потому что у них часто есть другие заболевания — повышенное давление, онкология, диабет, патологии легких. Все они ухудшают течение Covid-19. Детский иммунитет хорошо подготовлен к любым вирусам.
Коронавирус отличается от простуды
Он вызывает жар, сильный кашель, трудности с дыханием. И крайне редко — насморк, покраснение горла.

Фото: pixabay.com
Больной без кашля может заражать других?
К сожалению, да. По замечанию экспертов, люди могут распространять вирус до того, как появятся первые симптомы.
Ученые из китайского Центра по контролю и профилактике заболеваний в провинции Гуандун обнаружили одного пациента с Covid-19 с отличным самочувствием, но в носу у него было столько вируса, сколько не находят у больных в тяжелой форме. Именно поэтому сдержать эпидемию очень трудно.
При симптомах коронавируса не нужно идти к врачу
Иначе заразятся другие люди. Эксперты говорят, лучше изолироваться в доме и вызвать бригаду медиков. Высокая температура, одышка — явные признаки, что нужна помощь. Не стоит ходить в общественные места, если вы только вернулись из стран с эпидемией коронавируса, даже при отсутствии симптомов.
Ранее Yellmed рассказывал, как китаянка соорудила домик-кокон из полиэтилена для своей дочери.
Согласно руководству ВОЗ, анализы на вирус SARS-CoV-2 должны проводиться:
- Методом полимеразной цепной реакции (ПЦР) с обратной транскрипцией. Это самый точный и надежный метод диагностики вирусной инфекции, который позволяет обнаружить даже очень небольшое количество генетического материала (РНК) вируса в биологическом материале человека. Предпочтительно брать мазок из ротоглотки или носоглотки, потому что в кале и крови вирусов меньше.
- В лаборатории с уровнем биологической безопасности 2 (BSL-2). Всего существует четыре уровня безопасности. На первом уровне требования минимальные, на четвертом — самые строгие. В лабораториях с уровнем безопасности BSL-2 исследуют микробов, представляющих умеренную опасность для сотрудников лаборатории и для окружающей среды.
ПЦР-анализ с обратной транскрипцией на SARS-CoV-2 можно провести только в лабораторных условиях, потому что для него требуется набор реактивов и лабораторное оборудование. Для этого нужны:
- микроцентрифуга,
- мешалка,
- детекторный модуль ПЦР в реальном времени с реакционным модулем амплификатора.
Но даже если в конце концов экспресс-тесты на основе ИФА и появятся, они будут уступать лабораторной ПЦР и в точности, и в скорости определения заражения вирусом. ИФА-тест обнаруживает не генетический материал вируса, а антитела — иммунные белки, которые организм вырабатывает к вирусу. Чтобы организм успел выработать антитела, с момента заражения должно пройти около недели. Если сделать ИФА-тест раньше, он не покажет заражения, даже если в организме у человека уже есть вирус SARS-CoV-2.
Где делают тест. В Европе, Великобритании и Австралии тесты делают в любой лаборатории с уровнем безопасности BSL-2, в которой есть оборудование для ПЦР-реакции с обратной транскрипцией и реактивы, которые необходимы для поиска РНК вируса SARS-CoV-2. В США тесты делают в лабораториях Центра по контролю и профилактике инфекционных заболеваний (CDC) и в государственных лабораториях общественного здравоохранения. Тест проводится в соответствии с протоколом, принятым в конкретной стране.
Принцип действия теста. В США и других странах для анализа берут мазок с задней стенки глотки, образец слюны или жидкости из нижних дыхательных путей (то есть мокроты). Затем образец доставляют в лабораторию и выделяют из него рибонуклеиновую кислоту (РНК), содержащую геном вируса. Затем к смеси реагентов добавляют фермент, который превращает РНК в ДНК — это и есть обратная транскрипция. После этого вирусную ДНК копируют миллионы раз и ищут в ней участок, соответствующий геному SARS-CoV-2. Если такой участок есть, анализ признают положительным.
Точность. Тест способен обнаружить 0,3–3 копии вирусной РНК в микролитре (0,001 мл).
Сроки. 24–48 часов.
Сколько сделано анализов. По данным CDC, на 16 марта 2020 года в США на SARS CoV-2 было проверено: в лабораториях CDC — 4 тыс. 255 анализов; в 48 государственных лабораториях — 20 тыс. 907 анализов. Анализы начали делать 18 января 2020 года.
Цена. Тестирование оплачивает государство. Сдать анализ на SARS-CoV-2 в частной лаборатории за деньги нельзя.
Это соответствует уровню безопасности BSL-3. Пример микроба, с которым обычно работают в лаборатории BSL-3 — Mycobacterium tuberculosis, то есть бактерии, вызывающие туберкулез. Получается, что в нашей стране для работы с коронавирусом лаборатории нужен почти что самый высокий уровень биологической безопасности из возможных — BSL-3. Это притом что большинство российских лабораторий, как и везде в мире, имеет уровень безопасности BSL-2. (Дополнение от 17.03.2020, 18:27 мск: в этот фрагмент внесены изменения, уточнена информация об уровнях безопасности лабораторий.)
Принцип действия теста. Как и за рубежом, анализ проводят методом ПЦР-реакции с обратной транскрипцией.
- реагент-1, прозрачная бесцветная жидкость, 0,70 мл, 1 пробирка;
- реагент-2, прозрачная бесцветная жидкость, 1,20 мл, 1 пробирка;
- положительный контроль (ПКО), прозрачная бесцветная жидкость, 0,20 мл, 1 пробирка;
- отрицательный контроль (ОКО), прозрачная бесцветная жидкость, 0,20 мл, 1 пробирка;
- эксплуатационная документация: инструкция по применению и паспорт.
Точность. ТАСС сообщает, что тест позволяет обнаружить 50–500 вирусных частиц в образце.
Цена. Тестирование оплачивает государство. Сдать анализ на SARS-CoV-2 в частной лаборатории за деньги нельзя.
Коронавирус в вопросах и ответах. Часть III. ТЕСТИРУЙТЕ, ТЕСТИРУЙТЕ
После того, как мы поговорили про маски (неожиданно для меня это оказалось многим интересно) и про корректность сравнивания различных стат. данных (в частности данных о смертности) есть смысл чуть-чуть остановиться на тестах.
Какие, зачем, когда, кому это надо, в чем сложности.
Предположу, что много разнородной информации звучит со всех сторон и это создаёт информационный шум.
Итак, анализы на коронавирус.
1) ПЦР.
На сегодня подтвержденным считается COVID-19, если он найден методом ПЦР (полимеразная цепная реакция) в мазке из глотки или из секрета нижних дыхательных путей (в амбулаторных условиях его еще пойди получи, этот секрет, поэтому для пациента не на ИВЛ речь идёт чаще о мазках). Мазки при этом тоже должны быть взяты правильно и качественно, упакованы в специальную пробирку и отправлены в специальную лабораторию (пока что у нас такая одна и она заявляла о способности обработать штук 60 (шестьдесят) анализов в день.
Что такое ПЦР? Это такой анализ, который определяет наличие ДНК или РНК вируса, причем выявляется даже ничтожно малое количество, и даже обломки возбудителя. (В этом есть некоторая сложность, потому что на этапе выздоровления может быть момент, когда не понятно живой вирус выявляет ПЦР или уже его дохлые остатки.)
Если тест ПЦР положительный — с очень большой вероятностью это инфицирование коронавирусом и дальше включается протокол наблюдения и лечения. Этот случай попадает в статистику как подтвержденный.
Если тест ПЦР отрицательный — а при этом есть подозрение на контакт — тогда или просто еще нет выделения вируса в ткани носоглотки (еще продолжается инкубационный период), или не правильно набран тест. И через время его берут еще раз.
(Зачем берут повторный при первом положительном — сложно сказать. Может, на чудо надеются, а может, что-то знают о качестве и специфичности таких тестов.)
Также двумя ПЦР (отрицательными) сейчас принято подтверждать выздоровление от коронавируса. (Там тоже есть сложности и нюансы типа повторного позитивного ПЦР через время после выписки, думаю, ответы на эти вопросы мы получим позднее.)
2) Быстрые тесты.
Они предназначены для скрининга, чтобы можно было быстро, в течение нескольких часов (а не суток-трое), а в идеале вообще в течение 10-15 минут получить результат и понимать, на каком мы свете и что делать дальше.
Выдохнуть и бежать домой на самоизоляцию, чтобы не подхватить вирус — если результат негативный.
Напротив, получить позитивный ответ — и тоже отправляться домой на самоизоляцию, если нет показаний к госпитализации. Он считается предположительно инфицированным.
При этом в идеале при позитивном результате должны быть выполнены еще следующие действия:
а) набран мазок для выполнения ПЦР;
б) собрана информация о контактных (для того чтобы их как минимум уведомить о необходимости карантина, а в идеале тоже сделать тесты и рекомендовать следить за своим состоянием, в идеале, опять же, при содействии врача в телефонном режиме);
в) домашний карантин предписан настоятельно с контролем за его соблюдением.
Это все идеальная картина мира, а на самом деле есть сложности.
Почему существует пункт (а) — обязательная проверка методом ПЦР (на сегодня, об этом ниже)?
Потому что быстрые тесты ненадежны, они дают много ложно-положительных и ложно-отрицательных ответов. При этом они еще и разные, от разных производителей (а на таком ажиотажном спросе, конечно, всем хочется поскорее выставить на рынок хоть какой-то продукт, даже не идеальный и сделанный на коленке).
И спасибо, что есть для начала хотя бы такие, да, потому что, во-первых, хоть какая-то вероятность выявить часть инфицированных, во-вторых, то, что не идеально в первом приближении, теоретически может быть доведено до ума позднее.
Что означает много ложно-отрицательных и ложноположительных результатов быстрых тестов?
Это значит, что положительный ответ может потом быть не подтвержденным ПЦР (и диагноз снимается… если, конечно, клиники нет и ПЦР мы доверяем) — это неплохой вариант.
Хуже вариант, когда человек на самом деле болен и источник инфекции, и при этом получает негативный вариант и не попадает ни в карантин, ни в поле зрения врачей и статистики.
Это проблема быстрых тестов, все зависит от их чувствительности. Например, тесты на беременность врут редко, быстрые тесты на ВИЧ — нечасто, а тесты на грипп — уже в 40-50 % случаев (и поэтому ВОЗ, например, не рекомендует их делать и не считает критерием диагноза или его отсутствия). Беременность и ВИЧ при этом тоже ставятся только после получения подтверждения (осмотр, УЗИ, дополнительные более точные анализы) — так что, на самом деле, никакой зрады здесь нет, это нормальная ситуация в медицине.
Однако грипп, при всем своем коварстве, всё-таки не так страшен (хотя бы потому что есть прослойка хоть в какой-то степени имунных), а чувствительность тестов на коронавирус в 40-50 % вызывает вопросы. Что делать врачу, получившему отрицательный быстрый тест? Расслабляться? Точно нет — как и с гриппом — но как объяснить это пациенту, который видя отрицательный результат и слушать ничего не будет (особенно если чувствует себя хорошо)?
И уж тем более множество вопросов к чиновникам: какие именно тесты вы соизволили закупить? Какая у них чувствительность, то есть сколько процентов из них будут ложно… Кстати, ложно — какими? Это важно, очень, в какую сторону врут тесты (в + или в — ) и насколько.
Прошли ли эти тесты государственную сертификацию. Зачем? Нет, вовсе не для того чтобы удлинить время доступа к пользователю или собрать денег с поставщиков — сертификация должна дать ответы на вопросы выше.
Кстати, поставщик — один? Или тесты будут разные и, соответственно, врать будут по-разному?
Все это очень важные вопросы, еще раз.
Но самый важный из них — протокол, инструкция что предполагается делать с результатами быстрых тестов. Принимать во внимание и считать случай выявленным? Отправлять на повторное обследование уже с помощью ПЦР? Всех — или только симптомных? (Наши чиновники с такой помпой трубят о закупке миллионов тестов, совершенно не уточняя каких именно и с какими сертификатами качества, что есть сомнения, что они понимают что такое скрининговые быстрые тесты и какова потом должна быть цепочка действий.)
3) Анализы крови или тесты на выявление иммуноглобулинов — M, G, суммарных.
Пока что нет таких анализов, но над их созданием работают, поэтому есть надежда, что они появятся. И поэтому скажу об этом пару слов.
Это анализы крови чаще всего. И они обычно бывают довольно точными.
При этом есть временной лаг, когда они становятся показательными.
Иммуноглобулины М появляются первыми, как быстрый имунный ответ — и говорят об остром, недавнем заражении. При этом и они не вырабатываются немедленно и требуется изучение каковы эти сроки для коронавируса. По некоторым предварительным данным, это может быть 3-5 дней (от начала заболевания, в инкубационном периоде никаких значимых количеств иммуноглобулинов М еще может не быть).
Кстати, если быстрые тесты делаются на основе выявления иммуноглобулинов, тогда понятно почему они могут быть отрицательными или сначала отрицательными, а потом положительными.
Иммуноглобулины G появляются позднее и говорят о том, что заболевание было довольно давно (обычно больше 2 недель) или что сформировался постинфекционный (постпрививочный иммунитет).
Будут ли у нас надежные тесты и тем более способы определения наличия разных иммуноглобулинов — посмотрим. Пока есть то, что есть.
И пока (раз нет надежных анализов крови) все упирается даже не в доступность быстрых тестов, а в возможность их верификации с помощью ПЦР. Сколько мазков мы можем проверить и как быстро? 60 за сутки? При ежедневном приросте подозрительных случаев в сотни и в тысячи?
Так как тестов ПЦР изначально было мало, плюс они дорогие, плюс их выполнение — это далеко не минуты (часы, дни), то изначально многие страны пошли по пути тестирования только тех, кто прибыл из очага, или имел контакт с подтвержденным случаем COVID-19, или имеет симптомы тяжелого поражения легких.
И оно вроде бы логично и не противоречит интересам пациентов.
Зачем тратить деньги на тесты, если их не хватает на респираторы персоналу и аппаратуру для реанимаций?
Зачем тесты всем подозрительным и контактным — если лекарства до сих пор нет?
Для этого есть не столько медицинские (клиницистские), сколько эпидемиологичемкие и социальные пояснения:
1. Невозможно получить точную статистику (заболеваемости, летальности, скорости распространения) инфекции без понимания сколько _на самом деле_ зараженных. Не тяжелых случаев, а всех.
2. Нет статистики — нет точных математических моделей чего ждать, нет точных доказательных рекомендаций когда вводить жесткие меры (здесь проще — чем раньше тем лучше) и тем более когда их заканчивать (нас же всех интересует когда можно будет выбраться, не так ли?).
3. Сложно понять динамику эпид. процесса — вирус становится более или менее вирулентным и смертоносным?
4. Без выявления всех зараженных сложнее организовать эпид. расследования и таргетировать группы, подлежащие изоляции. Именно поэтому сейчас вводятся жесткие меры для всех подряд, ковровые, по максимуму. Но возможно через время переболевшим можно будет выйти и начать работать? А как узнать кому выйти, а кому еще нет?
5. Приверженность населения и информирование его о настоящем масштабе эпидемии. Как население поверит в необходимость жёстких мер и даже ограничения свобод, если тестируются единицы и настоящего положения дел никто не видит? Очень актуально для Украины, где даже статистика количества вирусных пневмоний не обнародована.
6. Есть данные, что один из хороших и доступных способов лечения — переливание плазмы крови переболевших. Где возьмем переболевших, если мы их даже не выявили?
Пожалуй, даже этого достаточно. Обратите внимание, для ответа на многие вопросы выше достаточно даже неточных, зато быстрых тестов.
А если еще и не будет скрываться коэффициент погрешности — вообще хорошо.
При этом в тестировании заинтересовано общество в целом, а не каждый конкретный человек. Поэтому: вам предлагают сделать тест — отлично, делайте. Нужно ли активно гоняться за возможностью протестироваться, штурмовать ради этого больницы и лаборатории? Пока нет лечения — не нужно.
После двух отрицательных результатов диагноз COVID не ставится
08.04.2020 в 17:52, просмотров: 9563
Обилие тестов на выявление COVID-19 и не всегда точные их результаты совсем запутали москвичей. Как разобраться в большом многообразии появляющихся вариантов диагностических систем? Что такое ПЦР или экспресс-тест? Какой из них является высокочувствительным, а какой - нет? Можно ли брать анализ у себя самого и отправлять в лабораторию? Расставить все по полочкам мы попросили заведующего лабораторией редактирования генома Национального медицинского исследовательского центра им. В.И.Кулакова, доктора биологических наук Дениса РЕБРИКОВА.
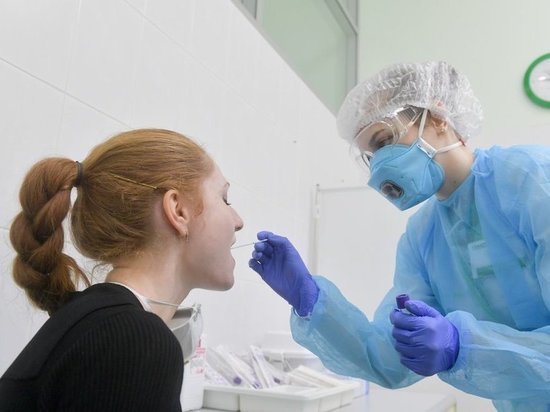
– Денис Владимирович, сориентируйте, пожалуйста, наших читателей в многообразии имеющихся диагностических тестов.
– Кто сегодня производит эти тесты?
– На начало апреля в России уже семь производителей тест-систем для ДНК-диагностики имеют регистрационное удостоверение Росздравнадзора (документ, разрешающий применение теста в клинической лабораторной диагностике). Более-менее все они одинаковы по своей чувствительности и специфичности. Хотя самые первые тесты, рекомендованные к применению в феврале, отличались немного пониженной чувствительностью.
– То есть, в том случае, когда один аналог давал положительный результат, указывая на болезнь, другой мог дать отрицательный?
– Когда нам говорят: подготовлено столько-то единиц тест-систем, что имеется в виду?
– Один тест - это сочетание реагентов, рассчитанное на проведение анализа одного образца биоматериала (одного пациента). Он включает несколько этапов. Первый этап -высвобождение нуклеиновой кислоты из вируса (занимает минут 30-40), потом идет этап обратной транскрипции — превращение РНК в ДНК и ПЦР-амплификации (1,5 часа).
Каждый набор реагентов, как правило, поставляется в комплекте для анализа 96-ти образцов. Поэтому цифры поставленных тест-систем иногда плавают: кто-то считает комплектами, кто-то единицами тестов. Более корректно считать в единицах.
– Еще совсем недавно вроде бы ощущалась нехватка таких ПЦР-тестов. А сегодня нам сообщают, что Россия поставляет тест-системы в 30 стран мира. У нас действительно хватает тестов на всю страну?
– Семь производителей хорошо справляются с производством. У нас исторически хорошие мощности по производству такого рода реагентов.
– Почему тогда люди порой подолгу ждут результатов? Моя коллега, у которой подозревали инфицирование SARS-CoV-2, ждала результаты анализа больше недели.
– Такая же система действует и в других областях России?
– Когда берут мазок, пациенту сообщают, что за тест, кто его производитель?
- Если это не коммерческое исследование, то скорей, нет. Но смею вас заверить, сегодня все тесты уже относятся к разряду высокочувствительных.
– И все-таки, если человек сдал биоматериал на первый анализ, а он дал отрицательный результат, когда ему назначат повторное взятие пробы?
– Через три дня, когда в биологическом образце частиц вируса будет больше. В течение этих трех дней человек должен быть изолирован. Если оба раза тест будет выдавать отрицательный результат, то в этом случае диагноз COVID-19 не ставится.
– Повторный анализ также производят в двух лабораториях?
– Да, по правилам требуется независимое подтверждение в референсной лаборатории.
- А насколько вероятен вариант с ложно-положительным результатом? После него не назначают повторный анализ?
– Вероятность ложно-положительного ответа при двух повторных тестах в разных лабораториях – менее 0,01%, то есть фактически отсутствует.
– В среду Роспотребнадзор объявил о том, что ряд лабораторий начинают в Москве массовый скрининг всех желающих с помощью платной высокочувствительной тест-системы. То есть, любой житель города может заказать диагностику и ему на дом привезут все необходимое.
– Насколько я понимаю, речь идет о том же, что коммерческие лаборатории практиковали и раньше, - оказывали подобные услуги со сбором биопробы на дому.
– Предлагают даже опцию, которая позволила бы пациенту брать у себя биопробы и отправлять в лабораторию.
– Самодеятельность в этом случае может дать некорректный результат. Брать мазок из горла должен врач или обученный лаборант. Если пациент сам не туда попадет, у него может быть ложно-отрицательный ответ.
– Почему мазок берется из носа и из горла?
– Такой на данный момент алгоритм взятия биоматериала, хотя, по сути, более правильным является мазок из горла.
– По крови можно определить болезнь?
– Для способа ПЦР можно использовать как мазок, так и кровь.
– Сейчас все чаще рекламируют некий экспресс-тест для выявления вирусных частиц в виде тест-полосок. Это альтернатива ПЦР?
– Скорей всего, когда речь идет о тест-полосках, имеется в виду ИФА — иммуно-ферментный анализ. Анализ вирусных частиц можно произвести при помощи ИФА, но вряд ли его сегодня будут использовать. Дело в том, что по точности и чувствительности он сильно уступает вышеописанному способу ПЦР. Зато появляются уже подобные тест-полоски для ИФА-теста на наличие антител в крови человека, уже переболевшего COVID-19. Вот они очень эффективны и дают результат через несколько минут.
Поэтому будьте внимательны и при заказе экспресс-тестов внимательно изучайте их предназначение. Кстати, некоторые производители тест-систем для ПЦР-диагностики могут и ее называть экспресс-тестом, в принципе, 3-4 часа, в течение которых она выполняется, это небольшой срок.
Заголовок в газете: Из какого теста сделаны тесты?
Опубликован в газете "Московский комсомолец" №28237 от 9 апреля 2020 Тэги: Наука, Коронавирус, Грипп, Клиники, Анализы Организации: Роспотребнадзор Места: Россия, Москва

На каком расстоянии нужно стоять от заболевшего, каковы шансы умереть у молодого человека и другие моменты узнал у экспертов Daily Mail.
Берегитесь капель от кашля и чихания
Вирус содержится в слизи и слюне больных людей. Если не находитесь с ними рядом — вы в безопасности. Достаточно отойти на 2,5 метра — и капли не долетят.
Covid-19 распространяется, как и грипп: попадает на слизистые и начинает размножаться. Затем проникает глубже в ткани органов дыхания и может привести к отеку легких.
Сколько вирус живет на поверхностях
Всего на твердой поверхности коронавирус живет в течение нескольких дней. Как отмечает врач Гюнтер Кампф из Грайфсвальдского университета в Германии, такие вирусы погибают от дезинфицирующих средств. Однако в транспорте и общественных зданиях редко дезинфицируют поверхности.
Если зараженный покашлял или чихнул в руку, а потом дотронулся до дверной ручки или поручня, этот предмет становится опасным. Стоит другому коснуться и поднести руку к лицу — вирус быстро окажется на слизистых и произойдет заражение.
Почему тесты дают отрицательный результат, а потом положительный
Симптомы при коронавирусе могут совершенно отсутствовать. И на ранней стадии, если человек только заразился, пробы бывают отрицательными. Но когда больной оказывается в реанимации, они дают однозначно положительный результат.

Фото: pixabay.com
Самые эффективные меры профилактики
Лучшее, что можно сделать, это часто мыть руки с мылом. Обязательно — перед прикосновением к еде. И не трогать руками свои глаза, нос, рот.
Единственная причина носить маску
Чтобы не заразить других, если сами уже болеете. Маска не позволит каплям изо рта, носа разлетаться в стороны. Эксперты призывают не скупать маски в аптеках, иначе их не хватит медработникам и тем, кто действительно нуждается в защите — зараженным.
Насколько рискуют дети и молодые люди
Covid-19 вызывает симптомы даже у младенцев, и в Китае известны случаи смерти среди детей до 10 лет, но это большая редкость, связанная со слабым здоровьем ребенка.
Ключевая проблема в том, что у малышей могут отсутствовать симптомы или быть очень слабыми, но взрослым болезнь все равно передается. Если ребенок заражает пожилого родственника, у того резко возрастают шансы оказаться в реанимации.
Почему взрослые более уязвимы, чем дети
Потому что у них часто есть другие заболевания — повышенное давление, онкология, диабет, патологии легких. Все они ухудшают течение Covid-19. Детский иммунитет хорошо подготовлен к любым вирусам.
Коронавирус отличается от простуды
Он вызывает жар, сильный кашель, трудности с дыханием. И крайне редко — насморк, покраснение горла.

Фото: pixabay.com
Больной без кашля может заражать других?
К сожалению, да. По замечанию экспертов, люди могут распространять вирус до того, как появятся первые симптомы.
Ученые из китайского Центра по контролю и профилактике заболеваний в провинции Гуандун обнаружили одного пациента с Covid-19 с отличным самочувствием, но в носу у него было столько вируса, сколько не находят у больных в тяжелой форме. Именно поэтому сдержать эпидемию очень трудно.
При симптомах коронавируса не нужно идти к врачу
Иначе заразятся другие люди. Эксперты говорят, лучше изолироваться в доме и вызвать бригаду медиков. Высокая температура, одышка — явные признаки, что нужна помощь. Не стоит ходить в общественные места, если вы только вернулись из стран с эпидемией коронавируса, даже при отсутствии симптомов.
Ранее Yellmed рассказывал, как китаянка соорудила домик-кокон из полиэтилена для своей дочери.
— Константин, давайте с вами поговорим про тестирование. В чём проблема тестирования на коронавирус?
— Нет особой проблемы. Есть проблема вообще тестирования. То есть вы хотите определить очень небольшое количество какого-то инородного агента, например по рибонуклеиновой кислоте или по белкам, в случае вируса на фоне очень большого количества молекул, которые находятся в биологической жидкости.
— То есть просто мусора.
— Мусора, да. И сделать вы хотите это точно. У вас может быть ложноположительная реакция — вы говорите, что есть возбудитель, а его на самом деле нет. А есть другая ошибка, реакция ложноотрицательная — вы говорите, что нет возбудителя, а он есть. Цена вопроса, особенно в теперешней ситуации, велика. Поэтому вы хотите сделать тест надёжным. Кроме того, он должен быть сертифицирован, он должен показывать определённую точность, должен быть быстрым, дешёвым, он должен работать как часы, что очень важно. Чтобы сделан не один раз на коленке, а массово произведён. Везде, где можно, должна быть соответствующая аппаратура поставлена, люди должны быть натренированы. Всё это означает, что должна быть система.
— Сейчас в России тестирование на коронавирус проводится одним-единственным способом — полимеразной цепной реакцией.
— С обратной транскрипцией — да.
— Почему?
— Я не знаю, почему. На самом-то деле есть два способа. Вирус — у него есть геном — нуклеиновая кислота, РНК или ДНК, и он запакован в белковую оболочку. И есть два способа тестирования наличия вируса. Вы можете определить наличие нуклеиновой кислоты, это первый вариант. И это делается с помощью такой цепной полимеразной реакции — очень изящной процедуры, которая позволяет при наличии информации о последовательности ДНК или РНК инфекционного агента амплифицировать, размножать специфические последовательности, соответствующие этому агенту, и потом просто детектировать наличие вот такой амплифицированной умноженной последовательности.
— Начали тестировать методом ПЦР — поправьте меня, если я ошибаюсь, — который, как правило, используется для, например, определения вирусной нагрузки. Для того, чтобы определить, сколько вируса.
— Он не количественный. В основном качественный. Есть варианты цепной полимеразной реакции, которая количественная.
— И есть другой принцип — антительный, то есть иммунно-ферментный анализ. Вот почему такой анализ на коронавирус не делается сейчас в России? Это же основной тест в мире.
— И да, и нет. В Китае и других странах тесты на основе цепной полимеразной реакции шире распространены, потому что они очень дешёвые. Их легко сделать, их легко имплементировать.
— ПЦР дешевле, чем ИФА?
— Для цепной полимеразной реакции теста вам ничего не нужно знать, кроме как иметь на компьютере последовательность генома вируса, а дальше вы совершаете некоторые процедуры, которые позволяют вам разработать эту систему. И есть соответствующая база, есть мощные лаборатории по всей стране, включая нашу, которые могут это поставить на поток. У нас клиники типа InVitro занимаются тем, что тестируют людей на различные заболевания с помощью этого теста. У вас вся процедура остаётся точно такой же. Единственное, что меняется, — это реагент, который необходим для определения вот этой конкретной нуклеиновой кислоты. Смотрите, это всё построено на красивом принципе комплементарности. Вы знаете: вот ДНК, двойная спираль. Одна цепочка соответствует другой. И, если вы знаете последовательность нуклеиновой ДНК или РНК в одной цепочке, вы можете разработать другую цепочку, которая будет к ней подходить. И всё, что вам нужно для детектирования коронавируса, — это найти тот участок, который будет подходить.
— То есть там цена исключительно вот в этом реагенте, который на какие-то конкретные нуклеотиды рассчитан?
— Да. Но чтобы это хорошо работало, есть тонкости. С антительными тестами есть проблема. В чём смысл антительного теста: у людей заболевших в кровотоке появляются возбудители, наша иммунная система отвечает на это заболевание производством антител. Антитела — это специальные белки, которые взаимодействуют с инородным агентом и помогают нам его инактивировать. Такое очень специфичное антитело узнаёт только антиген, которому оно соответствует. В нашем случае это будет коронавирус. Соответственно, если у кого-то была коронавирусная инфекция, в кровотоке будут антитела, специфические к этому вирусу.
— Нам нужно много биологического материала.
— И нам нужно детектировать эти антитела. Мы должны уметь их находить. Потому что так можно детектировать тех людей, которые, например, уже вылечились, но инфекция у них была. Они могли не знать, что больны, но у них образовались антитела, которые этот вирус порешили. Обнаруживать таких людей гораздо полезнее с точки зрения эпидемиологии и разработки методов борьбы. ДНК или РНК-вируса у них сейчас уже нет. Остались антитела. Это то, что обеспечивает наш иммунитет. Воспоминания организма и некий его способ бороться с инфекцией, если она вдруг возникнет.
— Удивительно, что основой этого теста являются воспоминания.
— Да. Но для того чтобы такой тест уметь сделать, вам нужно собирать у людей кровь и в этой крови детектировать наличие антитела, специфического к вирусу. Значит, у вас должна быть какая-то подложка, на которую вы кладёте поверхностные белки вируса. Вам нужно такой белок, этот S7, произвести методом генной модификации, выделить его в больших количествах и начать наносить на какие-то бумажки, чтобы потом можно было на эти пробы капать образцы крови различных людей, тестировать. Это в любом случае гораздо сложнее — вам нужно просто произвести большое количество вирусного антигена, знать, какой он, чтобы детектировать антитела.
— Насколько сейчас по всему миру эти тесты различаются? Вот наш анализ, который делается в России, такой же, как анализ, который делается в Италии?
— Есть некоторая опубликованная информация. Например, CDC, американский центр контроля заболеваний, просто предложили, сделали некий стандарт своего теста. Очевидно, что все остальные люди, которые занимаются разработкой этих тестов, используют эту информацию для того, чтобы сделать свои клоны, но, возможно, они это дело улучшают. Касательно наших тестов. На самом деле никто же не делал такой бенчмаркинг.
— Нужно ли тестировать всех? Испанцы взяли и всех протестировали.
— Я совершенно не понимаю, для чего это было нужно, если у людей нет симптомов.
Тот факт, что я вчера был здоров, не означает, что сегодня я не заболел. Поголовное тестирование, кроме того, что будет огромная нагрузка на систему здравоохранения, вряд ли что-то даст.
— Насколько Россия готова к масштабному тестированию?
— По моему опыту, по крайней мере в Москве развёрнута сеть коммерческих клиник, есть Институт эпидемиологии, в котором поставлены на поток такого рода анализы — не в связи с коронавирусом, но их достаточно легко перепрофилировать. Другой вопрос — если тестировать всех, то и эту возможность очень скоро мы насытим. И будут проблемы.
— Как вы думаете, сколько будет сделано тестов?
— Нет проблем перевести это в десятки тысяч, я не вижу проблем на уровне страны. Но я и не вижу необходимости это делать. Тест нужен для подтверждения диагноза, а не просто для того, чтобы приобрести некое спокойствие и дальше потом ходить на работу и нарушать все возможные правила.
— Лежит человек в Коммунарке. Предполагается, что у него может быть коронавирус. И действительно, первый тест показывает коронавирус. Зачем ему делают ещё три теста? Или, например, первый тест не показывает коронавирус. Зачем делают два последующих?
— Если вы рассмотрите геном вируса, там довольно много генов, это всё-таки очень большой вирус, один из самых больших РНК-геномов. И следует смотреть на наличие положительного ответа по нескольким участкам вирусного генома. Потому что, если вы смотрите только на один участок, вы можете ошибиться. И стандартная система действует так: вы смотрите на два места, если оба отрицательных — всё хорошо, если оба положительных — всё плохо, если положительный и отрицательный, вы хотите независимую лабораторию, которая бы это верифицировала, повторяете это ещё раз и т.д.
— Как будет развиваться ситуация с эпидемией в России?
— Очевидно, что будет очень большой рост в ближайшие недели, а может быть, и месяцы. В Нью-Йорке сейчас больше 10 тысяч заболевших. Мы такие же, как Нью-Йорк. Почему должно быть по-другому? Вопрос идёт о порядковом росте. Если не заболевших, то людей с положительным диагнозом.
Мы, конечно, охраняемая Богом страна, но почему у нас должно быть 500, а в других местах десятки тысяч?
На самом-то деле вот здесь интересная научная часть и начинается. Если бы было широко организовано серологическое тестирование, вы могли бы оценить, сколько людей уже прошло через это. И именно вот по этой прослойке можно будет предсказывать, когда начнёт всё загибаться — когда новые случаи будут появляться с меньшей частотой, потому что просто вирусу негде будет больше жить.
— Вы говорите, если бы у нас было серологическое тестирование. А почему у нас его нет?
— Потому что, в отличие от теста с цепной полимеразной реакцией, которая позволяет вам такой плагин просто сделать — вы взяли другую нуклеотидную последовательность и используете её в стандартных наборах для детекции коронавируса, — тесты серологические, ИФА, иммунологические тесты требуют гораздо большей предварительной работы по получению антигена.
— Но они же есть по всему миру. Есть корейские тесты.
— Да, но их всё равно нужно произвести. Я, кстати, не знаю, насколько широко это всё делается. Первые появились в конце февраля, насколько я понимаю. Всё равно было существенное опоздание.
— Говорят, сейчас на каждой бензоколонке в Германии можно взять и себя протестировать.
— Не знаю. Мы же не можем теперь туда поехать, чтобы сказать, так это или нет. Если бы это было так, об этом точно рассказали бы.
— Мы действительно живём в ситуации, когда никто ничего не понимает.
— Да, я думаю, что так. И со всех сторон идёт различная информация. В конечном счёте всё равно всё станет относительно понятно, но задним числом. Мы почти ничего не можем предугадать.
— Но тем не менее вы же смотрите на то, что происходит во всём мире, видите какую-то определённую модель, которая развивается. Она развивается там, в Италии, вот таким образом. А в Китае эпидемия закончилась. Она почему закончилась?
— Расхожее утверждение, что были применены жёсткие карантинные меры, которые помогли по крайней мере остановить вспышку. Это не означает, что она не может начаться опять.
— Вы в это верите?
— Карантин должен работать, это правда. Это показывает любая математическая модель.
— Мог быть вирус сделан в лаборатории?
— Нет. В лаборатории так всё сложно делать. Все используют этот пример, что был сделан мозаичный вирус, когда был поменян рецептор, и показано было, что эпителиальные клетки могут в лаборатории заражаться.
— Была публикация, где было сказано, что действительно сделана попытка в лаборатории воспроизвести. Что было сделано?
— Ещё раньше, в 2002 году, была вспышка похожего вируса, назывался он SARS. Тоже есть геном и прочее. Вирус, который раньше на людях не практиковался, а теперь почему-то приобрёл такую способность. Хотя известно, что такие вирусы живут на этих несчастных мышах. А тот, кто на мышах живёт, обычно на человеке не живёт. И вы, сравнивая последовательности генов двух этих вирусов и понимая в целом, что способность заразить клетку связана с наличием на клетке рецепторов для вируса. У вируса есть какие-то шипики, они взаимодействуют с клеткой, после такого взаимодействия вирусно-генетический материал попадает внутрь клетки.
— Вирус должен эту клетку узнать?
— А они могут потом раз — и перелететь?
— Нет. Дело в том, что, если мы возьмём теперешний вирус, количество геномов которого сейчас уже зашкаливает, мы можем сравнить последовательность генома этого вируса с имеющимися в природе изолятами. Они не идентичные, но близки, и мы можем показать, что по всей длине генома вируса потихонечку накапливаются какие-то изменения относительно природных вариантов. Но это не было вставкой какого-то чужеродного материала — вот прямо посредине.
— То есть всегда вставку можно увидеть?
— Да, конечно. Потому что вставка имеет другую последовательность.
— Получается, сейчас нет ни одного искусственного вируса?
А здесь вы даже не знаете, что вам нужно сделать. Мы не можем объяснить, почему этот вирус такой. Посмотрев на мышиный вирус, или на верблюжий вирус, на MERS, или на этот конкретно, мы не можем объяснить, что произошло. Мы не понимаем, почему этот вирус вдруг раз — и перекинулся на человеческую популяцию. Они все родственные. Представьте себе, что некий длинный текст, который. если вы их начнёте сравнивать друг относительно друга, то в пределах 80%, может быть, даже 90% букв они будут совпадать. Но много букв, которые отличаются. В итоге у вас на геном в 30 тысяч различий будет, я не знаю, сотни. Почему и какое из этих различий ответственно за новое свойство, мы не знаем.
Читайте также:


