Золотистый стафилококк обструктивный бронхит
Н.В. Меньков, Г.К. Дегтева, Е.В. Беляева, Л.З. Гинзбург, Г.Б. Ермолина, Е.В. Борискина, Д.М. Казакова
Нижегородская государственная медицинская академия;
НИИ эпидемиологии и микробиологии им. академика И.Н. Блохиной, Нижний Новгород
Клинические особенности и состояние микрофлоры у больных хроническими бронхитами
В этиологии обострения хронического бронхита (ХБ) важную роль играют бактериальные возбудители [1—5]. Спектр и частота выделяемых возбудителей при обострениях ХБ могут быть разными. Наиболее часто из мокроты выделяются гемофильная палочка, пневмококк и моракселла [6—12]. Реже определяются золотистый стафилококк, клебсиелла, синегнойная палочка и другие микроорганизмы. Знание характера и особенностей микрофлоры имеет важное значение для выработки программы рациональной антибиотикотерапии. Кроме того, при исследовании микробной флоры мокрота может быть загрязнена орофарингеальной флорой, что существенно снижает клиническую информативность и затрудняет выбор антибиотиков [13]. Нередко этиологическая структура обострения ХБ оценивается без учета особенностей заболевания.
Цель исследования — изучение клинических особенностей, эндоскопических изменений и состояния микробной флоры, полученной при бронхиальном лаваже у больных ХБ.
Материал и методы. Обследовано 25 больных ХБ, из них 15 мужчин и 10 женщин в возрасте от 17 до 74 лет (средний возраст — 55,4 года). У 20 больных был хронический обструктивный бронхит, из них у 8 — хроническая обструктивная болезнь легких тяжелого течения, у 5 — хронический необструктивный бронхит. 12 больных имели сопутствующую патологию — ишемическую болезнь сердца, гипертоническую болезнь и др. Давность заболевания составляла от года до 33 лет (в среднем 13,4 года). У половины больных были частые обострения.
Всем больным проводилось бронхоскопическое исследование с посевом бронхиального лаважа. 21 человек до бронхоскопического обследования амбулаторно и в стационаре получали антибактериальные препараты, причем 9 больных — по 2,3 и даже 4 курса.
При эндоскопическом исследовании осуществлялся бронхиальный лаваж с определением бактериальной микрофлоры.
Результаты и обсуждение. Изменения при бронхоскопии выявили у 22 больных. Из них у 13 отмечались гиперемия и отечность слизистой трахеи и главных бронхов, смазанность сосудистого рисунка и повышенная кровоточивость. На стенках трахеи и бронхов у 14 больных определялось слизистое отделяемое, у 2 — гнойное. У 8 больных был проллапс мембранозной части трахеи и главных бронхов, причем дискинезия 1-й степени была у 6 и 2-й степени — у 2 больных. Воспалительное сужение долевых бронхов определялось у 3 больных, гипоплазия бронхов — у 3. При осмотре сегментарных бронхов наиболее часто выявлялась картина диффузного катарального эндобронхита — 13 больных, диффузный слизисто-гнойный и гнойный бронхит отмечены у 3 больных. 17 больных поступили в стационар в состоянии средней тяжести, 1 — в тяжелом.
У больных хроническим обструктивным бронхитом определялись выраженные нарушения функции внешнего дыхания (см. таблицу).
Отмечалось значительное снижение жизненной емкости легких, максимальной вентиляции легких, а минутный объем дыхания увеличился за счет углубления дыхания и увеличения его частоты. Резко нарушалась бронхиальная проходимость, мощность вдоха и выдоха была снижена соответственно до 2,1±0,2 и 1,9±0,2 л/с, форсированная жизненная емкость легких в — до 55,0±2,8%. У 5 больных отмечался диффузный атрофический эндобронхит. Только у 3 больных при бронхоскопии отсутствовали видимые патологические изменения бронхов.
У больных ХБ наиболее часто выделялись зеленящий стрептококк — 5·103—4·106 КОЕ/мл (64% больных) и грамотрицательная флора (68% больных), из них клебсиелла — 2·102—2,4·105 КОЕ/мл (20%), синегнойная палочка — 2,7·103—2·106 КОЕ/мл (16%), моракселла — 4·104—4·106 КОЕ/мл (8%), нейссерии — 1·103—6·104 (36%). Кроме того, выявлены золотистый стафилококк — 2,2·103—1,7·105 КОЕ/мл (16%), стоматококки — 2·104—4·105 КОЕ/мл (16%), грибы рода Candida — 5·103—1·105 КОЕ/мл (12%), флавобактерии — 2,2·103—1·106 КОЕ/мл (16%) и в единичных случаях пневмококки, b-гемолитические стрептококки, энтеробактеры, непатогенные дифтероиды.
Часто обнаруживались микробные ассоциации, состоящие из культур двух, трех и даже четырех микроорганизмов (64% больных). Монокультура выделялась у 32% больных, из них у 16% — грамотрицательная флора: синегнойная палочка, флавобактерии, моракселла. В бактериальных ассоциациях преимущественно определялся зеленящий стрептококк в сочетании с другими микроорганизмами: синегнойной палочкой, клебсиеллой, золотистым стафилококком и другими. Бактериальные ассоциации и монокультуры грамотрицательных бактерий обнаруживались преимущественно у больных хронической обструктивной болезнью легких среднетяжелого и тяжелого течения, чаще в возрасте старше 60 лет, с длительной продолжительностью болезни (в среднем 15,4 года) и частыми обострениями. У этих больных определялись выраженные нарушения бронхиальной проходимости. При бронхоскопии выявлялись слизисто-гнойный или атрофический эндобронхит, дискинезия трахеи и главных бронхов. У 3 больных было воспалительное сужение долевых бронхов и гипоплазия бронхов. СОЭ в среднем составляла 27,8 мм/ч. Полимикробные ассоциации, включающие три возбудителя, выявлены и у 2 больных хроническим необструктивным функционально нестабильным бронхитом молодого возраста, причем у одного были длительный анамнез, частые обострения, катаральный эндобронхит, увеличение СОЭ до 23 мм/ч. У другого клиническая симптоматика была скудная, в крови отмечалась лейкопения — 2,5·109/л, а при бронхоскопии видимых патологических изменений не обнаружено.
При посеве бронхиального содержимого у 3 больных ХБ выявлялась монокультура зеленящего стрептококка (8·103 — 1,8·104 КОЕ/мл) и у одного больного микрофлоры не найдено. Все эти больные получали по три — четыре курса антибактериальной терапии в амбулаторных условиях.
Изучение антибиотикорезистентности ряда выделенных культур показало, что большинство зеленящих стрептококков чувствительны к ампициллину, цефалоспоринам I и III поколения, макролидам и офлоксацину, а устойчивы — к аминогликозидам и ципрофлоксацину (см. рисунок).
Клебсиеллы оказались чувствительны к цефалоспоринам I и III поколения, аминогликозидам и фторхинолонам.
Синегнойная палочка проявляла чувствительность только к фторхинолонам — ципрофлоксацину и офлоксацину и частично — к аминогликозидам.
Штаммы моракселл и нейссерий были чувствительны в значительной степени ко всем группам изученных антибиотиков.
Культуры золотистого стафилококка проявляли резистентность только к ампициллину.
Культуры грибков рода Candida были чувствительны к нистатину и амфотерицину В.
Таким образом, при исследовании антибиотикорезистентности установлено, что наиболее выраженной устойчивостью к целому ряду антибиотиков обладали культуры клебсиелл и синегнойной палочки, которые выделялись как в составе бактериальных ассоциаций, так и в виде монокультур, что создавало определенные трудности в подборе наиболее рациональной антибиотикотерапии.
Нами изучалась чувствительность выделенных культур микроорганизмов и к бактериофагам. При этом оказалось, что большинство культур зеленящего стрептококка (88%) лизировалось стрептококковым и интести-бактериофагом. Все штаммы золотистого стафилококка лизировались стафилококковым и пиобактериофагами. Из грамотрицательной флоры синегнойная палочка в 50% случаев лизировалась соответствующим бактериофагом, 40% штаммов клебсиелл — клебсиеллёзным бактериофагом, поливалентным пиобактериофагом. Штаммы моракселл и нейссерий бактериофагами не лизировались.
С учетом полученных данных микробиологического исследования бронхиального лаважа осуществлялась коррекция проводимой терапии с включением соответствующих бактериофагов.
Наряду с исследованием микрофлоры бронхиального содержимого у 20 больных ХБ была изучена микробная флора зева и носа с целью сопоставления микробных пейзажей верхних и нижних дыхательных путей.
Микрофлора слизистых оболочек зева у 12 больных соответствовала норме (зеленящие стрептококки, нейссерии, стоматококки), причем у 6 из них в бронхиальном лаваже присутствовали те же представители нормальной флоры верхних дыхательных путей, но в высоких концентрациях — 103—106 КОЕ/мл. У 3 больных в бронхах обнаружены микробные ассоциации зеленящих стрептококков и нейссерий с золотистым стафилококком, флавобактериями, клебсиеллами. У 2 больных хроническим обструктивным бронхитом из бронхов выделены монокультуры синегнойной палочки (2·106 КОЕ/мл) и дифтероидов (2·106 КОЕ/мл).
У 8 больных хроническим обструктивным бронхитом в зеве обнаружены те же представители условно-патогенной бактериальной и грибковой флоры, что и в бронхиальном содержимом: клебсиеллы (2), энтеробактер (1), синегнойная палочка (1), золотистый стафилококк (1), b-гемолитический стрептококк (1), кандиды (3).
Микрофлора слизистой оболочки носа в большинстве случаев либо соответствовала норме (11), либо была представлена эпидермальным стафилококком в умеренных количествах (6), который не встречался в бронхиальном содержимом.
У 3 больных хроническим обструктивным бронхитом микрофлора слизистой оболочки носа и бронхов совпадала: пневмококк (1) и золотистый стафилококк (2), однако в 1 случае золотистый стафилококк выделялся как из носа, так и из зева больного.
Заключение. Таким образом, у больных ХБ в бронхиальном содержимом в большинстве случаев (85%) обнаруживались представители нормальной и условно-патогенной флоры зева и лишь у 15% — микрофлоры носа, хотя часто в состав микробных ассоциаций бронхов входили также условно-патогенные бактерии, не присутствующие в верхних дыхательных путях (40%).
Исследование антибиотикорезистентности и фагочувствительности выделенных культур бронхиального содержимого позволяет осуществить подбор рациональной антибактериальной терапии ХБ с включением соответствующих бактериофагов.
- Чучалин А.Г. Хронические обструктивные болезни легких. В кн.: Хронические обструктивные болезни легких. М: Медицина; 2000; с. 11—25.
- Шмелев Е.И. Хронический обструктивный бронхит. В кн.: Хронические обструктивные болезни легких. М: Медицина; 2000; с. 39—56.
- Антонов Н.С., Стулова О.Ю., Зайцева О.Ю. Эпидемиология, факторы риска, профилактика. В кн.: Хронические обструктивные болезни легких. М: Медицина; 2000; с. 66—81.
- Кокосов А.И. Хронический простой (необструктивный) бронхит. В кн.: Хронические обструктивные болезни легких. М: Медицина; 2000; с. 117—129.
- Дворецкий Л.И. Инфекция и хроническая обструктивная болезнь легких. Consilium medicum 2001; 3: 584—594.
- Авдеев С.Н., Чучалин А.Г. Роль бактериальной инфекции и выбор антибиотиков при обострении хронического бронхита. Consilium medicum 2000; 2: 418—425.
- Яковлев С.В. Клинико-микробиологические обоснования выбора антибактериальных препаратов при обострении хронического бронхита. Инфекции и антимикробная терапия 2000; 2: 54—58.
- Дворецкий Л.И. Обострение хронического бронхита: алгоритм диагностики и схемы терапии. Инфекции и антимикробная терапия 2001; 3: 183—187.
- Айсанов З.Р., Кокосов А.Н., Овчаренко С.И. и др. Хронические обструктивные болезни легких. Рус мед журнал 2001; 9: 9—34.
- Куценко М.А., Новиков Ю.К. Лечение хронического бронхита. Рус мед журнал 2001; 9: 173—176.
- Овчаренко С.И. Противовоспалительная терапия хронического бронхита. Рус мед журнал 2001; 9: 201—204.
- Чучалин А.Г. Клинические рекомендации по хронической обструктивной болезни легких. М: Медицина; 2001; 40 с.
- Строганов В.П. Микробиологическое исследование мокроты при постановке диагноза внебольничной пневмонии. Инфекции и антимикробная терапия 2000; 2: 66—69.





Мальчик, возраст 2г4м, вес 12кг, ЕР, 8/9. Патологичестки здоров, как и его родители, и родители его родителей. ОРЗ болел за всё время раза 3-4, всегда это проходило легко и быстро на адекватном режиме: купать-поить-гулять. Дома всегда прохладно, проветренно, работает увлажнитель.
В середине февраля глава семейства приболел, притащил заразу в дом, и 28 февраля ребенок проснулся с кашлем - сразу мокрым, булькающим, но не частым, - и довольно обильными соплями. Ок, поить-купать-гулять.
В ночь на 1 марта поднялась температура до 39,5 - тоже не повод для паники. Сопли густые вязкие прозрачные.
2 марта к вечеру начал жаловаться на боль в груди. После телефонной консультации с терапевтом дала один раз бромгексин ближе к ночи - он чуть не захлебнулся, больше не повторяла. Повышение температуры до 39-39,5 градусов раз в сутки, дальше подниматься не давала, 3 марта температура не подымалась вообще. 4 марта после прогулки долго спал, а потом ему резко поплохело, лежал полудохлый температурный, просился спать, за вечер-ночь пришлось дважды давать панадол, и утром всё равно проснулся с температурой 38,8, которая потом немного спала сама. Дыхание с хрипом, который слышно без стетоскопа, бульканья в грудной клетке (как мне кажется), усложнённый выдох (с паузой перед выдохом).
6 марта неотложка поставила ему обструктивный бронхит, назначили ингаляции с беродуалом и пульмикортом, пообещали антибиотики. Пульмикорт я сама отменила, почитав ЧАВО medserv, против антибиотиков без анализов так же укрепилась.
После пары ингаляций с беродуалом ребенок уже перестал булькать и жаловаться на боль в груди. Когда вечером 6 марта до нас дошёл участковый врач, он сказал, что никакого обструктивного бронхита он не слышит, ничего там уже не булькает, дыхание чистое. Зато видит трахеит. В целом ребенок начал выглядеть, скакал и веселился даже при температуре. Но температура продолжала подниматься до 39-40, и это уже 7 дней - вот это меня единственное беспокоило.
7 марта сдали кровь и мазок из зева, результаты прилагаю.
В этот же день до результатов анализа к нам дошла врач, которая наблюдала ребенка с рождения, осмотрела его и сказала, что обструкция всё же была, дыхание жесткое, еще у него отит и трахеит, сопли по глотке полощутся. Когда пришли результаты анализов через несколько часов, сказала, что инфекция вирусно-бактериальная, и назначила следующее лечение:
1) Ингаляции с беродуалом еще на 3-4 дня (сделали)
2) Зодак 8к/1р в день - 10 дней (дала однократно)
3) Аквалор с ромашкой, промывать нос (промывали физраствором)
4) В уши Полидексу по 2к 2раза в день 3 дня (капала только на ночь)
5) Виферон 2 по какой-то адской схеме (не делала)
6) Аугментин 200 5мл 2 раза в день 7 дней (пропили)
7) Линекс (давала)
Как только начали курс антибиотика, вся история с ежедневными сильными подъёмами температуры закончилась, к концу курса (14 марта) ребенок уже скакал конём. Когда посреди курса пришли результаты мазка из зева, врач сказала, что с антибиотиком мы угадали, и там высеялся золотистый стафилококк.
Врач настояла, чтобы мы пересдали кровь сразу же по окончанию курса антибиотиков, что мы и сделали (результаты на том же бланке, сдавали 15 марта). По результатам пересданного анализа с посылом, что стафилококк всё же есть и "зачем вам осложнения" предписала охранительный режим на пару недель, капать ИРС-19 в нос и делать поочередно ингаляции с каким-то иммуностимулятором и диоксидином в разведении с физраствором 1:1. ИРС-19 и ингаляции с иммуностимуляторами я делать как бы и не собираюсь, а ингаляции с диоксидином ребенку без симптомов болезни меня как-то сильно смущали. Через 2-3 недели нам предписано опять сдать кровь на клинический анализ, АСЛО и ЦРБ, а так же пересдать мазок. Проконсультировавшись на medserv, укрепилась в мнении, что травить ребенка без симптоматики диоксидионом не надо.
Неделю после окончания курса антибиотика ребенок пропрыгал здоровый, без соплей, кашля и температуры, а сегодня, 21 марта, ночью у него опять поднялась температура. кашля нет, но я подозреваю заложенность носа, хотя снаружи всё сухо.
Соответственно, вопросы:
1) Что же там действительно такое по анализам? Действительно ли это золотистый стафилококк выдаёт нам эту картину с температурой или это уже какая-то другая болезнь прицепилась??
2) Надо ли бороться сейчас со стафилококком всеми способами, в том числе ингалировать диоксидин?
3) Что это вообще за ерунда с такой длительной высокой температурой?
4) Адекватны ли назначенные анализы, и если да, то на какие значения нам там стоит смотреть?
5) Если тут есть врачи, ведущие приём в Питере - я бы с удовольствием показала ребенка живому человеку. Поэтому буду благодарна за рекомендации.
Я сама одновременно с ребенком тоже пошла на второй виток болезни, скребет горло и нос закладывает. Опасаюсь, что нам сейчас влепят повторный курс антибиотиков и не понимаю, насколько эта мера будет оправдана - и какие оправданы вообще? Слышать по Вифероны и йодомарин в нос просто не могу.
Вопрос: Как избавиться от золотистого стафилококк?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Здравствуйте . У моего брата хронический бронхит.7 лет назат было обострение, которое проявилось кашлем с мокротой.Особенно кашель усиливался к вечеру или же под утро.Он сдал анализ на присутсвие микробов и чувствительность.Был показан аугментин.После его приема наступило улучшение. В начале этого года картина повторилась.Мокроту сдали на анализ, ответ показал присутствие золотистого стафилококка и стрептококка.В течение года принимались антибиотики аугментин, цефтриаксон, ципрофлоксацин, цефуроксим, роксимитромицин, моксифлоксацин, после чего анализ мокроты показал также и грибки, хотя принимался нистатин.Сейчас по вечерам начинается кашель с мокротой, после отхождения которой кашель прекращается и наступает облегчение в дыхании.Также принимал такие травы, как чабрец, рябина, березовые почки, рецепты из лика и чеснока.Пожалуйста подскажите что нам делать, и есть ли какой - то выход, потому что брат уже отчаялся и устал ходить по врачам. Недавно брат вновь сдал анализ мокроты, которая имеет белый цвет, пенистый характер.Ответ был следующий: золотистый стафилоккок (густой или плотный рост), и грибки. Чувствительность - Нофролоксацин и Ципрофлоксакцин, а также нистатин, соответсывенно. Причем в течение недели отделение мокроты увеличилось, а также усилился кашель. Также он прошел компьюторную томографию. (МЦКТ груди), и вот результат : На серии КТ- срезов и реконструкций определяется - образный сколиоз позвоночного столба с некоторой деформацией косного остова грудной клетки. В парамедиастинальных отделах средней доли справа и язычковых сегментов слева имеются невыраженные фиброзные изменения, Свежие очагово- инфильтративные изменения в легких не определяются. Трахея и крупные бронхо проходимы. Медиастинальной и прикорневой лимфаденопатии не выявлено. Свободной, либо осумкованной жидкости в плевральных полостях нет. Перикард не утолщен, жидкости не содержит. Возможно ли данное описание поможет Вам определить диагноз более точно.
Спасибо, заранее, помогите пожалуйста.Стелла
вам необходимо повторно проконсультироваться с врачом пульмонологом, необходимо исключить ХОБЛ, бронхоэктатическую болезнь, пневмофиброз, туберкулез. Так же рекомендуется сдать кровь на хламидию, микоплазму, легионеллу. При необходимости провести бронхоскопию с лаважем бронхов и проведения посева промывных вод. Только после получения результатов обследования врач выставит наиболее точный диагноз и назначит адекватное лечение.
Здравствуйте уважаемый Доктор! Ранее я обращалась к Вам о консультации (у моего брата хронической бронхит, а также нашли золотистый стафилококк), на что получила ответ, за что большое спасибо. Нам порекомендовали БАД Пау Д'Арко (кора муравьиного дерева). Пожалуйста, прокомментируйте Ваше мнение насчет данного препарата,И не будет ли от него каких-то негативных последствий.Спасибо Вам большое за участие
К сожалению, клинических исследований воздействия данного препарат на организм и возможных противопоказаний к применению не проводилось. Потому рекомендовать или советовать воздержаться от приема данного препарат у нас нет возможности.
Прошу извинения по поводу повторного беспокойства.Вы указываете на то, что клинических исследований воздействия данного препарат на организм и возможных противопоказаний к применению не проводилось.Это означает - не производились вообще или в именно в России? Поскольку в аннотации указан широкий спектр применения, а также противопоказания лишь на индивидуальную непереносимость и беременность.Легализован ли данный препарат в РФ и одобрен ли к применению? Мое главное беспокойство, чтобы не навредить моему брату. Спасибо большое.
Дело в том, что все препараты, которые не подвергались клиническим исследованиям не могут быть реализованы как медикаменты - им присваивается название БАД. Клинических исследований данные препараты не проходят - потому оценить их заявленную эффективность и возможные побочные реакции невозможно.
Здраствуйте. Мне 19 лет и я учусь в медицинском ВУЗе, летом мне необходимо пройти медицинскую практику и при сдаче анализов для мед. книжки у меня в носу обнаружили золотистого стафилококка (3 степень обсеменения). За 2-3 недели до этого я обращалась к терапевту жалобами на постоянную(где-то 2 нед., сейчас не контролирую) невысокую температуру (37.2- 37.6) и в последний месяц увеличилось количество прыщей на коже лица, не знаю связано ли это как-то с носительством стафилококка. Я прочитала и мне посоветовал преподаватель прокапать бактериофаг в нос, но что если у меня стафилококк находится не только в носу, но и ещё где-то, это ведь не поможет? Подскажите пожалуйста как можно избавиться от него, т. к. мне необходимо сдать повторный анализ в скором времени, да и не хочется чтобы это перешло в более тяжёлую инфекцию. Заранее спасибо.
В данном случае, рекомендуется проконсультироваться с врачом оториноларингологом для проведения личного осмотра и изучения результатов полученных при обследовании. Только после этого врач специалист примет решение о необходимости проведения повторного обследования, мазок из зева с антибиотикограммой, а так же при необходимости назначит адекватное лечение. Перед применение бактериофагов, рекомендуется так же провести тест на чувствительность к данному препарату, т.к. стафилококк может быть резистентен к данному препарату. Подробнее об отолариногологическом осмотре и обследовании читайте в цикле статей перейдя по ссылке: Оториноларинголог.
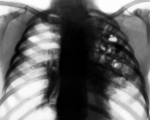
Стафилококковая пневмония – это острое воспаление легочной ткани, вызываемое гноеродным микробом Staphylococcus aureus, протекающее с высоким риском деструктивных осложнений. Клиника заболевания характеризуется выраженной интоксикацией, фебрилитетом, рецидивирующими ознобами, сильной одышкой, кашлем иногда с гнойной мокротой. Диагноз стафилококковой пневмонии основан на результатах рентгенографии и КТ легких, лабораторного исследования патологического материала и крови. При стафилококковой пневмонии проводится интенсивный курс антибиотикотерапии и дезинтоксикационной терапии; по показаниям - санация бронхов, дренирование полости плевры.
МКБ-10
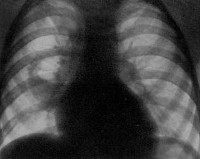
Общие сведения
Стафилококковая пневмония – бактериальная инфекция легких, имеющая тенденцию к абсцедированию и развитию плевральных осложнений. Является одной из разновидностей бактериального воспаления легких, составляет 5-10% всех госпитальных и 1-2% амбулаторных пневмоний. Течение стафилококковой пневмонии очень тяжелое, с возможным повторным развитием проявлений после выздоровления и высоким процентом летальности (до 30-70 %). Стафилококковая пневмония наиболее распространена у детей раннего возраста и пожилых людей. Наибольшее количество эпизодов регистрируется в период с октября по май. Рост числа ежегодно фиксируемых случаев бактериальных пневмоний связан с высокой распространенностью патогенных штаммов стафилококков, быстрым формированием их полирезистентности к антибиотикам.

Причины
Возбудителями стафилококковой пневмонии являются представители гноеродной микрофлоры семейства Staphylococcus, преимущественно золотистый стафилококк. St. aureus представлен гр + кокками почти правильной сферической формы диаметром 0,6-0,9 мкм, которые могут находиться одиночно, попарно, небольшими цепочками (из 2-4 кокков), но чаще неправильными скоплениями в форме гроздей винограда. St. aureus персистирует на коже и слизистых оболочках верхних отделов респираторного тракта у 15-30 % взрослых здоровых людей (в неонатальном периоде – у 90% детей).
Путями проникновения стафилококка в легкие являются аспирационный, гематогенный, реже – ингаляционный. Стафилококковая пневмония в отдельных случаях развивается самостоятельно (при воздушно-капельном заражении во внебольничных условиях), но чаще выступает осложнением инфекционных процессов (септикопиемии, стафилококкового эндокардита, гнойного тромбофлебита с гематогенным распространением и образованием метастатического легочного очага).
Стафилококковая пневмония всегда возникает при наличии факторов риска: носительства инфекции в носоглотке, микроаспирации секрета полости носа и рта, снижения общего и местного иммунитета, тяжелых истощающих заболеваний, хирургических вмешательств, инъекционной наркомании, хронического алкоголизма, неблагоприятной эпидемиологической ситуации. Развитию стафилококковой пневмонии способствуют длительная госпитализация и пребывание в домах престарелых, нерациональная антибиотикотерапия, проведение интубации трахеи, ИВЛ, перенесенные ОРВИ (грипп, корь), вызывающие повреждение мерцательного эпителия дыхательных путей и способствующих колонизации их стафилококком.
Патогенез
Способность стафилококков секретировать в больших количествах токсины (гемолизин, цитоксин, лейкоцидин) и ферменты (липазы, нуклеаза, стафилокиназа, коагулаза) провоцирует деструкцию легких с интенсивным геморрагическим некрозом обширных участков паренхимы. Этот процесс сопровождается образованием воздушных пузырей размером до 5-10 см (булл, пневмоцеле), а при нагноении – развитием перибронхиальных абсцессов. В 50-95% случаев появляется внелегочный выпот. При разрыве небольших подплевральных абсцессов возникает пиопневмоторакс; при наличии сообщения с бронхом образуется бронхоплевральный свищ. В очаге значительного воспаления и деструкции легочной ткани могут организовываться венозные септические тромбы.
Симптомы стафилококковой пневмонии
Клиническую картину обычно предваряют симптомы ОРЗ, гнойной инфекции кожи или внутренних органов. Стафилококковая пневмония протекает по типу сливной бронхопневмонии - односторонней или с преимущественным поражением одного легкого. Симптоматика довольно разнообразна и зависит от вирулентности штамма возбудителя, возраста больного и сопутствующей патологии. Для стафилококковой пневмонии свойственно тяжелое бурное течение с внезапным ухудшением состояния, выраженной интоксикацией, высокой температурой и повторяющимися ознобами, общим недомоганием, сильной одышкой, болезненным кашлем. Стафилококковая пневмония протекает в разных клинических формах: стафилококкового инфильтрата, буллезной деструкции легких, абсцедирующей пневмонии, метастатической деструкции легких, легочно-плевральной форме.
- Стафилококковый инфильтрат сопровождается тяжелой интоксикацией, астмоидным синдромом; рассасывается на протяжении более 4-6 недель, в исходе возможно формирование очагового пневмосклероза.
- Буллезная стафилококковая деструкция легких наблюдается наиболее часто. Стафилококковые буллы появляются в первые сутки заболевания и при адекватном лечении обычно исчезают через 6-12 недель. Типичен короткий период лихорадки, отсутствие дыхательных нарушений, благоприятное течение. Существует риск сохранения остаточных кист на месте деструктивных полостей.
- Абсцедирующая пневмония. Течение абсцедирующей стафилококковой пневмонии перед прорывом гнойника очень тяжелое - с фебрилитетом и ознобами, резкой слабостью, болью в груди в зоне абсцесса, одышкой. Прорыву абсцесса сопутствует продуктивный кашель, выделение обильной гнойной, иногда кровянистой мокроты, спад температуры и ослабление интоксикационного синдрома.
- Метастатическая стафилококковая деструкция легких при сепсисе характеризуется двусторонним поражением легких, тяжелым шоковым состоянием, усилением дыхательной недостаточности, спутанностью сознания. Картина стафилококковой пневмонии на фоне инфекционного эндокардита маскируется признаками воспаления эндокарда.
- Легочно-плевральная форма стафилококковой пневмонии, протекающая с образованием инфильтративных и абсцедирующих легочных очагов и поражением плевры, имеет частый исход в парапневмонический и гнойный плеврит, эмпиему и пиопневмоторакс. Нарастают интоксикация, дыхательная и сердечно-сосудистая недостаточность, появляются тахипноэ, цианоз кожных покровов и губ, беспокойство, сменяющееся вялостью, расстройства ЖКТ (рвота, потеря аппетита, диарея, вздутие живота).
Осложнения
Стафилококковая пневмония относится к тяжелым формам бактериальной инфекции. Ее течение сопряжено с жизнеугрожающими осложнениями, как инфекционного, так и токсического характера. Наиболее опасные осложнения - стафилококковый перикардит, менингит, остеомиелит, многоочаговые метастатические абсцессы мягких тканей, токсическое поражение миокарда.
Диагностика
Диагноз стафилококковой пневмонии основан на данных клинической картины, рентгенографии и КТ легких, микроскопии мазков мокроты, бакпосева плеврального выпота и крови, а также серологических тестов.
В начальной стадии стафилококковой пневмонии отмечается укорочение и притупление перкуторного звука; в зоне поражения - ослабленное бронхиальное дыхание с рассеянными крепитирующими хрипами. При формировании абсцесса в его проекции выявляются мелкопузырчатые хрипы и амфорическое дыхание; при стафилококковом инфильтрате дыхание ослабленное везикулярное.
В крови регистрируется превышение уровня лейкоцитов >15-20х10 9 /л со сдвигом формулы влево, высокая СОЭ. При тяжелом течении неблагоприятным прогностическим признаком является снижение числа лейкоцитов 9 /л. Бактериологическое исследование позволяет выявить возбудителя в очагах заболевания (легочной и плевральной полостях) и крови (бактериемия имеет место в 20-50% случаев), определить степень патогенности штаммов и антибиотикочувствительность. Отмечаются положительные данные серологических тестов - нарастание титра антитоксина и агглютининов к аутоштамму стафилококков.
При подозрении на стафилококковую пневмонию проводятся повторные рентгенографии легких через короткие интервалы. На ранней стадии обнаруживаются признаки неспецифической бронхопневмонии. Стафилококковые инфильтраты видны как негомогеннные полиморфные области затемнения, обычно на границах легочных сегментов. После формирования абсцессов в области очага инфильтрации выявляются полости с горизонтальным уровнем жидкости. В случае метастатической деструкции легких полости с жидким содержимым и перифокальной инфильтрацией сочетаются с воздушными полостями, не имеющими стенок.
Дифференциальная диагностика проводится с другими бактериальными, вирусными, грибковыми пневмониями, инфильтративным туберкулезом и нагноившейся кистой легких.
Лечение стафилококковой пневмонии
Больным показана госпитализация в отделение пульмонологии с назначением больших доз антибиотиков (b-лактамных пенициллинов, макролидов, линкозаминов, фторхинолонов, цефалоспоринов) сначала парентерально (внутривенно, внутримышечно), затем перорально. Обычно курс лечения составляет 3-4 недели, при необходимости он может быть продлен. Проводятся инфузии глюкозо-солевых растворов, антистафилококковой плазмы. В острый период может применяться экстракорпоральная детоксикация (в т. ч., плазмаферез, гемосорбция), при выраженной анемии – гемотрансфузия. Для устранения дыхательной недостаточности используются бронхолитики, диуретики, кортикостероиды, оксигенотерапия. Целесообразна коррекция микроциркуляторных нарушений и иммунного статуса.
При абсцедировании, развитии пиопневмоторакса и эмпиемы выполняют бронхоскопическую санацию, постуральный дренаж, плевральную пункцию, дренирование или торакоскопическую санацию полости плевры. Эффективны лечебно-реабилитационные процедуры – вибрационный массаж, рефлексотерапия, ЛФК, УВЧ, микроволновая и лазерная терапия.
Прогноз
Прогноз стафилококковой пневмонии достаточно серьезный. В отсутствие отягчающей патологии исход, как правило, благоприятный, в ряде случаев возможно сохранение остаточных изменений и хронизация заболевания. У пожилых и детей раннего возраста с тяжелым септическим течением сохраняется высокий уровень смертности.
Читайте также:


