Заключение мрт сосудистая лейкоэнцефалопатия
У детей встречаются сосудистые разновидности, врожденные формы с длительным хроническим течением. Сроки выживаемости при этом типе больше по сравнению с многоочаговым аналогом.

МР-снимок сосудистой лейкоэнцефалопатии
Для отличия патологии от ряда других нейродегенеративных болезней с аналогичными клиническими симптомами разработана классификация по МКБ 10, где четко выделяют формы нозологии.
Что такое лейкоэнцефалопатия головного мозга
Поражение белого вещества мозга обуславливается в большинстве случаев вирусами. Сосудистая, дисциркуляторная формы обусловлены нарушением кровоснабжения определенного участка головного мозга. Хроническая ишемия обуславливает необратимые изменения.
Клинические симптомы болезни чаще возникают при поражении папилломавирусами. Вероятность нозологии у пациентов с ВИЧ менее 6%.
Формы сосудистого генеза прогрессируют медленно. Хроническое течение заболевания характеризуется постепенным необратимым поражением ткани. Легкая ишемия провоцирует образование небольших некротических участков. Диффузное расположение приводит к неврологическим расстройствам.
Виды лейкоэнцефалопатии
Самой малоопасной формой является очаговая. Формируется хроническими воспалительными процессами сосудистого генеза. Недостаток микроциркуляции определенного отдела мозга провоцирует гипоксию, нехватку кислорода. Гибель зон белого вещества развивается несколько лет.
Прогрессирующая мультифокальная лейкоэнцефалопатия имеет агрессивное течение. Люди при патологии живут не более 5 лет. Летальные исходы связаны с обширными инфарктами, инсультами.
Классификация видов лейкоэнцефалопатии по МКБ 10
Рассмотрим полный алгоритм классификации:
Международная классификация десятого пересмотра является действующей. При кодировке диагноза нередко встречается дисциркуляторная энцефалопатия, острая цереброваскулярная недостаточность БДУ ишемия мозга (хроническая).
Клинические симптомы мелкоочаговой лейкоэнцефалопатии
Очаговая симптоматика имеет подострое течение. Начальные стадии болезни выявляются неврологами:
- Нарушения зрения, речи;
- Патология иннервации мускулатуры одной половины туловища;
- Приступы эпилепсии;
- Головные боли, головокружение;
- Атаксия, анопсия.
Дифференциальная диагностика очаговых видов проводится для отличия от изменений белого вещества при ВИЧ, деменции. Спинальные очаги протекают без нарушения психических функций. Повреждение белого вещества сопровождается когнитивными расстройствами.
Прогрессирующая мультифокальная лейкоэнцефалопатия
Причина многоочагового повреждения белого вещества – вирус JC, приводящий к распространенному поражению нервной системы. Заболевание развивается на фоне сниженной активности иммунной системы. Антиретровирусное лечение дорогое, поэтому большинство людей погибает.
Прогрессирующая энцефалопатия быстро приводит к разрушению миелина большинства нервных клеток. Изменения необратимы, симптомы постепенно нарастают.
Около 80% населения страны являются носителем полиомавируса человека второго типа, но энцефалопатия не возникает. Только иммунодефициты при СПИДе создают возможности быстрого размножения возбудителя.
Иммунитет пожилых людей не справляется с активность полиомавируса (JC) после иммуномодуляторной или иммуносупрессивной терапии после лечения онкологического новообразования, операций по пересадке органов.
У детей появление патологии наблюдается после начала терапии хронического лимфолейкоза, болезни Ходжкина.
Передается вирус 1С воздушно-капельным или фекально-оральным способом. У большинства населения наблюдается бессимптомное течение. Провоцирующие факторы:
- ВИЧ-инфекция;
- Прием иммунодепрессантов;
- Лимфогранулематоз;
- Лейкозы.
Магнитно-резонансная томография – единственный способ, позволяющий выявить патологические очаги внутри белого вещества. После появления нарушения зрения, дизартрии, гемипареза, афазии неврологи смогут предположить диагноз. Окончательная верификации возможна только после микроскопического обследования биоптатов головного мозга – участки ткани, взятые из места повреждения.
Дисциркулярная энцефалопатия
Хроническое прогрессирующее течение цереброваскулярной патологии сопровождается диффузными многоочаговыми изменениями, приводящими к гемипарезам, ишемическому инсульту, множественным нейропсихологическим и неврологическим расстройствам.
Прогрессирование дисциркуляторной энцефалопатии связано с дегенерацией тканей, накоплением агрессивных метаболитов.
До использования методов нейровизуализации большую часть причин появления когнитивных расстройств специалисты объясняли дисциркуляторной энцефалопатией. Практика показывает гипердиагностику случаев нозологии. Ядерно-магнитный резонанс указывает только 20% случаев встречаемости очагов белого вещества у пожилых пациентов с сосудистыми заболеваниями.
Основным отличием дисциркулярной разновидности в сравнении с инсультом является поражение не крупных мозговых артерий, а мелких пенетрирующих сосудов, артериол. Диффузные повреждения мелких ветвей вызывает ряд морфологических изменений:
- Многочисленные инфаркты (лакунарные);
- Диффузное разрушение белого вещества;
- Смешанная форма.
Раннее выявление любой категории предотвращает прогрессирование после назначения правильной поддерживающей терапии.
Особенности перивентрикулярной и резидуальной лейкоэнцефалопатии у детей
Хронический недостаток поступления кислорода, длительная ишемия мозговых тканей приводит к повреждению подкорковых структур, полушарий, мозгового ствола. Патологические очаги обнаруживаются в глубине серого вещества, сопровождаются изменениями подкорковых волокон.
Перивентрикулярная энцефалопатия характеризуется преимущественной локализацией патологических очагов вокруг желудочков мозга.
Резидуальный вид имеет врожденные и приобретенные причины. Провоцирующим фактором у ребенка являются травматические повреждения черепа, воспалительные процессы внутри черепной коробки. Отдельная разновидность – энцефаломиелопатия возникает из-за аномалий строения сосудистой сети мозга.
Симптомы резидуальной энцефалопатии детей:
- Церебральный паралич;
- Олигофрения;
- Эпилепсия;
- Вегето-сосудистая дистония;
- Неспокойный сон.
Практика показывает наличие латентного течения нозологии у новорожденных с весом около четырех килограмм. Клинические симптомы появляются после начала активного кровоснабжения. Случаи появления слабоумия у дошкольников и школьников связаны с травмами черепной коробки.
Длительность жизни определяется клинической формой болезни, скоростью прогрессирования, индивидуальными изменениями организма человека.
Прогрессирующая многоочаговая энцефалопатия сопровождается летальным исходом через 1-3 года после выявления. Поддерживающая терапия увеличивает выживаемость.
Разновидности сосудистого генеза имеют хроническое прогрессирование. Люди с данной разновидностью при грамотной организации лечения живут десятки лет. Сокращает сроки гипертония, выраженные ишемические очаги структуры головного мозга, кровоизлияния внутрь мозга.
Принципы диагностики лейкоэнцефалопатии
Лучшим способом верификации изменений белого и серого вещества головного мозга является МРТ. Лейкоэнцефалопатия локализуется в головном и спинном мозге. На снимках визуализируются участки высокой интенсивности диаметром от трех миллиметров до трех сантиметров неправильной округлой и овальной формы. Расположение очагов в субкортикальных и перивентрикулярных отделах определяет режим Т1 взвешенных последовательностей с дополнительным контрастированием (МР-ангиография). Способ диагностирует атрофию, расширение желудочковых пространств, свежие патологические зоны.

Мультифокальная лейкоэнцефалопатия
МРТ головного мозга при лейкоэнцефалопатии выявляет участки разной интенсивности в мозжечке, стволе, теменно-затылочных и лобных областях. Реже встречается инфратенториальная локализация. Сканирование головного мозга должно сочетаться с обследованием спинномозговой жидкости. Анализ позволяет выявить патологических агентов, являющихся причиной патологии.
Прямое выявление вируса JC, ВИЧ методом ПЦР имеет достоверность близкую к 100%. Если тест отрицательный, подтверждение или исключение диагноза возможно способом биопсии – взятие материала из патологического участка после обнаружения МРТ с трехмерным моделированием.
Обязательна диагностика аутоиммунных состояний, иммунодефицита.
Электронейромиография регистрирует снижение проведения сигнала по слуховым, зрительным, соматосенсорным нервным волокнам. Существует специфические места локализации патологии, выявление которых позволяет предположить патологию с высокой долей вероятности.
Разрушение миелина нервных оболочек, верификация дегенерации аксона – признаки нейродегенеративных процессов. Патологические волны возникают на субклинической стадии до первых выраженных симптомов.
Чтобы выявить патологии вначале развития, следует сделать МРТ. Процедура качественно показывает мягкотканый компонент, насыщенный водой. Жидкость после воздействия магнитным полем начинает резонировать, изменяется радиочастотный сигнал. Регистрация импульса позволяет отобразить графическую картинку на экране монитора после обработки программой.
Лейкоэнцефалопатия – это такое заболевание, которое приводит к повреждению белого вещества, составляющего основу головного мозга, что провоцирует многочисленные неврологические синдромы. Характеризуется быстрым прогрессированием и развитием демиелинизирующих патологических процессов.
Определение патологии
Лейкоэнцефалопатия всегда сопровождается поражением белого мозгового вещества, которое возникает вследствие разных причин: сосудистых патологий, инфицирования полиомавирусом, генных мутаций. Инфекционная форма развивается из-за реактивации полиомавируса JC, который в латентном состоянии находится в организме многих людей.
Наследственная форма заболевания аутосомно-рецессивного генеза возникает на фоне генной мутации (преимущественно гена EIF2B5). Мелкоочаговая лейкоэнцефалопатия сосудистого генеза – это такое заболевание, которое развивается вследствие поражения небольших элементов кровеносной системы мозга, что провоцирует характерные для гипоксически-ишемического поражения тканей симптомы.
Классификация заболевания
Различают формы патологии в зависимости от причин возникновения. Сосудистая форма лейкоэнцефалопатии, известная как болезнь Бинсвангера – это такое заболевание головного мозга, которое носит прогрессирующий характер, развивается на фоне гипертонической болезни, что указывает на ведущую роль в патогенезе атеросклероза и других патологий сосудов.
Клиническая картина напоминает проявления субкортикальной (подкорковой) энцефалопатии артериосклеротической этиологии. Патогенез связан с поражением белого вещества на фоне атеросклероза мелких артерий и артериол, вследствие чего происходит утолщение сосудистых стенок и сужение просвета, развивается гиалиноз – белковая дистрофия с замещением нормальной ткани более плотной, малоэластичной структурой.
Типичные осложнения: ТИА (преходящие нарушения мозгового кровообращения), инсульты. Третья часть всех клинических случаев сосудистой деменции обусловлена мультифокальной лейкоэнцефалопатией. В 80% случаев возраст пациентов составляет 50-70 лет. Очаговое поражение белого вещества инфекционного генеза возникает вследствие реактивации вируса JC.
Перивентрикулярная лейкоэнцефалопатия, известная как перивентрикулярная лейкомаляция, характеризуется возникновением очагов поражения белого вещества чаще возле желудочковой системы. При масштабном поражении очаги распространяются в центральные отделы белого вещества.
Демиелинизирующий процесс агрессивного, длительного течения приводит к образованию некротических полостей в мозговых структурах. Лейкоэнцефалопатия (лейкомаляция) головного мозга, обнаруженная у детей, часто является причиной развития в детском возрасте церебрального паралича (ДЦП).
Причины возникновения
Основная причина развития формы инфекционного генеза – реактивация полиомавируса. Это безоболочечный вирус JC, который обнаруживается у 80% населения. Обычно не вызывает развитие заболеваний. В этом случае инфицированные люди являются носителями. Активация происходит на фоне подавления деятельности иммунной системы, часто у пациентов с диагнозом ВИЧ.
Инфицирование ВИЧ часто сопровождается типичным симптомом – развитием многоочаговой лейкоэнцефалопатии с прогрессирующим течением патологии. Заболевание возникает как результат терапии иммуномодуляторами (после имплантации органов), иммуносупрессорами или моноклональными антителами, из-за чего происходит угнетение иммунной системы.
Терапия при помощи моноклональных антител проводится в отношении рассеянного склероза, аутоиммунных заболеваний крови, неходжкинской лимфомы, артрита ревматоидной формы. Вирус JC попадает в организм через органы желудочно-кишечного тракта с зараженной водой и пищей или воздушно-капельным путем. Процесс инфицирования протекает бессимптомно.
Вирус пребывает в организме латентно до появления факторов, провоцирующих активацию. Провоцирующие факторы ассоциируются с пересадкой стволовых клеток и лечением препаратами – аналогами пурина (Фопурин, Меркаптопурин, Пуринетол). Мелкоочаговая лейкоэнцефалопатия, которая развилась на фоне сосудистых патологий, обычно спровоцирована факторами:
- Артериальная гипертензия, длительно протекающая, устойчивая.
- Артериальная гипотензия.
- Патологическое изменение циркадного (биологического) ритма артериального давления – резкое повышение или понижение показателей давления в ночное время.
Патологические изменения в мозговых структурах происходят в результате хронической гипоксии – кислородного голодания. Вероятные причины включают врожденные аномалии развития элементов сосудистой системы, возрастные деформации, посттравматические дефекты и другие нарушения, провоцирующие ухудшение церебрального кровотока.
Симптоматика
Мелкоочаговая энцефалопатия инфекционного генеза характеризуется отсутствием признаков воспалительного процесса в мозговом веществе. Проникая в ЦНС вирус вызывает лизис (растворение) олигодендроцитов, что приводит к масштабной демиелинизации – повреждению миелиновых оболочек.
Инфицированные олигодендроциты располагаются по краям очага демиелинизации. Постепенно патологический процесс охватывает обширные участки мозга, что провоцирует нарастающее развитие неврологической симптоматики:
- Гемипарезы (парезы в одной стороне тела).
- Гемисоматосенсорные расстройства (нарушение чувствительности – онемение, покалывание, изменение восприятия температуры, изменение реакции на болевые раздражители, искажение пространственного представления о положении отдельных частей тела относительно друг друга).
- Эпилептические припадки. Наблюдаются у 20% больных, что указывает на близость очага к коре.
В зависимости от локализации очага поражения появляются такие симптомы, как атаксия (нарушение согласованности при сокращении группы мышц), афазия (речевая дисфункция), зрительные расстройства, апраксия (нарушение целенаправленных движений), дисметрия (избыточность или недостаточность при выполнении произвольных движений). Для патологии типичны когнитивные расстройства, нередко перерастающие в деменцию.
Поражение тканей полушарий с соответствующей симптоматикой в клинической практике встречается в 10 раз чаще, чем стволовых структур. В ходе исследования МРТ обнаруживаются крупные субкортикальные (подкорковые) очаги – гиперинтенсивные (режим Т2) и гипоинтенсивные (режим Т1). С увеличением диаметра очага неврологический дефицит нарастает. Сосудистая лейкоэнцефалопатия сопровождается симптомами:
- Когнитивные расстройства (ухудшение памяти и умственной деятлеьности) с тенденцией к прогрессированию.
- Атаксия, моторная дисфункция.
- Нарушение двигательной координации.
- Недержание мочи, непроизвольная дефекация.
Для поздних стадий течения заболевания свойственно развитие слабоумия. Больные теряют способность к самообслуживанию, круглосуточно нуждаются в медицинской помощи. У больных отсутствует интерес к речевой, двигательной, познавательной, психической деятельности. Периодически возникает чувство эйфории. У некоторых пациентов происходят эпилептические припадки.
Для болезни Бинсвангера типична тенденция к прогрессированию. Нередко наблюдаются длительные периоды стабильного состояния. Слабоумие развивается из-за нарушения корково-подкорковых связей, которые возникают вследствие повреждения белого вещества. Не последнюю роль в патогенезе играет дисфункция таламуса и базальных ганглиев.
Очаговая лейкоэнцефалопатия – это такое заболевание, для которого характерно изменение походки, что указывает на поражение сосудистого генеза экстрапирамидной системы. Походка больного становится медленной, семенящей, шаги укорачиваются, наблюдается постуральная дисфункция – затруднение движения на поворотах. Пациенту сложно инициировать (начать) движение. Иногда двигательные расстройства проявляются по типу паркинсонизма (ригидность, скованность мышц, тремор).
Симптоматика дополняется гемипарезами (парез в одной половине тела) и псевдобульбарным синдромом (дизартрия – нарушение произношения, дисфония – ослабление силы голоса, дисфагия – затруднения при глотании, непроизвольный плач или смех). Для постановки диагноза многоочаговая лейкоэнцефалопатия сосудистой этиологии необходимо наличие признаков:
- Деменция.
- Факторы риска развития сосудистых заболеваний или признаки сосудистой патологии, затронувшей кровеносную систему мозга.
- Неврологические синдромы, характерные для поражения субкортикальных (подкорковых) структур мозга (изменение походки, недержание мочи, паратония – непроизвольное сопротивление пассивным движениям).
Исследование КТ показывает двухсторонний лейкоареоз – малую ишемию сосудов, повреждения элементов сосудистой системы белого вещества. При перивентрикулярной лейкоэнцефалопатии на МР-томограмме различается диффузно-очаговое поражение белого вещества преимущественно симметричное.
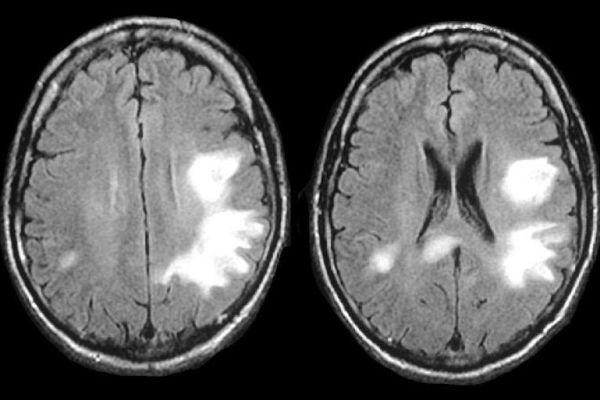
Для сравнения при вирусном поражении очаги расположены преимущественно ассиметрично. Единичный неспецифический очаг лейкоэнцефалопатии может быть ошибочно расценен, как проявление инсульта.
Методы диагностики
Ранняя диагностика JС-ассоциированной инфекции позволяет своевременно начать лечение. Нейровизуализация остается приоритетным способом обнаружения участков патологически измененной ткани. Основные методы инструментальной диагностики:
- МРТ, КТ.
- Допплерография сосудов мозга.
- Электроэнцефалография.
- Биопсия. Исследование мозгового биоптата. Чувствительность метода оценивается в 64-90%.
Исследование типа ПЦР помогает обнаружить ДНК вируса. Чувствительность метода оценивается в 72-92%.
Способы лечения
Лечение патологии сосудистого генеза предполагает устранение причин, спровоцировавших развитие заболевания. Чаще назначают лекарства и другие методы терапии, направленные на стабилизацию повышенного или пониженного артериального давления. Показаны препараты:
- Улучшающие микроциркуляцию крови в мозговых структурах.
- Стимулирующие метаболические процессы в клетках мозга.
- Устраняющие неврологическую симптоматику.
Параллельно проводится терапия атеросклероза и сопутствующих соматических болезней. Специфического лечения при вирусной форме не существует. Эффективными мерами считаются:
- Прекращение приема иммуносупрессоров (кортикостероиды, цитостатики). Или уменьшение их дозировки.
- Отмена Натализумаба – препарата на основе моноклональных антител, если реактивация вируса произошла вследствие его применения. Параллельно рекомендуется проведение плазмафереза до 5 сеансов ежедневно для выведения препарата.
- Назначение Мефлоцина (антималярийный препарат). Некоторые исследования показывают эффективность лекарства, которое замедляет репликацию (размножение) вируса JС.
Антидепрессант Миртазапин ингибирует обратный захват серотонина, препятствует распространению вируса JС. Механизм действия основан на блокировании рецепторов 5-НТ2, которые являются мишенью для полиомавируса.
Прогноз
Сколько живут при диагнозе лейкоэнцефалопатия головного мозга, зависит от причин развития и характера течения патологии. Прогноз продолжительности жизни составляется индивидуально лечащим врачом с учетом возраста и физического состояния пациента. Прогноз заболевания сосудистого генеза условно благоприятный. Своевременная коррекция сосудистых нарушений позволяет отсрочить масштабное повреждение белого вещества.

При диагнозе ВИЧ лейкоэнцефалопатия, обусловленная вирусом, занимает второе место среди причин смертности, уступая только неходжкинской лимфоме. Многочисленные результаты аутопсии показали отсутствие прямой связи между смертностью и морфологическими особенностями строения очагов (размеры, локализация, степень атрофии тканей, гидроцефалия) при вирусной форме болезни.
Профилактические мероприятия
Для профилактики патологии больным рассеянным склерозом, которым проводится терапия Натализумабом, назначают превентивное обследование на наличие вируса JС. Профилактические меры включают общие рекомендации по укреплению иммунитета:
- Закаливающие процедуры.
- Отказ от вредных привычек.
- Организация здорового, полноценного питания.
- Активный образ жизни, дозированные физические нагрузки.
Предотвращение родовых травм в перинатальный период и повреждений в области головы во взрослом возрасте, систематический контроль и коррекция значений артериального давления помогут избежать осложнений и быстрого прогрессирования заболевания.
Лейкоэнцефалопатия – прогрессирующий процесс разрушения белого вещества. Ранняя диагностика и корректная терапия патологии сосудистого генеза способствует значительному улучшению состояния больного.

Мелкоочаговая лейкоэнцефалопатия сосудистого генеза – диагноз, который чаще ставится пациентам мужского пола, перешагнувших возрастной порог 55 лет, однако не все знают, что это такое.
При лейкоэнцефалопатии головного мозга в его подкорковых структурах разрушается белое вещество.
Этот вид заболевания является одной из разновидностей энцефалопатии, впервые описанной немецким психиатром и невропатологом Отто Бинсвангером в 1894 году, в связи с чем была названа в его честь.
Нечеткое описание заболевания и небольшое количество обследований пациентов с признаками деменции в течение длительного времени не давало возможности признать патологию многими невропатологами и психиатрами.
С появлением компьютерной и магнитно-резонансной томографий были подтверждены изменения в белом веществе головного мозга, связанные с постоянно повышенным артериальным давлением, вызывающие старческое слабоумие.
Лечение заболевания осуществляется невропатологами и психиатрами.
Лейкоэнцефалопатия имеет разновидности, однако практически всегда, речь идет об изменениях в белом веществе головного мозга. Вид заболевания определяет схему лечения.

Лекоэнцефалопатия сосудистого генеза (мелкоочаговая) – цереброваскулярный патологический процесс.
Артериальная гипертензия становится причиной склероза мелких мозговых сосудов – капилляров, их ишемизации, утолщения сосудистых стенок и др. В результате атрофическим изменениям подвергается белое вещество, передающее нервные импульсы. При этом наблюдается:
- его уменьшение;
- снижение плотности;
- замещение жидкостью;
- появление многочисленных кровоизлияний, кист, мелких очагов разрушений.
Желудочки мозга начинают разрушаться.
Обычно, первые признаки мелкоочаговой лейкоэнцефалопатии могут проявиться у пациентов, достигших шестидесятилетнего возраста, а при наследственном факторе и ранее.
Мультифокальная прогрессирующая сосудистая лейкоэнцефалопатия проявляется при вирусном поражении центральной нервной системы, способствующем нарушениям функций иммунитета.
Ослабление иммунной защиты ведет к разрушению белого вещества головного мозга.
Патологические изменения провоцирует иммунодефицит: ВИЧ-инфицированные (5%), больные СПИДом (50%).
Также видоизмененные лейкоциты при лейкозе теряют способность бороться с инфекцией, что способствует возникновению иммуннодефицита и, как следствие, к патологическим изменениям в головном мозге.
Воздействие вирусов приводит к очаговому поражению оболочек нервных волокон, увеличению и деформации клеток нервов. Вовлечение в процесс серого вещества не наблюдается. Происходит изменения структуры белого вещества, оно размягчается и приобретает студенистость с появлением на его поверхности множественных небольших впадин.
Проявление когнитивных нарушений может варьироваться от проявления легких нарушений до ярко выраженного слабоумия. К очаговым неврологическим симптомам относятся: нарушение речи и понижение зрения, иногда до полной его потери. Ускоренное прогрессирование двигательных расстройств может спровоцировать тяжелую инвалидность.
Перивентрикулярная (очаговая) лейкоэнцефалопатия является обширным поражением головного мозга, вызванным недостатком кислорода или хроническим нарушением его кровоснабжения.
Патологии подвергаются области мозжечка, мозгового ствола и подотделы, отвечающие за движения человека. Длительный недостаток кислорода ведет к сухому некрозу (отмиранию) белого вещества. Имеет стремительное развитие и способствует возникновению выраженных нарушений двигательной активности.
Перивентрикулярная лейкоэнцефалопатия может быть спровоцирована гипоксией плода и привести к детскому церебральному параличу (ДЦП).
Этот тип заболевания вызывается мутирующими генами.
Как правило, манифестация патологии обнаруживается у возрастной категории пациентов от 2-х до 6-ти лет, но может проявиться как в младенчестве, так и у взрослых.
При полном исчезновении белого вещества на последней стадии заболевания, стенки желудочков и кора головного мозга сохраняются.
Причины
- при постоянно повышенном артериальном давлении;
- нейроинфекциях: сифилисе, туберкулезе, менингите, клещевом энцефалите;
- гипоксии плода;
- лейкозах;
- саркоидозе;
- раковых заболеваниях;
- иммунодефиците, вызванном ВИЧ-инфекцией и туберкулезом;
- долговременном употреблении иммунодепрессантов.
Прогрессирующая лейкоэнцефалопатия сосудистого происхождения также может развиться вследствие:
- атеросклероза;
- сахарного диабета, когда кровь сгущается и затрудняется кровоток;
- заболеваниях и повреждениях позвоночника, вследствие которых головной мозг испытывает недостачу в кислороде и питательных веществах.
Возникновение мелкоочаговой лейкоэнцефалопатии сосудистого генеза вероятно:
- при чрезмерном весе пациента;
- наличии вредных привычек (злоупотребление алкоголем, курение);
- ненормальном рационе;
- недостаточных физических нагрузках.
Для предупреждения возникновения заболевания, необходимо заблаговременно избавиться от всех факторов риска.
Симптомы
Симптоматика патологических процессов развивается в течение нескольких лет и может проявляться в двух вариантах:
- Непрерывно развивающаяся, с постоянным усложнением.
- В период прогрессирования патологических изменений наблюдаются длительные периоды стабилизации без ухудшения состояния здоровья пациента.
Как правило, ухудшение симптомов наблюдается при повышенном артериальном давлении в течение длительного времени.
На первоначальных стадиях клиническая картина лейкоэнцефалопатии характеризуется:
- понижением умственной работоспособности;
- слабостью в конечностях;
- рассеянностью;
- замедлением реакции;
- апатией;
- слезливостью;
- неуклюжестью.
Далее нарушается сон, увеличивается мышечный тонус, человек становится раздражительным, подверженным депрессивным состояниям, чувству страха, фобиям.
Иногда наблюдаются понижение зрения, головные боли, усиливающиеся во время чихания или кашля.
В итоге пациент становится полностью беспомощным, подверженным эпиприступам, неспособным себя обслуживать, контролировать опорожнение кишечника и мочевого пузыря.
Чаще всего симптомы проявляют себя как:
- потеря памяти, пониженное внимание, резкий перепад в настроении, заторможенное мышление – наблюдается у 70–90% пациентов;
- несвязная, нарушенная речь, ненормальное произношение – 40%;
- замедленные, нарушенные движения – 50%;
- слабость одной стороны тела – 40%;
- нарушение глотательного рефлекса – 30%;
- недержание мочи – 25%;
- слабоумие – 90%.
При сосудистой лейкоэнцефалопатии у заболевших наблюдаются психические расстройства, выражающиеся:
- В нарушении памяти. Человек становится неспособным запоминать новую информацию, воспроизводить прошлые события и их последовательность, утрачивает приобретенные ранее знания и навыки.
- К нарушениям интеллектуальных способностей относится пониженная способность к анализу повседневных событий, выделение наиболее важных и прогноз их дальнейшего развития. Человек с большими затруднениями переносит возможные новые условия жизни.
- Нарушение внимания, в виде сужения его объема, невозможности сосредоточить зрение на нескольких объектах и переключиться с одной темы на другую.
- Нарушенная речь напрямую связана с трудностью при вспоминании имен, фамилий знакомых, различных наименований. В результате речь становится замедленной, невнятной, отличающейся заметной бедностью.

Нарушенная память и внимание приводят к полнейшей потере ориентации человека во времени и пространстве.
Проявление личностных изменений напрямую зависит от выраженности слабоумия и имеет большое разнообразие.
Развитие факультативных признаков наблюдается в 70–80% случае. Они характеризуются спутанностью сознания, бредовыми расстройствами, депрессией, тревожными расстройствами, психопатоподобным поведением.
Симптоматика слабоумия зависит от его вида:
- дисмнестическое. Характеризуется снижением памяти и замедлением психомоторных реакций. Также неспособностью приобретать новые знания с длительным сохранением в памяти доведенных до автоматизма навыков. Для пациентов не представляют труда домашние заботы, однако, сложная профессиональная деятельность для них непригодна. Человек критически относится к своему состоянию (забывчивости, нерасторопности и т. д.) и тяжело его переживает;
- амнестическое. Пациент неспособен к запоминанию происходящего, однако, прошлое помнит достаточно хорошо;
- псевдопаралитическое слабоумие характеризуется устойчивым благодушным настроением пациента, незначительными расстройствами в памяти, выраженным снижением к самокритике.
Клинические проявления деменции варьируются в широких пределах.
Диагностика
Комплексная диагностика патологических изменений в белом веществе головного мозга включает в себя:
- сбор анамнеза;
- изучение клинической картины заболевания;
- компьютерную диагностику (КТ), с помощью которой изучаются структура и оболочка мозга и кровеносные сосуды;
- МРТ (магнитно-резонансная томография) – результативный метод, позволяющий обнаружить очаги поражения головного мозга. По окончании обследования при положительном диагнозе пациенту выдается МР картина лейкоэнцефалопатии сосудистого генеза;
- электроэнцефалопатию, определяющую участки активности головного мозга, позволяющую выявить инфекционные поражения мозговой ткани, нарушения трофики и кровоснабжения;
- биопсию или полимеразную цепную реакцию (ПЦР), дающую возможность выявить вирусные поражения;
- нейропсихологическое тестирование, с помощью которого оцениваются разнообразные психологические функции, которые контролирует головной мозг.
Дальше следует назначение дифференциальной диагностики с болезнями Паркинсона, Альцгеймера, рассеянным склерозом, лучевой энцефалопатией, психическими расстройствами, нормотензивной гидроцефалией.
При возникновении деменции вследствие сосудистой лейкоэнцефалопатии, требуется выявить связь между патологическими изменениями в белом веществе головного мозга и приобретенным слабоумием.
Лечение
Современная медицина не располагает методами, способными полностью избавить человека от сосудистой лейкоэнцефалопатии.
Целью лечения составляет:
- замедление прогресса патологических изменений;
- купирование симптомов;
- восстановление психического состояния пациента.
Направления лечения включают в себя:
- терапевтические мероприятия, направленные на борьбу с развитием патологии;
- симптоматическое лечение;
- коррекцию показателей артериального давления, которое в идеальном состоянии должно не превышать 120/80 мм рт. ст. Следует помнить, что возникновение гипотонии также нежелательно, т. к. понижение артериального давления может только усугубить ситуацию;
- устранение самопроизвольного опорожнения кишечника и мочевого пузыря;
- реабилитацию;
- социальную адаптацию.

Специалисты прибегают к помощи следующих лекарственных средств:
Не исключена рефлекто– физиотерапия: дыхательная гимнастика, массаж, иглоукалывание, сеансы мануальной терапии.
Профилактические меры и прогноз
Как правило, пациенты с сосудистой лейкоэнцефалопатией живут не более двух лет.
Также, четко выработанных правил для предотвращения патологии не существует. Однако, минимизировать риск возникновения патологических изменений в белом веществе возможно:
- при постоянном контроле артериального давления;
- отказе от вредных привычек (алкоголя, курения, наркотиков);
- нормальной физической активности;
- заботе о состоянии своего иммунитета;
- соблюдении принципов здорового питания.
Своевременные диагностика и лечение сосудистой лейкоэнцефалопатии помогут продлить жизнь пациенту.
Читайте также:


