Возбудители чумы и тифа
Таксономия: Y.pestisвызывает чуму; отдел Gracilicutes, семейство Enterobacteriaceae, род Yersinia. Возбудитель – Yersinia pestis.
Морфологические свойства: грамотрицательные палочки, овоидной формы, окрашиваются биполярно. Подвижны, имеют капсулу, спор не образуют.
Факультативные анаэробы. Температурный оптимум +25С. Хорошо культивируются на простых питательных средах. Ферментируют большинство углеводов без образования газа. Психофилы - способны менять свой метаболизм в зависимости от температуры и размножаться при низких температурах. Вирулентные штаммы образуют шероховатые (R) колонии, переходные (RS) и сероватые слизистые гладкие авирулентные (S) формы.
Два типа колоний - молодые и зрелые. Молодые с неровными краями. Зрелые колонии крупные, с бурым зернистым центром и неровными краями. На скошенном агаре черед двое суток при +28 С образуют серовато - белый налет, врастающий в среду, на бульоне - нежную поверхностную пленку и хлопковидный осадок.
Биохимические свойства: фенментативная активнсть высокая: ферментация до кислоты ксилозу, синтез плазмокоагулазы, фибринолизина, гемолизина, лецитиназу, сероводород. Рамнозу, мочевину не ферментирует.
Группа белково - полисахаридных и липополисахаридных антигенов: термостабильный соматический О-антиген и термолабильный капсульный V,W антигены. С W-антигеном связывают вирулентность бактерий. Продуцирует факторы патогенности: фибринолизин, плазмокоагулазу, эндотоксин, экзотоксин, капсулу, V,W антигены.
Резистентность: чувствителен к антибиотикам (особенно стрептомицин), нестоек к окружающей среде при высокой температуре.
Обладает патогенным потенциалом, подавляет функции фагоцитарной системы, подавляет окислительный взрыв в фагоцитах и беспрепятственно в них размножается. Факторы патогенности контролируются плазмидами трех классов. В патогенезе выделяют три основных стадии - лимфогенного заноса, бактеремии, генерализованной септицемии. Имеют адгезины и инвазины, низкомолекулярные протеины (ингибируют бактерицидные факторы), энтеротоксин. Часть факторов контролируется плазмидами вирулентности.
Клинические особенности: Инкубационный период – несколько часов до 8 сут. Различают локальные – кожно-бубонная, бубонная; внешне-диссеминированные – первично-легочная, вторично-легочная и кишечная; генерализованная – первично-септическая, вторично-септическая формы чумы. Региональная лимфоаденопатия, энтероколиты, реактивные артриты, спондилит, лихорадка.
Эпидемиология: Чума - классический природноочаговый зооноз диких животных. Основные носители в природе - сурки, суслики, в городских условиях - крысы. В передаче возбудителя - блохи животных, способные заражать человека.
Иммунитет: клеточно-гуморальный, ограничен по длительности и напряженности.
Микробиологическая диагностика:
Бактериоскопическое исследование. Из исследуемого материала готовят мазки, окрашивают по Граму и водным раствором метиленового синего. Бактерии чумы представляют собой грамотрицательные палочки овоидной формы Бактериологическое исследование.Исследуемый материал засевают на чашки с питательным агаром. Посевы инкубируют при 25С. Первичное изучение посевов производят через 10ч. К этому сроку появляются колонии, которые образованы вирулентными R-формами. Мало- и авирулентные бактерии формируют S-формы колоний. Идентификацию чистой культуры проводят по морфологии бактериальных клеток, характеру роста, антигенным и биохимическим свойствам, чувствительности к специфическому фагу и биопробе.
На бульоне бактерии образуют пленку; ферментируют многие сахара до кислоты, индола не образуют, желатин не разжижают. Содержат групповой термостабильный соматический антиген и специфический термолабильный капсульный антиген.
Биопроба.Проводится для выделения чистой культуры из материала, загрязненного посторонней микрофлорой. Наиболее чувствительными лабораторными животными являются морские свинки, которым материал вводят подкожно. Внутрибрюшинно материал вводят в том случае, если он не загрязнен другими бактериями. После гибели животных отмечают патологические изменения органов и проводят бактериологическое исследование
Экспресс-методы лабораторной диагностики:
1.Иммунофлюоресцентный метод позволяет обнаружить присутствие возбудителя как в патологическом материале, так и в объектах окружающей среды (вода, воздух), а также в пищевых продуктах и эктопаразитах. С этой целью используют люминесцентную видоспецифическую противочумную сыворотку, люминесцентные противокапсульную и противосоматическую сыворотку.
2.РПГА - для обнаружения антигенов бактерий в материале с помощью стандартной противочумной сыворотки, антитела которой нагружены на эритроциты.
Лечение: антибиотики – стрептомицин, препараты тетрациклинового ряда.
Профилактика: специфическая профилактика - живая ослабленная чумная вакцина EV. Имеется сухая таблетированная вакцина для перорального применения. Для оценки иммунитета к чуме (естественного постинфекционного и вакцинального) может применяться внутрикожная аллергическая проба с пестином.
Чумной бактериофаг– при идентификации Y.pestis.
Чумная сухая вакцина –высушенная живая культура Y.pestis вакцинного штамма EV, используется для профилактики чумы.
Не нашли то, что искали? Воспользуйтесь поиском:
Классификация и общая характеристика зоонозных инфекций.
Лекция № 10 (2)
Микробиология (сестры)
План
Лекция № 10 (2)
Микробиология (сестры)
Тема: Особо опасные инфекции
Цель:Изучитьклассификацию, характерные особенности, источники и пути передачи инфекции, патогенез и иммунитет, профилактику и лечение возбудителей зоонозных инфекций: чумы, туляремии, бруцеллеза, сибирской язвы.
1. Классификация и общая характеристика зоонозных инфекций.
2. Возбудитель чумы.
3. Возбудитель псевдотуберкулеза.
4. Возбудитель туляремии.
5. Возбудители бруцеллеза.
6. Возбудитель сибирской язвы.
Литература
Основная:
1. Ситник I.О., Климнюк С.I., Творко М.С. Мікробіологія, вірусологія, імунологія. ‒ Тернопіль: Укрмедкнига, 1998.
2. Пяткин К.Д., Кривошеин Ю.С. Микробиология с вирусологией и иммунологией. ‒ К.: Высшая школа, 1992.
3. Ганчак Л.П., Вайнцзіллер Л.М. Мікробіологія, вірусологія з основами імунології. – Ужгород, 2006.
Дополнительная:
1. Черкес Ф.К., Богоявленская Л.Б., Бельская Л.Б. Микробиология. ‒ М.: Медицина, 1986.
2. Бакулина Н.А., Краева Э.Л. Микробиология. ‒ М.: Медицина, 1985.
Тема: Особо опасные инфекции
Зоонозы ‒ группа инфекционных заболеваний животных и человека. Возбудителями их могут быть бактерии, грибы, наипростейшие, риккетсии и вирусы. К наиболее распространенным бактериальным зоонозам относятся чума, бруцеллез, туляремия и сибирская язва.
Бактерии чумы открыты Иерсеном в 1894 году, в честь которого весь род назван иерсиниями. В изучение чумы большой вклад внесли Д.К. Заболотный, Н.К. Клодницкий, И.А. Лебединский, Н.Ф. Гамалея и индийские ученые, предложившие для лечения чумы стрептомицин.
К роду иерсиний относятся следующие виды:
1. Yersiniae pestis ‒ возбудители чумы.
2. Yersiniae pseudotuberculosis ‒ псевдотуберкулеза.
3. Yersiniae enterocolica ‒ кишечных инфекций.
Все представители рода гр ‒ палочки, овоидной формы, размерами 0,4‒0,7 х 1‒2 мкм. Спор не образуют. У возбудителей псевдотуберкулеза имеются жгутики. Неприхотливы к питательным средам. Ферментативно активны: расщепляют углеводы до кислоты.
Морфология и культивирование.Возбудитель имеет размеры 0,3‒0,6 х 1‒2 мкм. Полиморфные палочки овоидной формы. Встречаются удлиненные, нитевидные, фильтрующиеся формы. Спор не имеют, образуют нежную капсулу, гр ‒ . Концы палочек окрашиваются интенсивнее.
Ферментативные свойства, токсинообразование.Бактерии чумы обладают сахаролитическими, протеолитическими свойствами и вырабатывают ферменты патогенности.
Сахаролитическая активность. Расщепляют сахарозу, мальтозу, арабинозу, глюкозу и маннит до кислоты.
Протеолитическая активность. Выражена слабо: глицерин не разлагают, молоко не свертывают, образуют желатин.
Вырабатывают ферменты патогенности: фибринолизин, гемолизин, гиалуронидазу, коагулазу.
Токсинообразование. Вырабатывает белок, который сочетает свойства экзо- и эндотоксина. Он очень токсичен для человека. Его называют мышиный яд.
Антигенная структура, устойчивость, восприимчивость животных. Содержат около 10 различных антигенов: фракции F (связана с капсулой), V и W (компоненты препятствуют фагоцитированию клеток). Бактерии чумы имеют общие антигены с возбудителями псевдотуберкулеза,эшерихиями, шигеллами и эритроцитами человека О-группы.
Устойчивость. При 80 о С бактерии чумы погибают через 5 мин, при 100 о С ‒ мгновенно. При 0 о С сохраняются 6 мес., в замороженных трупах ‒ 1год и больше. Прямые солнечные лучи убивают их через 2‒3 ч. В пищевых продуктах сохраняются 2‒6 мес., в блохах ‒ до 1 года. Чувствительны к высыханию.
Общепринятые концентрации дезинфицирующих растворов убивают их через 5‒10 мин. Особенно чувствительны к сулеме и карболовой кислоте.
Восприимчивость животных.Носителями чумы являются: сурки, суслики, тарабаганы. Очень чувствительны к чуме серые и черные крысы, мыши; восприимчивы верблюды, лисы, кошки. Из лабораторных животных чувствительны мыши, крысы, морские свинки.
Источники, пути передачи инфекции, патогенез и иммунитет.
Источники инфекции. Больные животные, в основном грызуны.
Пути передачи инфекции.
1) Основной путь передачи ‒ трансмиссивный. Переносчики ‒ блохи (грызуны→блохи→человек).
2) Воздушно-капельный (легочная форма чумы).
3) Пищевой ‒ при употреблении плохо термически обработанного мяса.
Патогенез. Входные ворота инфекции ‒ кожа и слизистые оболочки дыхательных путей и пищеварительного тракта. На месте проникновения возбудителя образуются папулы, переходящие в пустулы с кровянисто-гнойным содержимым. Микробы попадают в лимфу, а затем в кровь и разносятся во внутренние органы.
В зависимости от места локализации у человека могут возникнуть следующие формы заболевания: кожная, кожно-бубонная, кишечная, легочная, первично-септическая. Каждая форма может закончиться сепсисом. Наиболее часто возникает бубонная форма. Заболевание начинается остро и протекает со следующими проявлениями: высокой температурой, головной болью и т.д.
Иммунитет. Напряженный и продолжительный.
Профилактика, специфическая профилактика и лечение.
Профилактика: выявление, изоляция и дезинфекция.
Специфическая профилактика. Применяют живую вакцину EV, полученную путем пересева вирулентной культуры на питательных средах в течение 5 лет.
Лечение. Применяют антибиотики: стрептомицин, тетрациклин, а также специфический фаг и противочумный иммуноглобулин.
Большой вклад в изучение профилактики и лечения чумы внесли М.П. Покровская,Н.Н. Жуков-Вережников.
Материал для исследования:
1) Отделяемое из карбункула (кожная форма).
2) Содержимое бубонов (бубонная форма).
3) Мокрота (легочная форма).
4) Испражнения (кишечная форма).
5) Кровь (все формы).
6) Блохи (содержимое кишечника).
7) Крысы, мыши и др. грызуны (органы и кровь).
Ход исследования. Исследование продолжается 4 дня.
I день. Готовят мазок-препарат, окрашивает его по Граму, микроскопируют. Наличие гр ‒ палочековоидной формы позволяет поставить предварительный диагноз ‒ имеем дело с возбудителем чумы.
Осуществляют посев на МПА и МПБ с добавлением к ним стимуляторов роста (кровь, сульфит натрия и др.). Материал, который содержит постороннюю флору (мокрота, содержимое открытых язв), засевают на среды Туманского или Коробковой ( содержат генциановый фиолетовый, который подавляет рост посторонней микрофлоры). Посевы ставят в термостат с температурой 28 о С.
Биологическая проба. Ее ставят на морских свинках и белых мышах. На очищенную и обработанную стерильным изотоническим раствором натрия хлорида кожу животного наносят и втирают скальпелем исследуемый материал (мокроту, гной). Незагрязненный материал (кровь, содержимое закрытого бубона) вводят животным подкожно. В зависимости от метода введения животное погибает на 3‒9 день.
II день. Посевы вынимают из термостата, из бульонной культуры делают мазки-препараты, окрашивают по Граму и метиленовым синим, микроскопируют. Из колоний на плотной среде осуществляют пересев на скошенный агар для получения чистойкультуры. На 2‒3 типичные для возбудителя чумы колонии наносят чумный бактериофаг и ставят в термостат. Через 10‒12 ч колонии лизируются (растворяются). Это диагностический признак.
III день. Вынимают пробирки со скошенным агаром. На его поверхности чумная палочка образует вязкий серовато-белый налет. Проверяют сахаролитические свойства путем посева на сахара. Ставят пробу с бактериофагом.
IV день. Производят учет всех результатов. Падших животных вскрывают и изучают изменения в органах.
| | | следующая лекция ==> | |
| Мая 1883 года - 5 июля 1969 года | | | Возбудитель туляремии |
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет

Чума – острое антропозоонозное инфекционное заболевание, характеризующееся тяжелой интоксикацией, поражением лимфоузлов с развитием септицемии и тенденцией к эпидемическому и пандемическому распространению.
В самом начале третьей пандемии были сделаны важнейшие открытия: выделен возбудитель и доказана роль крыс в распространении чумы. Заболевание изучил Г.Н. Минх (1878 г.). Возбудителя чумы обнаружили во время эпидемии в Гонконге одновременно и независимо друг от друга французские ученые А. Иерсен и Ш. Китазато в 1894 году.
Возбудитель расщепляет многие сахара (глюкозу, галактозу, мальтозу, маннит и многие другие) до кислоты без газа. По отношению к глицерину различают 2 варианта возбудителей: глицерин-позитивный (континентальный – с суши) и глицерин-негативный (океанический – с моря). Не ферментирует лактозу, сахарозу и рамнозу. Реакция Фогес-Поскауэра – отрицательная. Протеолитическая активность отсутствует (желатин не разжижает, не восстанавливает нитраты, индол, сероводород и аммиак не образует, молоко не свертывает).
Yersinia pestis содержит до 18 антигенов, но не все они хорошо изучены. Выделяют антигены клеточной стенки:
1. О-антиген – соматический антиген, термостабильный липополисахарид, является эндотоксином.
2. ОСА – основной соматический антиген, белковой природы, является экзотоксином, обладающим гемолитическими свойствами, токсичен для человека и животных (белых крыс и мышей).
1. F1-антиген (фракция-1) – термолабильный гликопептид, не обладает токсическими свойствами, но защищает возбудителей чумы от фагоцитоза и обуславливает иммуногенные свойства.
2. VW – антиген вирулентности, это фактически два антигена, но они всегда встречаются вместе: V-антиген – белок, а W-фракция – липопротеин. VW обладает антифагоцитарным действием и способствует внутриклеточному размножению возбудителя чумы.
Ферменты – гиалуронидаза, нейроминидаза, лецитиназа, фибринолизин, плазмокоагулаза.
Структурные и химические компоненты клетки: пили I порядка, капсула, плазмиды (в них локализованы гены, детерминирующие синтез большинства факторов патогенности), бактериоцины (пестицины).
Из-за наличия большого набора агрессивных факторов возбудитель чумы относится к I группе микроорганизмов по степени опасности для человека.
Возбудитель чумы обладает значительной устойчивостью во внешней среде:
- В воде, почве, на одежде – от 1 до 5 месяцев;
- В трупах погибших больных, особенно при низких температурах – неопределенно длительное время (психрофилы);
- В организме блох – живут до 1 года;
- В гнойном содержимом бубонов – 20-30 дней;
- В мокроте больных – до 10 суток;
- На овощах, фруктах – 6-11 суток.
Но высоко чувствительны к УФЛ, высушиванию, повышенной температуре (до 60 0 С – погибают за 1 час, кипячение – 1 минута), действию дезинфиктантов (5% раствор карболовой кислоты убивает за 5-10 минут), антибиотикам (стрептомицину, тетрациклину, левомицитину, хлоранфениколу).
Зооантропоноз (больные легочной формой могут выделять возбудителя). Основной резервуар и источник инфекции – грызуны (около 300 видов):
- в природе – сурки, суслики, песчанки, полевки;
- в синантропных очагах (городах) – серые крысы, домашняя мышь.
- Чаще всего трансмиссивный (путь – контаминационный, т.е. при втирании в ранку от укуса блохи ее фекалий и рвотных масс, содержащих возбудителя, переносчики – блохи);
- Фекально-оральный (путь – алиментарный – при приеме пищи, инфицированной возбудителем, например, мяса больных животных, не подвергавшегося достаточной термической обработке);
- Контактный (путь – прямой контактный, когда возбудитель проникает через поврежденную кожу или слизистые при разделке туш зараженных животных);
- Аэрогенный (путь – воздушно-капельный, реализуется при легочной форме чумы, когда возбудитель в больших количествах попадает в воздух с мокротой больного, выделяемой при кашле).
Инкубационный период – 3-6 суток.
Патогенез и клинические особенности.
Патогенез чумы включает три стадии:
1. Внедрение возбудителя в организм в месте укуса блохи (на месте проникновения образуется карбункул), от куда он быстро попадает в лимфоузлы (чаще подмышечные и паховые), где развивается некрозно-геморрагическое воспаление (образуются чумные бубоны, размером могут достигать куриного яйца).
2. Распространение возбудителя в кровоток (бактериемия).
3. Диссеминация возбудителя по различным органам и системам.
Клинически различают следующие формы чумы:
Постинфекционный иммунитет – в основном, клеточный, напряженный, пожизненный.
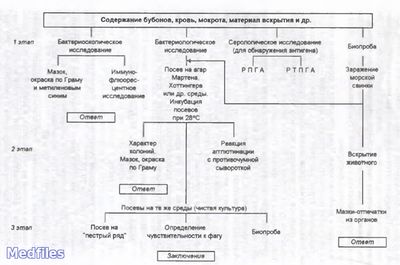
Основным методом является бактериологическое исследование. Выделенную культуру дифференцируют от других иерсиний по биохимическим и серологическим признакам. Для серодиагностики используют РНГА и другие реакции.
Проводится вакцинация по эпидпоказаниям, а также планово – группам риска (в основном, военнослужащим) живой аттенуированной вакциной из штамма EV или химической вакциной.
Специфическое лечение – противочумной иммуноглобулин.
Более половины населения Европы в Средние века (XIV век) выкосила чума, известная как черная смерть. Ужас этих эпидемий остался в памяти людей по прошествии нескольких веков и даже запечатлен в полотнах художников. Далее чума неоднократно посещала Европу и уносила человеческие жизни, пусть и не в таких количествах.
В настоящее время заболевание чума остается особо опасной инфекцией. Около 2 тыс. человек заражается ежегодно. Из них большая часть умирает. Большинство случаев заражения отмечается в северных регионах Китая и странах Центральной Азии. По мнению специалистов для появления черной смерти сегодня нет причин и условий.
Возбудитель чумы был открыт в 1894 году. Изучая эпидемии заболевания, русские ученые разработали принципы развития заболевания, его диагностику и лечение, была создана противочумная вакцина.
Симптомы чумы зависят от формы заболевания. При поражении легких больные становятся высокозаразными, так как инфекция распространяется в окружающую среду воздушно-капельным путем. При бубонной форме чумы больные малозаразны или не заразны вовсе. В выделениях пораженных лимфоузлов возбудители отсутствуют, либо их совсем мало.
Лечение чумы стало значительно эффективнее с появлением современных антибактериальных препаратов. Смертность от чумы с этого времени снизилась до 70%.
Профилактика чумы включает в себя целый ряд мероприятий, ограничивающих распространение инфекции.
Чума является острым инфекционным зоонозным трансмиссивным заболеванием, которое в странах СНГ вместе с такими заболеваниями, как холера, сибирская язва, желтая лихорадка, туляремия и натуральная оспа считается особо опасной инфекцией (ООИ).
Возбудитель чумы
В 1878 г. Г. Н. Минх и в 1894 г. А. Йерсен и Ш. Китазато, независимо друг от друга открыли возбудитель чумы. Впоследствии русские ученые изучили механизм развития заболевания, принципы диагностики и лечения, создали противочумную вакцину.
- Возбудитель заболевания (Yersinia pestis) представляет собой биполярную неподвижную коккобациллу, которая имеет нежную капсулу и никогда не образует спор. Способность образовывать капсулу и антифагоцитарную слизь не позволяет макрофагам и лейкоцитам активно бороться с возбудителем, в результате чего он быстро размножается в органах и тканях человека и животного, распространяясь с током крови и по лимфатическим путям по всему организму.
- Возбудители чумы выделяют экзотоксины и эндотоксины. Экзо- и эндотоксины содержаться в телах и капсулах бактерий.
- Ферменты агрессии бактерий (гиалуронидаза, коагулаза, фибринолизин, гемолизин) облегчают их проникновение в организм. Палочка способна проникать даже через неповрежденные кожные покровы.
- В грунте чумная палочка не теряет свою жизнеспособность до нескольких месяцев. В трупах животных и грызунов выживает до одного месяца.
- Бактерии устойчивы к низким температурам и замораживанию.
- Возбудители чумы чувствительны к высоким температурам, кислой реакции среды и солнечным лучам, которые убивают их только за 2 — 3 часа.
- До 30 дней возбудители сохраняются в гное, до 3 месяцев — в молоке, до 50 дней — в воде.
- Дезинфицирующие вещества уничтожают чумную палочку за несколько минут.
- Возбудители чумы вызывают заболевание у 250 видов животных. Среди них составляют большинство грызуны. Подвержены заболеванию верблюды, лисицы, кошки и другие животные.
Рис. 2. На фото чумная палочка — бактерия, вызывающая чуму — Yersinia pestis.
Рис. 3. На фото возбудители чумы. Интенсивность окраски анилиновыми красителями наибольшая на полюсах бактерий.
Рис. 4. На фото возбудители чумы — рост на плотной среде колонии. Вначале колонии похожи на битое стекло. Далее их центральная часть уплотняется, а периферия напоминает кружева.
Эпидемиология
Легко восприимчивы к чумной палочке грызуны (тарбаганы, сурки, песчанки, суслики, крысы и домовые мыши) и животные (верблюды, кошки, лисицы, зайцы, ежи и др). Из лабораторных животных подвержены инфекции белые мыши, морские свинки, кролики и обезьяны.
Собаки никогда не болеют чумой, но передают возбудитель через укусы кровососущих насекомых — блох. Погибшее от заболевания животное перестает быть источником инфекции. Если грызуны, инфицированные чумными палочками, впали в спячку, то заболевание у них приобретает латентное течение, а после спячки они вновь становятся распространителями возбудителей. Всего насчитывается до 250 видов животных, которые болеют, а значит являются источником и резервуаром инфекции.
Рис. 5. Грызуны — резервуар и источник возбудителя чумы.
Рис. 6. На фото признаки чумы у грызунов: увеличенные лимфоузлы и множественные кровоизлияния под кожей.
Рис. 7. На фото малый тушканчик — переносчик заболевания чумой в Средней Азии.
Рис. 8. На фото черная крыса — переносчик не только чумы, но и лептоспироза, лейшманиоза, сальмонеллеза, трихинеллеза и др.
- Основной путь передачи возбудителей — через укусы блох (трансмиссивный путь).
- Инфекция может попасть в организм человека при работе с больными животными: убой, снятие и разделка шкуры (контактный путь).
- Возбудители могут попасть в организм человека с зараженными продуктами питания, в результате их недостаточной термической обработки.
- От больного с легочной формой чумы инфекция распространяется воздушно-капельным путем.
Рис. 9. На фото блоха на коже человека.
Рис. 10. На фото момент укуса блохи.
Рис. 11. Момент укуса блохи.
- Переносчиками возбудителей являются блохи (в природе существует более 100 видов этих членистоногих насекомых),
- Переносчиками возбудителей являются некоторые виды клещей.
Рис. 12. На фото блоха – основной переносчик чумы. В природе существует более 100 видов этих насекомых.
Рис. 13. На фото сусликовая блоха – основной переносчик чумы.
Как происходит заражение
Рис. 14. На фото вид укуса блохи – пуликозное раздражение.
Рис. 15. На фото характерная серия укусов блохи.
Рис. 16. Вид голени при укусах блох.
Рис. 17. Вид бедра при укусах блох.
- При поражении легких больные становятся высокозаразными. Инфекция распространяется в окружающую среду воздушно-капельным путем.
- При бубонной форме чумы больные малозаразны или не заразны вовсе. В выделениях пораженных лимфоузлов возбудители отсутствуют, либо их совсем мало.
Механизмы развития чумы
Способность чумной палочки образовывать капсулу и антифагоцитарную слизь не позволяет макрофагам и лейкоцитам активно с ней бороться, в результате чего возбудитель быстро размножается в органах и тканях человека и животного.
- Возбудители чумы через поврежденные кожные покровы и далее по лимфатическим путям проникают в лимфатические узлы, которые воспаляются и образуют конгломераты, (бубоны). На месте укуса насекомого развивается воспаление.
- Проникновение возбудителя в кровяное русло и его массивное размножение приводит к развитию бактериального сепсиса.
- От больного с легочной формой чумы инфекция распространяется воздушно-капельным путем. Бактерии попадают в альвеолы и вызывают тяжелую пневмонию.
- В ответ на массивное размножение бактерий организм больного вырабатывает огромное число медиаторов воспаления. Развивается синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром), при котором поражаются все внутренние органы. Особую опасность для организма представляют кровоизлияния в мышцу сердца и надпочечники. Развившийся инфекционно-токсический шок становится причиной гибели больного.
Рис. 18. На фото бубонная чума. Типичное увеличение лимфатического узла в подмышечной зоне.
Симптомы чумы
Болезнь проявляется после проникновения возбудителя в организм на 3 – 6 сутки (редко, но отмечены случаи проявления заболевания на 9 сутки). При попадании инфекции в кровь инкубационный период составляет несколько часов.
Клиническая картина начального периода
Рис. 19. На фото помощь больному чумой оказывается медиками, одетыми в противочумные костюмы.
Формы заболевания чумой
На месте укуса блохи или контакта с инфицированным животным на кожных покровах появляется папула, которая быстро изъязвляется. Далее появляется черный струп и рубец. Чаще всего кожные проявления являются первыми признаками более грозных проявлений чумы.
Самая частая форма проявления заболевания. Увеличение лимфоузлов проявляется вблизи места укуса насекомого (паховые, подмышечные, шейные). Чаще воспаляется один лимфоузел, реже – несколько. При воспалении сразу нескольких лимфоузлов образуется болезненный бубон. Вначале лимфоузел твердой консистенции, болезненный при пальпации. Постепенно он размягчается, приобретая тестообразную консистенцию. Далее лимфоузел либо рассасывается, либо изъязвляется и склерозируется. Из пораженного лимфатического узла инфекция может попасть в кровяное русло, с последующим развитием бактериального сепсиса. Острая фаза бубонной формы чумы длится около недели.
Рис. 20. На фото пораженные шейные лимфоузлы (бубоны). Множественные кровоизлияния кожных покровов.
Рис. 21. На фото бубонная форма чумы — поражение шейных лимфоузлов. Множественные кровоизлияния в кожных покровах.
Рис. 22. На фото бубонная форма чумы.
При попадании возбудителя в кровяное русло развиваются распространенные (генерализованные) формы чумы.
Если инфекция, минуя лимфоузлы, сразу попадает в кровь, то развивается первично-септическая форма заболевания. Молниеносно развивается интоксикация. При массивном размножении возбудителей в организме больного вырабатывается огромное число медиаторов воспаления. Это приводит к развитию синдрома диссеминированного внутрисосудистого свертывания (ДВС-синдром), при котором поражаются все внутренние органы. Особую опасность для организма представляют кровоизлияния в мышцу сердца и надпочечники. Развившийся инфекционно-токсический шок становится причиной гибели больного.
При распространении инфекции за пределы пораженных лимфоузлов и попадании возбудителей заболевания в кровяное русло развивается инфекционный сепсис, что проявляется резким ухудшением состояния больного, усилением симптомов интоксикации и развитием ДВС-синдрома. Развившийся инфекционно-токсический шок становится причиной гибели больного.
Рис. 23. На фото септическая форма чумы — последствия ДВС-синдрома.
Рис. 24. На фото септическая форма чумы — последствия ДВС-синдрома.
Рис. 25. 59-летний Пол Гэйлорд (житель города Портленд, штат Орегон, США). Бактерии чумы попали в его организм от бродячей кошки. В результате развившейся вторично-септической формы заболевания ему были ампутированы пальцы на руках и ногах.
Рис. 26. Последствия ДВС-синдрома.
Легочная форма чумы является самой тяжелой и опасной формой заболевания. Инфекция проникает в альвеолы воздушно-капельным путем. Поражение легочной ткани сопровождается кашлем и одышкой. Повышение температуры тела протекает с сильными ознобами. Мокрота вначале заболевания густая и прозрачная (стекловидная), потом становится жидкой и пенистой, с примесью крови. Скудные данные физикальных исследований не соответствуют тяжести заболевания. Развивается ДВС-синдром. Поражаются внутренние органы. Особую опасность для организма представляют кровоизлияния в сердечную мышцу и надпочечники. Смерть больного наступает от инфекционно-токсического шока.
При поражении легких больные становятся высокозаразными. Они формируют вокруг себя очаг особо опасного инфекционного заболевания.
Является крайне опасной и тяжелой формой заболевания. Возбудители проникают в легочную ткань из пораженных лимфоузлов или с током крови при бактериальном сепсисе. Клиника и исход заболевания, как при первично-легочной форме.
Существование данной формы заболевания считается спорным. Предполагается, что заражение возникает с употреблением инфицированных продуктов. Вначале на фоне интоксикационного синдрома появляются боли в животе и рвота. Далее присоединяется понос и многочисленные позывы (тенезмы). Стул обильный слизисто-кровянистый.
Рис. 27. Фото противочумного костюма — особая экипировка медицинских работников при ликвидации очага особо опасного инфекционного заболевания.
Лабораторная диагностика чумы
Основой диагностики чумы является быстрое обнаружение чумной палочки. Вначале проводится бактериоскопия мазков. Далее выделяется культура возбудителя, которой заражаются подопытные животные.
Материалом для исследования служит содержимое бубона, мокрота, кровь, кал, кусочки ткани органов умерших и трупов животных.
Возбудителем чумы (Yersinia pestis) является палочковидная биполярная коккобацилла. Анализ на обнаружение чумной палочки методом прямой бактериоскопии является наиболее простым и быстрым способом. Время ожидания результата составляет не более 2-х часов.
Культура возбудителя чумы выделяется в специализированных режимных лабораториях, предназначенных для работы с особо опасными инфекциями. Время роста культуры возбудителя составляет двое суток. Далее проводится тест на чувствительность к антибиотикам.
Применение серологических методов позволяет определить наличие и рост антител в сыворотке крови больного к возбудителю чумы. Время получения результата составляет 7 дней.
Рис. 28. Диагностика чумы проводится в специальных режимных лабораториях.
Рис. 29. На фото возбудители чумы. Флюоросцентная микроскопия.
Рис. 30. На фото культура Yersinia pestis.
Иммунитет при чуме
Антитела на внедрение возбудителя чумы образуются в достаточно поздние сроки развития заболевания. Иммунитет после перенесенного заболевания не длительный и не напряженный. Отмечаются повторные случаи заболевания, которые протекают так же тяжело, как и первые.
Лечение чумы
До начала лечения больной госпитализируется в отдельный бокс. Медицинский персонал, обслуживающий больного, одевается в специальный противочумный костюм.
Антибактериальное лечение начинается при первых признаках и проявлениях заболевания. Из антибиотиков предпочтение отдается антибактериальным препаратам группы аминогликозидов (стрептомицин), группы тетрациклинов (вибромицин, морфоциклин), группы фторхинолонов (ципрофлоксацин), группы ансамицинов (рифампицин). Хорошо зарекомендовал себя при лечении кожной формы заболевания антибиотик группы амфениколов (кортримоксазол). При септических формах заболевания рекомендуется комбинация антибиотиков. Курс антибактериальной терапии составляет не менее 7 – 10 дней.
Цель патогенетической терапии – снизить интоксикационный синдром путем выведения токсинов из крови больного.
- Показано введение свежезамороженной плазмы, белковых препаратов, реополиглюкина и других препаратов в сочетании с форсированным диурезом.
- Улучшение микроциркуляции достигается при применении трентала в сочетании с салкосерилом или пикамилоном.
- При развитии геморрагий немедленно проводится плазма-ферез с целью купирования синдрома диссеминированного внутрисосудистого свертывания.
- При падении давления назначается допамид. Это состояние говорит о генерализации инфекционного процесса и развитии сепсиса.
Симптоматическое лечение нацелено на подавление и устранение проявлений (симптомов) чумы и, как следствие, облегчение страданий больного. Оно направлено на устранение боли, кашля, одышки, удушья, тахикардии и др.
Больной считается здоровым, если исчезли все симптомы заболевания и получено 3 отрицательных результата бактериологического исследования.
Противоэпидемические мероприятия
Выявление больного чумой является сигналом к незамедлительному проведению противоэпидемических мероприятий, которые включают в себя:
- проведение карантинных мероприятий;
- немедленная изоляция больного и проведение профилактического антибактериального лечения обслуживающего персонала;
- дезинфекция в очаге возникновения заболевания;
- вакцинация лиц, контактирующих с больным.
После прививки противочумной вакциной иммунитет сохраняется в течение года. Повторно прививаются через 6 мес. лица, которым угрожает повторное заражение: пастухи, охотники, работники сельского хозяйства и сотрудники противочумных учреждений.
Рис. 31. На фото бригада медиков одета в противочумные костюмы.
Прогноз заболевания
Прогноз заболевания чумой зависит от следующих факторов:
- формы заболевания,
- своевременности начатого лечения,
- наличия всего арсенала медикаментозного и немедикаментозного видов лечения.
Наиболее благоприятный прогноз у больных с поражением лимфоузлов. Смертность при этой форме заболевания достигает 5%. При септической форме заболевания показатель смертности достигает 95%.
Чума является особо опасной инфекцией и даже при применении всех необходимых лекарственных препаратов и манипуляций болезнь зачастую заканчивается смертью больного. Возбудители чумы постоянно циркулирует в природе и не поддается полному уничтожению и контролю. Симптомы чумы разнообразны и зависят от формы заболевания. Бубонная форма чумы является самой распространенной.
Читайте также:


