Тип диареи при холере
Что такое холера
Холера считается особо опасным инфекционным заболеванием. Она становится причиной развития гастроэнтерита в тяжелой форме и сильного обезвоживания, доходящего до шокового состояния. Холера характеризуется высоким летальным исходом и эпидемическим распространением. ВОЗ относит ее к карантинным инфекциям. В настоящее время вспышки этой патологии наблюдаются в Юго-Восточной Азии, Африке и Латинской Америке. По данным ученых каждый год от холеры погибает более 100 тысяч человек.
Основными путями передачи инфекции являются: бытовой (грязные предметы, руки и прочее), водный и пищевой по фекально-оральному принципу. Кроме того, особое место в распространении патогенных бактерий занимают мухи.
Самым частым является водный путь передачи, подразумевающий загрязнение источника воды. Наиболее склоны к заражению холерой люди, часто употребляющие алкоголь в больших количествах, страдающие гельминтозами и анемией, а также гипоацидозом.
В настоящее время установлено уже более 150 видов холерных вибрионов. Все их разделяют на две большие группы: А и В. Возбудители первой группы и становятся причиной заболевания. Они представляют собой подвижную бактерию, производящую энтеротоксины. Возбудитель холеры устойчив к неблагоприятным условиям внешней среды. В проточных водоемах может сохраняться до полугода. Благоприятной средой для него являются такие продукты, как мясо и молоко. Погибает он при кипячении, воздействии солнечных лучей, сушке и дезинфекции с применением химических средств. Холерный вибрион чувствителен к фторхинолонам и антибиотикам тетрациклинового ряда.
При правильном и своевременно начатом лечении особых последствий и осложнений после холеры не отмечается. Однако в случаях сильной дегидратации может наступить летальный исход. Также к смерти может привести ДВС-синдром, сепсис или гиповолемический шок. Сам по себе возбудитель не оказывает на органы и системы человека негативного действия.
К возможным осложнениям, возникающим после холеры или во время нее, относятся следующие:
- почечная недостаточность;
- нарушение метаболизма;
- судороги мышц;
- инфаркт миокарда;
- воспаление легких;
- флебиты;
- резкое снижение давления;
- дыхательная недостаточность;
- ухудшение кровоснабжения тканей мозга.
После перенесенного заболевания в крови сохраняются антитела к определенному виду возбудителя, однако это не дает иммунитет от других типов холерных вибрионов.
Выраженный признак холеры – понос
После попадания в тонкий отдел кишечника возбудитель холеры начинает размножаться. В результате своей жизнедеятельности он вырабатывает токсины, которые вызывают симптомы болезни. Первые признаки болезни наблюдаются спустя 2-4 дня после заражения. В случаях, когда человек в недавнем прошлом принимал антибиотики, инкубационный период может затянуться, и тогда первые симптомы появляются только через 7-10 дней.
В большинстве случаев начало заболевания острое, резкое. Наиболее выраженным, а нередко и первым, признаком холеры становится понос. Позывы к дефекации резкие, внезапные и практически неудержимые. Их количество быстро увеличивается. Кал при этом в начале может быть кашицеобразный, а затем приобретает жидкую консистенцию. В дальнейшем каловые массы становятся специфическими, схожими по внешнему виду с рисовым отваром.
Помимо поноса, отмечается повторяющаяся рвота, невысокая температура, слабость, признаки нехватки жидкости в организме, учащенное сердцебиение, сильная потливость, урчание и боли в животе.
Как уже отмечалось, зачастую понос становится первым признаком патологии. Он возникает, чаще всего, ночью или утром. В начале болезни стул еще густой или кашицеобразный, в нем присутствуют остатки не полностью переваренной пищи. Затем он становится более жидким. Характерные холерные испражнения имеют вид рисового отвара. Консистенция их водянистая, цвет мутновато-белый или белесый. В каловых массах могут присутствовать вкрапления, напоминающие хлопья. Запах или отсутствует, или похож на запах рыбы.
Лечение последствий диареи при холере
Лечение холеры и ее последствий должно проводиться только в условиях стационара, в инфекционном изолированном блоке. Все время лечения больному прописан постельный режим. Важно оценивать степень обезвоживания организма и бороться с ее последствиями.
В первые дни от начала заболевания больного кормят вареными и приготовленными на пару блюдами, имеющими жидкую или полужидкую консистенцию. Это необходимо для облегчения работы органов пищеварения. Кроме того, пациенту необходимо большое количество жидкости, которая может быть представлена чаями, отварами трав, киселями и компотами и прочим. До момента полного восстановления всех функций организма остаются под запретом сладости, жирные блюда, копчености, пряности и приправы.
Основой лечения обезвоживания, как одного из последствий поноса при холере, является терапия, направленная на поддержание водно-солевого баланса. Важно, чтобы поступление жидкости в организм превышала ее потери. Пациент должен пить специальный водно-солевой раствор, при невозможности делать это самостоятельно ему вливают раствор с помощью зонда в желудок. Для приготовления раствора используются специальные препараты, такие как Регидрон, Глюкосолан, Цитроглюкосолан и другие. В некоторых случаях также требуется внутривенное введение с помощью капельниц, таких лекарственных средств, как Трисоль, Хлосоль, Дисоль, Квартосоль и прочие.
При лечении холеры обязательно назначается прием антибиотиков, обычно тетрациклинового ряда. После выздоровления человек находится под наблюдение еще на протяжении трех месяцев, регулярно сдавая анализы весь этот период.
Профилактика
Холера очень заразна, поэтому меры профилактики этого заболевания направлены на контроль возможных путей передачи инфекции:
- Нужно следить за гигиеной и санитарией: подвергать пищу термической обработке, пить только чистую воду, мыть руки и прочее.
- Следует отказаться от посещения местностей, в которых фиксируются эпидемии болезни.
- Необходимо защищать продукты питания от насекомых, особенно от мух, так как они часто становятся переносчиками холеры других инфекций.
- Стоит тщательно продезинфицировать все предметы, с которыми контактировал больной.
- Люди, которые вступали в контакт с зараженным человеком, должны быть госпитализированы. В рамках стационара они сдают анализы на наличие холерного вибриона.
- В местах, где купаются люди, следует регулярно проводить исследование воды.
| Тип диареи | Патогенетические механизмы | Стул |
| Гиперсекреторная диарея(повышенная секреция воды и электролитов в просвет кишки) | Пассивная секреция (увеличениегидростатического давления вследствие поражения лимфатических сосудовкишечника) | Обильный, водянистый, вкопрограмме нет лейкоцитов |
| Активная секреция Секреторныеагенты, связанные с активацией системы аденилатциклаза - цАМФ (желчныекислоты, жирные кислоты с длинной цепью; бактериальные эн-теротоксины- холерный, кишечной палочки, термолабильный) Секреторные агенты, связанныес другими внутриклеточными вторичными мессенджерами (слабительные, ВИП,глюкагон, серотонин, простагланди-ны, кальцитонин; бактериальные токсины- стафилококк, клостридиум перфрингенси др ) | ||
| Гиперосмоляр-ная диарея(сниженная абсорбция воды и электролитов) | Нарушения перевариванияи всасывания Нарушения всасывания (глютеновая энтеропатия, ишемия тонкойкишки, врожденные дефекты абсорбции) Нарушения мембранного пищеварения(дисахари-дазная недостаточность и др.) Нарушения полостного пищеварения(дефицит панкреатических ферментов, желчных кислот) Недостаточное время контакта химуса с кишечной стенко | Полифекалия, стеаторея |
| Гипер- и гипокинетическаядиарея (повышенная или пониженная скорость продвижения кишечного содержимого) | Повышенная скорость продвижениякишечного содержимого (неврогенная стимуляция; гормональная стимуляция- секретин, панкре-озимин, серотонин; фармакологическая стимуляция) | Жидкий или кашицеобразный,необильный |
| Замедленная скорость продвижениякишечного содержимого (склеродермия, сочетающаяся с синдромом бактериальногообсеменения) | ||
| Гиперэкссуда-тивная диарея("сброс" воды и электролитов в просвет кишки) | Воспалительные болезни кишечника(язвенный колит, болезнь Крона); кишечные инфекции с цитотоксиче-скимдействием (дизентерия, сальмонеллез); энтеро-патии с потерей белка | Жидкий, необильный, кровь,слизь, в ко-программе - лейкоциты |
Для осмотического типа диареи характерно увеличение осмотического давления в полости кишечника. Наблюдается при нарушении переваривания и всасывания углеводов (дисахаридазная недостаточность: лактазная и сахаразная; целиакия - непереносимость белка глиадина), непереносимости белков коровьего молока, а также при повышенном поступлении в кишечник осмотически активных веществ. Слизистая оболочка кишечника свободно проницаема для воды и электролитов, поэтому устанавливается равновесие между плазмой и тонкой кишкой, а так как в толстом кишечнике активно задерживается натрий, то при осмотической диарее потери калия выше, чем натрия.
Экссуд ативная диарея характерна для воспалительных заболеваний толстой кишки, дивертикулеза, инвазивных инфекций (дизентерии, сальмонеллеза и др.), экссудативной энтеропатии (лимфангиэктазии кишечника). При инвазивных диареях в большинстве случаев происходит размножение возбудителей в слизистой оболочке толстого кишечника с возникновением воспалительных изменений и появлением примеси крови и слизи в испражнениях. Сама по себе она не ведет к развитию нарушений переваривания и всасывания в тонкой кишке, но при воспалении с экссудатом теряется большое количество белка и развивается гипопротеинемия.
Моторный компонент диареи присутствует практически при всех случаях синдрома мальабсорбции и обусловлен усилением кишечной перистальтики вследствие растяжения кишки и осмо- и барорецепторов большим объемом содержимого и синтезом гормонально-активных веществ, усиливающих моторику (мотилина, серотонина и др.). В ряде случаев могут наблюдаться ослабление перистальтики и стаз кишечного содержимого, что способствует развитию дисбактериоза и присоединению других механизмов диареи. Такая картина наблюдается, в частности, при воспалительных заболеваниях толстой кишки (язвенном колите, болезни Крона, дивертикулезе толстой кишки).
Секреторная диарея возникает, как указывалось ранее, под влиянием бактериальных токсинов. В патогенезе секреторных диарей решающее значение принадлежит нарушению всасывания жидкости в кишечнике вследствие активизации энтеротоксином возбудителей аденилатциклазы в клетках стенки кишечника.
Семиотика изменений стула при некоторых заболеваниях у детей. Жидкий, зловонный стул, до 10 раз в сутки, в виде горохового пюре, наблюдается при брюшном тифе, иногда содержит примесь слизи в небольшом количестве.
При дизентерии стул необильный, с примесью слизи, прожилок крови, гноя, без запаха, по типу "ректального плевка" на фоне тенезмов. Каловых масс иногда вообще не бывает. Начало заболевания острое, с гипертермией (39-40° С) и схваткообразными болями в животе с их последующей локализацией в области сигмы.
Для салъмонеллеза характерно острое начало заболевания с высокой температуры, рвоты, болей в области живота. Стул обильный, водянистый, зловонный, с примесью зелени, по типу "болотной тины". Слизь в небольшом количестве, крови, как правило, не бывает.
При холере заболевание начинается с умеренных болей вокруг пупка и частого жидкого стула на фоне нормальной или субфебрильной температуры. Быстро развивается обезвоживание с присоединением в тяжелых случаях рвоты и повышения температуры. Стул обильный, водянистый, без запаха, по типу "рисового отвара" (белесоватая жидкость с хлопьями слизи), никогда не содержит крови.
При заболеваниях, вызванных энтеротоксикогенными кишечными палочками, у детей раннего возраста наблюдаются обильные, водянистые, бесцветные испражнения с наличием хлопьев слизи. Может быть острое начало с появлением рвоты и развитием эксикоза.
При эшерихиозах, вызванных энтероинвазивными кишечными палочками, наблюдается высокая температура со скудными испражнениями с примесью слизи, крови, болями в животе. Может встречаться в любом возрасте.
Заболевания, вызываемые энтеропатогенной кишечной палочкой, наблюдаются у детей в возрасте до 1,5-2 лет и характеризуются постепенным началом с умеренными водянистыми испражнениями, субфебрильной температурой и волнообразным течением.
При аденовирусных и энтеровирусных диареях наблюдаются другие клинические признаки этих заболеваний, стул носит калевый характер, 3-5 раз в день, и не развивается обезвоживание организма.
При ротавирусных гастроэнтеритах (30-40% всех больных) наблюдается острое начало заболевания с повышения температуры, рвоты (гастроэнтеритический вариант) и (или) обильного водянистого стула (энтероколитический вариант), иногда с примесью слизи, на фоне скудных респираторных симптомов (умеренная гиперемия, зернистость мягкого нёба и дужек, заложенность носа) с урчанием по ходу толстого кишечника. Заболевание имеет строгую сезонность (октябрь-март). Болеют дети раннего возраста.
Стафилококковый энтероколит чаще встречается у детей до года, при наличии характерного эпидемического анамнеза (гнойные очаги у ребенка, неблагоприятный преморбидный фон, мастит у матери, длительное лечение антибиотиками и др.). Наблюдается постепенное развитие кишечной дисфункции на фоне субфебрильной температуры и умеренной интоксикации. Стул жидкий, каловый, с примесью слизи, иногда прожилок крови.
Для стафилококковой пищевой токсикоинфекции типично указание на употребление инфицированной пищи (тортов, кремов, пирожных, салатов с майонезом); заболевание чаще всего носит групповой характер. Характерно бурное развитие болезни с упорной, изнуряющей рвотой на фоне высокой температуры и быстрой нормализацией состояния в течение 2-3 сут. Стул жидкий, водянистый, иногда каловый, без патологических примесей.
Кампилобактериоз характеризуется острым началом заболевания с болями в области живота, в основном вокруг пупка, предшествующими дисфункциями кишечника, увеличением печени и вовлечением в процесс поджелудочной железы, обильным, "пенистым", зловонным стулом с примесью крови, без признаков дистального колита.
Для иерсиниоза характерно наличие полиорганной симптоматики (сыпь на коже, боли в области суставов, увеличение печени и селезенки). При кишечной форме наблюдаются боли в области живота, преимущественно в правой подвздошной области. Стул 3-6 раз в сутки, жидкий, зловонный, каловый, с примесью слизи.
При амебиазе стул учащен, в виде "малинового желе" - слизь придает калу стекловидную блестящую поверхность. При лямблиозе стул 3-4 раза в день, желто-зеленого цвета, мягкой консистенции. При массивной инвазии стул учащается до 20 раз в день, становится слизисто-кровавым.
При микотических энтероколонопатиях (кандидамикозах) отмечается учащение дефекации, каловые массы обильные, жидкие или пастозные, обычно без большой примеси слизи (кровь, как правило, отсутствует).
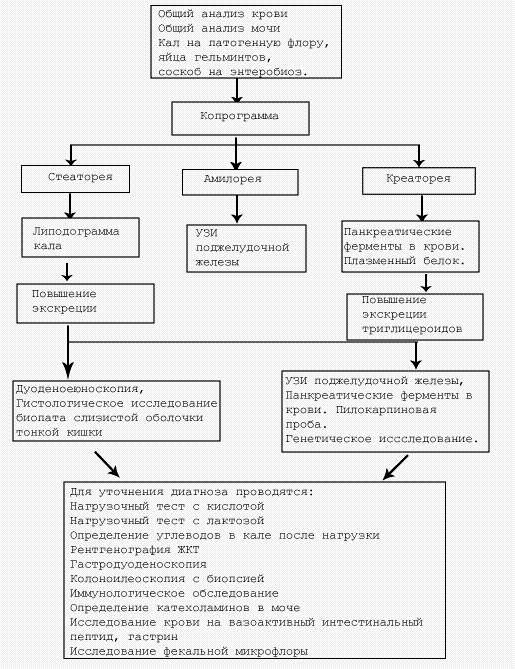
Обследование больного с хронической энтеритической диареей
При вирусном гепатите стул ахоличный - серо-глинистого цвета, без патологических примесей. Алгоритм обследования больного с хронической энтеритической диареей представлен на рис.
Гастроинтестинальные кровотечения. Кровотечения из желудочно-кишечного тракта у детей раннего и старшего возраста встречаются часто и могут представлять угрозу для жизни. По характеру стула можно определить источник кровотечений. Если он находится в верхних отделах желудочно-кишечного тракта (пищеводе, желудке, двенадцатиперстной и тонкой кишках), то у больного наблюдается мелена (черный гомогенный стул в связи с изменениями гемоглобина крови под влиянием желудочного сока, ферментов и флоры кишечника). Это чаще всего кровотечение при варикозном расширении вен пищевода, язвенной болезни (двенадцатиперстной кишки и желудка, острых язвах медикаментозного генеза), геморрагическом гастрите. В случае кровотечения из терминальных отделов подвздошной кишки и толстого кишечника цвет крови в фекалиях мало изменен. Выделение свежей крови из анального отверстия чаще свидетельствует о локализации источника кровотечения в толстой кишке: полип толстой или прямой кишки (синдромы с полипозом кишечника: Пейтца-Егерса, Гарднера), трещина слизистой оболочки прямой кишки, геморрой, язва меккелева дивертикула, язвенный колит, болезнь Крона, гемангиома кишки. Кровотечения из прямой кишки составляют около 50% всех желудочно-кишечных кровотечений. При трещинах заднего прохода кровь алого цвета, как правило определяется отдельно от каловых масс. У детей раннего возраста при инвагинации в стуле выявляется примесь кровянистых комочков в виде "малинового желе". Жидкий стул с прожилками крови - признак дизентерии.
Дифференциальная диагностика темного стула у новорожденных первых дней жизни затруднена, так как меконий зеленовато-черного цвета. Однако меконий без примеси крови дает зеленое окрашивание пеленок, меконий с примесью крови - красное. В поисках источников скрытой крови в кале у детей прежде всего следует осмотреть полость рта и носа. Темный цвет кала может быть связан с приемом препаратов железа, висмута, гематогена, карболена или определенных продуктов (черники, печени и др.).
Диагноз устанавливается на основании данных анамнеза, эзофагогастродуоденоскопии, колоноскопии, сканирования с введением меченных эритроцитов, ангиографии. Причины кровотечений и заболевания, сопровождающиеся кишечным кровотечением у детей, приведены в табл.
Скрытую кровь в кале можно обнаружить с помощью бензи-диновой и ортотолуидиновой проб. Положительные пробы бывают при кровотечении из желудочно-кишечного тракта, приеме железосодержащих препаратов, при употреблении в пищу мяса, поэтому за 3 дн до исследования кала на скрытую кровь необходимо исключить из рациона мясную пищу, не чистить зубы.
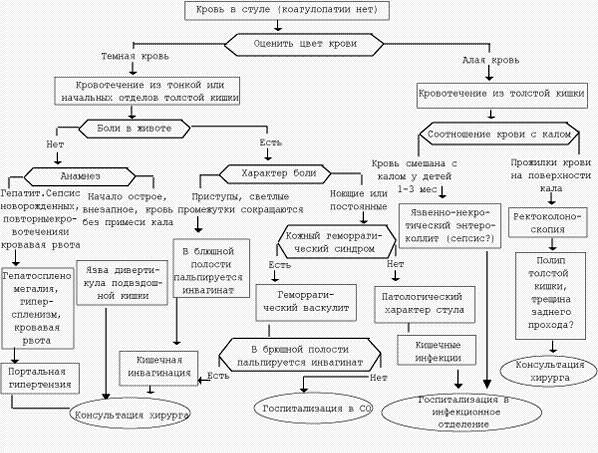
Диагностический поиск при наличии крови в стуле
Не нашли то, что искали? Воспользуйтесь поиском:
Диарея (diarrhoea ;dia - движение через, + rhoia - истечение).
Понос - учащенная дефекация, при которой кал имеет жидкую консистенцию. Причинами диарей могут быть различные заболевания:
Функционального характера (нарушение моторики кишечника, перекорм, дача неадекватной возрасту пищи и т.д.).
Наследственно-конституционального характера (различные ферментопатии, пищевая аллергия, эндокринопатия, новообразования и т.д.).
Инфекционного характера (вирусы, бактерии, простейшие и т.д.).
Несмотря на многообразие возбудителей, способных вызвать острое кишечное заболевание, диарея является главным клинико-патогенетическим синдромом. От характера диареи и ее выраженности, у больного развивается обезвоженность и электролитные расстройства, требующие немедленной коррекции.
Патогенез диарей
Патогенетически диареи могут быть различных видов.
Данный вид диареи вызывают, как правило, энтеропатогенные вирусы (ротовирусы, реовирусы и др.). Повреждается функционально активная поверхность апикальных ворсинок тонкой кишки. Ворсинки слущиваются, это приводит к уменьшению абсорбционной поверхности слизистой, к уменьшению дисахаридаз, Nа + , К + , -АТФ-азы, глюкозостимулированного транспорта, сохранению в просвете кишечника осмотически активных дисахаридаз, задержке жидкости в просвете тонкой кишки и нарушению реабсорбции воды и солей.
Стул - объемный, водянистый с элементами слущенного эпителия. При таком стуле теряется большое количество воды: потери Nа + - не будут превышать норму. Через 3-5 дней начинают вырабатываться секреторные Ig класс А, что будет способствовать регенерации кишечника и восстановлению ее функции. Количество Nа + в стуле в пределах нормы (N - 10-50 ммоль/л).
Данный вид диареи наблюдается при холере, эшерихиозе (ЭТКП). В настоящее время расшифрован механизм действия холерных токсинов (СТ, ОТ, АСЕ).
Холерный токсин (СТ) приводит к активации аденилциклазы, что вызывает цАМФ - зависимое фосфорилирование белков, в результате увеличивается транспорт хлоридов и натрия в просвет кишки.
Токсин ZOT (Zonula occludens toxin) в зоне контакта с клеткой повышает проницаемость слизистой оболочки тонкой кишки, увеличивается поток парацеллюлярно.
Дополнительный холерный энтеротоксин АСЕ (Accessory cholera enterotocini), встраивается в апикальную часть мембраны кишечного эпителиоцита, выполняя транспортную функцию - перенос хлоридов в просвет кишки. Тем самым увеличивая поток воды.
Стул: объемный, водянистый. Таким стулом теряется большое количество воды и солей (калий, натрий, хлор, бикарбонаты и т.д.). В стуле количество натрия в 2-3 раза больше нормы (80-120 ммоль/л).
Энтеротоксигенные эшерихии (ЭТКП) выделяют энтеротоксин, стимулирующий активацию цГМФ в клетке - эффект тот же.
Этот вид диарей вызывают шигеллезы, сальмонеллы, ЭПКП, ЭГКП. В эпителии кишечника, возбудитель размножается, вызывая в ней воспалительные (отек и гиперемию) и деструктивные изменения, приводящие к слущиванию микроворсинок энтероцитов, некрозам и изъязвлениям. Это приводит к нарушению пищеварения и всасывания; усилению секреции электролитов и воды в просвет кишечника. За счет простогландинов тормозится процесс реабсорбции воды и электролитов. Стул менее обильный, менее водянистый, иногда скудный , иногда с примесью слизи и прожилок крови. При таком стуле теряется одинаковое количество воды и электролитов. Количество натрия в стуле 45-60 ммоль/л.
Упорная или затяжная диарея, так называется диарея длящаяся более 2-х недель (14 дней), этиологически не связанная с конкретным возбудителем.
Причинами затяжных диарей могут быть:
а) персистирование данной инфекции;
в) активация нозокоминальной инфекции;
г) развитие дисбактериоза кишечника;
д) функциональные расстройства мембранного и полостного пищеварения.
Вторичный синдром мальабсорбции.
После различных кишечных заболеваний может развиться клиническая картина вторичного синдрома мальабсорбции (ВСМ). Основным проявлением которого является диарея.
Диарея развивается как следствие нарушенных процессов пищеварения и всасывание нутриентов. Интенсивность диареи в этих случаях связана с локализацией и распространенностью патологического процесса, характером изменений слизистой оболочки тонкой кишки.
Основными патогенетическими механизмами диарей при вторичном синдроме мальабсорбции являются:
Увеличение остаточного давления в полости кишечника.
Кишечная гиперэксудация (эксудативная энтеропатия).
Ускорение транзита кишечного содержимого.
Отсюда и названия диареи при ВСМ:
Патофизиология кишечной гиперсекреции аналогична механизму диареи при холере. Когда холероподобные агенты избирательно повышают проницаемость мембран энтероцитов для воды, ионов хлора и натрия в просвет кишки, с одновременным торможением абсорбции ионов натрия. Повреждается защитный пристеночный слизистый слой, теряется вода и электролиты, снижается активность ферментов.
Осмотический характер диарей обусловлен нарушением полостного или мембранного пищеварения и накоплением в просвете кишечника осмотически активных не переваренных нутриентов.
Данный комплекс изменений пищеварения и всасывания по международной терминологии объединяет понятия “малассимиляции”, т.к. в итоге страдает ассимиляция важнейших нутриентов. У нас он известен под названием синдрома мальабсорбции.
Различают первичный и вторичный СМ. К первичному относят врожденные или наследственно обусловленные ферментопатии. Причины вторичного (приобретенного) синдрома мальабсорбции многообразны и представлены в схеме № 2.
Гидролиза и всасывания
(в кале не переваренные
(в большом количестве
(в кале непереваренный
Вторичный синдром мальабсорбции наблюдается почти у 90 % больных, переболевших острыми кишечными инфекциями (ОКИ), у 70 % детей в период перевода ребенка на искусственное вскармливание, у 19,3 % больных при операционной антибактериальной терапии и т.д.
Наиболее часто встречается недостаточность дисахаридаз (лактазы, мальтазы, изомальтазы, инвертазы, трегилазы) клинически проявляется синдромом непереносимости и мальабсорбции продуктов питания, содержащих эти углеводы. Лактазная недостаточность проявляется и характеризуется накоплением нерасщепленного молочного сахара в просвете кишки. Это приводит к увеличению объема кишечного содержимого (по графику осмотического давления) или ускоренному его выведению.
Л.Н. - проявляется диареей бродильного типа. При общем нетяжелом состоянии и относительно благоприятном самочувствии, внезапно учащается стул до 10-15-20 раз в сутки, водянистый, с комочками не переваренной пищи, с кислым запахом.
На этом фоне быстро наступают признаки обезвоженности. У 35 % больных наблюдается рвота, у 65 % больных - метеоризм. Признаки воспалительных изменений в кишечнике отмечены у 57 % больных, т.к. у всех больных на этом фоне развивается дисбактериоз кишечника с активацией представителей остаточной флоры.
Особое место среди причин, вызывающих ВСМ занимает цилиакия (глютеновая энтеропатия). Характеризуется отсутствием или снижением активности пептидаз щеточной каймы тонкой кишки, расщепляющих глиадин (глютен) - составную часть белка различных злаков. При этом существенную роль играет снижение полостного гидролиза жиров и белков проявляющейся стеатореей и креатореей. Заболевание протекает хронически и тяжело. Ребенок отстает в весе, в росте; снижается тургор гипомей; признаки гиповитаминоза витамина А гр.В; атрофия проксимальных групп мышц, рахит остеопороз, мышечная гипотония. Могут быть судороги гипокальцимические. У всех увеличен живот, у всех рвота.
Непереносимость белка коровьего молока (НБКМ) - наступает вследствие отсутствия соответствующего фермента. Проявляется перемежающейся диспепсией - запор сменяется диареей. Диарея наблюдается у 60 % больных. Ребенок отстает в весе, сухость кожи век; гнейс на волосистой части головы. Необъяснимый субфебриолитет . Часто беспокоит респираторный синдром (ринит, фарингит, трахеит). Стул - объемный, частый.
На копрограмме: - нейтральный жир, не переваренная клетчатка, крахмал, большое количество иодофильных бактерий. РН 6.0-7.0. Дисбактериоз кишечника обязателен, с преимущественной активацией энтеробактерий и протея.
Нарушение полостного переваривания и мальабсорбции жиров сопровождается стеатореей - т.е. потерями нейтрального жира с калом. Нормальный гидролиз триглицеридов происходит под влиянием панкреатической липазы. Если имеется дефицит липазы, тридглицериды не подвергаются полному расщеплению, в кале появляется нейтральный жир.
Постоянная потеря жиров приводит со временем к снижению сывороточного уровня всех липидных компонентов - холестерина, жирных кислот, нарушается общий жировой обмен. Изменяется внешний вид кала: цвет серовато-белый, жирный оттенок, имеет неприятный запах.
Моторный тип диарей практически присутствует во всех случаях ВСМ. Проявляется усилением кишечной перистальтики вследствие растяжения кишки и раздражения осмо- и барорецепторов большим объемом содержимого и синтезом гормонально активных веществ, усиливающих моторику кишечника (мобилина, серотонина и т.д.). Ослабление перистальтики и стаз кишечного содержимого может наблюдаться выше пораженного участка, что будет способствовать дисбиозу кишечника и присоединению других механизмов диареи.
Диарея при диабете сложна по своему патогенезу. Диабетическая энтеропатия является проявлением полинейропатии. При этом происходит холинэргическая дегенерация тонкой кишки, нарушающая тонический и пропульсивный компоненты моторики. В то же время адренэргическая денервация вызывает нарушение всасывания и повышенную секрецию воды и электролитов в просвет кишки.
В основе диабетической энтеропатии лежит смешанный моторно-секреторный механизм диареи. Но, ослабление кишечной моторики, кишечный стаз и дисбактериоз, непременно обусловит осмотический характер диареи.
Кишечная гиперэксудация - (эксудативная энтеропатия) наблюдается при воспалительных заболеваниях толстой кишки. Сама по себе она не ведет к развитию нарушений переваривания и всасывания в тонкой кишке, но при воспалении с эксудатом теряется большое количество белка (альбумина, гаммаглобулина), приводящая к гипопротеинемии. Присоединение моторных нарушений и дисбиоза кишечника, приводит к нарушению пищеварения и всасывания, т.е. к формированию вторичного синдрома мальабсорбции.
Таким образом, диарея - это сложный клинико-патогенетический синдром, развивающийся при острых кишечных заболеваниях, вызывает значительные изменения водноэлектролитного баланса в организме. Сопровождается значительной нагрузкой на пищеварительную систему, где также происходят нарушения всех видов пищеварения - полостного, мембранного и клеточного (вакуольное и пиноцитоз), а также всасывания.
В этих условиях своевременная и эффективная коррекция всех важнейших нарушений, является непременным условием выздоровления, чему будет посвящена вторая часть методического пособия.
По терминологии ВОЗ “диарейные болезни” - это группа инфекционных болезней, клинически характеризующаяся острым диарейным синдромом.
Независимо от этиологического агента, вызвавшего диарею, тяжесть заболевания определяется не выраженностью инфекционного токсикоза, а развитием обезвоживания и водноэлектролитных расстройств.
Предложенный ВОЗ глюкозо-солевой раствор для оральной регидратации (ОРС) больных диареей, позволил в 90 странах мира с 1984 по 1988 гг. сохранить жизнь 1 миллиону детей ежегодно.
Совершенствуя помощь детям, ВОЗ к 2000 году определила задачи, снизить заболеваемость ОКИ на 25 % и на 70 % смертность от диарейных заболеваний у детей.
Данное пособие поможет врачам правильно и своевременно оценить степень обезвоживания и, что очень важно, освоить методы регидратационной терапии при различных диарейных инфекциях у детей.
Читайте также:


