Сыпной тиф болезнь лайма клещевой энцефалит
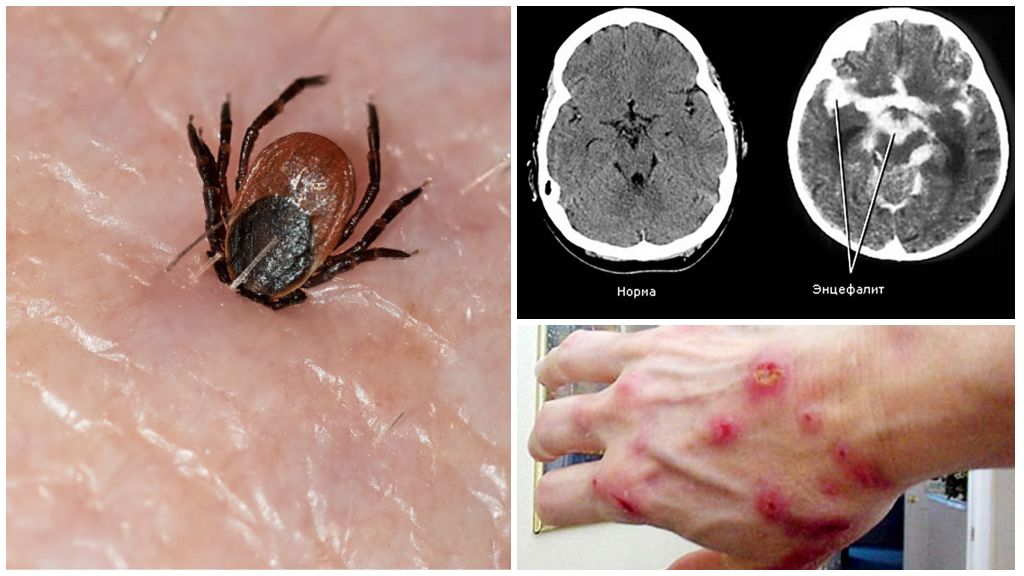
Клещевой энцефалит и боррелиоз – самые опасные заболевания, передаваемые клещами. Ежегодно в России регистрируется 9 тыс. случаев заражения. Инфекцию распространяют европейский лесной, таежный клещ. Определить внешне инфицированного паукообразного нельзя, требуется лабораторная экспертиза.
Клещевой энцефалит и болезнь Лайма – общие понятия
Паразиты питаются кровью животных, птиц, людей, являются носителями заболеваний вирусного, бактериального происхождения, распространяют яйца гельминтов. Наиболее опасные заболевания – энцефалит, боррелиоз либо болезнь Лайма. Первые симптомы схожи, в последующем патология поражает разные системы, органы.
Природно-очаговая вирусная инфекция. Характеризуется лихорадкой, интоксикацией, поражением серого вещества (энцефалит) либо оболочек головного мозга, спинного (менингит, менингоэнцефалит). Способна привести к стойким неврологическим нарушениям, слабоумию, психологическим осложнениям, параличу, инвалидности, смерти.
Носителями инфекции являются 6 видов иксодовых клещей, в России обитает 2 – европейский лесной, таежный. Массовая активность наблюдается в сырую, теплую погоду. Риск заражения существует с марта по октябрь. Заболеть от зараженного клеща может около 6% пострадавших.
Вирус в большинстве случаев передается через укусы, реже – при употреблении в пищу сырого молока коз, коров. Изначально локализуется в крови, поражает лимфатическую систему. Затем распространяется по всему организму, появляются первые симптомы. Через 7 дней состояние нормализуется, но инфекция продолжает прогрессировать, вирус проникает в печень, селезенку, спинной, головной мозг.
Иные названия – болезнь Лима, боррелиоз, бурулез. Инфекционное заболевание с большим многообразием клинических проявлений. Возбудителями выступает 5 видов бактерий – боррелий типа спирохет. Передаются человеку при укусе инфицированными иксодовыми клещами, находятся в слюне.
Ранние проявления боррелиоза напоминают вирус гриппа, характеризуются лихорадкой, интоксикацией, кожной сыпью. Несвоевременная, неправильная терапия приводит к осложнениям, хроническому течению, заканчивается инвалидностью, смертью.
Возбудитель попадает в организм человека со слюной клеща. На месте укуса появляется воспаление, припухлость, мигрирующая эритема. Из крови бактерии попадают в лимфатические узлы, внутренние органы, локализуются в сердце, легких, печени, мозге. Появление первых симптомов начинается после гибели первых боррелий. В процессе выделяется эндотоксин, который провоцирует ряд иммунологических патологий. Тяжелая стадия болезни заканчивается поражением суставов – артритом.
Если сравнивать, что опаснее – клещевой энцефалит либо боррелиоз, с небольшой разницей по степени опасности превосходит первое заболевание. Клещевой энцефалит лечат противовирусными средствами, результат выздоровления зависит от силы иммунитета, тогда как для терапии болезни Лайма используются антибиотики, которые действуют намного быстрее.
Симптомы клещевого энцефалита и клещевого боррелиоза
Инкубационный период в обоих случаях длится в среднем 14 дней после укуса клеща. Иногда первые проявления наступают через 20-60 суток. Зависит от силы иммунитета.
Начальные симптомы напоминают грипп:
- лихорадка;
- анорексия;
- недомогание;
- слабость;
- головная боль;
- тошнота;
- рвота;
- боль в мышцах, ломота;
- высокая температура тела – до 40 градусов Цельсия.
Лечение симптоматическое. Через 8 суток состояние нормализуется, но у 30% случаев болезнь продолжает прогрессировать, поражает внутренние органы, системы, наступает 2-я фаза. Вирус внедряется в ЦНС, головной, спинной мозг. Следующие проявления характеризуются:
- мигренью;
- сильными болями, ригидностью мышц шеи;
- расстройством чувствительности;
- нарушением сознания;
- параличем.
При отсутствии квалифицированного лечения наступает слабоумие, инвалидность, смерть.
Симптомы у взрослых могут не иметь яркой клинической картины. Бессимптомное течение болезни заканчивается либо полным выздоровлением, выработкой антител, либо хронической формой. У детей признаки клещевого энцефалита всегда выражены ярко.
Специалисты выделяют 2 периода болезни – ранний (I, II стадия), поздний (III стадия). Первые проявления боррелиоза острые либо подострые:
- резкое повышение температуры тела до 40 градусов Цельсия;
- озноб;
- лихорадка;
- тошнота;
- рвота;
- боль в мышцах;
- утомляемость;
- скованность шейных мышц;
- сухой кашель;
- насморк;
- першение в горле;
- светобоязнь;
- боль в глазах;
- мигрень.
У 80% больных появляется экзема на месте присасывания клеща. Иногда пострадавшие обращаются за помощью к аллергологу, дерматологу. Через несколько дней ухудшается общее самочувствие. Диаметр эритемы от 10 до 60 см. Внутри может наблюдаться скопление гноя, уплотнение. В дополнение появляется кожная сыпь, конъюнктивит.
Часто у больных проявляется миалгия, невралгия, боль в области печени. Первая стадия боррелиза длится 3-30 дней. При адекватной терапии антибиотиками наступает полное выздоровление, при ее отсутствии – переход болезни на следующие стадии с поражением внутренних органов, систем.
Следующие проявления недуга дают о себе знать через 1-3 месяца после первого обострения, характеризуются неврологическими, кардиальными нарушениями.
- сильная, пульсирующая головная боль;
- ригидность мышц шеи;
- слабость;
- зрительная утомляемость;
- нарушение сна;
- нестабильное психоэмоциональное состояние;
- нарушение памяти, концентрации внимания, мыслительной деятельности;
- поражение лицевого нерва;
- слезотечение;
- снижение слуха.
На второй стадии также поражается сердечно-сосудистая система, но характерных черт не имеет.
Последняя фаза боррелиоза наступает у 10% больных, появляется спустя 6 месяцев либо на протяжении 2 лет. Характерные симптомы – поражение суставов, развитие артрита, атопический дерматит, неврологические симптомы, судороги. При хроническом течении разрушаются кости, хрящи, развивается остеопороз, паралич, инвалидность, смерть.
Отличие энцефалита и боррелиоза на начальной стадии несущественное. При болезни Лайма тревожит экзема, кожные высыпания. При клещевом энцефалите симптомы напоминают обычный грипп.
Диагностика и лечение энцефалита и боррелиоза
Выявить заболевание можно через 14 дней после укуса инфицированным клещом. Лабораторную диагностику паукообразного проводят сразу после извлечения его из кожи. Используют живого, мертвого клеща либо кусочки его тела.
Для выявления энцефалита от заразного клеща применяют серологический, молекулярно-биологический, вирусологический метод. Определяют наличие антител в крови, реакцию иммунной системы. Проводят дифференциальную диагностику с учетом клинических проявлений, жалоб пациента.
Диагностика боррелиоза осуществляется аналогично. Разница лишь в том, что дополнительно на анализ берут цереброспинальную, синовиальной жидкость. Исследуют кровь на наличие антител к бактериям, ответ иммунной системы.
Специальных методов терапии клещевого энцефалита нет. Для экстренной профилактики вводят иммуноглобулин, получаемый из крови доноров. Основная цель направлена на укрепление иммунитета, чтобы организм смог справиться с заболеванием. При наличии первых симптомов вирусного энцефалита после укуса клеща больного госпитализируют. Терапию проводят противовирусными препаратами, кортикостероидными средствами. В качестве профилактики используют вакцину.
Стойкие неврологические, психиатрические осложнения энцефалита развиваются у 10-20% больных. Летальность составляет 1-2% для европейского подтипа, 20-25% для дальневосточного. Смерть наступает в течение 5-7 дней после возникновения неврологических проявлений.
Лечение клещевого боррелиоза осуществляют антибиотиками группы пенициллинов, Тетрациклином, Доксициклином, Амоксициллином, др. Длительность терапии, дозировку определяет врач. При адекватной терапии выздоровление наступает за 2 недели. Лечение на последних стадиях боррелиоза осложнено большим количеством клинических проявлений. Лекарства подбирают индивидуально в каждом случае.
Благоприятный исход зависит от своевременно начатого квалифицированного лечения, а также от силы иммунитета. Иногда заболевание останавливается на первой стадии, наступает полное выздоровление. На последних стадиях боррелиоза прогнозы страшнее – паралич, инвалидность, смерть. Вакцины нет, профилактика заключается в использовании репеллентов, ношении одежды с затяжками, манжетами.
Болезнь Лайма (клещевой боррелиоз) - инфекционное трансмиссивное природноочаговое заболевание, вызываемое спирохетами и передающееся клещами, имеющее наклонность к хроническому и рецидивирующему течению и преимущественному поражению кожи, нервной системы, опорно-двигательного аппарата и сердца.
Впервые изучение заболевания началось в 1975 г в местечке Лайм (США).
Причина заболевания болезнью Лайма. Возбудителями клещевого боррелиоза являются спирохеты рода боррелий. Возбудитель тесно связан с иксодовыми клещами и их естественными хозяевами. Общность переносчиков для возбудителей болезни Лайма и вирусов клещевого энцефалита обуславливает наличие у клещей, а следовательно у больных, случаев смешанной инфекции.
Географическое распространение болезни Лайма обширно, оно встречается на всех континентах (кроме Антарктиды). Считают весьма эндемичными (постоянное проявление данного заболевания в определенной местности) Ленинградскую, Тверскую, Ярославскую, Костромскую, Калининградскую, Пермскую, Тюменскую области, а также Уральский, Западносибирский и Дальневосточный регионы по болезне Лайма. На территории Ленинградской области основными хранителями и переносчиками боррелий являются таежный и европейский лесной клещи. Зараженность возбудителями болезни Лайма клещей - переносчиков в разных природных очагах может варьировать в широком диапазоне (от 5-10 до 70-90%).
Больной болезнью Лайма для окружающих не заразен.
Процесс развития болезни Лайма. Заражение болезнь Лайма происходит при укусе инфицированным клещем. Боррелии со слюной клеща попадают в кожу и в течение нескольких дней размножаются, после чего они распространяются на другие участки кожи и внутренние органы (сердце, головной мозг, суставы и др.). Боррелии в течение длительного времени (годами) могут сохраняться в организме человека, обусловливая хроническое и рецидивирующее течение заболевания. Хроническое течение болезни может развиться после длительного периода времени. Процесс развития болезнь Лайма сходен с процессом развития сифилиса.
Признаки болезни Лайма. Инкубационный период болезнь Лайма состовляет - от 2 до 30 дней, в среднем - 2 нед.
Характерным признаком начала заболевания в 70% случаев является появление на месте укуса клещом покраснения кожи. Красное пятно постепенно увеличивается по периферии, достигая 1-10 см в диаметре, иногда до 60 см и более. Форма пятна округлая или овальная, реже неправильная. Наружный край воспаленной кожи более интенсивно красный, несколько возвышается над уровнем кожи. Со временем центральная часть пятна бледнеет или приобретает синюшный оттенок, создается форма кольца. В месте укуса клеща, в центре пятна, определяется корочка, затем рубец. Пятно без лечения сохраняется 2-3 нед, затем исчезает.
Через 1-1,5 мес развиваются признаки поражения нервной системы, сердца, суставов.
Распознавание болезни Лайма. Появление красного пятна на месте укуса клеща дает основание думать прежде всего о болезни Лайма. Для подтверждения диагноза производится исследование крови.
Лечение болезнь Лайма должно проводиться в инфекционной больнице, где прежде всего проводится терапия, направленная на уничтожение боррелий. Без такого лечения болезнь прогрессирует, переходит в хроническое течение, а в ряде случаев приводит к инвалидности.
Лечение болезни Лайма. При нарастании титра специфических антител и отсутствии клинических проявлений болезни после укуса инфицированного клеща антибиотикотерапия не проводится. При ранней инфекции (при наличии мигрирующей эритемы) применяют доксициклин (по 0,1 г 2 раза в сутки внутрь) или амоксициллин (по 0,5-1 г внутрь 3 раза в сутки), длительность терапии 20-30 дней. При развитии кардитов, менингитов антибиотики вводят парентерально (цефтриаксон в/в по 2 г 1 раз в сутки, бензилпенициллин в/в 20 млн ЕД в сутки в 4 введения); длительность терапии 14-30 дней.
Лечение болезни Лайма успешно проводится в клинике НИИ ревматологии РАМН.
Прогноз для жизни благоприятный, однако возможна инвалидизация вследствие поражения нервной системы и суставов.
Переболевшие находятся под медицинским наблюдением в течение 2 лет и обследуются через 3, 6, 12 мес и через 2 года.
Предупреждение болезни Лайма. Ведущее значение в профилактике болезни Лайма имеет борьба против клещей, где используются, как косвенные меры (защитные), так и прямое истребление их в природе.
Защита в эндемичных очагах может быть достигнута с помощью специальных противоклещевых костюмов, имеющих резиновые манжеты, застежки "молнии" и др. Для этих целей можно приспособить обычную одежду, заправив рубашку и брюки, последние в сапоги, плотно подогнать манжеты и т.д. От нападения клещей на открытые участки тела в течение 3-4 часов могут предохранить различные отпугивающие средства - репелленты.
При укусе клещом как можно быстрее - лучше на следующий день следует явиться в инфекционную больницу с удаленным клещом для его исследования на наличие боррелий. С целью предупреждения болезни Лайма после укуса зараженным клещом рекомендуется прием доксициклина по 1 таблетке (0,1 г) 2 раза в день в течение 5 дней (детям до 12 лет не назначается).
Тест на болезнь Лайма - тест достаточно простой, его можно провести в кабинете врача, не прибегая к услугам лаборатории, и уже через час получить результат, одобрен Управлением по вопросам качества продовольствия и медикаментов /ФДА/ США.
Тест "ПреВью" на основе препарата, который изготавливает компания "Чембио дайагностик системз", позволяет своевременно выявить наличие инфекции и поставить правильный диагноз, говорится заявлении ФДА. Тест "распознает" антигены, производимые Боррелиа бургдорфери - бактерией, которая вызывает инфекцию. Особенно актуально появление на рынке этого теста для тех областей, где водятся клещи, переносящие инфекцию.
Болезнь Лайма, имеет много общих черт с клещевым энцефалитом. В России в 1999 г болезнь Лайма выявлена на 89 крупных административных территориях, пишет "АиФ. Здоровье". Это означает, что значительная или, возможно, даже большая часть мирового ареала инфекций, которые сейчас фигурируют под общим названием "клещевой боррелиоз", находятся в пределах России.
Заболеваемость болезнью Лайма в РФ составляет 1,7-3,5 на 100 тыс. населения. Заболеть болезнью Лайма можно в любом возрасте. Человека заражают боррелиями взрослые иксодовые клещи. При этом заболеваемость болезнью Лайма гораздо выше, чем клещевым энцефалитом. Болезнь Лайма опасна тем, что она гораздо чаще, чем клещевой энцефалит, дает хронические формы. Взрослые и пожилые люди болеют более тяжело, что объясняется наличием сопутствующей хронической патологии (атеросклерозх, гипертоническая болезнь). Летальные случаи от болезни Лайма до настоящего времени не зарегистрированы.
Многим заболеваниям данной группы (например, клещевому возвратному тифу, сезонным энцефалитам и многим другим) свойственна природная очаговость: переносчики этих болезней могут существовать лишь при наличии определенных географических, климатических, почвенных условий и соответствующей растительности. Это определяет понятие о биотопе, т. е. о конкретных условиях обитания переносчика. Учение о природной очаговости инфекционных болезней блестяще разработано акад. Е. Н. Павловским.
Реферат инфекции.doc
Прогредиентные формы. С момента инфицирования и в последующем, даже после острого периода, вирус КЭ может сохраняться в ЦНС в активной форме. В этих случаях инфекционный процесс не завершается, а переходит в фазу хронической (прогредиентной) инфекции. Хроническая инфекция при КЭ может протекать в латентной форме и проявляться через несколько месяцев и лет под действием провоцирующих факторов (физические и психические травмы, раннее курортное и физиотерапевтическое лечение, аборт и др.). Возможны следующие типы прогредиентного течения: первично прогредиентное; вторично прогредиентное и подострое.
1.5. Диагностика заболевания
Диагноз основывается на эпидемиологических и клинических признаках: учитывается пребывание больного в эндемичных районах, указания в анамнезе на посещение леса, факт присасывания клеща, соответствие сезона (активность клещей в весенне-летнем периоде для среднеевропейских и восточных очагов и в весенне-летнем и летне-осеннем — для Прибалтийского региона, Украины, Белоруссии) и начала болезни, употребление сырого козьего молока.
Ранними диагностическими признаками болезни являются головная боль, нарастающая по своей интенсивности по мере повышения температуры тела, тошнота, рвота, бессонница, реже — сонливость. Нередко головная боль сопровождается головокружением. В клинической картине обращают на себя внимание резко выраженная вялость больных и адинамия. При осмотре отмечаются гиперемия кожи лица, зева, инъекция сосудов склер и конъюнктивы. Иногда на коже в месте присасывания клеща отмечается воспалительная эритема небольших размеров. В последующем развиваются оболочечные и энцефалические симптомы.
Диагностическое значение имеет выявление в периферической крови умеренного нейтрофильного лейкоцитоза, ускорение СОЭ. Лабораторным подтверждением диагноза служит нарастание титра антител, выявляемое с помощью РСК, РТГА, РПГА, РДН А и реакции нейтрализации. Диагностическим является нарастание титра антител в 4 раза. При отсутствии нарастания титра антител больных исследуют трижды: в первые дни болезни, через 3-4 нед. и через 3 мес, от начала болезни. Следует иметь в виду, что у больных, леченных иммуноглобулином в первые 5-7 дней болезни, отмечается временное угнетение активного иммуногенеза, поэтому необходимо производить дополнительное серологическое исследование через 2-3 мес. Третье обследование значительно повышает число серологических подтверждений диагноза клещевого энцефалита.
Перспективным методом является выделение вируса на культуре ткани. Вирус и его антигены обнаруживаются в первые 7 дней болезни. В последнее время апробирован и хорошо зарекомендовал себя иммуноферментный метод (ИФА) диагностики КЭ. С помощью ИФА выявляют антитела к вирусу КЭ раньше и в более высоких разведениях сывороток, чем в РТГА и РСК, а также чаще определяют изменение напряженности специфического иммунитета, необходимое для подтверждения клинического диагноза.
Дифференциальная диагностика проводится с другими инфекционными заболеваниями — гриппом, лептоспирозом, геморрагической лихорадкой с почечным синдромом, североазиатским клещевым сыпным тифом, клещевым возвратным тифом, болезнью Лайма (клещевым боррелиозом) и серозными менингитами другой этиологии.
В единой нозологической форме КЭ различают восточный (ВКЭ) и западный (ЗКЭ) нозогеографические варианты.
ЗКЭ отличается более легким течением и меньшей летальностью, большим количеством стертых форм болезни. Лихорадочный период при ЗКЭ длиннее (11 дней), чем при ВКЭ (8-9 дней), и носит двухволновый характер. Энцефалитический симптомокомплекс характерен для ВКЭ, а менингеальный — для ЗКЭ. Постоянными симптомами ЗКЭ являются корешковые боли и дистальный тип парезов, редко встречается поражение ядер мозгового ствола и шейного отдела спинного мозга. Течение острого периода легче: не бывает коматозного состояния с дыхательными расстройствами и генерализованными судорогами, но прогредиентность заболевания встречается чаще, чем при ВКЭ.
- При посещении мест обитания клещей надевайте защитную одежду и пользуйтесь репеллентами
- Существует специально разработанная одежда (БиоСтоп®), надежно защищающая от клещей и других кровососущих.
- Употребляйте только кипяченое или пастеризованное молоко.
- В случае присасывания клеща, его следует удалить, для его исследования на зараженность клещевым энцефалитом и другими инфекциями следует обратиться в инфекционную больницу. При положительном результате исследования пострадавшему вводится иммуноглобулин против клещевого энцефалита. Его введение наиболее эффективно в течение 1 суток после присасывания клеща, через 4 суток после укуса клеща оно не проводится.
- В течение первых суток после присасывания клеща — экстренная профилактика: донорский иммуноглобулин (титр 1:80 и выше) внутримышечно в дозе 1,5 мл детям до 12 лет, 2 мл — от 12до 16лет, З мл — лицам в возрасте 16летистарше.
- Наиболее эффективной защитой от клещевого энцефалита является вакцинация. Она проводится с 4-х до 65-ти лет трехкратно: 1-ая сентябрь - декабрь, 2-я через 15-30 дней, 3-я через три месяца (март-апрель). Для экстренной профилактики проводится 2-х кратно с интервалом от 30 до 60-ти суток. В очагах с высоким риском заражения вакцинируют всех здоровых от 4-х до 65–ти лет. Вакцину вводят подкожно в область нижнего угла лопатки. Доза для детей 4-6 лет – 0,5 мл., старше вводят 1 мл.
- Одним из последних достижений науки стало создание высокоэффективного противовирусного препарата под названием ЙОДАНТИПИРИН. Этот Препарат 20 декабря 2001 г. фармакологическим комитетом Минздрава России утвержден как противовирусный препарат, обладающий профилактическим и лечебным свойствами при клещевом энцефалите у взрослых. Йодантипирин способен уничтожать вирус клещевого энцефалита в течение 12-24 часов от момента заражения (укуса клеща).
- В случае укуса детей клещом с целью экстренной профилактики клещевого энцефалита рекомендуется применять АНАФЕРОН ДЕТСКИЙ в дозах: в возрасте до 12 лет по 1 таблетке 3 раза в день, в возрасте старше 12 лет по 2 таблетки 3 раза в день продолжительностью 21 день (инкубационный период клещевого энцефалита), что предупреждает развитие заболевания.
- Обязательна плановая вакцинация населения проживающих в эндоотичных районах по КЭ и прибывших в данные районы людей выполняющих следующие виды работы: гидромелиорация, с/х работы, строительные, по выемке грунта, заготовительные, промысловые, изыскательские, экспедиционные, геологические и дератизационные, дезинсекционные, по лесозаготовке, расчистке, благоустройству леса, зон оздоровления. Лиц работающих с живыми культурами, возбудителями КЭ.
2. ЭПИДЕМИЧЕСКИЙ СЫПНОЙ ТИФ (TYPHUS EXANTHEMATICUS)
Синонимы: вшивый сыпной тиф, военный тиф, голодный тиф, европейский тиф, тюремная лихорадка, лагерная лихорадка; epidemic typhus fever, louse-born typhus, jail fever, famine fever, war fever-англ., Flecktyphus, Flec-kfieber — нем.; typhus epidemique, typhus exanthematique, typhus historique — франц.; tifus exantematico, dermotypho — ucn.
Эпидемический сыпной тиф — острая инфекционная болезнь, характеризуется циклическим течением, лихорадкой, розеолезно-петехиальной экзантемой, поражением нервной и сердечно-сосудистой систем, возможностью сохранения риккетсий в организме реконвалесцента в течение многих лет.
Эпидемический сыпной тиф — инфекционное заболевание, возбудителем которого является риккетсия Провачека (Rickettsia prowazekii). Заболевание является классическим трансмиссивным антропонозом. Источником инфекции обычно служит человек, больной эпидемической или спорадической рецидивной (болезнь Брилля-Цинссера) формой сыпного тифа.
Переносчиком инфекции служит в основном платяная вошь. За установление этого факта французский бактериолог Шарль Николь получил в 1928 году Нобелевскую премию по физиологии и медицине (также существует мнение, что факт был установлен задолго до Николя, в 1892 году, русским врачом Григорием Минхом). Возможность размножения и сохранения возбудителя в головных вшах доказана экспериментально, а фактическое ограничение их эпидемического значения может быть объяснено тем, что они заселяют площадь несравнимо меньшую, чем платяные; они более эстетически непривлекательны для человека; как правило, не покидают сыпнотифозного больного, а также тем, что в периоды прошлых эпидемий платяные вши были больше распространены. Не исключено, что при преобладании головного педикулеза в условиях эпидемической вспышки головная вошь также может занять нишу в реализации сыпнотифозной трансмиссии.
В естественных условиях циркуляция возбудителя ограничена цепочкой человек—вошь—человек при строгой моноксенности переносчика.
Возбудителями болезни являются R. prowazekii, распространенная во всех странах мира и R. canada, циркуляция которой наблюдается в Северной Америке. Риккетсия Провачека несколько крупнее других риккетсий, грамотрицательная, имеет два антигена: поверхностно расположенный видонеспецифический (общий с риккетсиями Музера) термостабильный, растворимый антиген липоидополисахаридно- протеиновой природы, под ним располагается видоспецифический нерастворимый термолабильный белково-полисахаридный антигенный комплекс. Риккетсий Провачека быстро гибнут во влажной среде, но длительно сохраняются в фекалиях вшей и в высушенном состоянии. Хорошо переносят низкие температуры, гибнут при прогревании до 58°С за 30 мин, до 100°С — за 30 с. Погибают под действием обычно применяемых дезсредств (лизол, фенол, формалин). Высоко чувствительны к тетрациклинам. Возбудитель сыпного тифа имеет овальную или бисквитообразную форму, достигает размеров около 0,8 в длину и 0,35 в диаметре. В организме больного человека они обнаруживаются в зндотелиальных клетках кровеносных сосудов, у зараженных ими вшей — в эпителиальных клетках стенки кишечника. Риккетсии Провачека неподвижны: они хорошо окрашиваются по Романовскому — Гимзе; культивируются в альвеолярном эпителии белых мышей. В высохших фекалиях вшей,зараженных сыпным тифом, риккетсии Провачека могут сохранять жизнеспособность до 3—4 недель.
В настоящее время высокая заболеваемость сыпным тифом сохранилась лишь в некоторых развивающихся странах. Однако многолетнее сохранение риккетсий у ранее переболевших сыпным тифом и периодическое появление рецидивов в виде болезни Брилля—Цинссера не исключает возможность эпидемических вспышек сыпного тифа. Это возможно при ухудшении социальных условий (повышенная миграция населения, педикулез, ухудшение питания и др.).
Источником инфекции является больной человек, начиная с последних 2—3 дней инкубационного периода и до вплоть до 6—8—10 дней с момента нормализации температуры тела. После этого, хотя риккетсий могут длительно сохраняться в организме, реконвалесцент уже опасности для окружающих не представляет. Сыпной тиф передается через вшей, преимущественно через платяных, реже через головных. После питания кровью больного вошь становится заразной через 5—6 дней и до конца жизни (т. е. 30—40 дней). Механизм заражения заключается в том, что испражнения инфицированной вши, содержащие риккетсии, при почесывании места укуса втираются в кожу. Возбудитель сыпного тифа, попадая в организм человека, заносится током крови во внутренние органы, где начинает быстро размножаться в клетках эндотелия кровеносных капилляров головного и продолговатого мозга, надпочечников, кожи, сердечной мышцы с развитием универсального тромбо-, эндопериваскулита. Известны случаи инфицирования при переливании крови, взятой у доноров в последние дни инкубационного периода. Риккетсия, циркулирующая в Северной Америке (R. сапаda), передается клещами.
Инкубационный период колеблется от 6 до 23 дней, в среднем составляя 10—14 дней; иногда может наблюдаться продромальный период, характеризующийся плохим аппетитом, быстрой утомляемостью, тупыми болями в мышцах, небольшой головной болью, иногда субфебрильной температурой Начало болезни сопровождается довольно сильным ознобом с последующим повышением температуры за 1.5— 2 дня до 39—40°, с каждым часом усиливающейся мучительной пульсирующей головной болью, слабостью, разбитостью, мышечными болями.
Лихорадочный период продолжается в среднем 10-11 дней, иногда менее, изредка же превышает указанную величину. Температурная кривая носит характер постоянной, реже ремиттирующей, а иногда бывает неправильного типа; понижение температуры в конце лихорадочного периода происходит ускоренным лизисом (за 1.5 —2 дня), и лишь изредка температура снижается критически. Как правило, понижение температуры сопровождается потливостью. В числе клинических признаков особо следует отметить наличие в начале болезни типичного вида больного. Кожные покровы, особенно лица, гиперемированы, лицо одутловато, глаза блестят, конъюнктивы гиперемированы, сосуды склер сильно инъецированы кровью.
Предвестником появления сыпи, возникающей на коже с 4, 5 или 6-го дня болезни, часто служат образования багрово-синеватых продольных пятнышек на переходной складке — конъюнктивальная экзантема (симптом Киари — Авцына); этот признак нередко сохраняется до снижения температуры, а иногда и после нормализации ее в течение З—4 дней. Данный симптом чаще наблюдается у лиц молодого и среднего возраста.
Зев в начале болезни гиперемирован. Со 2—3-го дня болезни у основания язычка нередко наблюдается шэнантема — несколько вишнево-красных точечных гегморрагий. Губы, язык и слизистые оболочки рта у больных сухие (в связи с пониженной саливацией). Кожа на.ощупь сухая и горячая. На 4—5-й или 6-й день болезни появляется неравномерно распределяющаяся на кожных покровах розеолезная или розеолезно-петехиальная полиморфная сыпь, локализованная на боковых поверхностях грудной клетки, на локтевых сгибах, сгибательных поверхностях предплечий, спине, частично на животе, верхних и реже нижних конечностях. Величина элементов сыпи — от 2—3 до 5—6 мм в диаметре. Появление сыпи отмечается с 4—6-го дня болезни. Сыпь начинает бледнеть еще до снижения температуры, оставляя после себя незначительную пигментацию и легкое поверхностное шелушение. Симптомы жгута и щипка становятся положительными с 3—4-го дня болезни. Сыпной тиф без сыпи встречается крайне редко. В тяжелых случаях сыпного тифа могут появиться трофические язвы на коже, гангренозные очаги, расположенные на ушных раковинах, затылке, туловище, пятках, свидетельствующие о плохом прогнозе болезни. На протяжении всей болезни наблюдаются симптомы со стороны нервной системы в виде пульсирующей головной боли, бессонницы, состояния психической активности, возбужденности. В тяжело протекающих случаях больные впадают в состояние угнетения, оглушенности. У ряда больных даже при средне тяжелом течении болезни выявляется болевая точка на уровне II—III шейных позвонков, в связи с поражением шейных симпатических узлов (симптом Адесмана). В очень редких случаях тяжелого течения отмечаются резчайшая головная боль, потеря сознания, бред, возбужденность, ригидность затылка, симптомы Кернига и Брудзинского, повышенные рефлексы, расстройства глотания, речи. Возможны фибриллярные подергивания мимических мышц, тремор конечностей, клонус стоп, одышка, расстройство мочеиспускания и т. д. Все это может быть охарактеризовано как сыпнотифозный менинго-энцефалит. У большинства больных даже при формах средней тяжести характерны изменения со стороны сердечно-сосудистой системы в виде снижения артериального давления, глухости тонов сердца, учащения пульса, нередко — экстрасистолия. Иногда определяются расширение границ сердца, мышечные шумы на всех аускультативных точках.
Читайте также:


