При перитоните может быть стафилококк
В статье рассмотрим стадии развития перитонита. Данная патология является диффузным или локальным воспалением серозного покрова брюшины. Основными признаками патологии выступают боли в животе, напряжение мышц, тошнота и рвота, задержка газов, повышение температуры, тяжелое состояние.
Описание
Сопровождается процесс перитонита выраженными симптомами, развитием недостаточности органов. Летальность при этом составляет приблизительно 20-30 %, а при тяжелых формах достигает 50 %.
Брюшина сформирована двумя серозными листками – париетальным и висцеральным, которые покрывают внутренние органы и стенки полости. Она является полупроницаемой, активной мембраной, которая выполняет множество функций: всасывание экссудата, бактерий, продуктов лизиса, выделение серозной жидкости, механическую и противомикробную защиту органов и др. Важным защитным свойством является способность брюшины к отграничению воспаления благодаря спайкам и рубцам, а также гуморальным и клеточным механизмам.
Прежде чем рассмотреть стадии перитонита, поговорим о причинах недуга.
Причины развития перитонита
Основной причиной перитонитов выступает бактериальная инфекция, представленная неспецифической микрофлорой пищеварительного тракта. Это могут быть энтеробактер, синегнойная или кишечная палочка, протей, стафилококк, аэробы, эубактерии, пептококк, клостридии. В 80 % наблюдений перитонит спровоцирован ассоциацией болезнетворных микробов. Реже возникновение данного процесса обусловлено специфической микрофлорой – микобактериями туберкулеза, гемолитическим стрептококком, гонококками, пневмококками. Поэтому при выборе рациональной терапии перитонита главную роль играет бактериологический посев с определением чувствительности к антибактериальным медикаментам.
Стадии течения перитонита рассмотрим ниже.
С учетом этиологии различают первичный и вторичный перитонит. Для первичных характерно проникновение бактерий в брюшную полость гематогенным либо лимфогенным путем или через фаллопиевы трубы. Воспаление брюшины может быть связано с энтероколитами, сальпингитами, туберкулезом гениталий или почек. Первичные перитониты наблюдаются нечасто.

Последняя стадия перитонита очень опасна.
В медицинской практике чаще сталкиваются с вторичным перитонитом, который развивается вследствие деструктивно-воспалительного процесса или травм. Наиболее часто перитонит возникает после аппендицита (флегмонозного, перфоративного, гангренозного), прободной язвы желудка, пиосальпинкса, разрывов яичников, кишечной непроходимости, окклюзий мезентериальных сосудов, при болезни Крона, флегмонозно-гангренозном холецистите, дивертикулите, панкреатите, панкреонекрозе и др. патологий.
Посттравматический перитонит может возникать вследствие открытых или закрытых повреждений органов. Причиной послеоперационного перитонита может быть дефект наложения лигатур, повреждение брюшины, инфицирование полости и т. д.
Классификация перитонитов и стадии течения представлены далее.
Классификация
В клинической медицине различаются абактериальные (токсико-химические, асептические) и бактериальные перитониты. Первые развиваются вследствие раздражения брюшины неинфекционными агентами (кровь, желчь, желудочный или панкреатический сок, моча). Подобный перитонит быстро принимает характер бактериального в результате присоединения инфекции из просвета ЖКТ.
С учетом характера перитонеального выпота выделяют серозный, геморрагический, фибринозный, желчный, каловый, гнойный, гнилостный перитонит.
В зависимости от процесса течения данная патология подразделяется на острый и хронический перитонит. С учетом распространенности поражений по брюшине различают местный (тазовый, поддиафрагмальный, подпеченочный, аппендикулярный, межкишечный) и диффузный. О диффузном перитоните можно говорить, когда воспаление не имеет ограничения и четких границ.
Стадии перитонита
Как же протекает данная патология?
Первая стадия перитонита - реактивная, которая продолжается не более 24 часов. Характеризуется сильной болью в животе, заставляющей больного принимать вынужденное положение - на боку с подогнутыми к животу ногами. Боль распространяется на всю брюшную полость.
Хирург на реактивной стадии перитонита осматривает пациента и выявляет следующие признаки воспаления брюшины:
- Симптомы Блюмберга-Щеткина - доктор давит на живот, зафиксировав на 2 секунды пальцы в передней стенке. Резкое одергивание руки провоцирует сильнейшие боли у больного с перитонитом.
- Симптомы Менделя – постукивание живота, что при данной патологии вызывает усиление болевого синдрома и помогает установить локализацию процесса.
- Френикус-симптом - надавливание в надключичную область. Подобный признак характеризуется раздражением диафрагмального нерва, возникающим при острых процессах в брюшине даже на первой стадии перитонита.
- Симптомы Воскресенского - при выдохе пациента специалист проводит пальцами от ребер по направлению к подвздошной кости. Усиление болезненности при этом указывает на раздражение брюшной полости.
На этой стадии появляется рвота, тошнота, гипертермия, повышение давления, учащение пульса.
II стадия перитонита – токсическая, которая длится примерно 2-3 дня. Усиливающаяся интоксикация отодвигает местные симптомы на второй план. Боли в животе и симптомы, которые указывают на раздражение брюшины, приобретают менее выраженный характер. Каковы симптомы, определяющиеся в токсической стадии перитонита?
В клинической картине превалирует парез кишечника и метеоризм с запором, а рвотные массы приобретают зловонный запах. Пульс существенно учащается, давление падает.
III стадия перитонита – терминальная, которая наступает через три дня. Интоксикация становится причиной тяжелейшего обезвоживания. Развивается ишемия тканей, ацидоз и увеличение свертываемости крови, что приводит к полиорганной недостаточности. Дыхание больного становится частым и поверхностным, его давление снижается до критических отметок. На терминальной стадии перитонита при рвоте эвакуируется содержимое кишечника, живот сильно вздут, перистальтику определить невозможно даже при прослушивании фонендоскопом. Нервная система реагирует на интоксикацию адинамией. Пациент при этом может пребывать в эйфории, не чувствуя боли. У него наблюдается спутанность сознания, бред.

На самой сложной, терминальной стадии развития перитонита состояние пациента становится чрезвычайно тяжелым: кожный покров и слизистые оболочки приобретают нездоровый синюшный, бледный или желтоватый оттенок, язык пересушен, на его поверхности появляется темный густой налет. Наблюдается также выраженная отечность внутренних органов, вследствие чего нарушается процесс выведения мочи, развивается одышка, сердцебиение усиливается до критических показателей, периодически больной теряет сознание. Данная стадия считается крайне опасной и при этом прогнозы даются весьма неутешительные. При отсутствии лечения пациент погибает в течение суток. Ниже рассмотрим мочевой перитонит, стадии развития и клинику.
Мочевой перитонит
Полные разделения мочеточников заканчиваются, как правило, незаживающими рубцовыми стенозами и свищами, которые вызывают гидронефротические изменения и мочевые перитониты.
Когда моча проливается в околомочеточниковое пространство, она может инкапсулироваться фиброзной капсулой, таким образом, формируется уринома, которая часто занимает все забрюшинное пространство и может опускаться в область таза. При этом развивается недомогание, боль в соответствующей части живота, а иногда симптоматика острого живота. Подобное образование, возникшее при травмах мочеточника, почти у каждого второго больного вызывает серьезные деструктивные изменения в почках и мочевых путях.

На стадии развития мочевого перитонита лечение хирургическое – люмботомия, сопровождающаяся опорожнением уриномы.
Действия хирургов такие же, как и при любом другом, отличие только в симптоматике и длительности патологического процесса.
Диагностика перитонита
Изменения в лабораторных анализах крови при перитоните (лейкоцитоз, увеличение СОЭ, нейтрофилез) говорят о гнойной интоксикации.
Лапароцентез
Кроме того, при диагностики данной патологии проводится лапароцентез, который представляет собой пункцию брюшной полости, а также диагностическая лапароскопия. Данный методики диагностирования перитонита показаны в случаях неопределенности и позволяют выявить причину и характер патологического процесса.

Лечение перитонита – методики и лекарства
При диагностике перитонита должны учитываться не только симптомы заболевания. Диагноз ставят на основе лабораторных исследований крови (существенный лейкоцитоз), УЗИ и рентгена брюшины (выявляется область скопившихся экссудатов). При сомнительных диагностических данных хирург должен провести пункцию и лапароскопию.
Этапы операции
Лечение гнойных перитонитов сводится, как правило, к скорейшему проведению оперативного вмешательства. При этом операция состоит из следующих этапов:
В случаях разлитого перитонита часто проводится несколько хирургических вмешательств до полного подавления экссудации. И хотя медицинская наука и практика достигла на сегодняшний день довольно высокого уровня, тотальный воспалительный процесс в брюшине провоцирует летальный исход практически в 50% случаев. При отграниченном, местном перитоните смерть наблюдается лишь в 5% случаев, в основном, у пациентов с несостоятельностью иммунитета и сильным истощением.
Послеоперационное восстановление пациентов включает антибактериальную и инфузионную терапию, введение иммунокорректоров, озонированных растворов и переливание лейкоцитарной массы. Для противомикробной терапии используется комбинация аминогликозидов, цефалоспоринов и метронидазола, что обеспечивает воздействие на весь спектр потенциальных возбудителей.
Профилактика и прогноз перитонита
Успех терапии данного патологического состояния во многом зависит от сроков выполнения оперативного вмешательства и полноты объема послеоперационного лечения. Летальность в случаях обширного перитонита крайне высока – погибает практически каждый второй пациент, и смерть при этом наступает от выраженной гнойной интоксикации и недостаточности всех органов.
Поскольку основная масса перитонитов являются вторичными, профилактика их требует незамедлительной диагностики и терапии основной патологии - язвы желудка, аппендицита, холецистита, панкреатита и др. Предотвращение послеоперационного перитонита должно включать адекватный гемостаз, санацию брюшины, оценку состоятельности анастомозов.
Стрептококковый перитонит в настоящее время тоже стал редким в результате широкого применения антибиотиков и сульфаниламидов при ангине, роже, скарлатине и других заболеваниях, после которых он иногда возникал гематогенным путем.
Следует отметить, что при пневмококковом перитоните обычно высевают дипло-стрептококки.
Заболевание начинается высокой температурой, тяжелым общим состоянием, рвотой, высоким лейкоцитозом, диффузной болезненностью и сильным защитным напряжением мышц живота.
Отличить его от прободного перитонита трудно. При операции находили свободный экссудат в брюшной полости без запаха, более жидким, чем при прободном перитоните и пневмококковом перитоните. В мазке и в посеве выявлялись стрептококки.
При редком перитоните, вызванном кишечной палочкой, иногда не обнаруживалось прободения или повреждения полых органов. Не исключалась возможность диапедеза, т. е. проникновения через неповрежденную стенку кишечника, однако в таких случаях всегда следует сначала тщательно искать перфорацию или местный процесс, снижающий жизнеспособность кишечника (заворот, ущемление, воспаление).
Абактериальный (вискозный) перитонит с доброкачественным течением стал наблюдаться в последние 20 лет, чаще в холодное время года. Заболевают в основном дети в возрасте 2—8 лет, чаще девочки (Grob).
Начало заболевания острое с температурой 37,5—39°, тошнотой, рвотой и болями по всему животу, около пупка или в подвздошной области; лейкоцитоз 10 000—15 000. Общее состояние остается относительно удовлетворительным. В брюпшой и тазовой полости выявляется экссудат. Трудно исключить острый аппендицит, поэтому обычно приходится прибегать к операции, во время которой обнаруживают в большом количестве вискозный, т. е. вязкий, тягучий и слизистый, экссудат, обычно мутный, как бы с примесью молока. Петли кишечника гиперемированы, органы брюшной полости и отросток слепой кишки без изменений. Экссудат стерильный, в нем находят полинуклеарные лейкоциты.
Туберкулезный перитонит еще изредка встречается у детей старшего возраста и подростков как вторичное поражение при туберкулезном процессе другой локализации.
При экссудативной форме в брюшной полости скопляется прозрачная жидкость, отличающаяся от транссудата более высоким содержанием белка. По мере накопления ее живот увеличивается, его стенки напрягаются, пупок сглаживается. Жидкость выявляется притуплением перкуторного звука и определением флюктуации. Со временем наступают затруднения дыхания, сердцебиение, нарушение крово-оттока от нижних конечностей; температура субфебрильная, с повышениями.
Дифференцировать приходится с асцитом. В отличие от последнего выпот при туберкулезном перитоните нередко осумковывается, может не перемещаться при изменении положения тела. При асците, вызванном повышением давления в воротной вене, отмечается расширение вен брюпшой стенки, в основном вокруг пупка. Выявляются заболевания сердца, почек, печени и др., при которых в брюпшой полости скопляется транссудат. Пробная пункция позволяет определить характер жидкости, ее прозрачность, удельный вес, содержание белковых веществ, минеральных солей, клеточный состав.
При казеозной (узловатой, опухолевидной, язвенно-гнойной) форме общее состояние тяжелое, температура повышается. Брюшина утолщена, на ней множественные узелки с творожистыми н гнойными очагами.
Наряду с ними могут появиться большие инфильтраты, обычно около пупка и в правой подвздошной области, которые при пальпации могут напоминать опухоль. Перкуторно зоны тимпанита чередуются с зонами притупления. В отдельных случаях появляется свищ пупка, через который выделяется жидкий гной вместе с калом из пораженной петли кишки.
Во всех случаях туберкулезного перитонита тяжелый специфический процесс ослабляет и истощает организм ребенка. Возникающие внутрибрюшинные спайки иногда вызывают механическую непроходимость.
Установить диагноз в начале заболевания трудно. Истинный характер заболевания выявляется в процессе дальнейшего течения, на основе данных о туберкулезе другой локализации, результатов рентгенологических и лабораторных исследований и, наконец, прививкой экссудата морской свинке.
Перитонит – локальное или диффузное воспаление серозного покрова брюшной полости – брюшины. Клиническими признаками перитонита служат боль в животе, напряжение мышц брюшной стенки, тошнота и рвота, задержка стула и газов, гипертермия, тяжелое общее состояние. Диагностика перитонита основывается на сведениях анамнеза, выявлении положительных перитонеальных симптомов, данных УЗИ, рентгенографии, вагинального и ректального исследований, лабораторных тестов. Лечение перитонита всегда хирургическое (лапаротомия, санация брюшной полости) с адекватной предоперационной и послеоперационной антибактериальной и дезинтоксикационной терапией.
МКБ-10
Общие сведения
Перитонит – тяжелое осложнение воспалительно-деструктивных заболеваний органов брюшной полости, сопровождающееся выраженными местными и общими симптомами, развитием полиорганной недостаточности. Летальность от перитонита в гастроэнтерологии составляет 20-30%, а при наиболее тяжелых формах достигает 40-50%.
Брюшина (peritoneum) образована двумя переходящими друг в друга серозными листками - висцеральным и париетальным, покрывающими внутренние органы и стенки брюшной полости. Брюшина является полупроницаемой, активно функционирующей мембраной, выполняющей множество важных функций: резорбтивную (всасывание экссудата, продуктов лизиса, бактерий, некротических тканей); экссудативную (выделение серозной жидкости), барьерную (механическая и противомикробная защита органов брюшной полости) и др. Важнейшим защитным свойством брюшины является ее способность к отграничению воспаления в брюшной полости благодаря фиброзным спайкам и рубцам, а также клеточным и гуморальным механизмам.

Причины перитонита
Этиологическим звеном при перитоните выступает бактериальная инфекция, в большинстве случаев представленная неспецифической микрофлорой желудочно-кишечного тракта. Это могут быть грамотрицательные (энтеробактер, кишечная палочка, протей, синегнойная палочка) и грамположительные (стафилококки, стрептококки) аэробы; грамотрицательные (фузобактерии, бактероиды) и грамположительные (эубактерии, клостридии, пептококки) анаэробы. В 60-80% наблюдений перитонит вызывается ассоциацией микробов – чаще кишечной палочкой и стафилококком. Реже развитие перитонита бывает обусловлено специфической микрофлорой – гонококками, гемолитическим стрептококком, пневмококками, микобактериями туберкулеза. Поэтому для выбора рационального лечения перитонита первостепенное значение имеет бактериологический посев содержимого брюшной полости с определением чувствительности выделенной микрофлоры к антибактериальным препаратам.
В соответствии с этиологией различают первичные (идиопатические) и вторичные перитониты. Для первичных перитонитов характерно проникновение микрофлоры в брюшную полость лимфогенным, гематогенным путем или по фаллопиевым трубам. Непосредственное воспаление брюшины может быть связано с сальпингитами, энтероколитами, туберкулезом почек или гениталий. Первичные перитониты встречаются нечасто – в 1-1,5% случаев.
В клинической практике гораздо чаще приходится сталкиваться с вторичными перитонитами, развивающимися вследствие детсруктивно-воспалительных заболеваний или травм брюшной полости. Наиболее часто перитонит осложняет течение аппендицита (перфоративного, флегмонозного, гангренозного), прободной язвы желудка или 12-перстной кишки, пиосальпинкса, разрыва кисты яичника, кишечной непроходимости, ущемления грыжи, острой окклюзии мезентериальных сосудов, болезни Крона, дивертикулита, флегмонозно-гангренозного холецистита, панкреатита, панкреонекроза и др. заболеваний.
Посттравматический перитонит развивается вследствие закрытых и открытых повреждений органов брюшной полости. Причинами послеоперационных перитонитов могут служить несостоятельность анастомозов, дефекты наложения лигатур, механическое повреждение брюшины, интраоперационное инфицирование брюшной полости, гемоперитонеум при неадекватном гемостазе. Отдельно выделяют канцероматозные, паразитарные, гранулематозные, ревматоидные перитониты.
Классификация
По этиологии различают бактериальные и абактериальные (асептические, токсико-химические) перитониты. Последние развиваются в результате раздражения брюшины агрессивными неинфекционными агентами (желчью, кровью, желудочным соком, панкреатическим соком, мочой, хилезной жидкостью). Абактериальный перитонит довольно быстро принимает характер микробного вследствие присоединения инфекционных возбудителей из просвета ЖКТ.
В зависимости от характера перитонеального выпота различают серозный, фибринозный, геморрагический, желчный, гнойный, каловый, гнилостный перитонит.
По клиническому течению перитониты делятся на острые и хронические. С учетом распространенности поражения по поверхности брюшины различают отграниченный (местный) и диффузный перитонит. К вариантам местного перитонита относят поддиафрагмальный, аппендикулярный, подпеченочный, межкишечный, тазовый абсцессы. О диффузном перитоните говорят, когда воспаление брюшины не имеет тенденции к ограничению и четких границ. По степени поражения брюшины диффузные перитониты подразделяются на местные (развивающиеся в одной анатомической области, вблизи от источника инфекции), распространенные (охватывают несколько анатомических областей) и общие (при тотальном поражении брюшины).
В развитии перитонита принято выделять раннюю фазу (до 12 часов), позднюю (до 3-5 суток) и конечную (от 6 до 21 дня от начала заболевания). В соответствии с патогенетическими изменениями различают реактивную, токсическую и терминальную стадии перитонита. В реактивную стадию перитонита (24 часа от момента поражения брюшины) отмечается гиперергическая реакция на раздражение брюшины; в эту фазу максимально выражены местные проявления и менее выражены общие симптомы. Токсическая стадия перитонита (от 4 до 72 часов) характеризуется нарастанием интоксикации (эндотоксическим шоком), усилением и преобладанием общих реакций. В терминальной стадии перитонита (позднее 72 часов) происходит истощение защитно-компенсаторных механизмов, развиваются глубокие нарушения жизненно важных функций организма.
Симптомы перитонита
В реактивном периоде перитонита отмечаются абдоминальные боли, локализация и интенсивность которых определяются причиной воспаления брюшины. Первоначально боль имеет четкую локализацию в области источника воспаления; может иррадиировать в плечо или надключичную область вследствие раздражения нервных окончаний диафрагмы гнойно-воспалительным экссудатом. Постепенно боли распространяются по всему животу, становятся незатихающими, теряют четкую локализацию. В терминальном периоде в связи с параличом нервных окончаний брюшины болевой синдром становится менее интенсивным.
Характерными симптомами перитонита служат тошнота и рвота желудочным содержимым, которые в начальной стадии возникают рефлекторно. В более поздние сроки перитонита рвотная реакция обусловлена парезом кишечника; в рвотных массах появляется примесь желчи, затем - содержимое кишечника (фекальная рвота). Вследствие выраженного эндотоксикоза развивается паралитическая кишечная непроходимость, клинически проявляющаяся задержкой стула и неотхождением газов.
При перитоните, даже в самой ранней стадии, обращает на себя внимание внешний вид больного: страдальческое выражение лица, адинамия, бледность кожных покровов, холодный пот, акроцианоз. Пациент принимает вынужденное положение, облегчающее боль – чаще на боку или спине с поджатыми к животу ногами. Дыхание становится поверхностным, температура повышенная, отмечается гипотония, тахикардия 120-140 уд. в мин., не соответствующая субфебрилитету.
Диагностика
Изменения в общем анализе крови при перитоните (лейкоцитоз, нейтрофилез, увеличение СОЭ) свидетельствуют о гнойной интоксикации. Лапароцентез (пункция брюшной полости) и диагностическая лапароскопия показаны в неясных для диагностики случаях и позволяют судить о причине и характере перитонита.
Лечение перитонита
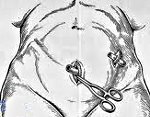
Выявление перитонита служит основанием для экстренного хирургического вмешательства. Лечебная тактика при перитоните зависит от его причины, однако во всех случаях в ходе операции придерживаются одинакового алгоритма: показано выполнение лапаротомии, проведение изоляции или удаления источника перитонита, осуществление интра- и послеоперационной санации брюшной полости, обеспечение декомпрессии тонкой кишки.
Оперативным доступом при перитоните служит срединная лапаротомия, обеспечивающая визуализацию и досягаемость всех отделов брюшной полости. Устранение источника перитонита может включать ушивание перфоративного отверстия, аппендэктомию, наложение колостомы, резекцию некротизированного участка кишки и т. д. Выполнение всех реконструктивных вмешательств переносится на более поздний срок. Для интраоперационной санации брюшной полости используются охлажденные до +4-6°С растворы в объеме 8-10 л. Декомпрессия тонкой кишки обеспечивается путем установки назогастроинтестинального зонда (назоинтестинальная интубация); дренирование толстой кишки выполняется через заднепроходное отверстие. Операция при перитоните завершается установкой в брюшную полость хлорвиниловых дренажей для аспирации экссудата и интраперитонеального введения антибиотиков.
Послеоперационное ведение пациентов с перитонитом включает инфузионную и антибактериальную терапию, назначение иммунокорректоров, переливание лейкоцитарной массы, внутривенное введение озонированных растворов и др. Для противомикробной терапии перитонита чаще используется комбинация цефалоспоринов, аминогликозидов и метронидазола, обеспечивающая воздействие на весь спектр возможных возбудителей.
С целью стимуляции перистальтики и восстановления функций ЖКТ показано назначение антихолинэстеразных препаратов (неостигмина), ганглиоблокаторов (димеколония йодид, бензогексония), антихолинэргических средств (атропина), препаратов калия, физиопроцедур (электростимуляции кишечника, диадинамотерапии).
Прогноз и профилактика
Успех лечения перитонита во многом зависит от срока выполнения операции и полноты объема послеоперационной терапии. Летальность при разлитом перитоните достигает 40% и более; гибель пациентов наступает от гнойной интоксикации и полиорганной недостаточности.
Поскольку большинство перитонитов являются вторичными, их профилактика требует своевременного выявления и лечения основной патологии - аппендицита, язвы желудка, панкреатита, холецистита и др. Предупреждение послеоперационного перитонита включает адекватный гемостаз, санацию брюшной полости, проверку состоятельности анастомозов при абдоминальных операциях.
Перитонит сопровождается высокой летальностью, которая при распространенных формах составляет 15-20 %, уступая лишь сепсису. За последние 20-30 лет заметного снижения летальности не отмечено.
Высокая летальность при перитоните зависит от позднего обращения больных за медицинской помощью, а следовательно, и от запоздалой госпитализации и операции; от увеличения числа больных пожилого и старческого возраста со сниженной иммунобиологической реактивностью, страдающих тяжелыми сопутствующими заболеваниями; от увеличения числа онкологических заболеваний, осложняющихся перитонитом.
Имеют значение также особая тяжесть течения гнойного процесса с необратимыми нарушениями функции жизненно важных органов; неэффективность антибактериальной терапии; ошибки диагностики и хирургической тактики и техники операций при острых хирургических заболеваниях органов брюшной полости, осложненных перитонитом.
Этиология и патогенез
Гнойный перитонит — заболевание полиэтиологическое. Интенсивное применение антибактериальных препаратов широкого спектра действия привело к существенному изменению видового состава возбудителей перитонита.
В монокультуре основными возбудителями являются кишечная палочка и стафилококки, но и в микробных ассоциациях преобладает кишечная палочка. В этиологии тяжелых форм перитонита значительное место занимает анаэробная флора: Bacteroides, Peptococcus, Fusobacterium; важная роль принадлежит B.fragallis. Зачительно чаще наблюдается сочетание анаэробной и грамотрицательной аэробной микрофлоры. Среди грамотрицательной микрофлоры возрастает роль энтеробактерий, протея (преобладание в ассоциациях), клебсиелл, цитобактерий, синегнойной палочки (преобладание в ассоциациях).
Анаэробы и аэробы играют неодинаковую роль в течении и исходе острого перитонита: ранняя смертность наблюдается при перитоните, обусловленном полиморфными аэробами, а анаэробы ответственны за развитие поздних стадий перитонита и его осложнений (Оганесян С.С., 1995; Finegold S. М. et al., 1975; Thadepalli et al., 1979).
Таким образом, гнойный перитонит в современных условиях вызывает сочетанная высокопатогенная микрофлора. Однако начало перитонита чаще всего инициируют кишечная палочка и анаэробные неспорообразующие микроорганизмы, которым отводится основная роль в этиологии перитонита (Feifel G., Gaitzsch А., 1983; Simon С. et al., 1990; Cuesta М. A., 1991; Wittman D. H., 1991).
Фактор патогенности — отношение процентного содержания микроорганизмов в экссудате и в кишечной флоре самый высокий у Е. coli — 850, у B.fragillis — 62, у Bacteroides — 2,6. Так, процент кишечной палочки в кишечной флоре 0,06, а в экссудате — 51.
В большинстве случаев перитонит осложняет острые воспалительные хирургические заболевания органов брюшной полости, реже проникающие ранения живота, закрытые повреждения внутренних органов.
Среди заболеваний органов брюшной полости, ставших причиной перитонита, острый аппендицит занимает 1-е место (около 40 % случаев). Далее по частоте следуют острый холецистит, острый панкреатит, гнойные гинекологические заболевания, перфоративная язва желудка и двенадцатиперстной кишки, травматические повреждения органов брюшной полости, злокачественные опухоли с перфорацией органов и т.д.
Возникновение перитонита при псоите, паранефрите, гнойном плеврите или других заболеваниях объясняется переносом инфекции по лимфатическим путям. Перитонит может быть результатом развития гнойных микробов, проникших в брюшину через кишечную стенку без макро- и микроперфорации ее: кишка, пораженная острым воспалительным процессом (острый энтерит и др.), или кишка, питание которой нарушено в связи с расстройством кровообращения, становится проницаемой для микрофлоры.
У некоторых больных перитонитом источник вызвавшей его инфекции располагается вне брюшной полости, и трудно говорить о контактном инфицировании или инфицировании через перфорацию или лимфогенным путем. Такие перитониты бывают при сепсисе, ангинах, пневмониях, остеомиелитах и т.д. Возбудителями таких перитонитов выступают стрептококк, пневмококк или стафилококк. Это гематогенные перитониты.
Среди непосредственных причин послеоперационного перитонита основное значение имеют несостоятельность швов анастомозов и инфицирование брюшины во время операции.
Воспалительный процесс в брюшине развивается в ответ на воздействие различных патологических факторов, вызывающих раздражение огромного рецепторного поля и нарушение целости ее серозного покрова. В ответ на это развивается отек брюшины, повышается проницаемость сосудов, в свободную брюшную полость выделяется транссудат. Сначала всасывание из брюшной полости несколько ускоряется, что уже в ранние сроки приводит к поступлению в кровеносное русло микроорганизмов и токсинов. Позднее всасывательная способность брюшины нарушается, экссудат накапливается в брюшной полости.
Выделяют четыре морфологических типа перитонита (Пауков В.С., 2001): серозно-фибринозный; гнойно-фибринозный; гнойно-фибринозный с выраженным некротическим компонентом; гнойно-продуктивный.
У больных, умерших от перитонита, которым при жизни было произведено оперативное вмешательство, воспалительные изменения брюшины не резко выражены. Это связано с послеоперационной санацией брюшной полости, дезинтоксикационной терапией. В таких случаях брюшина может быть без каких-либо наложений, тусклой, несколько клейкой. Аналогичная картина наблюдается при так называемом сухом перитоните или остром перитонеальном сепсисе.
Морфологические изменения быстро нарастают по мере распространения перитонита и зависят от стадии процесса. Это отчетливо выявляется уже в начальной стадии заболевания, в которой выделяют раннюю фазу — до 12 ч и позднюю — после 12 ч.
В ранней фазе обычно наблюдается серозно-фибринозный перитонит. Макроскопически в этот период брюшина тусклая, гиперемированная, с умеренными фибринозными наложениями. При микроскопическом исследовании обнаруживается отек брюшины, особенно глубокого слоя эластических и коллагеновых волокон.
В поздней фазе отмечается сокращение эндотелиоцитов с образованием межэндотелиальных щелей, что обеспечивает миграцию из сосудов форменных элементов крови, т.е. резко возрастает проницаемость сосудов микроциркуляторного русла. В результате в брюшине появляются кровоизлияния, скопления мелкогранулярных белковых масс.
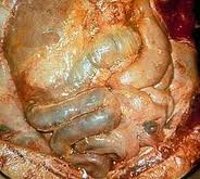
По мере нарастания токсикоза при распространенном перитоните (2-е сутки заболевания) экссудат становится гнойно-фибринозным. Брюшина отечна, на ее поверхности видны грубые гнойно-фибринозные наложения.
В периоде выраженного токсикоза в составе инфильтрата наблюдаются лаброциты и базофильные лейкоциты, преимущественно с явлениями дегрануляции. Высвобождение гистамина из гранул этих клеток усиливается при их контактах с нейтрофильными лейкоцитами, а также, возможно, при активации фосфолипазы А2 под влиянием эндотоксинов бактерий и может сопровождаться анафилактическими реакциями.
В стадии полиорганной недостаточности острого перитонита (4—7-е сутки от начала воспаления) у больных отмечают выраженную интоксикацию и декомпенсированный метаболический ацидоз. В брюшной полости много (иногда до 2 л) гнойно-фибринозного экссудата, покрывающего брюшину и скапливающегося в различных участках брюшной полости, петли кишечника вздуты. Брюшина тусклая, местами грязно-багрового цвета, ее сосуды резко гиперемированы.
При микроскопическом исследовании выявляют множество разнообразных микроорганизмов, располагающихся в экссудате и на поверхности брюшины вплоть до глубокого решетчатого коллагеново-эластического слоя. В этот период заболевания токсические изменения встречаются во всех органах и системах, порой они становятся необратимыми, однако чаще всего прогрессирование этих изменений зависит от развития заболевания и выбранных методов лечения.
Таким образом, морфологическую картину острого распространенного перитонита можно рассматривать как выражение эндогенной интоксикации, проходящей несколько стадий. Чрезвычайно важную роль играют изменения микроциркуляторного русла брюшины и гемокоагуляции. При прогрессировании заболевания эти изменения усугубляются во всех внутренних органах вплоть до развития синдрома ДВС. По мере нарастания тяжести состояния отмечается угнетение функции системы фагоцитирующих мононуклеаров, а в тяжелых случаях рецидивирующего распространенного перитонита — развитие вторичного иммунодефицита.
Читайте также:


