Менингиты энцефалиты полиомиелиты классификация этиология клиника
Методическая разработка
К семинарскому занятию № 5
для студентов 4 курса заочного обучения
ТЕМА: «ФИЗИЧЕСКАЯ РЕАБИЛИТАЦИЯ
| Подготовил: ст. преподаватель кафедры ФСР Кожевникова Е.В. |
Уфа, 2007
ПЛАН
Понятие об инфекционно-воспалительных заболеваниях нервной системы.
2. Энцефалиты и менингиты – классификация, этиология, симптомы, диагностика.
3. Особенности ЛФК при инфекционно-воспалительных заболеваниях нервной системы.
4. Виды черепно-мозговых травм.
5. Реабилитация больных с черепно-мозговыми травмами.
Понятие об инфекционно-воспалительных
Заболеваниях нервной системы
К инфекционно-воспалительным заболеваниям головного мозга относят патологию, развивающуюся преимущественно в мозговом веществе (энцефалит), в синусах (тромбоз синуса, синусит), в веществе мозга с отграничением патологического процесса (абсцесс мозга). Воспаление вещества спинного мозга называется миелит, воспаление оболочек мозга - менингит, воспаление паутинной оболочки - арахноидит, заболевание мягкой мозговой оболочки лептоменингит, поражение твердой мозговой оболочки -пахименингит и смешанные формы: одновременное воспаление головного и спинного мозга называется энцефаломиелитом. Сочетание воспаления мозговых оболочек и головного мозга получило название менингоэнцефалита. Рассмотрим наиболее распространенную и часто встречаемую патологию мозга – энцефалит и менингит.
Энцефалиты и менингиты – классификация, этиология, симптомы
Энцефалит - воспалительное заболевание головного мозга, вызванное внедрением в него инфекционного агента и иммунопатологической реакцией на проникновение в организм вируса или иного чужеродного белка.
1. По характеру развития: первичные, вторичные.
2. По этиологии: вирусные, бактериальные, грибковые, паразитарные, неспецифические.
3. По течению: острые, подострые, хронические.
4. По локализации процесса: корковые, подкорковые, стволовые, диффузные.
5. По характеру воспаления: некротические, геморрагические, смешанные, гнойные.
Этиология. Наиболее частой причиной заболевания могут быть вирусы клещевого и комариного энцефалитов, герпетические вирусы, ретровирусы (ВИЧ), миксовирусы (паротита, гриппа), вирусы бешенства, кори, краснухи и др. Энцефалит может возникнуть при участии двух и более вирусов.
Заражение вирусным энцефалитом может происходить алиментарным путем (через кожу, ЖКТ и др.), транмиссивным - через укусы клещей, комаров, москитов; воздушно - капельно (вирусы гриппа, парагриппа и др.). Возможно внутриутробное заражение плода (трансплацентарно).
Источником заражения может быть больной человек или носитель, при трансмиссивном заражении - мелкие дикие или домашние млекопитающие, птицы.
Первичные энцефалиты бывают эпидемическими и спорадическими. Клещевые и комаринные энцефалиты имеют определенную сезонность и эндемичность (природную очаговость).
Вторичные энцефалиты не имеют эпидемиологических закономерностей. Разгар их развития относится к 5-7 дню основной инфекционной болезни и имеют острое течение. Ведущий фактор патологического процесса - аллергический, поэтому аутоиммунные процессы способствуют переходу заболевания в хроническую форму.
Энцефалиты относят к "медленным" инфекциям, инкубационный период длится месяцы и годы. Снижается иммунореактивность организма, оказывающая повреждающее действие на нервную систему. При первичных энцефалитах страдает в первую очередь: серое вещество мозга, при вторичных - диффузное поражение белого вещества с преобладанием демиелинизации.
Клиническая картина острого периода энцефалитов, вызванных различными вирусами часто сходна и складывается изобщеинфекционных, общемозговых и очаговых симптомов.
К общеинфекиионным симптомам относятся: повышение температуры, озноб, общую слабость, боли в мышцах, снижение аппетита и работоспособности, воспалительные изменения в анализах крови. К общемозговым симптомам относятся: головная боль, рвота, головокружение, нарушение сознания, расстройства психики, эпилептические припадки. Нарушение сознания включает в себя его угнетение (оглушение, сопор, кома) или его изменение (бред, галлюцинации, психомоторное возбуждение и т.п.). Очаговые симптомы проявляются парезами, параличами, нарушениями чувствительности, поражением ЧМН, афазией, атаксией, припадками.
Менингит - заболевание, связанное с воспалением оболочек головного и спинного мозга, причем чаще страдают мягкая и паутинная оболочки. Также, как энцефалиты, менингиты классифицируются на первичные и вторичные, острые и хронические, по характеру спинномозговой жидкости: гнойные, серозные, геморрагические. Гнойные подразделяются на менингококковые и вторичные гнойные. Серозные бывают вирусной и туберкулезной этиологии.
В клинике менингитов характерны общеинфекционный и менингиальный синдромы. Менингиальный синдром обусловлен раздражением мозговых оболочек и характеризуется общемозговой симптоматикой, а также повышенной чувствительностью к звуковым и световым раздражителям, гиперстезией кожи, ригидностью мышц затылка, симптомами Кернига, Брудзинского и др. Характерным является положение больного на боку с приведенными к животу коленями, руки согнуты в локтевых суставах, позвоночник выгнут кзади, голова запрокинута назад. Ригидность затылочных мышц проявляется невозможностью наклонить голову кпереди. Ригидность шейных мышц. Наблюдается в ранней стадии почти постоянно. Ригидность определяется если врач кладет руку под затылок больного и пытается произвести пассивное сгибание головы так, чтобы подбородок приблизился к груди. При этом ощущается сопротивление вследствие напряжения разгибательных мышц шеи и попытка преодолеть это сопротивление вызывает боль. Ретранция головы обычно сочетается с ригидностью позвоночника на более низком уровне. При тяжелом течении менингита голова разогнута, живот втянут, передняя брюшная стенка напряжена, ноги приведены к животу, опистотонус.
Симптом Кернига - невозможность разогнуть ногу в коленном суставе, согнутую под прямым углом в коленном и тазобедренном суставах. Симптом Брудзинского верхний - сгибание ног при наклоне головы вперед, нижний - сгибание ноги при вызывании симптома Кернига на противоположной стороне.
Диагноз менингита подтверждается исследованием ликвора, в котором выявляется повышенное количество белка, лейкоцитов и возбудители заболевания (менинго-. пневмококки). При геморрагической форме ликвор розового цвета за счет преобладания в нем эритоцитов.
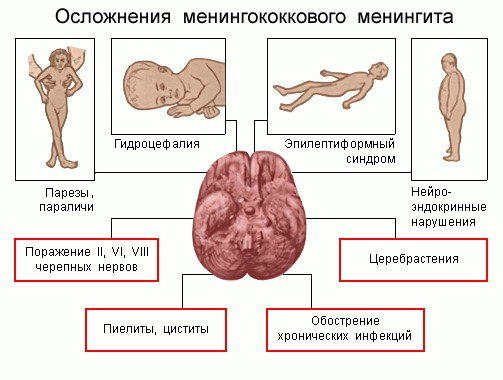
Разновидностью первичного гнойного менингита является эпидемический менингококковый цереброспинальный менингит. Возбудитель - менингококк, имеется сезонность поражения в осенне-зимний период. Путь передачи - воздушно-капельный, инкубационный период 1-2 дня, после чего преобладают общевоспалительные симптомы с герпетическими высыпаниями на губах, языке, в области носа, геморрагической сыпью на коже конечностей, ягодиц, выражена общемозговая симптоматика, изменения в ликворе. Продолжительность болезни от 2 до 6 недель. При молниеносной форме заболевания возможна потеря сознания, судороги, психомоторное возбуждение, нарушается дыхание, развивается отек легких или мозга. Смерть может наступить в течение суток. Осложнения менингококкового менингита: гидроцефалия, гемипарезы, судороги, нарушения зрения и слуха, снижение интеллекта.
Полиомиелит (polios - серый, myelos - спинной мозг) (детский спинномозговой паралич, спинальный детский паралич, эпидемический детский паралич, болезнь Гейне—Медина) - острое инфекционное заболевание с локализацией патологического процесса в передних рогах спинного мозга. Наибольшее число заболеваний приходится на детей в возрасте до 5 лет. В настоящее время изучено три иммунологически различных типа вируса этого заболевания: I тип — вирус Брунгильда (по имени обезьяны, от которой был выделен вирус); II тип—вирус Лансинг (по названию города в США, где был выделен этот вирус); III тип—вирус Леон (по имени умершего от полиомиелита мальчика, от которого был выделен вирус). Вирус полиомиелита — один из самых мелких вирусов из группы энтеровирусов (средний диаметр 17—27 мкм). Вирус очень устойчив к воздействию внешней среды и долго сохраняет патогенные свойства (в молоке и молочных продуктах до трех месяцев, в воде 114 дней, в каловых массах 180 дней). В течение нескольких месяцев он выносит низкую температуру, замораживание и высушивание, но чувствителен к действию высокой температуры. Температура 55 °С инактивирует вирус в течение 6—8 мин, температура 75 °С — в течение 50 с. Вирус полностью разрушается хлорамином, хлорной известью, формалином, калия перманганатом, перекисью водорода и другими дезинфицирующими средствами. Основную часть массы вируса полиомиелита составляют нуклеопротеины. Очищенный вирус содержит 20—30 % рибонуклеиновой кислоты, с которой и связаны основные патогенные свойства этого возбудителя. Источником инфекции является больной человек или вирусоноситель, выделяющий вирусы с желудочно-кишечным содержимым или со слизью носоглотки и дыхательных путей. Передача инфекции осуществляется воздушно-капельным и фекально-оральным путем (через грязные руки, предметы обихода, продукты питания, воду). Классификация. Различают четыре формы полиомиелита: бессимптомную, абортивную, непаралитическую и паралитическую. I. Бессимптомная форма полиомиелита, клинически ничем не проявляясь, характеризуется временным выделением вируса. Эта форма чрезвычайно опасна в эпидемиологическом отношении: вирусоносители могут быть источником распространения заболевания. II. Абортивная форма протекает в виде кратковременного инфекционного заболевания с признаками легкого поражения верхних дыхательных путей или пищевого канала, без признаков поражения нервной системы (висцеральная форма полиомиелита). III. Непаралитическая, или менингеальная, форма характеризуется поражением мозговых оболочек или спинномозговых корешков. Клинически протекает как серозный менингит или менингорадикулит. Начинается остро, с повышения температуры тела до 39—40°С, которая носит двугорбный характер. Первый подъем температуры тела держится 1—3 дня, сопровождается незначительной головной болью, насморком, кашлем, гиперемией зева или желудочно-кишечными расстройствами (запор, понос). Перед вторым подъемом температуры тела больной в течение 2—3 дней чувствует себя здоровым. Второй подъем температуры тела, длящийся 1—З дня, совпадает с появлением менингеальных симптомов. Головная боль выражена меньше, чем при менингите другой этиологии, рвота одно- или двукратная. Больные вялы, адинамичны, сонливы. Течение менингеальной формы полиомиелита благоприятное, выздоровление без дефектов. IV. Паралитическая форма полиомиелита, собственно полиомиелит, встречается лишь в 2—3 % случаев, но именно эта форма заболевания в связи с тяжелыми последствиями в виде грубых двигательных расстройств превратила полиомиелит в социально-актуальную проблему. В паралитической форме полиомиелита выделяют несколько форм: спинальную, бульбарную, понтинную, смешанную (бульбо-понтинная, бульбоспинальная и др.), редкие формы (энцефалитическая, атактическая). Клиника. Инкубационный период длится в среднем 9— 12 дней и характеризуется слабо выраженными неспецифическими признаками инфекционного заболевания: субфебрильная температура, катаральные явления со стороны верхних дыхательных путей или легкие желудочно-кишечные расстройства. Затем состояние больного нормализуется, но через 2—3 дня (латентный период) развиваются симптомы поражения нервной системы. В течении паралитической формы полиомиелита выделяют четыре стадии: препаралитическую, паралитическую, восстановительную и резидуальную. Для препаралитической стадии характерно внезапное повышение температуры тела до 39—40 °С. Температура тела снижается критически или постепенно. Возможен второй подъем температуры тела, который совпадает с проникновением вируса в центральную нервную систему. В этой стадии заболевания отмечаются катаральные изменения со стороны верхних дыхательных путей и желудочно-кишечные расстройства, что нередко бывает причиной диагностических ошибок. Неврологические симптомы в этот период проявляются в виде гиперестезии кожи, общего гипергид-роза, признаков раздражения корешков и оболочек мозга, отмечается сонливость, подавленное настроение. Препаралитическая стадия длится от нескольких часов до 1—3 суток. Паралитическая стадия. Появление параличей обычно совпадает с повышением температуры, появление параличей приходится на часы ночного сна. Параличи чаще всего бывают множественными (пара-, три-, тетраплегии при спинальной форме полиомиелита). При бульбарной форме поражаются мышцы глотки, гортани и мягкого неба, что ведет к нарушению глотания, афонии, дизартрии. Это самая тяжелая форма полиомиелита, которая может сопровождаться нарушением дыхания и сердечной деятельности, нередко с летальным исходом. При понтинной форме полиомиелита чаще всего поражаются ядра лицевого нерва, что приводит к развитию паралича мышц лица. Параличи протекают по периферическому типу и характеризуются атонией, арефлексией и атрофией, которая проявляется уже через 7—10 дней после возникновения паралича. Паралитическая стадия длится в течение 7—10 дней и без четкой границы переходит в восстановительную. Восстановительная стадия характеризуется появлением активных движений в парализованных мышцах. Характерна асимметричность параличей. Наиболее интенсивно двигательная функция восстанавливается в течение первых пяти месяцев. Функции мышц восстанавливаются в одних случаях полностью, в других — частично; функции мышц, лишившихся более 70 % иннервирующих их мотонейронов, остаются глубоко нарушенными. Резидуальная стадия, или стадия остаточных явлений, характеризуется разнообразным сочетанием параличей и парезов отдельных мышц, наличием деформаций и контрактур конечностей. Кости пораженных конечностей отстают в росте, истончаются, становятся порозными. На пораженных конечностях отмечаются выраженные вегетативные расстройства: цианоз, снижение кожной температуры, гипергидроз и др. Спинномозговая жидкость при полиомиелите прозрачная, бесцветная, вытекает под несколько повышенным давлением. В первые 10 дней заболевания обнаруживается клеточно-белковая диссоциация (плеоцитоз до 300-Ю 6 в 1 л, преимущественно лимфоцитарный). Через 2-3 недели клеточно-белковая диссоциация сменяется белково-клеточной. Уровень глюкозы остается в пределах нормы. Со стороны крови при полиомиелите особых изменений не отмечается. Лечение при остром полиомиелите должно быть комплексным, с учетом стадии и формы болезни. Назначается постельный режим, со строгим соблюдением определенных ортопедических рекомендаций, направленных на предупреждение контрактур и деформаций конечностей. С целью повышения иммунобиологических свойств организма больным внутримышечно вводят гамма-глобулин. Используется сыворотка от выздоровевших родителей и от взрослых, контактировавших с больными детьми. Для уменьшения отека нервной ткани применяется дегидратационная терапия. С первых же дней необходимо вводить тиамина хлорид, аскорбиновую кислоту, цианоко-баламин. При бульбарных формах применяются сердечные средства, дыхательные аналептики, управляемое аппаратное дыхание. С прекращением появления новых параличей назначают анти-холинэстеразные препараты, стимулирующие мионевральную и межнейронную проводимость (дибазол, прозерин, нивалин). При соответствующих показаниях назначают антибиотики, обезболивающие средства. В комплексном лечении полиомиелита большая роль отводится физиотерапевтическим методам. После нормализации температуры тела, стабилизации параличей и улучшения общего состояния назначают поперечную диатермию на пораженные сегменты спинного мозга, УВЧ, парафиновые аппликации, влажные укутывания на 30—45 мин. Для восстановления функции парализованных мышц большое значение имеет массаж, ЛФК, электростимуляция пораженных мышц. Санаторно-курортное лечение следует применять не ранее чем через 6 месяцев и не позже чем через 3—5 лет после заболевания (Евпатория, Одесса, Анапа, Саки и др.). Применяются грязевые, серные, морские ванны. В резидуальном периоде проводится ортопедическое лечение (консервативное и оперативное).
Не нашли то, что искали? Воспользуйтесь поиском:
Это воспалительные заболевания головного мозга инфекционного, инфекционно-аллергического или, реже, аллергического происхождения. При вовлечении в патологический процесс кроме головного мозга еще и спинного мозга возникает энцефаломиелит, а при вовлечении мозговых оболочек- менингоэнцефалит.
Классификация:
ü Лейкоэнцефалиты ( главным образом страдает белое вещество головного мозга);
ü Полиоэнцефалиты (в основном страдает серое вещество)
ü Панэнцефалиты ( и серое и белое фещество)
Условно выделяют 2 вида энцефалитов:
ü Первичные, чаще всего вызывающиеся нейроприонными вирусами. Наибольшая летальность.
ü Вторичные инфекционно-аллергические или постинфекционные, при которых нервная система поражется изза аутоиммунных реакций.
Этиология
Возбудители чрезвычайно многообразны:вирусы( в большинстве), бактерии, риккетсии, грибки, простейшие. В возникновении заболевания играет целый ряд факторов, определяющее значение придается состоянию иммунной системы человека. Попадая в организм, вирус с током крови достигает ЦНС, что в значительной степени зависит от проницаемости ГЭБ, Реже он распространяется периневрально и с ретроградным током по лимфатическим сосудам черепно-мозговых нервов.
Клиника
При попадании вируса в ЦНС возникает целый ряд клинических симптомов, хотя возможно и бессимптомное течение. Продолжительность инкубационного периода при вирусных энцефалитах составляет 3недели и больше.
Продромальный период длится от нескольких часов до 2 недель. Проявляется он симптомами общей интоксикации: астения, головная боль, потеря аппетита, миалгия, субфебрильтая темпиратура.
Острая форма заболевания характеризуется:
ü повышением температуры от субфебрильной до высокой лихорадки
ü появлением неврологической симптоматики (общемозговой, менингеальной, очаговой)
ü нарушением сознания (от оглушения до глубокой комы)
ü эпилептическими припадками
ü вестибулярными нарушениями
ü нарушение сна
Продолжительность острой стадии варьируется в зависимости от формы энцефалита от нескольких дней до нескольких месяцев.
Динамика неврологической симптоматики различна: стабилизируется, регрессирует, неуклонно нрастает вплоть до летального исхода.
Заболевание может перейти в хроническую формус появлением новы неврологических симптомов.
Диагностика
ü выделение и идентификация возбудителя
ü подтверждение наличия возбудителя серологическими тестами
Используют методы ПЦР, анализ ЦСЖ.
Лечение
1. Патогенетическая терапия: глюкокортикоиды, диуретики)
2. Этиотропная терапия ( гамма-глобулин,нуклеазы)
3. Инфузионная терапия ( преднизолон, дексазон, гидрокортизон; антигистаминные препараты)
4. Симптоматическая терапия( жалопонижающие, противовоспал-е, противосудорож-я терапия, дезинтоксикационная терапия, реанимационные мероприятия)
5. Восстановительное лечение (витамины группы В, экстракт алоэ, церебролизин, аминалон)
Вегетативная дистония, вегетативный криз (паническая атака). Этиология, патогенез, клиника, диагностика, неотложная помощь, лечение.
Вегетативно-сосудистая дисфункция (ВСД) - распространенное в лечебно-диагностической практике обозначение разнообразных по происхождению и проявлениям, но функциональных в своей основе вегетативных расстройств, обусловленных нарушением нейрогуморальной регуляции вегетативных функций. Эти расстройства наиболее часто наблюдаются при неврозах, гиподинамии, при эндокринной дисгармонии в пубертатном и климактерическом периодах, а также при неврозоподобных состояниях, связанных с нервно-психическим или физическим переутомлением, инфекциями, интоксикациями, абстиненцией у токсикоманов и другой природы.
В патогенезе ВСД обычно участвуют расстройства регуляции вегетативной деятельности на всех уровнях - от коры головного мозга до периферических отделов вегетативной нервной системы (включал адрено- и холинорецепторы исполнительных органов), а также эндокринных звеньев регуляции.
Однако, в зависимости от этиологии и проявлений ВСД, нередко может быть выделено преимущественное патогенетическое значение нарушений на каком-либо уровне - корковом, гипоталамическом, с преобладанием активности парасимпатического или симпатического отдела вегетативной нервной системы и т. д.
2. Клинические проявления ВСД. Лечение
В синдром вегетативной дистонии объединяются симпатические, парасимпатические и смешанные симптомокомплексы, проявляющиеся перманентно или в виде пароксизмов (кризов), имеющие генерализованный, системный или локальный характер.
У большинства больных имеются какие-либо проявления астении - утомляемость, раздражительность, расстройства сна, низкий порог болевой чувствительности, ощущение неудовлетворенности вдохом, кардиалгии, жжение в разных участках тепа и т. п.).
Из признаков вегетативной дисфункции могут быть ощущения сердцебиений при склонности к синусовой брадикардии или тахикардии; суправентрикулярная (редко желудочковая) экстрасистолия, пароксизмальная тахикардия; патологические вазомоторные реакции-ощущение приливов жара или холода, повышение или понижение АД, бледность или гиперемия кожи, зябкость кистей, стоп; общая или преимущественно местная (подмышечная, ладонная) потливость; признаки секреторной и моторной дисфункции желу-дочнокишечного тракта; расстройства половых функций и др. В зависимости от характера и уровня расстройств регуляции проявления ВСД могут быть представлены как немногими из перечисленных расстройств преимущественно в пределах какой-либо одной системы (напр. сердечно-сосудистой, пищеварительной) или даже одного органа, так и разнообразным сочетанием признаков нарушения деятельности многих органов.
Лечение направлено, прежде всего, на основное заболевание (невроз, патологический климакс и т. д.), включает также патогенетическую терапию (седативные средства; при необходимости холинолитики, блокаторы адренорецепторов) и применение симптоматических средств - гипотензивных, антиаритмических и др.
Во всех случаях показаны нормализация режима труда и отдыха, обеспечение полноценного сна, занятия физкультурой, закаливание. Неотложную терапию вегетативных кризов начинают с парентерального введения 10 мг седуксена. При адренергическом кризе показаны бета-адреноблокаторы (напр., индерал парентерально или внутрь), а при выраженном подъеме диастолического АД также альфа-адренобпокаторы (фентоламин, тропафен). Прихолинергическом кризе подкожно вводят атропин, платифиллин, а при сопутствующем выраженном подъеме АД, возбуждении дыхания - ганглерон. Показаны бромиды, димедрол, балланспон, беллоид, транквилизаторы,
Дата добавления: 2018-05-31 ; просмотров: 543 ;
ЛЕКЦИЯ № 10. Менингиты и энцефалиты. Нейросифилис
Менингит – воспаление мозговых оболочек. Различают серозные и гнойные менингиты. По патогенезу менингит делится на первичный и вторичный. По локализации менингиты делятся на генерализованные и ограниченные, а также базальные и конвекситальные) (на выпуклой поверхности). По течению различают молниеносный, острый, подострый и хронический менингит. По степени выраженности менингит делится на легкую, средней тяжести, тяжелую и крайне тяжелую форму. По этиологии выделяют бактериальный, вирусный, грибковый и протозойный менингит.
Различают три механизма развития менингита: в результате открытой черепно-мозговой или позвоночно-спинальной травмы, лимфогенное или периневральное распространение возбудителя, гематогенное распространение возбудителя.
Патогенез включает в себя воспаление и отек оболочек мозга, нарушение циркуляции в мозговых сосудах, задержку резорбции цереброспинальной жидкости, развитие водянки мозга, повышение внутричерепного давления, перерастяжение мозговых оболочек, корешков нервов и воздействие интоксикации.
Для менингита характерны три синдрома: общий инфекционный, оболочечный, синдром воспалительных изменений цереброспинальной жидкости.
Для уточнения диагноза производится исследование цереброспинальной жидкости при помощи бактериологических или других методов. Общий инфекционный синдром включает в себя повышение температуры тела, озноб, лейкоцитоз, повышение СОЭ, учащение пульса и частоты дыхания.
Менингиальный синдром включает головную боль, рвоту, менингиальную позу, симптомы Кернига и Брудзинского, ригидность шейных мышц. Заболевание начинается с появления головной боли в результате раздражения рецепторов мозговых оболочек воспалительным процессом и токсинами. Рвота возникает при головной боли, с приемом пищи не связана. Ригидность шейных мышц определяется при попытке пассивного сгибания головы в положении лежа и заключается в ощущении сопротивления, которое вызывает боль у больного.
Симптом Кернига заключается в появлении боли в пояснице и ноге при попытке пассивного ее разгибания в коленном суставе. Нога при этом согнута в тазобедренном суставе под прямым углом. Также отмечается повышение чувствительности к громким звукам, различным запахам. При движении глазных яблок появляется болезненность. Характерен скуловой симптом Бехтерева – локальная болезненность при поколачивании по скуловой дуге. Обязательным методом исследования является люмбальная пункция.
Менингит характеризуется повышением ликворного давления, изменением цвета ликвора, плеоцитозом, в зависимости от того, серозный менингит или гнойный, увеличивается количество лейкоцитов или лимфоцитов. Также увеличивается количество белка. Наиболее клинически выраженным является менингит бактериального происхождения.
Эпидемический цереброспинальный менингит вызывается менингококком Вейксельбаума, передается капельным и контактным путем. Инкубационный период 1–5 суток. Характеризуется острым началом: температура повышается до 40 °C, появляются сильная головные боли, рвота, сознание нарушается. Оболочечный синдром проявляется к третьему дню болезни. Ликвор мутный, ликворное давление повышено, отмечается нейтрофильный плеоцитоз, количество белка 1—16 г/л. В крови количество лейкоцитов до 30 X 10/л, СОЭ повышена. Осложнениями заболевания могут быть отек мозга и острая надпочечниковая недостаточность.
Вторичный гнойный менингит может возникать при контактном, периневральном, гематогенном или лимфогенном пути инфицирования. Характерными симптомами являются слабость, повышение температуры до 40 °C, головная боль, рвота не постоянно. Через сутки появляются оболочечные симптомы и нарушения психики. Часто поражаются черепные нервы.
Лечение гнойных менингитов включает анальгетики, противо-судорожные препараты, антибиотики, сульфаниламиды. Выбор антибиотика зависит от этиологии. При развитии гиповолемии проводят внутривенное вливание физраствора. При развитии ацидоза вводится 4–5 %-ный раствор бикарбонат натрия (до 800 мл). Для дезинтоксикации применяют гемодез.
Туберкулезный и вирусный менингит относится к серозным менингитам.
Туберкулезный менингит – вторичное заболевание. Путь распространения – гематогенный. Заболеванию предшествует продромальный период, проявляющийся слабостью, головными болями, нарушениями психики, анорексией, субфебрильной температурой.
Через 2–3 недели появляется оболочечный синдром. При обследовании отмечается повышение ликворного давления. В ликворе наблюдается плеоцитоз (600–800 X 10 /л), количество белка – 2–3 г/л. Характерным является выпадение осадка в виде фибриновой сетки.
В ликворе обнаруживаются возбудители туберкулеза. В крови – лейкоцитоз и увеличение СОЭ. Лечение включает противотуберкулезные препараты, кортикостероиды.
Данный текст является ознакомительным фрагментом.
Менингит может быть не только самостоятельным заболеванием, вызванным проникновением вредоносных агентов, но и следствием многих других патологий.
Среди таких патологий особенно важны заболевания ЛОР-органов, глаз, ротовой полости и шеи. Однако, даже такие отдаленные процессы, как, например, перитонит, могут привести к развитию менингита.
В этиологии менингита различают:
- Первичный — возникает при непосредственном воздействии вирусов или бактерий на оболочки головного мозга. Нередко сочетается с воспалением самого головного мозга. Среди бактериальных инфекционных агентов большую часть причин заболевания занимают менингококки. Среди вирусных — вирусы гриппа, клещевого энцефалита.
- Вторичный. Возникает вследствие распространения инфекции из других очагов. Такими очагами чаще всего служат отиты, мастоидиты, синуситы, панофтальмиты, абсцессы верхней и нижней челюстей.
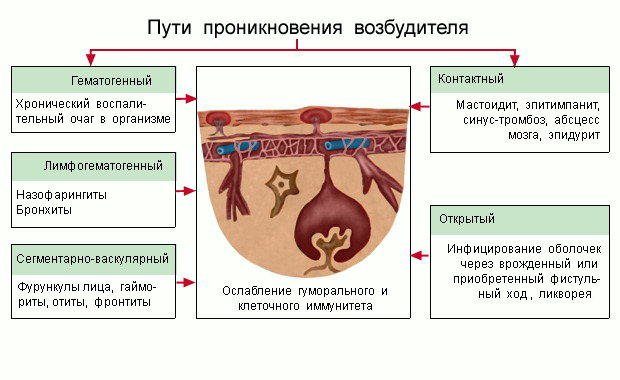
Патогенез
Проникновение инфекции может происходить следующими путями:
- Гематогенный — инфекция из перифокального очага воспаления проникает с током крови в мозговые оболочки. Или же, в случае тропности агентов к мозговым оболочкам и головному мозгу — после инвазии с током крови бактерии или вирусы сразу же проникают в черепную коробку, не образуя очага воспаления вне ее.
- Контактный — воспаление ЛОР-органов, прилежащих непосредственно к оболочкам головного мозга (за исключением тонкой костной перегородки), воспаление глазного яблока, может происходить контактное распространение гнойной ифекции.

Клиника
В зависимости от характера заболевания, которое может быть хроническим, подострым, острым или молниеносным, скорость нарастания симптомов различна, как и степень их выраженности.
К характерным симптомам менингита относят:
- Ригидность затылочных мышц
- Симптом Кернига — в диагностическом плане этот симптом гораздо важнее ригидности затылочных мышц, так как проявляется гораздо раньше. Слабоположительный симптом Кернига, к тому же, может быть единственным проявлением менингита.
- Симптомы Брудзинского
- Нарушение поведения
- Нарушения сознания — от незначительной оглушенности до глубокой комы
- Головные боли — как и симптому Кернига, головным болям пациентов, тем более, слабым, придают малое значение. Однако и этот симптом важен для диагностики потому, что также может быть единственным проявлением заболевания.
- Тошнота, рвота, не приносящие облегчения
- Повышение внутричерепного давления
- Анизокория — нарастающая анизокория точный диагностический признак ухудшения состояния пациента, которое требует перевода больного в отделение интенсивной терапии
Заболевание может начинаться как внезапно — с резкого повышения температуры тела, тошноты с рвотой и потерей сознания, так и постепенно — при распространении инфекции из других очагов или при подостром виде первичного менингита. В последнем случае пациент может несколько дней ощущать типичные симптомы интоксикации — незначительное повышение температуры, слабость, головную боль, возможна боль в мышцах (характерно для гриппа).
С течением времени самочувствие пациента, как и его состояние, ухудшаются. Развивается нарушение сознания, потеря речи, при присоединении осложнений, например, развитии энцефалита или отека головного мозга возможны очаговые нарушения (парезы, параличи, диссоциированные расстройства чувствительности). При несвоевременном лечении или при его отсутствии летальный исход практически неизбежен.
Диагностика
Помимо характерных жалоб на головную боль и другие симптомы интоксикации, помимо вышеописанных симптомов, которые можно выявить при физикальном осмотре, для диагностики этиологии менингита выполняют люмбальную пункцию. На основании полученных данных можно сразу дифференцировать серозный и гнойный менингиты.
Для менингита характерно вытекание спинно-мозговой жидкости из пункционной иглы струйкой или частыми каплями — что свидетельствует о нарастании гидроцефалии.
Для серозного менингита характерны:
- – прозрачность ликвора или опалесцентность
- – двух- или трехзначный цитоз
- – белок до тысячи мг/л
- – большое количество лимфоцитов
- – малое количество нейтрофилов
Для гнойного менингита характерны:
- – мутность ликвора
- – четырехзначный цитоз
- – большое количество белка (вплоть до шестнадцати тысяч мг/л, что приводит к повышению вязкости ликвора до такого состояния, что он практически не вытекает из иглы)
- – малое количество лимфоцитов
- – большое количество нейтрофилов
Для более точной дифференцировки заболевания проводятся реакции ПЦР, посева ликвора на питательную среду, серодиагностика.

Терапия ведется по всем трем направлениям:
- – этиотропная терапия
- – патогенетическая
- – симптоматическая
К этиотропной терапии относят лечение антибактериальными и противовирусными препаратами. К сожалению, в отличие от бактериальных инфекций, вирусные практически не поддаются этиотропной терапии, за исключением вируса гриппа.
Антибактериальными препаратами выбора являются макролиды и цефалоспорины третьего и четвертого поколений. Однако следует учитывать, что их применение должно быть дополнено препаратами других рядов, после того, как удастся установить возбудителя заболевания. Например, менингококковый менингит относится к тем редким инфекционным болезням, на которые лучше всего действуют препараты пенициллинового ряда.
Важно: осталось мало инфекций, поддающихся терапии пенициллинами. Но те возбудители, что еще остались чувствительны к ним, малочувствительны к другим антибиотикам.
Важно: если состояние пациента тяжелое или развивается сепсис, применение бактерицидных антибиотиков недопустимо — это вызовет лишь ухудшение состояния. Если же другой возможности нет — антибиотикотерапию необходимо производить под прикрытием преднизолона.
Патогенетическая терапия включает в себя дезинтоксикацию организма и уменьшение воспалительной реакции.
- – Введение кристаллоидов и коллоидов в соотношении 3:1. Следует учитывать количество вводимой жидкости. При тяжелой степени вводить нужно 3 – 3,5 литра, при средней степени тяжести — 2 – 3 литра, при легкой — около полутора литров.
- – Введение маннитола или лазикса. Осмотические диуретики предпочтительны при переходе менингита в менингоэнцефалит, хоть и действуют не столь эффективно, как петлевые диуретики.
- – Поскольку диуретики выводят важные электролиты, стоит назначить внутривенно препараты калия
- – Аскорбиновая кислота поможет стабилизировать сосуды
- – Внутривенное введение преднизолона. Преднизолон не только выполняет функцию прикрытия для антибиотиков, не позволяя пациенту уйти в шоковое состояние, но и эффективно снижает уровень воспалительной реакции.
К симптоматической терапии относят противорвотные препараты, при возникновении судорог — противосудорожные, миорелаксирующие.
При своевременном и правильном лечении летальный исход наблюдается достаточно редко. Летальность удалось снизить до 8-20% при менингококковом менингите. При вирусном — смерть пациента наблюдается крайне редко.
Бактерии и вирусы – основные принципы лечения
Искусственные частицы могут заменить антибиотики в будущем
Читайте также:


