Диспансерному наблюдению после перенесенного сальмонеллеза подлежат
Все реконвалесценты с локализованной формой иерсиниозаосматриваются участковым врачом через 1 месяц с однократным обследованием крови и мочи. При наличии рецидива и при генерализованных формах срок наблюдения увеличивается до 3 месяцев с проведением: двукратного обследования через 1 и 3 месяца (гемограмма, биохимическое обследование крови, бактериологический посев кала). Особое внимание следует обращать на состояние сердечно-сосудистой системы, почек, суставов.
Профилактика. С целью предупреждения и распространения иерсиниозов в практической медицине используется неспецифические мероприятия.
Важнейшим в системе профилактических мероприятий является неукоснительно соблюдение санитарно-гигиенические правила хранения и приготовления пищи. Большая осторожность необходима в отношении овощей, употребляемых в сыром виде. Определенное значение в комплексе профилактических мероприятий имеет дератизация.
Профилактические мероприятия в очаге проводятся в основном такие же, как и при кишечных инфекциях. Специфическая профилактика не разработана.
А)Частота осмотров (где, кем осуществляются):
- При локализованных формах без рецидивов – 1 мес с однократным исследованием мочи, СОЭ.
- При рецидивах – повторный осмотр до 3 мес.
- При генерализованных формах с внекишечными очагами (митокардиты, артриты, менингит др.)- 2 раза в 1 мес и по 1 разуна 2-4 –й меси более при наличии клинических проявлений – осмотры участковым врачом или инфекционистом.
Б)При осмотре обрашать внимание на :
- Лихорадку, интоксикацию (плохой аппетит, головная боль, вялость, потливость, рвоту).
- Изменеие в сердце (увеличение гоаниц, измение ЭКГ).
- Появление мышечно-суставных болей, артриты.
В)Дополнительные методы исследования:
- Термометиря при появлении симптомов болезни.
- Исследование мочи,крови (Л=лейкоциты, сдвиг формулы влево).
-Биохимическое исследование крови (С-реактю белок, мукопротеиды, трансаминазы), серолог. Исслед. Титов АТ в РА или РПГА.
- Посевы кала, мочи, при показанияз – желчиЮ крови, слизи зева.
Г)Основные пути оздоровления.
При рецидивах – госпитализация, либо лечение на дому (8-15 дней антибиотикотерапия). При показаниях - консультации кардиолога, невропатолога, окулиста.
Д)Критерии эффективности и снятие с учета.
Стойкое клиническое выздоровление, нормализация анализов крови, отрицательный результат бактериологического посева.
Диспансеризация при кампилобактериозе:
А). Диспансерное наблюдение проводится:
- 2-кратно – через 2 нед и через 1 мес послевыписки из стационара.
- при рецидивах наблюдение продолжить на 1 мес.
Б) Возможны рецидивы через 1-3 нед после выздоровления. Приэтом появляются кардиты, артриты, панкреатиты, холециститы на фоне лихорадки и возможного рецидива кишечного синдромаю
В) При рецидивах – посевы кала, крови, анализ периф. крови. При поражении суставов и сердца – наблюдение ревматолога. Пр панкреатитах – гастроентеролога.
Диспансеризация при шигеллезе..
А) Острый шигеллез: дети, посещающие ДДУ, спец. санатории, интернаты, детские дома, наблюдаются 1 мес – через неделю и через 4 мес. Осмотр врачом (поликлиники, стационара).
Постинфекционный энтерит и энтероколит у детей до 1года- осмотр 2 раза в месяц и в течение 3 мес.
Б) Общее самочувствие, аппетит, боли в животе, симптомы дистального колита. Частота, характер, патологические примеси в стуле. Динамика массы тела.
В) Острый Шигеллез: 1 посев кала через 1 мес. При наличии дисфункции кишечника – 3 посева кала с перерывом 1 мес. При затяжных энетроколитах у детей старше 2 лет – ректороманоскопия.
Г) Диета, умеренно механически щадящая, с исключением копченостей, жирного, консервов, свежего момлока. Режим общий.
Д) После О. Шигеллеза – стойкое выздоровление , отр. рез.посева кала.
Диспансеризация при сальмонеллезе
Бактериовыделители сальмонелл в детские ясли, дома ребенка не допускаются, разрешается посещать только после получения 3-х кратно отрицательных результатов бак.исследования кала, проведенных в течение 15 дней после последного высева с испражнениями сальмонелл.
Наблюдение – участковый врач или инфекционист поликлиники.
Б) Общее самочувствие (вялость, нарушение сна). Лихорадка, в том числе субфебрильная, волнообразная. Аппеитит. Хпарактерстула(кратность, патологические примеси.Язык. Увеличение печени и селезнки. Метеоризм. Прибавка Мт. Переносимость пищевых продуктов.
В) При подозрении на рецидив: а) посев (по показаниям) мочи, крови, копрограммы, общий ан.крови, б) при возможности – серолог. обследование (АТ); в) При наличии признаков вторичной ферментопатии- комплекс специальных методов.
Г) Диета: а) старше 1 года, выписанных в нормальным стулом - соотв. возрасту, с исключ. консервов, пряностей; б) детям до 1года с нормальным стулом- по возрасту, с использованием кисломолочных смесей. Ферменты. Биопрепараты. Специфические фаги- при повторном высеве на фоне нормальной Тт. Курс – 7 дней (внутрь и в клизме).
При рецидиве – повторная госпитализация.
Д) Клиническое выздоровление. Три отрицательных бак.посева кала, взятых 1 раз в месяц – для детей ДДУ. Снимают с учета через 3 мес после номализации клинико-лабораторных показателей.
Диспансеризация при эшерихиозах
А) Подлежат: все дети 1года, перенесшие ЭПЭ, ЭИЭ, ЭТЭ;дети до 3 лет ДДУ с ЭПЭ и ЭИЭ; осмотр проводится 2 раза после выписки и через 1 мес участковым врачом или инфекционистом.
Б) Жалобы: аппетит, диспептические явления, прибавка Мт. Объективные данные : эмоциональный тонус тургор тканей, состояние кожи, язык., размеры живота, характер стула (наличие зоны обводнения), диурез.
Г) Диета по возрасту, с использованием кисломолочных смесей.
Д) ) Клиническое выздоровление. Отрицательный бак.посева кала, взятых 1 раз через месяц после выписки. Снимают с учета после нормализации клинико-лабораторных данных – через 1 мес.
15. Диспансерному наблюдению после перенесенной острой дизентерии подлежат:
1) работники объектов общественного питания, продовольственной торговли, пищевой промышленности;
2) дети детских домов, домов ребенка, школ-интернатов;
3) работники психоневрологических диспансеров, детских домов, домов ребенка, домов-интернатов для престарелых и инвалидов.
16. Диспансерное наблюдение проводится в течение одного месяца, в конце которого обязательно однократное бактериологическое обследование.
17. Кратность посещения врача определяется по клиническим показаниям.
18. Диспансерное наблюдение осуществляется участковым врачом (или семейным врачом) по месту жительства или врачом кабинета инфекционных болезней.
19. При рецидиве заболевания или положительном результате лабораторного обследования, лица, переболевшие дизентерией, вновь проходят лечение. После окончания лечения, эти лица в течение трех месяцев ежемесячно проходят лабораторное обследование. Лица, у которых, бактерионосительство продолжается более трех месяцев, подвергаются лечению как больные с хронической формой дизентерии.
20. Лица из числа декретированной группы населения допускаются работодателем на работу по специальности с момента предоставления справки о выздоровлении. Справка о выздоровлении выдается лечащим врачом только после полного выздоровления, подтвержденного результатами клинического и бактериологического обследования.
Лица с хронической дизентерии переводятся на работу, где они не представляют эпидемиологической опасности.
21. Лица с хронической дизентерией состоят на диспансерном наблюдении в течение года. Бактериологические обследования и осмотр врачом-инфекционистом лиц с хронической дизентерией проводится ежемесячно.
6. Санитарно-эпидемиологические требования к организации и проведению санитарно-противоэпидемических (профилактических) мероприятий по предупреждению сальмонеллеза
22. Обязательному бактериологическому обследованию на сальмонеллез подлежат следующие категории лиц населения:
1) дети в возрасте до двух лет, поступающие в стационар;
2) взрослые, госпитализированные в стационар по уходу за больным ребенком;
3) роженицы, родильницы, при наличии дисфункции кишечника в момент поступления или в течение предшествующих трех недель до госпитализации;
4) все больные независимо от диагноза при появлении кишечных расстройств во время пребывания в стационаре;
5) лица из числа декретированных групп населения, которые предположительно явились источником инфекции в очаге сальмонеллеза.
23. Эпидемиологическое обследование очагов сальмонеллеза проводится в случае заболевания лиц, относящихся к декретированной группе населения или детей в возрасте до двух лет.
24. Госпитализация больных сальмонеллезом проводится по клиническим и эпидемиологическим показаниям.
25. Выписку реконвалесцентов после сальмонеллеза проводят после полного клинического выздоровления и однократного отрицательного бактериологического исследования кала. Исследование производят не ранее трех дней после окончания лечения.
26. Диспансерному наблюдению после перенесенного заболевания подвергаются только декретированные группы населения.
27. Диспансерное наблюдение за лицами, переболевшими сальмонеллезом, осуществляют врач кабинета инфекционных болезней или участковые (семейные) врачи по месту жительства.
Лица из числа декретированных групп населения допускаются работодателем на работу по специальности с момента предоставления справки о выздоровлении.
28. Реконвалесценты из числа декретированных групп населения допускаются работодателем на работу по специальности с момента предоставления справки о выздоровлении.
Реконвалесцентов, продолжающих выделять сальмонеллы после окончания лечения, а также выявленных бактерионосителей из числа декретированных групп населения территориальные подразделения ведомства государственного органа в сфере санитарно-эпидемиологического благополучия населения отстраняет от основной работы на пятнадцать календарных дней. Работодатель переводит их на работу, где они не представляют эпидемиологической опасности.
При отстранении в течение пятнадцати календарных дней проводят трехкратное исследование кала. При повторном положительном результате порядок отстранения от работы и обследования повторяют еще в течение пятнадцати дней.
При установлении бактерионосительства более трех месяцев, лица, как хронические носители сальмонелл, отстраняются от работы по специальности на двенадцать месяцев.
По истечении срока проводят трехкратное исследование кала и желчи с интервалом один-два календарного дня. При получении отрицательных результатов допускаются к основной работе. При получении одного положительного результата такие лица рассматриваются как хронические бактерионосители, территориальными подразделениями ведомства государственного органа в сфере санитарно-эпидемиологического благополучия населения отстраняются от работы, где они представляют эпидемиологическую опасность.
29. Детей, продолжающих выделять сальмонеллы после окончания лечения, лечащий врач отстраняет от посещения организации дошкольного воспитания на пятнадцать календарных дней, в этот период проводят трехкратное исследование кала с интервалом один-два дня. При повторном положительном результате такой же порядок отстранения и обследования повторяют еще в течение пятнадцати дней.
Санитарно-эпидемиологические требования к организации и проведению санитарно-противоэпидемических (профилактических) мероприятий по предупреждению брюшного тифа и паратифов
ГЛАВНЫЙ ГОСУДАРСТВЕННЫЙ САНИТАРНЫЙ ВРАЧ
РОССИЙСКОЙ ФЕДЕРАЦИИ
от 26 апреля 2010 года N 36
Об утверждении СП 3.1.7.2616-10
(с изменениями на 21 января 2011 года)
____________________________________________________________________
Документ с изменениями, внесенными:
постановление Главного государственного санитарного врача Российской Федерации от 21 января 2011 года N 10 (Российская газета, N 87, 22.04.2011).
____________________________________________________________________
В соответствии с Федеральным законом от 30.03.99 N 52-ФЗ "О санитарно-эпидемиологическом благополучии населения" (Собрание законодательства Российской Федерации, 1999, N 14, ст.1650; 2002, N 1 (ч.1), ст.2; 2003, N 2, ст.167; 2003, N 27 (ч.1), ст.2700; 2004, N 35, ст.3607; 2005, N 19, ст.1752; 2006, N 1, ст.10; 2006, N 52 (ч.1), ст.5498; 2007, N 1 (ч.1), ст.21; 2007, N 1 (ч.1), ст.29; 2007, N 27, ст.3213; 2007, N 46, ст.5554; 2007, N 49, ст.6070; 2008, N 24, ст.2801; 2008, N 29 (ч.1), ст.3418; 2008, N 30 (ч.2), ст.3616; 2008, N 44, ст.4984; 2008, N 52 (ч.1), ст.6223; 2009, N 1, ст.17) и постановлением Правительства Российской Федерации от 24.07.2000 N 554 "Об утверждении Положения о государственной санитарно-эпидемиологической службе Российской Федерации и Положения о государственном санитарно-эпидемиологическом нормировании" (Собрание законодательства Российской Федерации, 2000, N 31, ст.3295; 2004, N 8, ст.663; 2004, N 47, ст.4666; 2005, N 39, ст.3953)
1. Утвердить санитарно-эпидемиологические правила СП 3.1.7.2616-10 "Профилактика сальмонеллеза" (приложение).
2. Ввести в действие указанные санитарные правила с момента официального опубликования.
Приложение. Санитарно-эпидемиологические правила СП 3.1.7.2616-10. Профилактика сальмонеллеза
УТВЕРЖДЕНЫ
постановлением Главного
государственного санитарного
врача Российской Федерации
от 26 апреля 2010 года N 36
Санитарно-эпидемиологические правила
СП 3.1.7.2616-10
(с изменениями на 21 января 2011 года)
____________________________________________________________________
В документе учтены:
Изменения и дополнения N 1 от 21 января 2011 года (постановление Главного государственного санитарного врача Российской Федерации от 21 января 2011 года N 10).
____________________________________________________________________
1.1. Санитарные правила устанавливают основные требования к комплексу организационных, санитарно-противоэпидемических (профилактических) мероприятий, направленных на предупреждение возникновения и распространения случаев заболевания сальмонеллезом среди населения.
1.2. Соблюдение санитарно-эпидемиологических правил является обязательным для граждан, индивидуальных предпринимателей и юридических лиц.
1.3. Контроль за выполнением настоящих санитарных правил возложен на органы, осуществляющие государственный санитарно-эпидемиологический надзор.
2.1. Сальмонеллезы - широко распространенная инфекция человека и животных, вызываемая различными представителями рода сальмонелла вида enterica.
2.2. Возбудители сальмонеллезов обладают способностью к значительной выживаемости на объектах внешней среды в зависимости от температуры, влажности и массивности заражения.
2.3. Основными источниками возбудителя инфекции являются сельскохозяйственные животные и птицы. Наиболее эпидемически значимым источником возбудителя в настоящее время являются куры, крупный рогатый скот и свиньи. На отдельных территориях, характеризующихся национальными особенностями питания, в качестве источников могут выступать мелкий рогатый скот и лошади. Грызуны, в первую очередь крысы и мыши, также представляют собой массивный резервуар сальмонеллезной инфекции. Доказана роль человека как источника возбудителя инфекции при сальмонеллезах. Наибольшую опасность в этих случаях он представляет для детей раннего возраста и пожилых, а также лиц с ослабленным иммунитетом. Инфицированный человек (особенно бессимптомный носитель) представляет особую опасность в том случае, если он имеет отношение к приготовлению и раздаче пищи, а также продаже пищевых продуктов.
2.4. Механизм передачи возбудителя реализуется преимущественно пищевым (алиментарным) путем. При этом факторами передачи возбудителя являются пищевые продукты, прежде всего такие как мясо и мясопродукты, яйца и кремовые изделия. Особую опасность в связи с возможной трансовариальной передачей возбудителя представляют куриные яйца, инфицированные до снесения, а также продукты, приготовленные из них, в том числе майонез и сухой яичный порошок. Известны заболевания сальмонеллезом, связанные с употреблением сыров, брынзы, рыбы, в том числе копченой, морепродуктов.
Вода как фактор передачи возбудителя инфекции имеет второстепенное значение. Реальную эпидемическую опасность представляет вода открытых водоемов, загрязненная сточными выбросами (канализационные выбросы, сбросы сточных вод мясокомбинатов и боен, а также объектов птицеводства и животноводства).
Контактный путь передачи возбудителя чаще всего реализуется в условиях стационаров, где факторами передачи являются предметы обихода, руки обслуживающего персонала, белье, уборочный инвентарь, лекарственные растворы и другие факторы передачи.
Передача возбудителя возможна пылевым путем при вдыхании воздуха, содержащего контаминированный возбудителем аэрозоль.
2.5. Инкубационный период колеблется от 2-6 часов до 2-3 дней. При бытовом пути передачи он может увеличиваться до 4-7 суток.
3.1. Лабораторные исследования, направленные на обнаружение и идентификацию сальмонелл, а также на проведение серологических тестов, осуществляются аккредитованными для работы с возбудителями III-IV групп патогенности лабораториями независимо от организационно-правовых форм и форм собственности в соответствии с действующими нормативными правовыми актами.
3.2. Основным методом для подтверждения наличия сальмонелл является бактериологический (выделение и идентификация возбудителя с помощью питательных сред и биохимических тестов).
Материалом для исследований могут служить испражнения, рвотные массы, промывные воды желудка, а при необходимости моча, кровь, желчь и другие выделения из пораженных органов больных.
3.3. В качестве вспомогательных применяются серологические методы исследования (Реакция пассивной гемагглютинации (РПГА) в случаях необходимости с раздельным определением IGM и IGG антител и другие) и молекулярно-генетические методы (Полимеразная цепная реакция (ПЦР) и другие).
3.4. Основным критерием, свидетельствующим о принадлежности выделенного возбудителя к роду сальмонелла, является его антигенная структура. Основой для определения антигенной формулы сальмонелл является схема Кауффмана-Уайта, представляющая по существу каталог антигенов, имеющих первостепенную диагностическую ценность.
Последняя из изданных схем Кауффмана-Уайта (2001 год) включает 450 групп, объединяющих 2501 серовар.
3.5. Этиологическая расшифровка случаев сальмонеллеза должна проводиться не позднее 4-5-го дня с момента взятия проб.
4.1. Выявление случаев заболеваний сальмонеллезами людей, а также бактерионосителей проводится медицинскими работниками лечебно-профилактических организаций (ЛПО) независимо от форм собственности и ведомственной принадлежности во время амбулаторных приемов, посещений на дому, при медицинских осмотрах, диспансеризации и при других мероприятиях.
4.2. Обследованию на наличие возбудителей сальмонеллезов подлежат лица с кишечными дисфункциями, переболевшие сальмонеллезом, а также поступающие на работу на предприятия пищевой промышленности, торговли, общественного питания, объекты водопользования, в детские учреждения, а также в лечебно-профилактические учреждения.
4.3. Медицинским работником, установившим диагноз сальмонеллез (или при подозрении на него с учетом клинических и эпидемиологических данных), производится забор клинического материала от больного (фекалии, кровь, рвотные массы, промывные воды желудка, при необходимости моча) в день обращения и до начала этиотропного лечения.
4.4. При лечении больного на дому сбор материала для исследования осуществляется персоналом лечебно-профилактических учреждений.
4.5. Доставка клинического материала в лабораторию с целью установления этиологии возбудителя и его биологических свойств проводится в течение 24 часов.
4.6. Диагноз устанавливается на основании клинических признаков болезни, результатов лабораторного исследования, эпидемиологического анамнеза.
4.7. По степени достоверности диагноза случаи заболевания сальмонеллезами классифицируются как подозрительные, вероятные или подтвержденные.
4.7.1. Подозрительный случай сальмонеллеза - лихорадка более 38°С, диарея, рвота, боли в животе.
4.7.2. Вероятный случай сальмонеллеза - связь заболевания с употреблением эпидемически значимых при сальмонеллезе продуктов.
Острое инфекционное заболевание системы пищеварения, которое возникает в результате заражения бактериями Salmonella - это сальмонеллез. На сегодняшний день он занимает второе место по частоте встречающихся заболеваний желудочно-кишечного тракта. В этой статье мы подробно расскажем о том, как проводится его лечение.
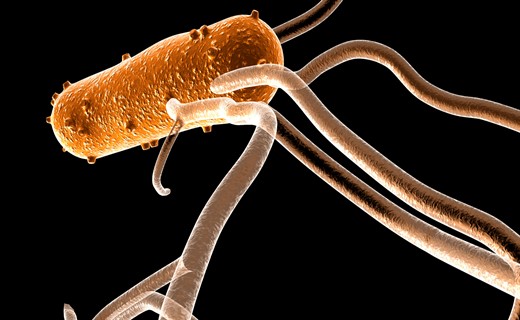
Чем лечить сальмонеллез у детей?
Лечение комплексное: режим, диета, этиотропная, патогенетическая и симптоматическая терапия проводятся с учетом формы, тяжести и периода болезни, ведущего синдрома, возраста и преморбидного фона ребенка. Госпитализация больных осуществляется по клиническим и эпидемиологическим показаниям. Обязательной госпитализации подлежат мальчики и девочки любого возраста с клиническими проявлениями пищевой токсикоинфекции.
Постельный режим: при тяжелых формах - до 3 недель, среднетяжелых - 2 недели, легких - 1 неделя. Расширение режима осуществляется при улучшении общего состояния, нормализации температуры тела и стула.
Диета во время лечения сальмонеллеза у детей
Принципиально не отличается от диеты больных другими кишечными инфекциями. В острый период болезни больным с тяжелыми и среднетяжелыми гастроинтестинальными формами назначают питание преимущественно молочнокислыми продуктами с уменьшением суточного объема и увеличением кратности приема пищи. При легких формах больных ограничивают только количество пищи в первые 2 - 3 дня (исключают острые, жареные, копченые, жирные блюда). При затяжном и хроническом течении, при отсутствии признаков интоксикации, рекомендуется возрастная полноценная пища, механически и химически щадящая, витаминизированная. При рецидивах дозированное питание проводят только в периоде интоксикации.
Препараты для лечения сальмонеллеза у детей
Антибактериальные препараты назначают чтобы провести лечение в острый период при тяжелых (в том числе тифоподобных и септических) формах, среднетяжелых - малышам в возрасте до 2-х лет, легких - только детям с отягощенным преморбидным фоном, часто и длительно болеющим. С этой целью чаще используют чтобы выполнить лечение аминогликозидные антибиотики II-III поколений: (гентамицин, амикацин, нетилмицин), цефалоспорины III поколения (цефотаксим, цефтриаксон), рифампицин, полимиксин М. Лечение сальмонеллеза у ребенка длится курсом, который составляет 5 - 7 дней. При тифоподобных и септических формах показано сочетанное введение антибактериальных препаратов (парентерально и внутрь) в течение 7 - 10 дней. В качестве антибактериальных средств при легких и среднетяжелых формах назначают препараты нитрофуранового (фуразолидон, нифуроксазид) и хинолинового (хлорхинальдол, налидиксовая кислота) ряда.
Средства лечения сальмонеллеза у детей
Ребята старшего возраста при легких формах болезни и бактерионосителям в качестве этиотропных средств назначают специфические бактериофаги (поливлентный сальмонеллезный бактериофаг и интестифаг), специфические лактоглобулины (энтеральный лактоглобулин) и комплексные иммунные препараты (КИПы).
Больным, у которых имеется эксикоз I-II степени, проводится оральная регидратация глюкозо-солевыми растворами (регидрон, глюкосолан, цитроглюкосолан, оралит). При тяжелых формах, сопровождающихся интоксикацией и обезвоживанием И-III степени, показана инфузионная регидратационная и детоксикационная терапия с учетом физиологических потребностей, текущих патологических потерь и дефицита. Инфузия проводится кристаллоидными и коллоидными растворами. Суточный объем, соотношения между растворами, последовательность введения зависят от степени и вида обезвоживания.
В качестве противодиарейных препаратов при выраженном энтеритном синдроме назначают для лечения индометацин (подавляет синтез простагландинов), препараты кальция, лоперамид; после восстановления аппетита - моно- и полиферменты. С целью коррекции биоценоза применяют пробиотики. В его схему лечения включают витамины группы В, С, А, Е. При затяжном и хроническом течении применяют стимулирующую терапию (нуклеинат натрия, лизоцим, метилурацил, кипацид).
Лечение сальмонеллеза у детей медикаментами
Следует проводить экстренное лечение неотложных состояний, возникших на фоне инфекции. Интенсивная терапия при тяжелых формах нейротоксикоза направлена на снятие ирритативно-сопорозного состояния, предупреждение развития отека головного мозга, легких, восстановление нарушенной микроциркуляции. С этой целью показано введение жаропонижающих (анальгин, литическая смесь), нейроплегических и противосудорожных (диазепам, ГОМК, дроперидол), диуретических (фуросемид, маннитол), сердечно-сосудистых (коргликон, строфантин, пропранолол) препаратов. Оправдано назначение коротким курсом кортикостероидов (преднизолон, гидрокортизон), введение препаратов, улучшающих микроциркуляцию (трентал, курантил). Инфузионную детоксикационную терапию коллоидными и глюкозо-солевыми растворами проводят в режиме дегидратации.
Лечение инфекционно-токсического шока предусматривает повышение и стабилизацию АД, восполнение ОЦК, нормализацию микроциркуляции, коррекцию свертывающей системы и электролитного баланса крови. С этой целью вводят коллоидные (плазма, альбумин, реополиглюкин, реоглюман) и кристаллоидные растворы в сочетании с допамином и глюкокортикоидами. Назначают контрикал, трентал и курантил (в возрастных дозировках). При развитии ДВС-синдрома показано применение гепарина в сочетании с введением плазмы.
Диспансерное наблюдение за детьми
Реконвалесценты сальмонеллеза посещающих младшую группу детского сада, наблюдаются в течение 3 мес. (клинические осмотры и однократное ежемесячное бактериологическое обследование).
Регидратационная терапия при лечении сальмонеллеза
Одной из основных причин смерти при ОКИ является развитие общего обезвоживания, в связи с чем важнейшее место в лечении этих нозологии принадлежит оральной регидратации.
Достоинства метода пероральной регидратации заключаются в следующем:
- При эксикозе восстановление нормальных значений концентрации калия и натрия, а также кислотно-основного баланса происходит быстрее, чем при внутривенной инфузии растворов;
- Минимизация количества внутривенных инфузий уменьшает длительность пребывания больного на койке и имеет значение в профилактике вирусных гепатитов с парентеральным путем передачи;
- Данный метод применим уже на догоспитальном этапе.
Важно помнить, что оральная регидратация используется только при начальных проявлениях ОКИ - диарее, обезвоживании I-II степени.
Препараты лечения обезвоживания при сальмонеллезе
Существуют специальные методики расчета вводимой жидкости. В первые 6 ч объем жидкости равен дефициту массы тела в процентах и рассчитывается следующим образом:
где: V - объем жидкости, вводимый больному за 1 ч, мл/ч;
М - фактическая масса тела ребенка, кг;
Р - процент острой потери массы тела;
10 - коэффициент пропорциональности.
В последующие 18 ч объем вводимой жидкости составляет 80-100 мл/кг массы тела в сутки. Далее необходимо следить за тем, чтобы ребенок получал в сутки достаточный для его возраста объем жидкости с учетом объема патологических потерь (с рвотой и стулом - около 10 мл/кг на каждое испражнение). За питьевым режимом следят до тех пор, пока у ребенка не прекратится жидкий стул.
Профилактика сальмонеллеза у детей
Мероприятия по предупреждению инфекции включают:
- санитарно-ветеринарный надзор за убоем скота, хранением и транспортировкой мяса и яиц;
- проведение дератизации и дезинсекции;
- соблюдение технологии приготовления и хранения пищевых продуктов;
- повышение уровня санитарной культуры в пищевой I промышленности, системе общественного 1 питания, детских и лечебных учреждениях.
Большое значение в профилактике имеют раннее выявление и изоляция больных, носителей сальмонелл, а также соблюдение правил личной гигиены. Для предупреждения заноса инфекции в стационары необходимо тщательно собирать эпидемиологический анамнез, выполнять требования противоэпидемического режима. В очаге инфекции осуществляют текущую и заключительную дезинфекцию.
С целью раннего выявления заболеваний за контактными устанавливают наблюдение в течение 7 дней. Всех контактных однократно обследуют бактериологически. Выписку из стационара разрешают после клинического выздоровления, при нормальном стуле (не менее 3 дней) и отрицательном результате однократного бактериологического исследовании кала (проводят не ранее, чем через 3 дня после отмены антибактериальной терапии). Реконвалесцентам разрешается посещать детские учреждения без дополнительного лабораторного обследования.
Теперь вы знаете о том, как проводится лечение сальмонеллеза у ребенка. Здоровья вашим детям!
Кишечный иерсиниоз – острая инфекционная болезнь зоонозной природы, характеризующаяся энтероколитом, экзантемой, септицемией и склонностью к рецидивирующему течению.
Этиология. Возбудителем является Yersinia enterocolitica, входящая в род Yersinia семейства Enterobacteriaceae. Имеет вид палочки размерами 0,8-1,5 мкм в длину и 0,5-1,0 мкм в ширину. По биохимическим признакам Y.enterocolitica подразделяется на 5 биоваров (I-Y). По различиям в О-антигене выделяют 34 серовара, из которых наибольшую эпидемическую значимость имеют серовары О3, О9, реже заболевания у людей вызывают серовары О5В, О8 и крайне редко – другие серовары. Во внешней среде при достаточном количестве влаги Y.enterocolitica характеризуются относительно высокой устойчивостью, особенно при температуре 15-20°С. При этой температуре они хорошо размножаются на пищевых продуктах, размножение также возможно и при температуре 4-10°С. При нагревании до 60-80°С выживают в течение 15-20 мин, кипячение уничтожает возбудителя за 30-40 секунд. Иерсинии быстро погибают под влиянием солнечных лучей, а также при высыхании. Растворы дезинфицирующих средств в обычных рабочих концентрациях вызывают гибель возбудителя в течение нескольких минут.
Источник инфекции. В естественных условиях Y.enterocolitica паразитируют в популяциях различных видов животных (зайцы, грызуны, белки, дикие кабаны, олени, ондатры, домашние свиньи, птицы и т.д.). Из организма животных иерсинии выделяются вместе с экскретами, которыми загрязняются корм и вода, обеспечивающие дальнейшую передачу возбудителей среди животных. Животные, как источники инфекции, выделяют иерсинии в течение всего периода заболевания, у них также предполагается длительное кишечное бактерионосительство. В ряде случае не исключают роль человека как источника инфекции (в условиях стационаров, при семейных вспышках).
Инкубационный период составляет от 1 до 14 дней, в среднем – 3-7 дней.
Механизм заражения – пероральный.
Пути и факторы передачи. В качестве факторов передачи Y.enterocolitica выступают молоко и молочные продукты, а также блюда, приготовленные из овощей, не подвергавшихся термической обработке (капуста, морковь, редис и др.). Обсеменение иерсиниями овощей может происходить на полях их произрастания прямо из почвы, при транспортировке и в овощехранилищах, где определенная роль в этом отношении принадлежит грызунам. Широкий диапазон температурных условий, в пределах которых возможно размножение иерсиний, а также длительное хранение овощей, способствует накоплению возбудителей в этих пищевых продуктах. Важным фактором передачи является свиное мясо, которое может обсеменяться иерсиниями при убое и разделке животных, а хранение его в холодильнике способствует накоплению этих микроорганизмов в больших количествах. Заражение человека Y.enterocolitica возможно при разделке туш диких и домашних животных, а также посредством воды, загрязненной выделениями больных иерсиниозом животных.
Восприимчивость и иммунитет. Восприимчивость к кишечному иерсиниозу определяется как высокая, что подтверждается развитием вспышек с высоким удельным весом пострадавших среди употреблявших пищевые продукты, обсемененные иерсиниями. После перенесенного заболевания антитела выявляются не более, чем в течение 2-3 месяцев. Среди здоровых лиц антитела к Y.enterocolitica определяются в 2-50% случаев. Находки антител чаще отмечаются среди сельских жителей, чем среди городских. Иммунитет изучен недостаточно. Возможно возникновение повторных случаев кишечного иерсиниоза.
Проявления эпидемического процесса. Кишечный иерсиниоз имеет повсеместное распространение. Показатели заболеваемости кишечным иерсиниозом населения Беларуси составляют 1,74-3,82 на 100000 населения. Заболеваемость представлена преимущественно спорадическими случаями, но возможно развитие мелких семейных вспышек, а также вспышек, связанных с пищеблоками организованных коллективов. Отмечаются внутрибольничные вспышки, имеющие ограниченные размеры и характеризующиеся распространением возбудителей посредством предметов бытовой обстановки. Группы риска – чаще болеют дети в возрасте 1-3 лет, при вспышках контингенты заболевших зависят от их связи с общим фактором передачи. Время риска – отмечается повышение заболеваемости в осенне-зимний период. Территории риска – в эпидемический процесс вовлекаются преимущественно жители городов.
Факторы риска.Отсутствие условий для соблюдения гигиенических требований, нарушение правил приготовления и хранения пищи, недостаточный уровень гигиенических знаний и навыков.
Профилактика. В системе профилактических мероприятий следует предусматривать ветеринарно-санитарные меры, направленные на поддержание эпизоотического благополучия в животноводческих хозяйствах и на охрану внешней среды от загрязнения сточными жидкостями, содержащими возбудителей кишечного иерсиниоза. Важными являются дератизационные мероприятия, которые должны проводиться в первую очередь на эпидемически значимых объектах – овощехранилищах, пищеблоках, предприятиях общественного питания, животноводческих хозяйствах и др. Постоянного внимания требуют овощехранилища, которые перед приемом овощей нового урожая должны быть подвергнуты дератизации, дезинфекции и очистке. При закладке овощей на длительное хранение следует отбраковывать клубни с повреждениями, а в процессе хранения удалять гниющие овощи, так как именно на поврежденных овощах Y.enterocolitica находят наиболее благоприятные условия для размножения. В системе предприятий общественного питания и пищеблоков необходимо выполнение санитарных норм и правил технологии приготовления, хранения и реализации пищи из пищевых продуктов, представляющих потенциальную угрозу как факторы передачи иерсиний (сырые овощи и фрукты, молоко и молочные продукты, свиное мясо и др.).
Противоэпидемические мероприятия – таблица 28.
Противоэпидемические мероприятия в очагах кишечного иерсиниоза
Псевдотуберкулез (дальневосточная скарлатиноподобная лихорадка) – острая инфекционная болезнь, характеризующаяся преимущественным поражением желудочно-кишечного тракта, суставов конечностей и аллергическими проявлениями.
Читайте также:


