Что такое полиомиелит доклад
Высококонтагиозное инфекционное заболевание, обусловленное поражением серого вещества спинного мозга полиовирусом. Научные исследования полиомиелита. Создание первого синтетического вируса. Общеинфекционные симптомы. Источники инфекции и лечение.
| Рубрика | Медицина |
| Вид | реферат |
| Язык | русский |
| Дата добавления | 26.05.2013 |
| Размер файла | 23,6 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Полиомиелимт - детский спинномозговой паралич, острое, высококонтагиозное инфекционное заболевание, обусловленное поражением серого вещества спинного мозга полиовирусом и характеризующееся преимущественно патологией нервной системы. В основном, протекает в бессимптомной или стертой форме. Иногда случается так, что полиовирус проникает в ЦНС, размножается в мотонейронах, что приводит к их гибели, необратимым парезам или параличам иннервируемых ими мышц.
Научные исследования полиомиелита ведут начало с работ немецкого ортопеда Я. Гейне (1840), русского невропатолога А.Я. Кожевникова (1883) и шведского педиатра О. Медина (1890), показавших самостоятельность и заразность этого заболевания. В середине XX века рост заболеваемости полиомиелитом придал ему во многих странах Европы и Северной Америки характер национального бедствия. Введение в практику вакцин, предупреждающих полиомиелит, привело к быстрому снижению заболеваемости, а на многих территориях - к практически полной его ликвидации (например, в СССР с 1961. (В 1961 г. заболеваемость снизилась с 22000 случаев до 4000 случаев, с 1962 г. регистрировались не более 100-150 случаев в год, причем многие из них, возможно, вызывались другими энтеровирусами). В разработке вакцин важную роль сыграли американские учёные Йонас Солк (запатентовал инъекционную вакцину в 1955 году) и А. Сэбин (именно его бесплатная вакцина для приёма внутрь в 1957 году прошла успешные испытания и была признана ВОЗ наиболее действенной и простой) и советские М.П. Чумаков, А.А. Смородинцев и др.
В 2002 году в Нью-Йоркском университете был создан первый синтетический вирус полиомиелита.
Абортивная форма протекает с общими неспецифическими симптомами (катаральные явления, желудочно-кишечные расстройства, общая слабость, повышение температуры тела и т.п.); эти случаи наиболее опасны в эпидемиологическом отношении.
Менингеальная форма проявляется в виде серозного менингита.
При наиболее частой из паралитических форм полиомиелита - спинальной - после общеинфекционных симптомов появляются параличи мышечных групп, иннервируемых двигательными клетками спинного мозга; на ногах чаще всего поражаются: четырёхглавая мышца, приводящие мышцы, сгибатели и разгибатели стопы; на руках: дельтовидная, трёхглавая и супинаторы предплечья. Особенно опасен паралич диафрагмы, приводящий к тяжёлому нарушению дыхания.
Бульбарная форма обусловлена поражением различных отделов продолговатого мозга, а понтинная - поражением ядра лицевого нерва.
При непаралитических формах заболевание обычно заканчивается полным выздоровлением, при паралитических формах в некоторых случаях функции пораженных мышц восстанавливаются не полностью, дефект сохраняется длительно, иногда пожизненно. Наиболее тяжёлые случаи, особенно с поражением дыхательных центров продолговатого мозга, могут привести к летальному исходу. Диагноз полиомиелит ставят на основании клинических, эпидемиологических и лабораторных данных.
Возбудитель (poliovirus hominis) относится к семейству пикорнавирусов, к группе энтеровирусов (кишечным вирусам), куда входят также Коксаки- и ЕСНО-вирусы и существует в виде 3 независимых типов (I, II и III). Наиболее часто встречается 1 тип. Размеры вируса - 8-12 нм, содержит РНК. Устойчив во внешней среде (в воде сохраняется до 100 суток, в испражнениях - до 6 мес.), хорошо переносит замораживание, высушивание. Не разрушается пищеварительными соками и антибиотиками. Культивируется на клеточных культурах, обладает цитопатогенным действием. Погибает при кипячении, под воздействием ультрафиолетового облучения и дезинфицирующих средств. Источник инфекции - человек (больной или переносящий заражение бессимптомно); возбудитель выделяется через рот (несколько суток), а затем с испражнениями (несколько недель, а иногда и месяцев). Заражение может произойти воздушно-капельным путём, но чаще - при попадании в рот активного вируса (через загрязнённые руки, пищу). Механическим переносчиком вируса могут быть мухи.
Заболеваемость полиомиелитом преобладает в летне-осенние месяцы. Чаще болеют дети от 6 месяцев до 5 лет. Большинство заболеваний связано с вирусом типа I.
Проникнув в организм, вирус размножается в лимфатическом глоточном кольце (миндалины), кишечнике, регионарных лимфатических узлах, проникает в кровь, а в некоторых случаях и в центральную нервную систему, вызывая её поражение (особенно двигательных клеток передних рогов спинного мозга и ядер черепно-мозговых нервов). В большинстве случаев полиомиелит протекает бессимптомно и инфекцию можно обнаружить лишь с помощью лабораторных исследований. В других случаях после инкубационного периода (3-35, чаще 9-11 сут.) появляются признаки заболевания.
Вирус устойчив во внешней среде, хорошо переносит холод. Разрушается при нагревании до 50 градусов Цельсия в течение 30 минут. Быстро погибает при кипячении, под действием ультрафиолетового облучения и при высушивании. Даже незначительные концентрации хлора инактивируют вирус. К антибиотикам нечувствителен.
Вирус полиомиелита встречается практически повсеместно - во всех районах земного шара регистрируются спорадические случаи. До применения профилактических прививок (активной иммунизации населения) против полиомиелита заболеваемость принимала характер эпидемических вспышек. Регистрировались сезонные подъёмы заболеваемости в летне-осенний период, типичные для кишечных инфекций. В тропических странах случаи полиомиелита отмечались в течение всего года. С конца 50-х годов ХХ века массовое применение вакцинации способствовало повсеместному снижению заболеваемости, существенному уменьшению циркуляции диких штаммов вируса и в настоящее время на земном шаре регистрируются лишь единичные случаи полиомиелита[19].
Источником инфекции является больной или вирусоноситель, при этом наиболее опасны пациенты со стёртыми и абортивными формами заболевания. Инфекция передаётся фекально-оральным (грязные руки, игрушки, инфицированные продукты питания) и воздушно-капельным путём. Восприимчивость к вирусу полиомиелита всеобщая, однако наиболее восприимчивы дети в возрасте до 7 лет. При этом паралитическая форма встречается не более, чем в 1% случаев, а стёртые, инаппарантные и абортивные формы диагностируются только в очаге инфекции при лабораторном обследовании контактных с заболевшими полиомиелитом лиц. Дети первых 2-3 месяцев жизни, благодаря полученному трансплацентарно от матери иммунитету, полиомиелитом практически не болеют. Повторные случаи заболевания практически не регистрируются, так как после перенесенного заболевания вырабатывается стойкий иммунитет и наблюдается невосприимчивость клеток слизистой оболочки кишечника к гомологичным типам вируса.
Входными воротами инфекции является слизистая оболочка полости рта или кишечника, что зависит от механизма передачи. Первичная репродукция вируса осуществляется в слизистой оболочке ротовой полости, глотки или тонкой кишки, а также в лимфатических узлах и пейеровых бляшках. Из лимфатических узлов вирус полиомиелита проникает в кровь и гематогенным путём - в ЦНС, далее распространяется по аксонам периферических нервов и двигательным волокнам в передние рога спинного мозга, либо в ядра черепно-мозговых нервов, деструкция которых ведёт к развитию параличей. Кроме поражения ЦНС в некоторых случаях развивается миокардит. Проникновение вируса в нервную систему происходит не более, чем в 1% случаев - во всех остальных случаях развиваются непаралитические формы болезни, либо формируется вирусоносительство.
Клиническая картина и патогенез
Уровень поражения ЦНС при различных клинических формах полиомиелита
Уровень поражения ЦНС
Поражение шейного, грудного и поясничного отдела спин. мозга


-
1 Этиология 2 Эпидемиология 3 Патогенез 4 Патогенез для животных 5 Классификация 6 Диагностика
-
6.1 Дифференциальная диагностика
-
8.1 Вакцинация
-
9.1 Эндемическая фаза полиомиелита 9.2 Полиомиелит как эпидемия 9.3 Недавние случаи полиомиелита
Введение

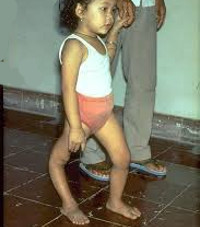
Мужчина с атрофированная правой нижней конечностью результате перенесенного полиомиелита
Полиомиелит (от дав.-гр. . - Серый и дав.-гр. . - Спинной мозг) - детский спинномозговой паралич, острое вирусное заболевание, которое обусловлено поражением серого вещества спинного мозга полиовирусом и характеризующееся преимущественным патологией центральной нервной системы.
1. Этиология
Возбудитель полиомиелита (poliovirus hominis) относится к группе пикорнавирусов семьи энтеровирусов (кишечных вирусов) и существует в виде 3 независимых типов (I, II и III). Размеры вируса - 8-12 нм, содержит РНК. Устойчив во внешней среде (в воде сохраняется до 100 суток, в испражнениях - до 6 мес), хорошо переносит замораживание, иссушения. Не разрушается пищеварительным соком и антибиотиками. Культивируется на клетчаточных культурах, характерна цитопатогенное действие. Погибает при кипячении, под воздействием ультрафиолетового облучения и дезинфицирующее средств.
2. Эпидемиология
Источник инфекции - человек (больной или носитель переносит заражения бессимптомно) возбудитель выделяется через рот (несколько суток), а затем с испражнениями (несколько недель, а иногда и месяцев). Заражение может произойти воздушно-капельным путем, но чаще - при попадании в рот активного вируса (через загрязненные руки, пищу). Механическим переносчиком вируса могут быть мухи.
Заболеваемость полиомиелитом преобладает в летне-осенние месяцы. Чаще болеют дети от 6 месяцев до 5 лет. Большинство заболеваний связано с вирусом типа I.
Перенесенное заболевание оставляет после себя стойкий, типоспецифический иммунитет.
3. Патогенез

На микрофотознимку изображена гистологическая картина денервации ткани скелетной мышцы вследствие действия вируса полиомиелита, который может привести к паралича
Воротами инфекции является слизистая оболочка носоглотки или кишечника. Во время инкубационного периода вирус размножается в лимфатическом глоточном кольце ( миндалины) и кишечника, регионарных лимфатических узлах, проникает в кровь и достигает нервных клеток в центральной нервной системе, вызывая ее поражение (особенно двигательных клеток передних рогов спинного мозга и ядер черепно-мозговых нервов). Нервные клетки подвергаются дистрофически-некротических изменений, распадаются и гибнут. Менее выраженным изменениям подвергаются клетки мозгового ствола, подкорковых ядер мозжечка и еще в меньшей степени - клетки двигательных участков коры головного мозга и задних рогов спинного мозга. Часто отмечается гиперемия и клеточная инфильтрация мягкой мозговой оболочки. Гибель 1/4-1/3 нервных клеток в утолщениях спинного мозга ведет к развитию пареза. Полные параличи возникают при гибели не менее 1/4 клеточного состава.
После окончания острых явлений, погибшие клетки замещаются глиозных тканью с выходом в рубцевание. Размеры спинного мозга (особенно передних рогов) уменьшаются: при одностороннем поражении отмечается асимметрия. В мышцах, иннервация которых пострадала, развивается атрофия. Изменения внутренних органов незначительные - в первую неделю отмечается картина интерстициального миокардита.
4. Патогенез для животных
При интрацеребральном, интраспинальной и подкожном заражении полиовирусы вызывают полиомиелит у шимпанзе, макак-резусов, зеленых мартышек. К вирусу типа 2 чувствительны хлопчатниковые крысы и белые мыши. Животные заболевают 3-8 сутки после заражения, у них возникают слабые параличи мышц конечностей и спины.
5. Классификация
-
Типичные (с поражением ЦНС)
* Паралитические (спинальная, бульбарная)
2. По тяжести течения
-
Легкая форма Среднетяжелая форма Тяжелая форма
-
Выраженность синдрома интоксикации Выраженность двигательных нарушений
3. За ходом (характером)
-
Гладкий ход Рогатина
* С наслоением вторичной инфекции
* С обострением хронических заболеваний
Абортивная форма проходит с общими неспецифическими симптомами (катаральные явления, желудочно-кишечные расстройства, общая слабость, повышение температуры тела и др.); эти случаи наиболее опасны эпидемиологическом отношении.
Менингеальная форма проявляется в виде серозного менингита.
По самой распространенной из паралитических форм полиомиелита - спинальной - после загальоинфекцийних симптомов появляются параличи мышечных групп, иннервируемых двигательными клетками спинного мозга; на ногах чаще всего поражаются: четырехглавая мышца, приводные мышцы, сгибающие мышцы стопы, на руках: Дельтовидная мышца, трехглавая мышца и супинаторы предплечья. Особенно опасен паралич диафрагмы, что приводит к тяжелому нарушению дыхания.
Бульбарная форма обусловлена ??поражением различных отделов продолговатого мозга, а понтинна - впечатлением ядра лицевого нерва.
При непаралитической формах заболевания обычно заканчивается полным выздоровлением, при паралитических формах в некоторых случаях функции пораженных мышц восстанавливаются не полностью, дефект сохраняется длительно, иногда пожизненно. Тяжелые случаи, особенно с поражением дыхательных центров продолговатого мозга, могут привести к летальному исходу. Диагноз "полиомиелит" ставят на основании клинических, эпидемиологических и лабораторных данных.
6. Диагностика
Идентификация возбудителя полиомиелита имеет особое значение, поскольку многочисленные энтеровирусы и герпесвирусы способны вызвать похожие последствия. Материалы для исследований - кровь и спинномозговая жидкость.
Выделение возбудителя полиомиелита проводят в первичных культурах ткани (эмбрионы) или культурах клеток HeLa, Нер-2, СОЦ и др.. Идентификацию полиовирусов осуществляют по цитопатических эффектом и в РН с типичной аптчсивороткою.
Вирусоспецифические AT по полиомиелиту определяют в сыворотке и СМР, выявления высоких титров IgM указывает на наличие инфекции.
Дифференциальная диагностика полиомиелита [1].
Травматический неврит после в / м инъекции
Развивается через 24-48 часов
От нескольких часов до 10 суток
От нескольких часов до 4 суток
От нескольких часов до 4 суток
Лихорадка в начале заболевания
Высокая, сопровождает появления вялого паралича, на следующий день проходит
появляется до, во время и после паралича
Острый, обычно асимметричный, затрагивает проксимальные мышцы
Острый, обычно симметричный, затрагивает дистальные мышцы
Острый, асимметричный, поражена только одна конечность
Острый, симметричный, поражены только нижние конечности
Характер прогрессирования паралича
В пораженной конечности снижен или отсутствует
В пораженной конечности снижен или отсутствует
Пониженный в ногах
Снижены или отсутствуют
Снижены или отсутствуют
Сначала отсутствуют, затем появляется гиперрефлексия
Сильная миалгия, боль в спине, изменения чувствительности нет
Спазмы, покалывание, гипестезия ладоней и стоп
Потеря чувствительности в ноге соответствии с зоной иннервации
Поражение черепных нервов
Только при поражении ствола мозга
Часто - VII, IX, X, XI, XII черепные нервы
Только при поражении ствола мозга
В тяжелых случаях, усиливается при бактериальной пневмонии
Часто наблюдается лабильность АД, повышенное потоотделение, колебания температуры тела
Снижение температуры пораженной конечности
Умеренный лимфоцитарный цитоз ? 10-200 мл -1
Норма или умеренный цитоз
Восстанавливается со временем
ЭМГ на третьей неделе
Остаточные явления через 3-12 месяцев
Тяжелая асимметричная атрофия мышц, позднее - деформация скелета
Симметричная атрофия дистальных мышц
Умеренная атрофия только в пораженной конечности
Атрофия после многолетней вялой параплегии
7. Лечение
Постельный режим, обезболивающие и успокаивающие средства, тепловые процедуры. Применение симптоматических средств. Больные подлежат обязательной госпитализации. При паралитических формах, когда развитие параличей закончено (4-6 недель заболевания), проводят комплексное восстановительное (лекарственное, физиотерапевтическое и ортопедическое) лечение, в дальнейшем - периодическое санаторно-курортное лечение. При нарушениях дыхания - лечебные меры, направленные на его восстановление, включая методы реанимации. В очаге заболевания проводится дезинфекция.
8. Профилактика

На фото изображен ребенок, которому проводится вакцинация против вируса полиомиелита
Главную роль в профилактике полиомиелита играет вакцинация. Специфическая профилактика полиомиелита осуществляется с помощью вакцин Солка и Сейбина. Кроме вакцинации, ВОЗ в 1988 году дала следующие рекомендации по профилактике:
-
Добиться широкого охвата вакцинацией новорожденных, для того чтобы сократить количество восприимчивых к полиомиелиту детей; Учредить два общенациональных дня для иммунизации детей младше 5 лет; Организовать кампании по иммунизации дома; Организовать систему контроля за эпидемиологии полиомиелита в разных странах.
По критериям ВОЗ для вакцинасоцийованого полиомиелита характерно:
начало заболевания не ранее 4-х и не позднее 30-х суток после вакцинации пероральной живой вакциной;
для тех, которые контактировали с вакцинированным - начало заболевания до 60-х суток;
развитие асимметричных, преимущественно проксимальных вялых парезов и / или параличей без нарушения чувствительности с ранними атрофиями в первые 3 дня болезни;
стойкие остаточные явления через 2 месяца;
отсутствие прогредиентности заболевания;
антигенная сходство выделенного вируса с вакцинным;
четырехкратное нарастание титра антител. Степень риска оценена комитетом ВОЗ для реципиентов вакцины в показателях 0,087-2,288, для тех, контактировавших с вакцинированными - 0,135-0,645 на 1 млн привитых. По заключению специального комитета ВОЗ по полиомиелиту, вакцина Сейбина является самой безопасной из всех применяемых в настоящее время.
Установлено, что у пациентов с вакцинасоцийованим полиомиелитом обычно обнаруживают иммунодефицитные состояния. Выделение вакцинного штамма вируса у них происходит длительно, более полугода, тогда как у здоровых лиц этот процесс продолжается до 2-3 месяцев.
При подозрении на вакцинасоцийовани случаи острого полиомиелита обязательно следует проводить дифференциальную диагностику с полиомиелитоподобними заболеваниями, вызванными энтеровирусами Коксаки и ЕСНО.
Первые полиомиелитной вакцины появились в х годах. Они сразу понизили заболеваемость по всему миру [2]. Существует два типа вакцин: инактирована Солка (повышенная иммуногенность для подкожного введения) и живые вакцины Чумакова [2] и Сэбина (для приема внутрь). В состав вакцин вместе с иммуногенными компонентами входят неомицин, стрептомицин и полимицин. Эти препараты не позволяют расти бактериям. Обе вакцины могут быть как 3х валентные, так и моновалентной. Для плановой вакцинопрофилактики используют трехвалентный вакцины. Моновалентную рекомендуется применять в условиях епидемпической вспышки, вызванного одним из трех типов вируса.
Инактивированная вакцина содержит вирус полиомиелита, убит формалином. Она вводится трехкратно внутримышечно и вызывает выработку специфического гуморального иммунитета. Живая полиомиелитная вакцина содержит живой ослабленный (аттенуированных) вирус вводится перорально, стимулирует кроме гуморального также и тканевый иммунитет.
Детей иммунизируют живой вакциной, начиная с 1,5-годовалого возраста, несколько раз по определенной схеме, с интервалами в 45 дней и более. Вакцину дают через рот в виде капель или конфет, или вводят внутримышечно. До этого возраста, с 3-х месяцев применяют инактировану (не живу) вакцину.
9. История

По предположениям историков, изображения больного полиомиелитом, Египет, XVIII династия гг. е.

Выдающиеся исследователи полиомиелита, увековечены в зале славы "Polio Hall of Fame"
Полиомиелит - болезнь, известная людям уже несколько тысячелетий. В отличие от других распространенных болезней, таких как грипп, ветрянка, чума, к концу XIX века крупные эпидемии полиомиелита были неизвестны. В древних источниках, в которых упоминается о полиомиелит, речь идет о единичных случаях болезни. Древнейшим свидетельством существования полиомиелита является каменная древнеегипетская стела эпохи XVIII династии ( гг. н. э.). На потолке изображен молодой жрец деформированной ногой и костылем. Гиппократ и Гален описывают в своих работах косолапость, сопроводительные симптомы которой напоминают течение полиомиелита. Но в трудах греков также говорится лишь о единичных случаях. Так же редкой была эта болезнь во времена Средневековья. О большом количестве больных полиомиелитом известно из документов XVII-XVIII веков. С середины XIX века полиомиелит появляется в Западной Европе и США в такой форме, что у многих больных остаются последствия болезни на всю жизнь. Была зафиксирована большое количество больных в отдельных населенных пунктах: французское село на Атлантическом побережье, английский городок в Ноттингемшире, несколько городков в американском штате Луизиана, а также в Швеции. В каждом из этих мест были обнаружены десятки случаев заболевания полиомиелитом. Болели всегда дети в раннем возрасте. Случаи болезни фиксировались всегда летом. [3]
Увеличение случаев полиомиелита привело к глубокому исследованию болезни медиками. 1838 года на конференции ученых естественных наук во Фрайбурге Якоб Гейне сделал сообщение о акутний паралич ног у детей. Через два года он описал течение болезни, которую назвал "спинальным детским параличом" ( нем. Spinale Kinderlhmung ). Другие медики называли также эту болезнь "атрофическим параличом". Жан Луи Прево и Эдме Вюльпьян описали в 1865 году патолого-анатомические изменения, вызванные болезнью. Адольф Куссмауль анатомически локализовал болезнь в сером веществе спинного мозга и впервые в 1874 году предложил название Poliomyelitis acuta anterior. Адольф фон Штрюмпель в 1884 году обнаружил, что полиомиелит является инфекционной болезнью.
Парадоксальным образом полиомиелит приобрел особое распространение вследствие общего улучшения гигиены в конце XIX века, что привело к ослаблению аутоиммунных реакций организма. Когда в 1887 году в Стокгольме были выявлены многочисленные случаи болезни, определил полиомиелит как эпидемическую болезнь. Первой научно описанной эпидемией полиомиелита была вспышка болезни в 1894 году в США, известный под названием "эпидемия полиомиелита в Оттер Веллей" [4].
В Европе и США региональные эпидемии случались каждые 5-6 лет. Одной из самых эпидемий была вспышка болезни в восточных штатах США в 1916 году, когда от полиомиелита погибло 6000 человек. В Европе эпидемии были в частности в 1932 году в Германии (3700 случаев) и в 1934 году в Дании (4500 случаев). [5]. Среди пострадавших от эпидемии 1921 года в США был будущий президент США Франклин Рузвельт, который основал в 1938 году Национальную фонд по борьбе против полиомиелита ( англ. National Foundation for Infantile Paralysis ).
В середине XX века рост заболеваемости полиомиелитом приобрело во многих странах Европы и Северной Америки характер национального бедствия. Введение в практику вакцин против полиомиелита привело к быстрому снижению заболеваемости, а на многих территориях - к практически полной его ликвидации (например, в СССР, где в 1961 году заболеваемость снизилась сслучаев до 4 000 случаев, с 1962 года регистрировалось не более 100-150 случаев в год, причем многие из них, возможно, вызывались другими энтеровирусами. В разработке вакцин важную роль сыграли американские ученые Йонас Солк ( запатентовал инъекционную вакцину в 1955 году) и Альберт Сэбин (именно его бесплатная вакцина для приема внутрь в 1957 году прошла успешные испытания и была признана ВОЗ действенной).
2002 года в Нью-Йоркском университете был создан первый синтетический вирус полиомиелита. [6]
Время от времени случаются локальные вспышки болезни, которые не перерастают в большую эпидемию.
-
2006 полиомиелит был зафиксирован на севере Нигерии. Причиной спадаху стали аттенуированной вирусы типа II, внслидок мутации стали вирулентными. [7]
-
С Таджикистан в 2010 году до 29 июня было зарегистрировано более 643 случаев болезни, что составляло 75% всех случаев заболевания в мире. Все больные проживали на пивленному западе страны недалеко от Душанбе. Как реакция на вспышку была проведена прививка более 3 млн детей в Таджикистане и соседних Узбекистане и Афганистане. Вирус, который происходил из индийского штата Уттар-Прадеш, затем распространился до России, где зафиксировали 6 случаев заболевания. [8]
-
7 декабря 2010 ВОЗ сообщила о 179 смертей и 476 парализованных в Конго внаслидк вируса типа I. Вирус очевидно происходил из Индии и попал в Конго через Анголу. Вспышка был признан особо небепечний, поскольку смертность достигала 42% больных и болели не только дети, но и люди пожилого возраста. [9] Болезнь спалахула в Конго в октябре 2010 года. [10]
-
2011 года было зафикосвано десятки случаев болезни в Пакистане. Впоследствии вирус был занесен в Синьцзян-Уйгурского автономного района в Китае. [11] Китай отреагировал на вспышку болезни массовым прививкам детей.
Примечания
1. Д. Марри Инфекционные болезни у детей. - Москва: Практика, 2006. - С. 148-150, 597-6экз. - ISBN -2
3. David M. Oshinsky: Polio: An American Story. Oxford University Press, USA, 2005, ISBN ., стр. 11
4. Oshinsky, стр. 11
5. H. Kleinschmidt, Die bertragbare Kinderlhmung, S. Hirzel, Leipzig, 1939>>
7. Leslie Roberts, Vaccine-Related Polio Outbreak in Nigeria Raises Concerns / / Science, V. 317, № 000, 2007, p. 1842
8. Polio-Ausbruch in Tadschikistan - aktueller Stand. In: Epidemiologisches Bulletin. Nr. 27. Robert-Koch-Institut, Berlin 12. Juli 2010 S. 259.
11. Nature, Band 477, 8. September 2011, S. 135, doi: 10.1038/477136a - dx. doi. org/10.1038/477136a
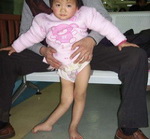
Полиомиелит - вирусная инфекция, протекающая с преимущественным поражением центральной нервной системы (серого вещества спинного мозга) и приводящая к развитию вялых парезов и параличей. В зависимости от клинической формы течение полиомиелита может быть как малосимптомным (с кратковременной лихорадкой, катаральными явлениями, диспепсией), так и с выраженными менингеальными симптомами, вегетативными расстройствами, развитием периферических параличей, деформации конечностей и т. д. Диагностика полиомиелита основана на выделении вируса в биологических жидкостях, результатах РСК и ИФА-диагностики. Лечение полиомиелита включает симптоматическую терапию, витаминотерапию, физиолечение, ЛФК и массаж.
Общие сведения
Полиомиелит (болезнь Гейне-Медина, детский спинальный паралич) - энтеровирусная инфекция, вызываемая полиовирусами, поражающими мотонейроны передних рогов спинного мозга, что приводит к тяжелым паралитическим осложнениям с инвалидизацией больного. Наибольшая восприимчивость к полиомиелиту (60-80%) отмечается у детей в возрасте до 4-х лет, поэтому заболевание изучается, главным образом, в рамках педиатрии, детской неврологии и детской ортопедии.
Последняя эпидемия полиомиелита в Европе и Северной Америке была зафиксирована в середине прошлого столетия. В 1988 г. ВОЗ была принята резолюция, провозгласившая задачу ликвидации полиомиелита в мире. В настоящее время на территории стран, где проводится профилактическая вакцинация против полиомиелита, заболевание встречается в виде единичных, спорадических случаев. До сих пор эндемичными по полиомиелиту остаются Афганистан, Нигерия, Пакистан, Сирия, Индия. Страны Западной Европы, Северной Америки и Россия считаются территориями, свободными от полиомиелита.

Причины полиомиелита
Инфекция вызывается тремя антигенными типами полиовируса (I, II и III), относящегося к роду энтеровирусов, семейству пикорнавирусов. Наибольшую опасность представляет вирус полиомиелита I типа, вызывающий 85% всех случаев паралитической формы заболевания. Будучи устойчивым во внешней среде, вирус полиомиелита может до 100 суток сохраняться в воде и до 6 месяцев - в испражнениях; хорошо переносить высушивание и замораживание; не инактивируется под воздействием пищеварительных соков и антибиотиков. Гибель полиовируса наступает при нагревании и кипячении, ультрафиолетовом облучении, обработке дезинфицирующими средствами (хлорной известью, хлорамином, формалином).
Источником инфекции при полиомиелите может выступать как больной человек, так и бессимптомный вирусоноситель, выделяющий вирус с носоглоточной слизью и испражнениями. Передача заболевания может осуществляться контактным, воздушно-капельным и фекально-оральным путями. Восприимчивость к вирусу полиомиелита в популяции составляет 0,2–1%; абсолютное большинство заболевших составляют дети до 7 лет. Сезонные пики заболеваемости приходятся на летне-осенний период.
Вакцино-ассоциированный полиомиелит развивается у детей с выраженным врожденным или приобретенным иммунодефицитом (чаще ВИЧ-инфекцией), получавших живую оральную аттенуированную вакцину.
Условиями, способствующими распространению вируса полиомиелита, служат недостаточные гигиенические навыки у детей, плохие санитарно-гигиенические условия, скученность населения, отсутствие массовой специфической профилактики.
Входными воротами для вируса полиомиелита в организме нового хозяина служит лимфоэпителиальная ткань рото- и носоглотки, кишечника, где происходит первичная репликация возбудителя и откуда он проникает в кровь. В большинстве случаев первичная вирусемия длится 5-7 дней и при активации иммунной системы заканчивается выздоровлением. Лишь у 1-5% инфицированных развивается вторичная вирусемия с селективным поражением мотонейронов передних рогов спинного мозга и ствола головного мозга. Проникновение вируса полиомиелита в нервную ткань происходит не только через гематоэнцефалический барьер, но и периневральным путем.
Внедряясь в клетки, вирус полиомиелита вызывает нарушение синтеза нуклеиновых кислот и белка, приводя к дистрофическим и деструктивным изменениям вплоть до полной гибели нейрона. Разрушение 1/3-1/4 нервных клеток приводит к развитию парезов и полных параличей с последующей атрофией мышц и контрактурами.
Классификация полиомиелита
В клинической практике различают формы полиомиелита, протекающие без поражения нервной системы и с поражением ЦНС. К первой группе относятся инаппарантная и абортивная (висцеральная) формы; ко второй – непаралитическая (менингеальная) и паралитические формы полиомиелита.
В зависимости от уровня поражения нервной системы паралитическая форма полиомиелита может выражаться в следующих вариантах:
- спинальном, для которого характерны вялые параличи конечностей, шеи, диафрагмы, туловища;
- бульбарном, сопровождающимся нарушениями речи (дизартрией, дисфонией), глотания, сердечной деятельности, дыхания;
- понтинном, протекающим с полной или частичной утратой мимики, лагофтальмом, свисанием угла рта на одной половине лица;
- энцефалитическом с общемозговыми и очаговыми симптомами;
- смешанном (бульбоспинальном, понтоспинальном, бульбопонтоспинальном).
Отдельно рассматривается такое поствакцинальное осложнение, как вакциноассоциированный паралитический полиомиелит. Частота развития паралитических и непаралитических форм полиомиелита составляет 1:200.
В течении паралитических форм полиомиелита выделяют инкубационный, препаралитический, паралитический, восстановительный и резидуальный периоды.
Симптомы полиомиелита
Инкубационный период при различных формах полиомиелита в среднем составляет 8–12 дней.
Инаппарантная форма полиомиелита представляет собой носительство вируса, которое никак не проявляется клинически и может быть обнаружено только лабораторным путем.
Абортивная (висцеральная) форма полиомиелита составляет более 80% всех случаев болезни. Клинические проявления неспецифичны; среди них преобладают общеинфекционные симптомы – лихорадка, интоксикация, головная боль, умеренные катаральные явления, боли в животе, диарея. Болезнь заканчивается через 3-7 дней полным выздоровлением; остаточных неврологических симптомов не отмечается.
Менингеальная форма полиомиелита протекает по типу доброкачественного серозного менингита. При этом отмечается двухволновая лихорадка, головные боли, умеренно выраженные менингеальные симптомы (Брудзинского, Кернига, ригидность затылочных мышц). Через 3-4 недели наступает выздоровление.
Паралитическая форма полиомиелита имеет наиболее тяжелое течение и исходы. В препаралитическом периоде преобладает общеинфекционная симптоматика: повышение температуры, диспепсия, ринит, фарингит, трахеит и др. Вторая волна лихорадки сопровождается менингеальными явлениями, миалгией, болями в позвоночнике и конечностях, выраженной гиперестезией, гипергидрозом, спутанностью сознания и судорогами.
Примерно на 3-6 день заболевание вступает в паралитическую фазу, характеризующуюся внезапным развитием парезов и параличей чаще нижних конечностей при сохранной чувствительности. Для параличей при полиомиелите характерны асимметричность, неравномерность, преимущественное поражение проксимальных отделов конечностей. Несколько реже при полиомиелите развиваются парезы и параличи верхних конечностей, лица, мышц туловища. Через 10-14 дней наблюдаются первые признаки мышечной атрофии. Поражение жизненно важных центров продолговатого мозга может вызвать паралич дыхательных мышц и диафрагмы и послужить причиной гибели ребенка от острой дыхательной недостаточности.
В восстановительном периоде полиомиелита, который длится до 1 года, происходит постепенная активизация сухожильных рефлексов, восстанавливаются движения в отдельных мышечных группах. Мозаичность поражения и неравномерность восстановления обусловливает развитие атрофии и мышечных контрактур, отставание пораженной конечности в росте, формирование остеопороза и атрофии костной ткани.
В резидуальном периоде отмечаются остаточные явления полиомиелита – стойкие вялые параличи, контрактуры, паралитическая косолапость, укорочение и деформации конечностей, вальгусная деформация стоп, кифосколиозы и пр.
Диагностика полиомиелита
Полиомиелит у ребенка может быть заподозрен педиатром или детским неврологом на основании анамнеза, эпидемиологических данных, диагностически значимых симптомов. В препаралитической стадии распознавание полиомиелита затруднено, в связи с чем ошибочно устанавливается диагноз гриппа, ОВРИ, острой кишечной инфекции, серозного менингита другой этиологии.
Главную роль в этиологической диагностике полиомиелита играют лабораторные тесты: выделение вируса из слизи носоглотки, фекалий; методы ИФА (обнаружение IgM) и РСК (нарастание титра вирусоспецифических антител в парных сыворотках). Для дифференциации типов вируса полиомиелита используется ПЦР.
При проведении люмбальной пункции спинномозговая жидкость вытекает под повышенным давлением; исследование цереброспинальной жидкости при полиомиелите выявляет ее прозрачный, бесцветный характер, умеренное повышение концентрации белка и глюкозы. Электромиография подтверждает поражение на уровне передних рогов спинного мозга.
Лечение полиомиелита
Манифестные формы полиомиелита лечатся стационарно. Общие мероприятия включают изоляцию больного ребенка, постельный режим, покой, высококалорийную диету. В правильном уходе за больным полиомиелитом важную роль играет придание конечностям правильного (физиологического) положения, профилактика пролежней, массаж грудной клетки. При дисфагии организуется питание через назогастральный зонд; при нарушении самостоятельного дыхания проводится ИВЛ.
Поскольку специфическое лечение полиомиелита не разработано, проводится, главным образом, симптоматическая и патогенетическая терапия. Назначаются витамины группы В, аскорбиновая кислота, обезболивающие и дегидратирующие препараты, неостигмина, дыхательные аналептики и др.
В восстановительном периоде основная роль в комплексной терапии полиомиелита отводится реабилитационным мероприятиям: ЛФК, ортопедическому массажу, парафинолечению, УВЧ, электромиостимуляции, общим лечебным ваннам, санаторно-курортному лечению.
Лечение полиомиелита проводится при участии детского ортопеда. Для предотвращения развития контрактур может быть показано наложение гипсовых повязок, лонгет, ортопедических шин, ношение ортопедической обуви. Ортопедо-хирургическое лечение остаточных явлений полиомиелита может включать теномиотомию и сухожильно-мышечную пластику, тенодез, артрориз и артродез суставов, резекцию и остеотомию костей, хирургическую коррекцию сколиоза и пр.
Прогноз и профилактика полиомиелита
Легкие формы полиомиелита (протекающие без поражения ЦНС и менингеальная) проходят бесследно. Тяжелые паралитические формы могут приводить к стойкой инвалидизации и летальному исходу. Благодаря многолетней целенаправленной вакцинопрофилактике полиомиелита в структуре заболевания преобладают легкие инаппарантная и абортивная формы инфекции; паралитические формы возникают только у невакцинированных лиц.
Профилактика полиомиелита включает обязательную плановую вакцинацию и ревакцинацию всех детей согласно национальному календарю прививок. Дети с подозрением на полиомиелит подлежат немедленной изоляции; в помещении проводится дезинфекция; контактные лица подлежат наблюдению и внеочередной иммунизации ОПВ.
Читайте также:


