Балантидиаз этиология эпидемиология патогенез клиника диагностика лечение
Амебиаз – антропонозная инфекционная болезнь с фекально-оральным механизмом передачи возбудителя, характеризующаяся язвенным поражением толстой кишки и внекишечными поражениями в виде абсцессов различных органов.
Этиология: Entamoeba histolytica, имеет 2 стадии жизненного цикла: 1) вегетативную (трофозоит) – просветную (питается кишечным содержимым, обнаруживается у носителей) и тканевую (внедряется в кишечную стенку, вызывая язвенное поражение); 2) стадию покоя (циста).
Патогенез: попадание цист в ЖКТ --> эксцистация в нижнем отделе тонкой кишки с выходом 4 амеб из каждой цисты (просветная форма) --> деление просветных форм в просвете толстой кишки --> разрушение ферментами кишечной стенки на фоне снижения реактивности организма --> внедрение амеб в кишечную стенку вплоть до мышечного и серозного слоя (тканевая форма) --> некроз слизистой кишки с формированием глубоких язв --> проникновение тканевых форм через стенку венул в крововоток --> гематогенный занос тканевых форм в различные органы с формированием абсцессов (печени, легких, мозга и др. органов)
Клиническая картина амебиаза:
- инкубационный период от 1-2 нед до нескольких месяцев
1) кишечный амебиаз:
- язык обложен, живот вздут, болезненный по ходу толстой кишки; слепая и сигмовидная кишка утолщены, уплотнены, болезненны при пальпации
- при колоноскопии: в начале болезни - очаговая гиперемия и отечность слизистой слепой и сигмовидной кишки, через 1-2 нед – язвы длиной до 2 см с подрытыми краями
- через 1-2 нед от начала болезни наблюдается спонтанная ремиссия, но в дальнейшем возникают обострения, болезнь принимает хроническое рецидивирующее течение с развитием синдрома мальабсорбции и кахексии
- возможно фульминантное течение кишечного амебиаза (у лиц с иммунодефицитом) с тотальным поражением толстого кишечника, глубокими язвами, осложняющимися перфорацией и перитонитом
2) внекишечный амебиаз:
а) амебный абсцесс печени – может развиваться на фоне кишечного амебиаза или самостоятельно; острое начало с высокой лихорадки, озноба, потливости, болей в правом подреберье различной интенсивности (от незначительных до трудно переносимых); печень увеличена, часто неравномерно, болезненна при пальпации, возможно напряжение мышц в правом подреберье, отставание правой половины грудной клетки в акте дыхания, плеврит и т.д.; в ОАК нейтрофильный лейкоцитоз, увеличение СОЭ; при прорыве абсцесса развивается перитонит, плеврит, редко перикардит, образуется кожный свищ
б) амебный гепатит – развивается на фоне кишечного амебиаза, печень увеличена, уплотнена, болезненна, но при УЗИ признаков абсцедирования печени не выявляют; при пункции печени признаки перипортального воспаления или микроасбцедирования
в) амебиаз кожи – в промежности, вокруг ануса, на ягодицах, реже на животе и др. участках кожи образуются глубокие малоболезненные язвы и участки некроза, длительно не заживающие, издающие зловонный запах
г) абсцессы легких, абсцессы мозга и др. (встречаются значительно реже других внекишечных поражений)
Осложнения: перфоративный перитонит, перфоративный плеврит, перфоративный перикардит, кишечное кровотечение и др. в зависимости от пораженного органа.
1) данные эпидемиологического анамнеза (пребывание в зонах распространения амебиаза, употребление некипяченной воды и др.), характерная клиническая картина (характер стула и его динамика при отсутствии симптомов интоксикации)
2) бактериоскопия мазков испражнений или биоптата пораженной кишки, взятого при колоноскопии (проводят сразу после взятия материала, выявление тканевых амеб – эритрофагов свидетельствует об остром процессе, выявление только просветных форм и цист свидетельствует о ремиссии и носительстве)
3) серологические исследования (РПГА, НРИФ, ИФА) – имеют вспомогательное значение
Принципы терапии амебиаза:
1. Госпитализация больных, назначение белковой щадящей диеты.
2. Этиотропная терапия: метронидазол / трихопол по 30 мг/кг/сут (600-800 мг 3 раза/сут) внутрь 5-10 сут, тинидазол / фасижин, орнидазол / тиберал, тетрациклин, доксициклин
3. Ферментные препараты: дигестал, панзинорм, фестал и др. (для купирования колитического синдрома)
4. При асбцессах печени, легких – пункция, эвакуация содержимого, промывание полости абсцесса и введение в нее антиамебных препаратов; при отсутствии эффекта от пункций – хирургическое вскрытие и дренирование абсцесса
Балантидиаз – зоонозная инфекционная болезнь с фекально-оральным механизмом передачи возбудителя, характеризующаяся язвенным поражением толстой кишки, колитическим синдромом и склонностью к хронизации.
Этиология: Balantidium coli – крупная подвижная инфузория, 2 стадии жизненного цикла: вегетативная форма (паразитирует в толстой кишке) и цисты
Эпидемиология: источник – свиньи, реже больные люди и носители, механизм заражения – фекально-оральный (через пищевые продукты, воду и продукты обихода, загрязненные фекалиями)
Патогенез: попадание цист в ЖКТ --> эксцистация --> внедрение вегетативных форм в слизистую толстой кишки --> образование очагов некроза слизистой, а в последующем и язв; заражение чаще приводит к развитию бессимптомной инвазии, чем к клинически выраженному поражению
Клиническая картина балантидиаза:
- инкубационный период 5-30 дней
- острое начало с резких болей в животе, частого стула со слизью, иногда с примесью крови, общей интоксикации (лихорадка, озноб, головная боль)
- объективно язык сухой, обложенный, живот вздут, печень увеличена, болезненность при пальпации толстой кишки
- при ректороманоскопии: язвенный проктосигмоидит
- общая интоксикация стихает в течение нескольких дней, диарея может быть до 2 мес., возможна хронизация болезни
Диагностика: обнаружение инфузорий в мазках свежевзятых испражнений или биоптата, полученного при ректороманоскопии
Лечение: метронидазол, тетрациклин или ампициллин в стандартных дозах внутрь.
Не нашли то, что искали? Воспользуйтесь поиском:
БАЛАНТИДИАЗ (balantidiasis, balantidiosis; греческий balantidion маленький мешок + -asis, -osis; синоним инфузорная дизентерия) — протозойное заболевание, характеризующееся язвенным поражением толстой кишки с нарушением ее функции и наличием общих явлений интоксикации.
Статистика и географическое распространение. Спорадические случаи балантидиаза описаны в 78 странах (В. Г. Хамцов, 1969). В сельской местности (в очагах) инвазированность жителей балантидиями достигает 1—3%, реже 4—9%, а в отдельных случаях (о. Новая Гвинея) — 28%. Всего же к 1967 году в мировой литературе описано 4492 случая балантидиаза: в Азии —1389, Европе —1295, Северной Америке —862, Южной Америке —827, Африке —98, в Австралии—21. Учитывая отсутствие официального учета заболеваемости, неполное выявление балантидиаза, следует считать, что действительное распространение этой болезни превосходит указанные цифры. Летальность в очагах, где всегда преобладают легкие формы балантидиаза, отсутствует или не превышает 1% . При спорадическом балантидиазе, по данным различных авторов, летальность варьирует от 16 до 29% ; в связи с ранней диагностикой и наличием эффективных средств лечения она резко снизилась.
Содержание
Этиология
Возбудитель — Balantidium coli — был описан Мальмстеном (Р. H. Malmsten, 1857). В 1901 году Н. С. Соловьев доказал его патогенность. Balantidium coli относится к типу простейших (Protozoa), классу ресничных инфузорий (Ciliata), отряду равноресничных (Holotricha), семейства балантидиевых (Balantidiidae). Некоторые авторы относят В. coli к отряду Heterotricha (В. А. Догель, 1937). В. coli — самый крупный представитель из всех простейших, паразитирующих у человека. Жизненный цикл возбудителя состоит из вегетативной стадии и стадии цисты.
Вегетативная стадия. Форма овальная, один конец тела немного сужен, другой тупой, закругленный (рис. 1,а). Размер инфузории 50—80 мкм и более в длину, 35— 60 мкм в ширину. Тело В. coli покрыто тонкой оболочкой — пелликулой. На переднем конце имеется ротовое отверстие — перистом — в виде воронкообразного углубления. На противоположном конце — малозаметное отверстие — цитопиг. Все тело B. coli покрыто ресничками, расположенными параллельно спиральными рядами. Реснички на теле 4—6 мкм длиной, окружающие перистом немного длиннее —10—12 мкм. Колебания ресничек обусловливают движение В. coli вперед и одновременное вращение вокруг оси. Реснички, расположенные вокруг перистома, способствуют захвату пищевых частиц. Под пелликулой — узкий, еле заметный прозрачный слой эктоплазмы. Эндоплазма содержит пищеварительные вакуоли разной величины. В них — заглоченные бактерии, зерна крахмала, эритроциты, лейкоциты. В заднем конце тела и в средней части эндоплазмы — две сократительные вакуоли. У живых подвижных В. coli ядра не видно. На окрашенных препаратах отчетливо выступает ядерный аппарат, состоящий из микро- и макронуклеуса. Последний овальной формы, длина до 20 мкм, ширина 7—10 мкм. Размножаются В. coli путем двойного деления; периодически наступает половой процесс по типу конъюгации (см. Конъюгация у бактерий).

Цисты — круглой или слегка овальной формы. Размер 50—60 мкм. Оболочка толстая, двухконтурная. На окрашенных препаратах в цистах хорошо заметен макронуклеус (рис. 1, б). Цитоплазма зернистая, иногда с вакуолями.
Выделенные из организма вегетативные формы Balantidium coli в фекалиях могут оставаться живыми 3—5 час. Цисты сохраняют жизнеспособность несколько недель.
Эпидемиология
Основной источник инфекции — свиньи, которые почти поголовно инвазированы балантидиями. Человек, зараженный балантидиазом, может служить дополнительным источником инфекции при особо неблагоприятных санитарно-гигиенических условиях. Роль крыс и собак, являющихся иногда носителями В. coli, в эпидемиологии балантидиаза окончательно не доказана. Передача инфекции осуществляется через воду, загрязненную фекалиями свиней, контактным путем при уходе за свиньями; не исключена возможность передачи через почву, овощи и мух. Болеют балантидиазом, как правило, жители сельской местности, удельный вес заболеваемости которых среди всех заболевших балантидиазом составляет 91,3%. Наиболее часто выявляется балантидиаз среди людей, занимающихся свиноводством.
Патологическая анатомия
Балантидиаз проявляется острым или хронически текущим язвенным гнойно-некротическим колитом с преимущественным поражением слепой, сигмовидной и прямой кишок. Локализуются язвы преимущественно в местах перегибов кишечной стенки. Одним из опасных осложнений балантидиаза является прободение дна язвы с возникновением перитонита.

При колите, обусловленном балантидиазом, стенка кишки отечная, дряблая, гиперемированная. На слизистой оболочке обнаруживаются язвы разной величины и конфигурации (рис. 2), обширные язвенные поля в несколько квадратных сантиметров. Края язв неровные, подрытые, утолщенные, располагаются они по длиннику складок слизистой оболочки; на дне язв остатки рыхлых или полужидких некротических масс, имеющие, как и отдельные участки слизистой оболочки, аспидно-черную окраску.
При присоединении бактериальной инфекции процесс может закончиться гангреной кишки. При надавливании на края язв и эрозий выделяется гнойное отделяемое.
При балантидиазе иногда поражается червеобразный отросток с клинической картиной острого аппендицита и нахождением балантидий в воспаленной его стенке. В начале заболевания на слизистой оболочке кишки появляются участки гиперемии и отека, на которых возникают эрозии и язвы. Эпителий кишечных (либеркюновых) желез начинает усиленно пролиферировать и некротизироваться. В окружающих тканях появляется лимфоцитарный инфильтрат, который, как и ткани, некротизируется, формируются эрозии, которые могут зажить или прогрессировать и вести к образованию язв. При проникновении инфузорий в подслизистую основу в тканях возникает воспалительный отек, кровоизлияния и инфильтрат из лимфоцитов, гистиоцитов и сегментоядерных лейкоцитов, местами формируются мелкие сливающиеся абсцессы. Язвы при балантидиазе развиваются не одновременно: наряду с острыми язвами имеются рубцующиеся и рубцы на месте заживших язв.

Паразиты обнаруживаются в краях язв, криптах желез и толще подслизистой оболочки. В мышечном слое кишечника (рис. 3). они обнаруживаются реже. Описаны также поражения тонкой кишки, миокарда, печени, почек. При обычных гистологических окрасках в пораженных тканях балантидии обнаруживаются даже спустя 24—28 часов после смерти. При дифференциальной диагностике балантидий и паразитических амеб следует помнить, что балантидии крупнее, ядро у них бобовидное, богатое хроматином, цитоплазма базофильная, содержит вакуоли. Для гистологического исследования и установления этиологического диагноза берут край язвы кишки, в тканях к-рой обнаруживают балантидии. Делают также мазки из отделяемого язв и толщи стенки кишки.
Патогенез
Проникнув в организм человека через рот, балантидии локализуются в толстой кишке — преимущественно слепой кишке, реже в нижнем отделе тонкой кишки. Размножаясь в просвете кишки, они могут не вызывать отчетливо выраженных симптомов болезни, что ряд авторов расценивает как носительство. Однако при тщательном обследовании таких лиц в большинстве случаев выявляется субклиническое течение балантидиаза. При внедрении балантидий в слизистую оболочку толстой кишки образуются характерные язвы и развиваются клинические симптомы болезни. Проникновению балантидий в глубь тканей способствует фермент гиалуронидаза, который они образуют в процессе своей жизнедеятельности. Экспериментально установлено, что миграционный аскаридоз также благоприятствует внедрению балантидий в глубь слизистой оболочки кишки (В. В. Богданович, 1962).
Клиническая картина
Различают субклиническую, острую, хроническую, рецидивирующую и непрерывно текущую формы балантидиаза; в очагах возможно носительство В. coli.
При субклиническом балантидиазе кишечных расстройств не бывает, больные считают себя здоровыми. Однако при ректороманоскопии у них нередко обнаруживаются катарально-геморрагические и характерные язвенные поражения в дистальном отделе толстой кишки. Выявляются нарушения функций печени, явления гипо- и авитаминоза С и эозинофилия в крови.
Острый балантидиаз протекает в большинстве случаев тяжело с наличием интоксикации, лихорадки, головных болей, тошноты, рвоты. Стул жидкий, обильный, от 8—10 до 20 раз и более в сутки, испражнения нередко имеют гнилостный запах, примесь слизи и крови. Больных беспокоят боли в животе, они быстро теряют в весе, наблюдается общий упадок сил. При формах средней тяжести явления интоксикации менее выражены, стул 5—10 раз в сутки. Продолжительность острого балантидиаза не превышает 2 месяцев; без лечения он переходит в хроническую форму.
Для хронического рецидивирующего балантидиаза характерно чередование обострений от 7—10 до 20—30 дней с ремиссиями в 3—6 месяцев. От острого балантидиаза он отличается более легким течением, отсутствием лихорадки, преобладанием кишечных расстройств над симптомами интоксикации. Без лечения болезнь может продолжаться 5— 10 и больше лет. Хронический непрерывный Б.балантидиаз характеризуется постепенным развитием симптомов и вялым, монотонным течением, которое нередко приводит к истощению, а при отсутствии лечения — к кахексии.
Наиболее грозные осложнения — перфорации балантидиазных язв и кишечные кровотечения — возникают редко, но часто имеют летальный исход.
Диагноз
Диагноз ставится на основании клинической картины, данных ректороманоскопии, эпидемиологического анамнеза и обнаружения возбудителя в кале. Дифференциальный диагноз проводится с дизентерией (см.), амебиазом (см.), неспецифическим язвенным колитом (см. Язвенный неспецифический колит), реже с полипозом и раком кишечника.
Прогноз в легких случаях благоприятный, в тяжелых — сомнительный.
Лечение
Весьма эффективен мономицин по 150 000 — 250 000 ЕД, назначаемый внутрь четыре раза в сутки в течение двух пятидневных циклов с интервалом в 5 дней. При тяжелом течении балантидиаза назначают внутрь мономицин с террамицином: первый по вышеуказанной схеме, второй — по 0,2 г четыре раза в сутки 7 дней; проводится не менее трех циклов с интервалом 5—7 дней. Лечение легких и среднетяжелых форм балантидиаза можно проводить одним террамицином или биомицином. В качестве дополнительных средств можно применять аминарсон, ятрен, энтеросептол. С хорошим результатом у единичных больных применялись ампициллин, метранидазол. Назначение аскорбиновой кислоты внутрь и внутривенно повышает эффективность лечения; при хронических формах балантидиаза целесообразны переливания крови дробными дозами.
Профилактика
Охрана окружающей среды от загрязнения необезвреженными фекалиями свиней; соблюдение санитарно-гигиенических правил при уходе за свиньями, своевременное выявление и лечение больных балантидиазом.
Библиогр.: Войно-Ясенецкий М. В. Балантидиаз, Многотомн. руководство по пат. анат., под ред. А. И. Струкова, т. 9* с* 722, М., 1964, библиогр.; Ирен М. Г. Инфузорная дизентерия (балантидиоз), Ташкент, 1939, библиогр.; Лейтман М. 3. Амебиаз, кокцидиоз и балан-тидиаз, Ташкент, 1968; СванидзеД.П. Амебиаз и балантидиаз, М., 1959; Соловьев Н. С. Balantidium coli, как возбудитель затяжных поносов, Врач, т. 22, № 12, с. 353, № 14, с. 431, 1901, библиогр.; С ченснович В.Б.иХамцовВ.Г. Балантидиаз, Многотомн. руководство по микр., клин, и эпид, иифекц. болезней, под ред. H. Н. Жукова-Вережникова, т. 9, с. 194, М., 1968; Терехов Г. Н. К патологической анатомии язвенных колитов в Средней Азии, Труды 2-го науч. съезда врачей Средней Азии, с. 40, Ташкент, 1926; Тумка А. Ф. Паразитология, эпидемиология и лабораторная диагностика кишечных протозойных инфекций, с. 77, Л., 1967, библиогр.; X а м ц о в В. Г. Распространение балантидиаза (обзор отечественной и иностранной литературы за 110 лет), Мед. паразитол., т. 38, № 5, с. 598, 1969, библиогр.; он же, Балантидиаз, Клин, мед., т. 45, № 4, с. 145, 1971; Harms H. Beitrag zur Histopathologie der Balantidien colitis, Virchows Arch. path. Anat., Bd 284, S. 422, 1932; J a f f ё R. Zur Pathologie der Balantidien colitis, Zbl. allg. Path. path. Anat., Bd 30, S. 147, 1919; Malms-t e n P. H. Infusorien als Intestinal-Thiere beim Menschen, Virchows Arch. path. Anat., Bd 12, S. 302, 1857; Manson’s tropical diseases, ed. by P. H. Manson-Bahr, L., 1966; S a 1 a С M. a Hillovi L. Balantidiasis, Prakt. L6k. (Praha), v. 48, p. 625, 1968.
В. Г. Хамцов; E. А. Павлова (биол.), И. А. Чалисов (морф.).
ЛЕКЦИЯ № 11. Амебиаз. Балантидиаз. Этиология, эпидемиология, клиника, диагностика, лечение
Амебиаз – это протозойное заболевание, характеризующееся язвенным поражением толстого кишечника, с образованием абс-цессов в печени, легких и других органах и склонностью к затяжному и хроническому течению.
Этиология. Возбудитель – дизентерийная амеба, которая может находиться в трех формах. Цисты высокоустойчивы к факторам внешней среды, во влажных фекалиях и воде они жизне-способны до 1 месяца, в затемненной и увлажненной почве они живут до 8 дней. Губительное воздействие оказывает высокая тем-пература, низкую температуру переносят до нескольких месяцев. Мгновенно действует высушивание. Большая вегетативная форма (тканевая форма, эритрофаг) фагоцитирует эритроциты и определяется только в организме больного. Просветная форма и стадия цисты могут обнаруживаться и у носителей.
Эпидемиология. Путь передачи инфекции – алиментарный, фекально-оральный, водный, а также контактно-бытовой. Цисты амеб распространяются мухами, тараканами.
Патогенез. Человек заражается при попадании цист в пищеварительную систему. В толстом отделе кишечника циста трансформируется в просветную форму, при этом возникает носительство. Клинические проявления проявляются только при переходе просветной формы в тканевую. Образование язв в слизистой оболочке кишки является следствием размножения тканевой формы в стенке кишечника. При этом сначала возникают небольшие абс-цессы в подслизистом слое, которые затем прорываются в просвет кишки. Гематогенным путем дизентерийная амеба может достиг-нуть печени, реже – других органов, и вызвать в них образование специфических абсцессов. При рубцевании язв может происходить сужение кишечника.
Клиника. Период инкубации длится от 1 недели до 3 месяцев. Заболевание начинается остро. Симптомы проявляются в виде слабости, головной боли, умеренной болезненности живота, появления жидкого стула с наличием стекловидной слизи и крови, субфебрилитета. После окончания острого периода может наступить длительная ремиссия, затем болезнь возобновляется и принимает хроническое течение. Без назначения этиотропного антипаразитарного лечения заболевание может возникать в течение 10 и более лет в виде рецидивирующих или непрерывных форм. При этом возникают боли в животе, жидкий стул, чередующийся с запором, иногда возможно наличие крови в стуле. При длительном течении болезни развивается астеническое состояние, снижение массы тела, гипохромная анемия.
Диагностика проводится на основании эпидемиологических данных и данных клинического обследования больных. При ректороманоскопии обнаруживаются язвы до 10 мм в диаметре, глубокие, с подрытыми краями. Дно язв покрыто гноевидным налетом. Язвы окружены венчиком гиперемированной слизистой оболочки. Проводятся биопсия слизистой оболочки кишечника, УЗИ печени, лапароскопия. Основным и решающим в диагнозе служит обнаружение вегетативной формы амебы в испражнениях, содержимом абсцесса, материале со дна язв. Исследование нужно проводить не позднее 20 мин после дефекации или взятия материала. К осложнениям амебиаза относятся перитонит вследствие перфорации кишечника, амебомы, кишечного кровотечения. Абс-цесс печени (внекишечное осложнение) может развиться как во время острого периода, так и по истечении длительного времени, когда уже нет выраженных поражений кишечника. Острое течение абсцесса проявляется лихорадкой гектического типа, ознобом, болью в правом подреберье. С помощью рентгена выявляется высокое стояние диафрагмы (или локальное ее выпячивание). Даже незначительные абсцессы можно выявить при сканировании печени. Слабовыраженная интоксикация и лихорадка наблюдаются при хроническом абсцессе. Возможность прорывания амебного абсцесса в окружающие органы может привести к образованию поддиафрагмального абсцесса, перитониту, гнойному плевриту. Лабораторным путем диагноз подтверждают при обнаружении в испражнениях большой вегетативной формы амебы с фагоцитированными эритроцитами. Имеются серологические методы диагностики. Амебиаз необходимо дифференцировать с дизентерией, балантидиазом, неспецифическим язвенным колитом, новообразованиями толстого кишечника.
Лечение. Назначают 2%-ный раствор эметина гидрохлорида по 1,5—2 мл в/м 2 раза в день в течение 5—7 дней. Через неделю цикл повторяют. В промежутках между циклами зметина назна-чают хингамин (делагил) по 0,25 г 3 раза в день, хиниофон по 0,5 г 3 раза в день. Наиболее эффективным и нетоксичным препаратом для лечения больных как с кишечными, так и внекишечными проявлениями амебиаза считают метронидазол (трихопол, флагил). Назначают его по 0,5—0,75 г 3 раза в день в течение 5—7 дней. Антибактериальную терапию назначают как вспомогательное средство с целью изменить микробный биоценоз в кишечнике. При амебных абсцессах печени препарат назначают более длительно – до рассасывания абсцесса (по результатам сканирования печени). При больших абсцессах печени используют хирургические методы лечения.
Прогноз при кишечном амебиазе благоприятный. Возможны резидуальные явления в виде сужения кишечника. При амебном абсцессе печени или мозга возможен летальный исход, однако современная терапия сделала прогноз более благоприятным.
Профилактика. Изоляция, госпитализация и лечение больных. Носители амеб не допускаются к работе в системе общест-венного питания. Общие меры профилактики такие же, как при дизентерии.
Балантидиаз – это протозойное заболевание, характеризующееся язвенным поражением толстой кишки и симптомами общей интоксикации, тяжелым течением и высокой летальностью при поздно начатой терапии.
Этиология. Возбудитель – балантидия – относится к классу инфузорий, встречается в вегетативной форме и в виде цист, устой-чивых во внешней среде. Естественными носителями балантидий являются свиньи.
Эпидемиология. Путь передачи – фекально-оральный. Резервуаром возбудителей являются свиньи.
Патогенез. Инфицирование происходит при попадании балантидий в пищеварительный тракт человека, преимущественно в тонкий кишечник, где они находятся достаточно долго, не вызывая клинической картины болезни. У части инфицированных балантидии попадают в органы и ткани. При этом там образуются язвы, очаги некроза, кровоизлияния. Язвы имеют неправильную форму, края утолщены и изрезаны. Дно их неровное, с гнойно-кровянистым налетом. Может происходить прободение язв и не исключено развитие перитонита.
Клиника. Период инкубации продолжается 1—3 недели. Острые формы болезни характеризуются лихорадкой, симптомами общей интоксикации и признаками поражения кишечника (болью в животе, поносом, метеоризмом, возможны тенезмы). Испражнения характеризуются примесью слизи и крови. Характерны спазм и болезненность толстого кишечника, увеличение печени. При тяжелом течении наблюдаются общая интоксикация, высокая лихорадка, стул до 20 раз в сутки с примесью слизи и крови с запахом гнили. Больные быстро теряют вес, иногда появляются симптомы раздражения брюшины. Хронический балантидиаз протекает со слабо выраженными симптомами интоксикации, температура тела нормальная, стул – до 2—3 раз в сутки, жидкий, со слизью, иногда с примесью крови. При пальпации обнаруживают болезненность преимущественно слепой и восходящей кишки.
Диагностика проводится на основании эпидемиологических данных и данных клинического обследования больных. При ректороманоскопии выявляются очаговый инфильтративно-язвенный процесс или обширные язвенные поражения. Подтверждением диагноза служит обнаружение паразитов в испражнениях, биоптатах края язв, в мазках язвенного содержимого.
Лечение. Этиотропные препараты применяют в виде 2—3 5-невных циклов. Назначают мономицин по 0,15 г 4 раза в сутки, окситетрациклин по 0,4 г 4 раза в сутки, метронидазол по 0,5 г 3 раза в сутки. Интервал между циклами – 5 дней.
Прогноз при современной терапии благоприятный. Без применения антипаразитарной терапии летальность достигала 10—12%.
Профилактика. Соблюдение гигиенических мер при уходе за свиньями. Выявление и лечение больных балантидиазом людей. Общие меры профилактики те же, что и при дизентерии.
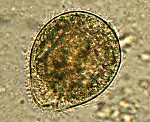
Балантидиаз – протозойная кишечная инфекция, вызываемая ресничными инфузориями – балантидиями. Клинические проявления балантидиаза служат отражением воспалительно-язвенных процессов в толстом кишечнике, и характеризуются болями в животе, тенезмами, частым жидким стулом с примесью крови и гноя, похудением, интоксикационным синдромом. Для постановки диагноза "балантидиаз" важное значение имеют клинико-эпидемиологические данные, результаты ректороманоскопии, обнаружение балантидиев в испражнениях и мазках. Этиотропная терапия балантидиаза проводится метронидазолом, тинидазолом, тетрациклиновыми антибиотиками, мономицином.
МКБ-10

Общие сведения
Балантидиаз (дизентерия инфузорная) – зоонозная протозойная инфекция, протекающая с явлениями язвенно-геморрагического колита и общей интоксикации. Вспышки балантидиаза чаще возникают в южных регионах, однако спорадические случаи инфекции также регистрируются в сельских районах с развитым свиноводством. Балантидиаз характеризуется тяжелым течением, а при позднем начале лечения - высокой летальностью, обусловленной кишечными осложнениями, кахексией, присоединением сепсиса. Распространению балантидиаза способствует отсутствие настороженности со стороны медицинских специалистов к данной патологии, низкий уровень санитарной культуры населения, высокая инвазированность сельского населения (4-5%).

Причины балантидиаза
Этиологическим агентом балантидиаза выступает ресничная инфузория Balantidium соli. Балантидии являются самыми крупными представителями кишечных простейших, паразитирующими в организме человека. Их жизненный цикл проходит 2 стадии – цистную и вегетативную. Цисты балантидий имеют диаметр около 50 мкм, округлую форму и могут сохранять жизнеспособность вне организма хозяина в течение 3-4 недель. Длина вегетативных форм паразитов - 30-150 мкм, ширина - 30-100 мкм; поверхность покрыта ресничками, благодаря которым осуществляется движение. Во внешней среде вегетативные формы менее устойчивы – погибают через 3-5 часов.
Основным резервуаром возбудителей балантидиаза служат свиньи, среди которых инвазия достигает 60-80%; реже источником протозойной инфекции выступает человек. Механизм заражения балантидиазом – фекально-оральный. Передача балантидий (чаще цистных форм) происходит через грязные руки, контаминированную воду, фрукты, овощи. Чаще балантидиазом заболевают работники свиноводческих хозяйств, скотобоен, мясных цехов. В пищеварительном тракте человека из цист образуются вегетативные формы, которые паразитируют в тканях слепой, сигмовидной и прямой кишки. На месте их внедрения в слизистую толстой кишки, образуются участки гиперемии и отека, которые в дальнейшем трансформируются в эрозии и язвы. Дефекты слизистой оболочки имеют кратерообразную форму, неровные края, покрытое некротическими массами дно. Язвенно-деструктивные изменения в кишечнике, всасывание токсических веществ, а также питание паразитов за счет своего хозяина составляют основу патогенеза балантидиаза и определяют его клинические проявления.
Симптомы балантидиаза
От момента заражения до манифестации балантидиаза проходит 1-З недели. По выраженности клинических проявлений различают бессимптомную (субклиническую) и манифестную форму балантидиаза, по характеру течения – острую, хроническую и рецидивирующую; по тяжести течения – легкую, среднетяжелую и тяжелую.
При субклинической форме дисфункция кишечника и интоксикация отсутствуют, а балантидиаз распознается на основании эндоскопической картины и лабораторных данных. Симптоматика острой манифестной формы балантидиаза напоминает дизентерию. Больные жалуются на прогрессирующую слабость, головную боль, фебрильную лихорадку, тошноту и рвоту. Одновременно развиваются признаки колита: режущие боли в животе, диарея, тенезмы. Стул становится жидким, слизисто-гнойным, а затем кровянистым; учащается до 15-20 раз в сутки; испражнения имеют гнилостный запах. При тяжелой форме балантидиаза происходит стремительная потеря массы тела, вплоть до кахексии.
Хронический балантидиаз протекает со слабо выраженным интоксикационным синдромом, учащенным (до 2-5 раз в сутки) жидким стулом, метеоризмом, болезненностью слепой и восходящей кишки при пальпации. Острое и непрерывно хроническое течение балантидиаза может привести к развитию кишечных и внекишечных осложнений: кровотечения, перфорации язв толстой кишки, выпадения прямой кишки, перитонита, абсцессов печени, гипохромной анемии. Без специфического этиотропного лечения при острой форме балантидиаза очень высок риск летального исхода. Крайне тяжелое течение балантидиаза отмечается при его сочетании с гельминтозами и острыми кишечными инфекциями.
Диагностика и лечение балантидиаза
Больные с подозрением на балантидиаз направляются к инфекционисту. Заболевание может быть заподозрено на основании положительных данных эпидемиологического анамнеза и клинических проявлений; окончательное подтверждение и верификация диагноза возможно после проведения эндоскопического исследования кишечника и лабораторных анализов.
В острой стадии балантидиаза при ректороманоскопии или колоноскопии обнаруживаются очаговые инфильтративно-язвенные изменения стенки кишки; при хроническом течении - катарально-геморрагические или язвенные поражения. Достоверным доказательством балантидиаза служит наличие вегетативных форм балантидий в свежевыделенных фекалиях или в соскобах с пораженных участков кишки. Выявление цист указывает на транзиторное носительство протозойной инфекции. В ходе диагностики балантидиаз дифференцируют с бактериальной дизентерией, амебиазом, лямблиозом, криптоспоридиозом, дисбактериозом, неспецифическим язвенным колитом.
Пациенты с подтвержденным балантидиазом подлежат госпитализации в инфекционный стационар. В качестве этиотропной терапии назначаются антибактериальные (мономицин, окситетрациклин, ампициллин) или противопротозойные препараты (метронидазол, тинидазол). Обычно проводится 2-3 пятидневных цикла терапии. Системная лекарственная терапия может быть дополнена клизмами с коллоидно-дисперсной солью норсульфазола. Одновременно показана дезинтоксикационная терапия, витаминотерапия, соблюдение рациональной диеты.
Лечение носителей протозойной инфекции также строго обязательно. Критериями излечения балантидиаза считаются отсутствие колитического синдрома, отрицательное копрологическое исследование на балантидии, отсутствие язвенных изменений кишечной стенки.
Применяемые на сегодняшний день методы специфического лечения балантидиаза способствуют выздоровлению пациентов. В случае поздно начатого или неадекватного лечения летальность может достигать 10-12%. Профилактика балантидиаза складывается из соблюдения мер индивидуальной безопасности (соблюдения личной гигиены, кипячения воды, мытья овощей и фруктов и пр.), а также охраны внешней среды от фекального загрязнения (защита водоемов, улучшение зоогигиенических условий содержания свиней, обезвреживание навоза, и т. д.). Специфическая профилактика балантидиаза не разработана.
Читайте также:


