Вич туберкулез социальная помощь
Актуальная информация о ВИЧ-инфекции, наркомании, туберкулёзу, ЗППП
Крайняя статья о туберкулёзе

А еще – о том, что на страны Восточной Европы и Центральной Азии (ВЕЦА) приходится 20% глобального бремени туберкулеза с множественной лекарственной устойчивостью (МЛУ). Россия входит в ТОП-20 стран – лидеров по распространенности МЛУ – туберкулеза.
В статье приводились тревожные данные об информационном вакууме (по крайней мере в пензенских СМИ), о дезинформации, распространяемой о ситуации с заболеваемостью туберкулезом.
В общем, ничего не изменилось, скорее – наоборот. Такое ощущение складывается после прочтения всех материалов о туберкулезе в моем ЖЖ. А первый из них вышел 4 февраля 2013г.
Первая статья о туберкулезе

- В 2011 году, среди впервые заболевших туберкулезом, ВИЧ-инфицированные составляли 9,5%.
- Умирали от туберкулеза 8,9% ВИЧ-инфицированных.
- Среди умерших больных туберкулезом ВИЧ-инфицированные составляли 16,8%.
До 2020 года было запланировано снизить заболеваемость туберкулезом до 35 на 100 тыс. населения (в 2009 году этот показатель был 106 на 100 тыс.). Среди россиян в возрасте 18-40 лет заболеваемость была в 2 раза выше, чем в среднем по России.
Что мы предлагали?
На встрече предлагалось обсудить ряд мер по повышению приверженности лечению ВИЧ-инфекции и туберкулеза больных сочетанной патологией. Тогда прерывали или отказывались от лечения 32% больных туберкулезом. Как и за счёт чего можно этого добиться?
Исследования показали: для того, чтобы пациенты приходили за таблетками каждый день, им прежде всего нужно уделять внимание. Оказалось, что 40% пациентов нуждаются во ВНИМАНИИ ПЕРСОНАЛА (!), 33% хотели бы получать продуктовые наборы, 12% нужен проездной (проезд дорог!).

Остальные руководители, казалось бы, заинтересованных организаций (СПИД-центр, наркология) с пеной у рта доказывали, что для них все пациенты равны – по Конституции, и они не видят необходимости, создавать наибольшее благоприятствование всяким алкоголикам-хулиганам-тунеядцам и вообще преступникам, когда их жены-мужья честно сидят в очереди к венерологу или другому специалисту. В общем, в очередь, сукины дети!

Говорилось в статье и о медицинской тайне. Это – дело хорошее, но… Центр СПИД закрывался медицинской тайной и не вёл работу с уязвимыми группами по профилактике туберкулёза. В результате они не обследовались на туберкулез годами. При откровенном попустительстве МЗ ПО. Нет спроса – не будет и активности.
ВАЖНО! В те годы Россия входила в число 37 стран мира с самым большим распространением МЛУ-туберкулеза.
Напомню, что в 2018 году России входила уже в ТОП-20 стран – лидеров по МЛУ-туберкулезу.
Выходит, за эти годы позитивных изменений не произошло. Почему? Об этом можно судить по последующим статьям в ЖЖ.
Рукописи не горят

Опять возникла тема незаинтересованности МЗ ПО даже в буклетах, предоставляемых бесплатно. И вновь сделан вывод:
О потребителях наркотиков, избегающих наркологического учета:

Затронута проблема вертикальной передачи ВИЧ и только наметившийся тренд обследовать на ВИЧ всё, что движется. Разумеется, в негативном ключе.
В новом качестве

В конце 2013 года вернулся на работу в Центр СПИД – подразделение ГБУЗ ПОКЦ СВМП. Губернатор В.К.Бочкарёв, делая мне это предложение, серьезно рассчитывал поправить ситуацию по ВИЧ-инфекции в области. Он вообще серьезно относился к моим записям в ЖЖ и не стеснялся задавать вопросы, когда что-то было непонятно.
Записи в ЖЖ были прямым каналом общения с Губернатором и он их использовал в своей работе. Не только по вопросам профилактики ВИЧ-инфекции и туберкулёза. Новый статус менял конфигурацию общения в условиях иерархии служебных отношений.
ВАЖНО! Ошибкой губернатора было то, что он верил в желание руководителей МЗ ПО работать. И вера в то, что у него еще достаточно большой жизненный ресурс.
Моей ошибкой была такая же вера в жизненный ресурс губернатора и недооценка того, что таких управленческих монстров, как В.А.Сатин, можно легко двигать по управленческой шахматной доске, меняя ферзя на офицера. Но осознание этого пришло позже.
Записи в ЖЖ продолжились. Не всегда получалось, правда, выполнить просьбу В.Бочкарёва и писать покороче.

О том, как со здравоохранения начали спрашивать за выполнение указов В.Путина, в частности – о снижении смертности. До чиновников МЗ ПО стало доходить, что рост пораженности населения ВИЧ влечет за собой рост показателя смертности. И они начали понимать, что в прошедшие годы на химиопрофилактику туберкулеза никто внимания не обращал.

Красные стрелки — прекращение работы программы СВ, зелёная стрелка — возобновление работы
Об ухудшении ситуации по ВИЧ-инфекции в Пензе. 70% вновь выявленных ВИЧ-инфицированных – потребители наркотиков. Программа профилактики ВИЧ-инфекции среди уязвимых групп работу прекратила.
В следующем посте я расскажу подробнее, что встроенность в систему управления здравоохранением далеко не всегда помогает реализовывать поставленные цели.
Автор статьи: Олейник Сергей Викторович, врач-эпидемиолог, организатор здравоохранения.
Туберкулез
Среди социальных болезней туберкулез занимает особое место. В настоящее время около трети населения нашей планеты инфицировано Mycobacterium tuberculosis.
В России в 2008 г. на учете фтизиатрической службы находились более 270 тыс. больных туберкулезом. С начала 90-х годов первичная заболеваемость и смертность населения от туберкулеза возросли в среднем в 2,3 раза и составили в 2008 г.: первичная заболеваемость — 85,1 на 100 тыс, смертность — 17,9 па 100 тыс. населения (рис. 2.16). Среди умерших 75% составили лица трудоспособного возраста.
Среди всех форм активного туберкулеза преобладает туберкулез органов дыхания (96%), а среди вне-легочных форм — туберкулез мочеполовых органов (1,5%). У 30% больных туберкулез выявляется в запушенной форме. Мужчины болеют туберкулезом в 3-5 раз чаше женщин.
Особенно неблагополучно обстоит дело с туберкулезом в пенитенциарных учреждениях, где показатель заболеваемости составил 2274,0 на 100 тыс, подследственных и осужденных, что превышает средний по стране показатель в 25 раз.
Инфекции, передающиеся половым путем
В структуре ИПППП в 2008 г. первое ранговое место принадлежало трихомонозу (29%), второе — сифилису (15%), третье — хламидиозу (12%), четвертое — гонорее (11%).
С начала и до середины 90-х годов отмечался резкий всплеск заболеваемости ИПППП, в первую очередь сифилисом (рис. 2.17), За период с 1993 по 2008 г. заболеваемость сифилисом детей возросла в 11 раз, в 20 раз возрос врожденный сифилис. В последние годы ситуация с венерическими заболеваниями несколько стабилизировалась.
ИПППП следует во многом расценивать как "болезни поведения". К особенностям, которые выделяют больных ИПППП из общего числа несовершеннолетних и позволяют различить их медико-социальный портрет, относятся: проживание в неполных семьях с алкогольным анамнезом, психопатологические черты характера, которые усугубляются на фоне безнадзорности, злоупотребления алкоголем и приводят к криминогенному поведению, сопровождающемуся промискуитетом. Психические заболевания и сексуальные девиации нередко становятся причиной ИПППП среди несовершеннолетних.
ВИЧ-инфекция и СПИД
По оценке специалистов ООН, в начале XXI в. в мире проживало около 35 млн ВИЧ-инфицированных, в том числе более 1,2 млн детей. Каждый день в мире регистрируется в среднем 8000 новых случаев ВИЧ-инфекции, преимущественно среди лиц молодого возраста. Наиболее катастрофический характер распространение ВИЧ-инфекции приняло в странах Африки.
По состоянию на конец 2008 г. в России зарегистрировано около 301,3 тыс. ВИЧ-инфицированных, из них более 82 тыс. женщин, 2765 детей. Однако специалисты считают, что истинное число ВИЧ-инфицированных во много раз больше регистрируемого. Наиболее пораженные ВИЧ-инфекцией группы населения это потребители наркотиков, работники коммерческого секса и заключенные. Среди потребителей наркотиков распространенность ВИЧ-инфекции в различных субъектах РФ составляет от 8 до 64%, среди работников коммерческого секса — 6%, среди заключенных — 5%.
В России ВИЧ-инфекция чаще поражает молодое население: 75% зарегистрированных случаев ВИЧ-инфекции выявляется у лиц в возрасте 15-30 лет. За последние 5 лет доля женщин среди ВИЧ-инфицированных возросла в 2 раза. В 2008 г, у ВИЧ-инфицированных матерей родились 8931 ребенок, 36 из которых умерли в первые дни жизни.
Наибольшее число случаев рождения детей у ВИЧ-инфицированных матерей зарегистрировано в Свердловской, Самарской, Иркутской областях, городах Москва и Санкт-Петербург. Инкубационный период ВИЧ по сравнению с другими инфекционными заболеваниями продолжителен и у разных индивидов в значительной степени варьирует.
Около половины ВИЧ-инфицированных заболевают в течение 10 лет после заражения. С момента развития у человека признаков заболевания СПИДом средняя продолжительность его жизни составляет 2—4 года.
Для управления эпидемиологической ситуацией, начиная с 1990 г., в России ежегодно обследуются на ВИЧ 20-24 млн человек, что составляет 15—17% населения, при этом ежегодно выявляется около 50 тыс. новых случаев ВИЧ-инфекции.
Психические расстройства и расстройства поведения
По данным экспертов ВОЗ, психические расстройства широко распространены во всем мире: ими страдают 10—15% населения экономически развитых стран Западной Европы и Северной Америки, 2,5—5% населения развивающихся стран.
В 2008 г. в России были зарегистрированы 4 226 900 человек с психическими расстройствами и расстройствами поведения (включая заболевания, связанные с употреблением психоактивных веществ). Ежегодно под диспансерное наблюдение берутся 80—100 тыс. человек.
Более чем в 30% случаев психические расстройства становятся причиной освобождения юношей от призыва на военную службу.
Психические расстройства играют большую роль в инвалидизации населения, особенно детей. Так, если среди заболеваний, обусловивших инвалидность, у взрослых психические расстройства составляют 4%, то у детей их доля среди всех причин инвалидности возрастает до 19%.
Наиболее высокий уровень первичной заболеваемости психическими расстройствами, особенно с пограничной патологией, отмечается в подростковом возрасте. В этот период жизни каждый индивидуум испытывает действие двух естественных, но не однозначных процессов: интенсивной социализации личности и активной физиологической перестройки организма. Эти процессы часто достигают силы и остроты социопсихобиологического кризиса, порождающего существенные проблемы состояния здоровья подростков.
Так, в частности, серьезной проблемой подросткового возраста служит недостаточная социальная адаптация, проявляющаяся, прежде всего, в высокой частоте нарушений поведения — от повышенной конфликтности и антидисциплинированности до поведения, обязательным и определяющим компонентом которого оказывается совершение противоправных действий (делинквентность)
Безусловно, развитию психических заболеваний способствуют биологические, психологические и социальные факторы. Данные специальных исследований показывают, что шизофрения и болезнь Альцгеймера связаны с генетическими нарушениями, депрессия — с изменениями химического состава мозга, умственная отсталость — с недостатком йода.
Стрессовые ситуации, плохие условия воспитания, жестокость в быту и в обществе ведут к повышению риска развития психических заболеваний. Крайняя бедность, войны, вынужденное переселение могут привести к возникновению или утяжелению психической патологии.
Депрессивные расстройства и шизофрения представляют собой причину 60% всех случаев самоубийств. Только в 2008 г. в России было зарегистрировано 38 406 самоубийств.
Нарушение состояния психического здоровья детей и подростков приводит к ухудшению качества их жизни, угрожает развитием в будущем тяжелой психической и психосоматической патологии, ведет к асоциальному поведению молодежи (росту наркомании, алкоголизма, проституции, преступности и т.д.).
Большое значение среди психических расстройств и нарушений поведения имеют алкоголизм, наркомания и токсикомания.

Как следует из заявлений Дмитрия Медведева и Вероники Скворцовой, чтобы остановить быстрое распространение в нашей стране ВИЧ-инфекции, на борьбу с ней уже с 2016 г. выделяются огромные дополнительные средства. В том числе это относится и к лечению ВИЧ-инфицированных больных, страдающих туберкулезом, доля которых среди больных СПИДом стремительно растет и приближается к 50%. Но не случится ли так, что многие миллионы рублей, которые запланировано потратить на химиопрофилактику туберкулеза у ВИЧ-инфицированных пациентов, будут потрачены впустую?


— Я бы уточнила: туберкулез на поздних стадиях ВИЧ-инфекции несомненно является исключительно опасным при несвоевременном выявлении, неинформированности больных ВИЧ-инфекцией о показаниях к незамедлительному обращению за медицинской помощью в этот период болезни и нарушении противоэпидемических требований при оказании медицинской помощи этим больным. Демонстрируют сложность ситуации статистические данные. Показатель заболеваемости туберкулезом, сочетанным с ВИЧ-инфекцией, в России за 16 лет увеличился в 53 раза, с 0,2 на 100 тысяч населения в 1999 году до 9,8 в 2014 году; а показатель распространенности активного туберкулеза, сочетанного с ВИЧ-инфекцией, — с 0,4 до 26. Иначе говоря, в 73 раза! Туберкулез все чаще становится непосредственной причиной смерти в условиях глубокого иммунодефицита, обусловленного ВИЧ-инфекцией. В 2008 году на долю туберкулеза приходилось 76% всех случаев смерти больных на поздних стадиях ВИЧ-инфекции, а в 2014 — уже 87%.
ВОЗ определяет борьбу с туберкулезом среди больных ВИЧ-инфекцией одним из приоритетных направлений в здравоохранении, при этом отмечает, что крайне важен охват эпидемиологическим надзором больных туберкулезом, сочетанным с ВИЧ-инфекцией, причем особенно социально неблагополучных больных. В настоящее время в нашей стране разрабатывается стратегия борьбы с туберкулезом, сочетанным с ВИЧ-инфекцией. Эта работа очень актуальна и требует оптимизации.
— А в чем вы видите причины роста в нашей стране заболеваемости туберкулезом среди больных ВИЧ-инфекцией?
— Основной причиной роста заболеваемости является прогрессирование иммунодефицита у больных ВИЧ-инфекцией, уже инфицированных микобактериями туберкулеза. Но кроме этой причины есть обстоятельства, на которые мы вполне можем повлиять. Изучив подходы к организации противотуберкулезной помощи больным ВИЧ-инфекцией в регионах, мы нашли недостатки в противоэпидемической и профилактической работе, которые можно устранить. Примеры. В 2014 году 8% больных туберкулезом, сочетанным с ВИЧ-инфекцией, имели в семье ВИЧ-больных, однако мы не нашли в информационных материалах, предоставляемых таким пациентам, сведений о мерах профилактики туберкулеза в семье. В России растет заболеваемость туберкулезом среди детей на ранних стадиях ВИЧ-инфекции. В прошлом году туберкулезом заболели 143 ребенка, из них почти половина имела ранние стадии ВИЧ-инфекции, то есть туберкулез у них развился не в связи с иммунодефицитом, а вследствие контакта детей с больными туберкулезом. В этих условиях очень важно усилить контроль выполнения противоэпидемических требований, изолировать детей из очагов инфекции, а также активизировать работу по профилактике туберкулеза, включая химиопрофилактику. Последнюю важно проводить только под контролем медицинских или социальных работников.
— Из ваших слов я понял, что играющая ключевую роль для решения обсуждаемой нами проблемы профилактика и химиопрофилактика туберкулеза у больных ВИЧ-инфекцией сейчас проводится неправильно?
— Поясните, пожалуйста, подробнее эти положения.
— Охватить 50% больных ВИЧ-инфекцией химиопрофилактикой туберкулеза согласно индикаторам, определенным Минздравом России, проблематично. Как известно, среди выявленных в стране лабораторным методом больных ВИЧ-инфекцией 30% не встают на диспансерный учет в региональные центры СПИД (ЦСПИД) или учреждения, выполняющие их функции на муниципальном уровне, а более 12% больных, встав на учет, диспансеризацию не проходят. Среди впервые выявленных их доля составляет около 10%. Таким образом, уже около половины больных ВИЧ-инфекцией являются недоступными для химиопрофилактики туберкулеза.
— А разве нельзя проводить эти мероприятия принудительно?
— Федеральный закон от 30.03.1995 года № 38 разрешает приглашение больных ВИЧ-инфекцией в медицинские учреждения только на добровольной основе. Без согласия больного информацию о его заболевании ВИЧ-инфекцией нельзя сообщать даже его родственникам и близким.
— Ольга Петровна, а чем должна отличаться химиопрофилактика у социально трудных больных?
— Прежде всего тем, что им нельзя выдавать на руки противотуберкулезные препараты для бесконтрольного их приема. Ведь помимо того, что более половины больных ВИЧ-инфекцией, относящихся к группе риска заболевания туберкулезом, лица социально неадаптированные, употребляющие наркотики, у 9% больных на поздних стадиях ВИЧ-инфекции зарегистрирована энцефалопатия, обусловленная ВИЧ-инфекцией. Именно поэтому коллеги обеспокоены указаниями широкого охвата больных ВИЧ-инфекцией химиопрофилактикой туберкулеза. Чтобы добиться регламентированного 50%-ного охвата пациентов химиопрофилактикой, придется выдавать противотуберкулезные препараты для самостоятельного приема, в том числе и явно недисциплинированным больным, которые не будут их принимать регулярно. А препараты им выдавать будут, поскольку уже сейчас в регионах планируются закупки этих препаратов на 50% больных ВИЧ-инфекцией.
Кроме того, для многих больных, которые все-таки будут принимать регламентированные препараты регулярно, их применение окажется бесполезным, так как почти у половины заболевающих туберкулезом выявляется первичная лекарственная устойчивость, и именно к тем средствам, которые и планируется выдавать для химиопрофилактики, то есть к изониазиду и рифампицину. Первичную лекарственную устойчивость к этим основным противотуберкулезным препаратам в среднем по стране уже имеют более 42% больных туберкулезом, сочетанным с ВИЧ-инфекцией. В пенитенциарных же учреждениях эта доля составляет 55%, а по отдельным регионам — достигает 70%. К тому же, если более глубоко рассматривать рекомендуемые в проекте инструкции и схемы применения препаратов для химиопрофилактики туберкулеза, то они построены без учета основных принципов их назначения. Рифампицин вообще нельзя назначать одновременно с ингибиторами протеазы, которые входят в основную схему антиретровирусной терапии, как раз той, которую назначают при снижении иммунитета, именно в период, когда и бывает показана химиопрофилактика туберкулеза. Кроме того, изониазид предлагается давать в малых дозировках или один раз в неделю, хотя в инструкции к использованию этого лекарства такое не допускается.
— При сочетании у больного ВИЧ-инфекции и туберкулеза обе болезни лечит один и тот же врач?
— Антиретровирусную терапию назначает инфекционист, а противотуберкулезную — фтизиатр, прошедшие подготовку по этой тематике. Химиопрофилактику туберкулеза должен назначать только врач-фтизиатр. Главным при организации противотуберкулезной помощи больным ВИЧ-инфекцией является разделение эпидемически опасных потоков больных. То есть больные ВИЧ-инфекцией, имеющие иммунодефицит, и больные туберкулезом, выделяющие в окружающею среду возбудителей, устойчивых к противотуберкулезным препаратам, не должны контактировать при получении лечебной помощи. Прием противотуберкулезных препаратов должен проходить под контролем медицинского персонала или социальных работников.
— А как при выполнении химиопрофилактики правильно организовать маршрутизацию больных ВИЧ-инфекцией, чтобы снизить вероятность их заражения туберкулезом?
— Очень плохо то, что для химиопрофилактики туберкулеза больных ВИЧ-инфекцией нередко, несмотря на иммунодефицит, направляют в противотуберкулезные учреждения, то есть в очаги туберкулезной инфекции. Анализ организации диагностики туберкулеза также показывает, что нередко при осуществлении таких мероприятий создаются условия для его распространения среди больных ВИЧ-инфекцией. В частности, для исключения туберкулеза пациентов с тяжелым иммунодефицитом нередко госпитализируют в диагностические отделения противотуберкулезных отделений, где часть больных имеет еще не диагностированный туберкулез и бактериовыделение. Нередко всех больных ВИЧ-инфекцией для диагностики и лечения туберкулеза госпитализируют в одно отделение, в то время как лиц без ВИЧ-инфекции — раздельно в зависимости от бактериовыделения и показаний для госпитализации. Такой порядок, несомненно, усугубляет эпидемиологическую ситуацию по туберкулезу среди больных ВИЧ-инфекцией. Учитывая особую эпидемиологическую опасность контакта для лиц с тяжелым иммунодефицитом с больными туберкулезом, необходимо обеспечить порядок организации и оказания противотуберкулезной помощи больным ВИЧ-инфекцией, сводящий к минимуму такую возможность.
Лечебную помощь больным туберкулезом, сочетанным с ВИЧ-инфекцией, следует оказывать в отделениях, формируемых с учетом наличия у пациентов бактериовыделения и лекарственной устойчивости. Для их лечения в противотуберкулезном стационаре должны быть выделены ставки врача-фтизиатра и врача-инфекциониста. На эти должности врачей рекомендуется назначать только после соответствующего усовершенствования по вопросам лечебно-диагностической помощи больным ВИЧ-инфекцией. Завершение лечения туберкулеза на амбулаторном этапе при стойком отсутствии бактериовыделения у больных ВИЧ-инфекцией должны проводить врачи-фтизиатры только на базе учреждений, оказывающих специализированную помощь больным ВИЧ-инфекцией.
Число заболевших ВИЧ-инфекцией снизилось на 7% по сравнению с 2018 годом — такое значительное снижение наблюдается впервые с 2015 года.
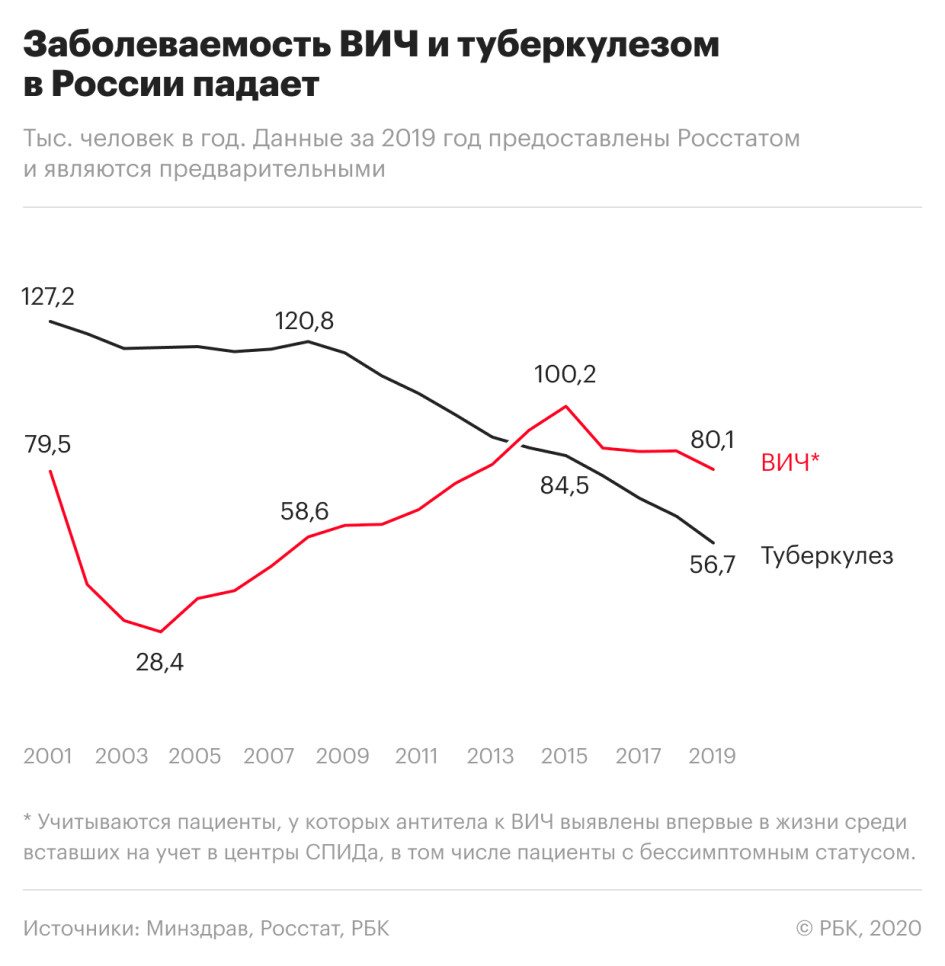
Смертность, связанная с ВИЧ, также уменьшилась — на 8% по сравнению с 2018 годом. В частности, от СПИДа, который развивается на фоне ВИЧ-инфекции, в прошлом году умерли 18,9 тыс. россиян.
При этом смертность от вызванных ВИЧ-инфекцией заболеваний значительно снизилась в регионах, которые являлись лидерами по этому показателю в предыдущие годы. Так, в Кемеровской области смертность по причинам, связанным с ВИЧ-инфекцией, снизилась на 11%, в Иркутской области — на 9%, в Свердловской области — на 13%, в Новосибирской — почти на 15%.
Одновременно показатель существенно вырос в Севастополе — +11%, рост на 4% зафиксирован в Курганской области. РБК направил запросы властям этих регионов.
Кемеровская область, несмотря на снижение смертности, осталась в России лидером по смертям, вызванным ВИЧ-инфекцией. В 2019 году там умерли около 38 тыс. человек, из них 1552 — от вызванных ВИЧ заболеваний, это каждый 25-й из умерших. В Кузбассе, как и в некоторых других регионах Сибири, от иммунодефицита по-прежнему умирают чаще, чем в результате самоубийств, убийств, ДТП и отравлений алкоголем вместе взятых.
По данным министерства здравоохранения региона, в Кемеровской области живут более 31,5 тыс. носителей ВИЧ — это более 2% трудоспособного населения. Антиретровирусную терапию (АРВТ) получают 73% больных — в министерстве уточнили, что это все, у кого есть показания для назначения лечения. Министр здравоохранения области Михаил Малин рассказал РБК, что в 2019 году регион потратил 288,7 млн руб. на противодействие ВИЧ, в 2020 году эта сумма вырастет в 1,4 раза, причем большую часть ее составляют средства регионального бюджета.
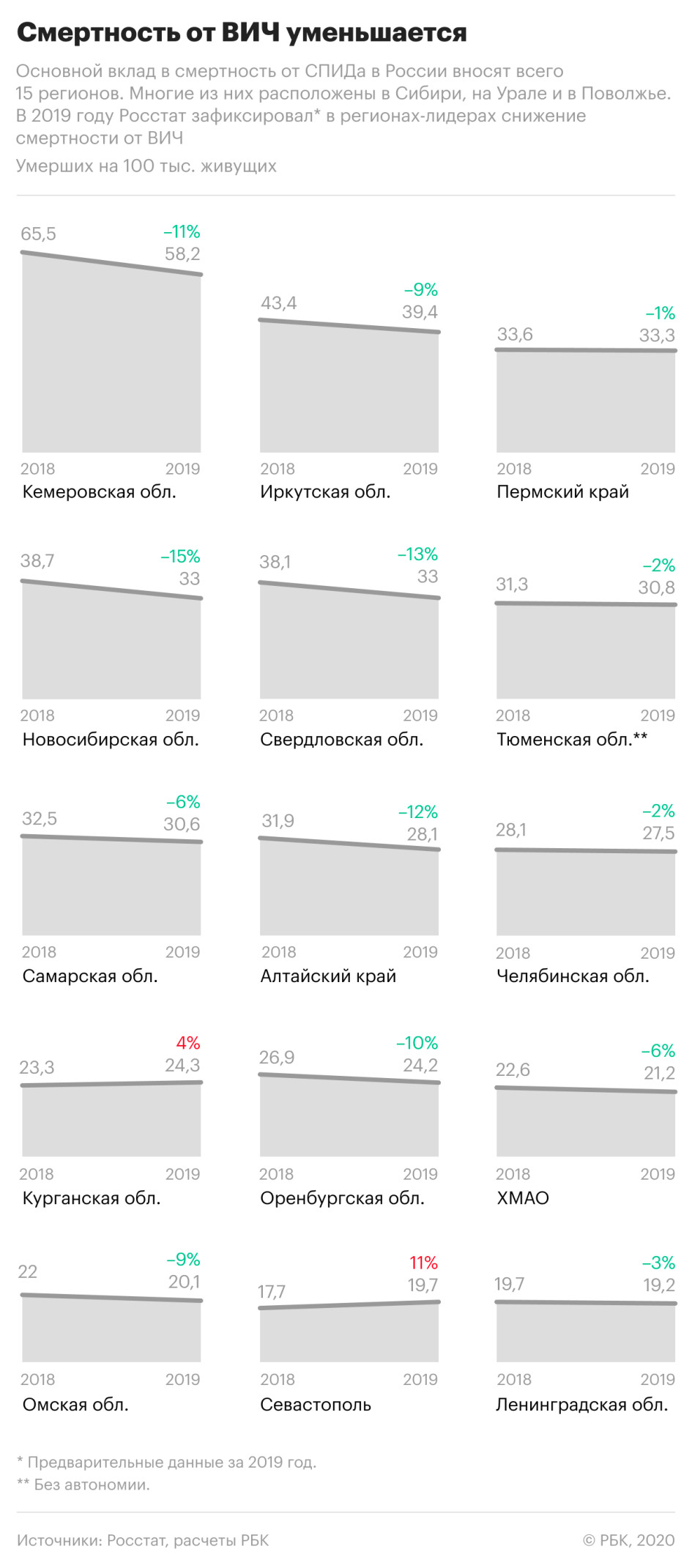
В Новосибирской области охват АРВТ составляет 75%, рассказал РБК министр здравоохранения региона Константин Хальзов. Это позволяет увеличить продолжительность жизни зараженных, уточнил он. Всего в регионе живут 31,3 тыс. носителей ВИЧ — это 2% жителей Новосибирской области трудоспособного возраста. Терапию из них получают 61%. Для борьбы с распространением инфекции в регионе действует программа равного консультирования, которая, по мнению министра, помогает социализации людей, живущих с ВИЧ, и формирует у них желание лечиться. Равные консультанты — это люди, живущие с вирусом и обученные консультировать новых пациентов.
В Иркутской области живут 30,1 тыс. больных ВИЧ, сообщила РБК замминистра здравоохранения Иркутской области Елена Голенецкая. АРВТ получают 58% из них. По словам Голенецкой, это все пациенты, которые нуждаются в терапии. Улучшение ситуации с смертностью от ВИЧ в регионе связывают с ростом числа пациентов, проходящих диспансеризацию.
Наркотрафик и другие причины эпидемии
Регионы, в которых больше всего жителей заразилось ВИЧ-инфекцией и умерло от СПИДа, во многом пересекаются с регионами, в которых популярны наркотики опийной группы. Именно в этих регионах, как показывает статистика МВД, в 2019 году правоохранительные органы изъяли большую часть опиатов.
Осторожный оптимизм и фильм Дудя
В 2019 году каждый четвертый россиянин прошел тестирование на ВИЧ, сообщили РБК в пресс-службе Минздрава. Антиретровирусную терапию получают 68,9% заболевших. Эти показатели выше плановых, указанных в Государственной стратегии по противодействию распространения ВИЧ-инфекции.


Кроме того, по словам Вадима Покровского, в некоторых регионах еще остается практика, когда вместо диагноза СПИД ставят непосредственную причину смерти пациента для улучшения отчетности.
Производится перенаправление с сайта
Всероссийской акции по тестированию на ВИЧ-инфекцию

- Главная
- Образ жизни
- В чем кроется опасность туберкулеза для ВИЧ-инфицированных?

Среди людей, живущих с ВИЧ, одним из самых распространенных осложнений является туберкулез. Что представляет собой это заболевание? Возможна ли профилактика туберкулеза при ВИЧ инфекции и насколько вероятно полное излечение в случае проявившихся симптомов?
Среди людей, живущих с ВИЧ, одним из самых распространенных осложнений является туберкулез. Что представляет собой это заболевание? Возможна ли профилактика туберкулеза при ВИЧ инфекции и насколько вероятно полное излечение в случае проявившихся симптомов?
Что такое туберкулез?
Туберкулез (ТБ) инфекционное заболевание, возбудителем которого является микробактерия туберкулеза (МБТ). Эти микроорганизмы достаточно распространены в воде, почве, среди животных и людей – в силу своей относительной устойчивости к воздействию внешних факторов. Наиболее благоприятная для МБТ среда обитания – помещения с недостаточной освещенностью.
Заразиться микробактерией туберкулеза можно:
· воздушно-капельным путем от больного с открытой формой заболевания
· через свежее молоко больных животных.
Если иммунная система человека функционирует нормально, то при попадании в организм возбудитель переходит в неактивную форму и может оставаться в таком состоянии довольно длительное время, сохраняя при этом жизнеспособность.
Сегодня почти треть населения планеты инфицировано МБТ, но само заболевание у них не развивается, благодаря хорошо действующим защитным силам организма. О туберкулезе же свидетельствует появление клинической симптоматики указывающей на поражение одного или нескольких органов.
Проявляется заболевание внелегочными и легочными формами, последние из которых считаются наиболее опасными. У ВИЧ-инфицированных взрослых в большинстве случаев развиваются внелегочные формы ТБ:
ВИЧ-инфицированные дети, чаще заболевают:
Почему туберкулез опасен для людей с ВИЧ-инфекцией?
Как известно, вирус иммунодефицита человека поражает Т-хелперы, на поверхности которых находиться антиген CD4+, за счет чего клеточный иммунитет значительно снижается и перестает полноценно отвечать на активность тех или иных микроорганизмов. Следовательно, если ВИЧ-инфицированный человек является носителем неактивных МБТ или заражается ими при неблагоприятных условиях, то в 50% случаев происходит развитие туберкулеза. Это зависит от степени иммунодепрессии, чем она больше, тем выше риск развития ТБ. Именно поэтому ВИЧ-инфицированным следует тщательно следить за своим иммунным статусом, чтобы столь коварное заболевание, как туберкулез, не смогло проявиться внезапно.
Туберкулез опасен для ВИЧ-инфицированного своим воздействием на вирус иммунодефицита человека, который начинает более активно реплицироваться (размножаться) создавая угрозу прогрессирования основного заболевания – ВИЧ в СПИД. Именно по этой причине человеку живущему с ВИЧ-инфекцией находиться в одном помещении с больным ТБ очень не желательно. По степени риска передачи возбудителя на первом месте стоит бациллярная легочная форма заболевания, на втором – абациллярная легочная форма, на третьем – внелегочная форма ТБ.
Туберкулез можно вылечить!
Чем раньше будет выявлен туберкулез, тем больше шансов на его успешное излечивание. Именно поэтому, многие ученые работают, сегодня созданием наиболее точных алгоритмов и скринингов, благодаря которым станет возможным выявление ТБ на ранних стадиях.
На основе восьми ВИЧ-клиник Вьетнама, Таиланда и Камбоджи было проведено исследование (Massachusetts Medical Society, 2010) по выявлению клинических симптомов-предикторов туберкулеза у ВИЧ-инфицированных людей. Результаты исследования показали, что чаще всего для ТБ характерны:
· длительно протекающий кашель (2-3 недели).
Также достоверными симптомами-предикторами является одновременное наличие у больного кашля, лихорадки и ночного пота. Именно поэтому к подобным симптомам нужно относиться крайне внимательно.
На ранних стадиях, ТБ у ВИЧ-инфицированных достаточно эффективно лечиться современными противотуберкулезными препаратами. Лечение проходит под наблюдением фтизиатра, инфекциониста, а при необходимости специалиста по ВИЧ-инфекции.
По времени, лечение ВИЧ-ассоциированного туберкулеза может занять 6-8 месяцев. При этом очень важно придерживаться точно предписанной схемы приема противотуберкулезных препаратов, которые, как правило, назначаются на фоне проведения высоко активной антиретровирусной терапии (ВААРТ).
Взаимодействие противотуберкулезной терапии с ВААРТ препаратами
Главный противотуберкулезный препарат – рифампицин – действует на некоторые ферментные системы печени таким образом, что начинается активное разрушение препаратов ВААРТ. Из-за этого концентрация в крови противовирусных препаратов заметно снижается. Также на рифампицин могут воздействовать ферменты печени, благодаря усилению или угнетению их работы препаратами ВААРТ. В связи с этим применяются определенные схемы лечения ВИЧ-ассоциированного туберкулеза, использование которых дает возможность улучшить здоровье больного.
Если у ВИЧ-инфицированного, туберкулез впервые выявлен в активной форме, то его лечение проводиться в первую очередь. В случае значительного снижение иммунитета противотуберкулезная терапия и ВААРТ осуществляется одновременно.
Наиболее благоприятная схема лечения представляет собой проведение интенсивного лечения туберкулеза, и только потом присоединение ВААРТ. Подобное возможно при нормальном уровне лимфоцитов в крови и предотвращает развитие синдрома иммунной реконструкции. Правильное аккуратное лечение делает возможным излечение ТБ у ВИЧ-инфицированного даже на поздних стадиях СПИДа.
Необходимость регулярной диспансеризации
После лечения туберкулеза в стационаре, пациент направляется под наблюдение врачей в противотуберкулезный диспансер, где осуществляется амбулаторное лечение и дальнейшая диспансеризация. Также возможно направление больного к фтизиатру центра СПИД, для проведения необходимых обследований выявляющих рецидивы.
Обследуя пациентов на наличие у них первичного или вторичного туберкулеза, сегодня используют рентгенографию органов грудной полости и туберкулиновую пробу Манту. В случае необходимости исследуются выделения больного – мокрота, моча, плевральный выпот – для выявления в них МБТ.
Взаимодействие врача и пациента дает максимально эффективные результаты лечения.
Читайте также:


