Вич гепатит с туберкулезом и беременность

Вирусный гепатит С нередко наблюдается в сочетании с другими вирусными или бактериальными инфекциями. Подобные коинфекции часто бывают следствием резко сниженного иммунитета, особенно на фоне ВИЧ. По этой причине для анамнеза ВИЧ-положительных на запущенной стадии вирусной инфекции вполне характерно сочетание СПИД, гепатит и туберкулез.
Но что это за болезни? Как проявляется сочетание туберкулеза и гепатита? Как диагностируется ко-инфекция? Можно ли вылечить триаду ВИЧ, гепатит и Туберкулез? Ответ на эти вопросы вы сможете найти в нашей статье.
Вирусный гепатит С и туберкулез
Гепатит С является вирусной инфекцией, возбудитель которой относится к семейству флававирусов. Заболевание передается преимущественно через кровь, другие биологические жидкости человека содержат патоген в меньшем количестве. Вирус поражает печень, его жизнедеятельность провоцирует длительные воспалительные процессы в этом органе.
Туберкулез представляет собой инфекцию бактериального типа. Возбудителями болезни являются микобактерии из семейства Mycobacterium tuberculosis complex. Болезнь чрезвычайно заразна и передается воздушно-капельным путем. В большинстве случаев туберкулез поражает легкие, однако встречаются костные и церебральные типы данного заболевания, а также болезнь печени, почек или лимфатических узлов.
Вирусный гепатит и туберкулез нередко становятся следствием чрезвычайно заниженного иммунитета при СПИДе. В свою очередь, возбудителем СПИДа является вирус иммунодефицита человека. Само по себе наличие этого патогена в крови еще не указывает на болезнь. СПИД проявляется в том случае, если вирусную инфекцию не лечить.
Что касается туберкулеза, эта болезнь также в течение длительного времени может протекать бессимптомно. Этот период называется тубносительством. Первым симптомом болезни может стать невыносимая хроническая усталость и незначительный подъем температуры тела (до 37-37,5 градусов, при ВИЧ температура может подниматься до 38-39).
На более поздних стадиях у заболеваний могут быть общие симптомы:
- Недомогание, похожее на простудное или гриппозное
- Апатия и общее подавленное состояние
- Головные боли, мигрени
- Потеря аппетита
- Нарушения сна (сонливость, бессонница)
Также у заболеваний на поздних стадиях есть и ряд отличительных симптомов. Для ВГС характерны:
- Боли в правом подреберье
- Осветление кала и потемнение мочи
- Желтушность кожных покровов и глазных яблок
- Приступы тошноты и рвоты с возрастающим отвращением к еде
В свою очередь, стандартная (легочная) форма туберкулеза выражается в:
- Кашле и кровохарканье
- Одышке и сильной боли в груди при кашле
- Резком снижении массы тела
- Увеличении лимфатических узлов
Признаки печеночного туберкулеза могут быть схожими с симптомами гепатита С.
Залог качественного лечения любого заболевания кроется в своевременной диагностике. Однако туберкулез и гепатит С на ранних стадиях могут протекать совершенно бессимптомно. Поэтому при таком диагнозе, как ВИЧ, следует регулярно сдавать кровь на проверку наличия возбудителя вирусного гепатита С. В частности, это тест на иммуноглобулины по методу ИФА и качественный анализ ПЦР.
Если диагноз ВГС подтвержден, проводится дополнительная диагностика:
- Количественный ПЦР — требуется для определения вирусной нагрузки.
- Генотипирование — анализ, необходимый для определения генетического типа патогена.
- Аппаратное исследование печени — требуется для определения уровня поражения поврежденного органа. Используются методы УЗИ, томографии, фиброэластометрии.
Помочь определить туберкулез может флюорография. Однако, ввиду того, что при ВИЧ может держаться температура 38-39 градусов, данный способ может не помочь. Поэтому наиболее приемлемым способом определения данного заболевания при СПИДе по праву можно считать компьютерную томографию.
Прием антибиотиков крайне нежелателен при противовирусном лечении ВГС. Однако триада СПИД, гепатит и туберкулез требует безотлагательного лечения. При СПИДе любые вирусные или бактериальные инфекции развиваются стремительно.
Гепатит С в настоящее время лечится при помощи инновационных противовирусных препаратов прямого действия (ПППД). В основе любой терапевтической схемы стоит Софосбувир. Это химическое соединение является прямым ингибитором полимеразы гепатовируса. Благодаря этому процессу, патоген ослабевает и со временем гибнет.
Применение Софосбувира отличается высокой эффективностью. Полностью выздоравливает от 95 до 97 пациентов, даже несмотря на наличие ВИЧ. Однако в монотерапии Софосбувир не применяется. В зависимости от генетического типа вируса, вместе с этим лекарственным средством выписывается один из NS5A-ингибиторов:
- Ледипасвир — при генетическом типе патогена 1, 4, 5 или 6
- Даклатасвир — при генотипах 1, 2, 3 или 4
- Велпатасвир — применяется для лечения всех генотипов гепатовируса.
В свою очередь, для терапии туберкулеза применяется комплекс антибиотиков в совокупности с противотуберкулезной химиотерапии. При триаде ВИЧ, гепатит и туберкулез запрещено применение Рифампицина. При необходимости может применяться хирургическое иссечение поврежденного легкого.
Лечение вирусного гепатита и туберкулеза при СПИДе может быть комбинированным. Однако проработать и назначить подходящую схему терапии должен лечащий врач. Ни в коем случае при таких серьезных заболеваниях нельзя заниматься самолечением.
Заключение
Туберкулез и гепатит — не редкие спутники синдрома приобретенного иммунодефицита. Поэтому ВИЧ-положительным пациентам рекомендуется регулярно сдавать анализы на наличие этих заболеваний. Лечение в большинстве своем будет комплексным, однако назначить его может только лечащий врач.
Важно помнить, что туберкулез и гепатит С являются опасными болезнями. Если их запустить, пациент может погибнуть. Поэтому своевременная диагностика и правильно подобранное лечение жизненно важны для больного. Особенно в случае СПИДа, при котором любая инфекция развивается стремительнее, чем у здорового человека.
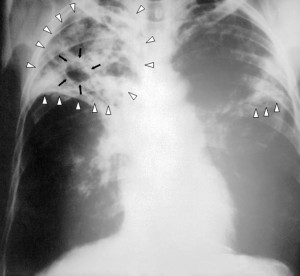
Туберкулез – это специфическое инфекционное заболевание, вызываемое микобактериями туберкулеза с преимущественным поражением легочной ткани. Как протекают беременность и роды на фоне туберкулеза?
Причины
Возбудителем туберкулеза являются микобактерии (Mycobacterium tuberculosis). Микроорганизм широко распространен в почве и воде, циркулирует среди людей и животных. Заболевание передается от человека к человеку воздушно-капельным и контактно-бытовым путем. Известны случаи заражения через продукты питания.
Факторы риска развития туберкулеза:
- врожденный иммунодефицит;
- приобретенный иммунодефицит (в том числе ВИЧ-инфекция);
- низкий социально-экономический уровень жизни;
- плохое питание;
- вредные привычки (пристрастие к алкоголю, курение);
- возраст до 14 лет.
Туберкулез – это медленно развивающаяся бактериальная инфекция. Более трети населения всего земного шара инфицированы микобактериями туберкулеза. Это означает, что в настоящий момент эти люди не больны, но могут заболеть в любой момент. Активация скрытой инфекции происходит на фоне значительного снижения иммунитета, в стрессовой ситуации и при ухудшении общего качества жизни.
Туберкулез распространен повсеместно. Максимум заболевших встречается в странах Юго-Восточной Азии. Риск инфицирования для каждого отдельного человека составляет около 10% в течение жизни. Беременные женщины в связи с физиологическим снижением иммунитета находятся в группе высокого риска по развитию этой патологии. Нередко это заболевание сочетается с другими инфекциями (ВИЧ, гепатиты, сифилис).
Туберкулез легких
Различают туберкулез легких и внелегочный туберкулез. Каждая из форм заболевания имеет свои отличительные особенности.
Легочный туберкулез может быть первичным и вторичным. Первичный туберкулез возникает при проникновении микобактерий в дыхательные пути. Обычно инфицирование происходит в детском и подростковом возрасте. Из легких микобактерии попадают в кровь и лимфу и разносятся во внутренние органы. Во многих случаях организм успешно справляется с этой инфекцией самостоятельно. Заболевание не развивается, а человек приобретает специфический иммунитет против микобактерий туберкулеза.
Вторичный туберкулез легких возникает при попадании возбудителя из других органов. Распространение микобактерий идет преимущественно по лимфатическим сосудам. Такая форма патологии чаще встречается у взрослых людей.
Симптомы туберкулеза легких:
- признаки общей интоксикации организма: слабость, вялость, апатия, упадок сил;
- умеренное повышение температуры тела;
- потеря веса;
- снижение аппетита;
- сухой, а затем влажный кашель с прожилками зеленоватой или желтой мокроты;
- появление в мокроте примесей крови;
- боль в груди во время глубокого вдоха;
- одышка;
- ночная потливость.
Выраженность симптомов зависит от общей реактивности организма. У части женщин туберкулез протекает без каких-либо значимых проявлений. Зачастую болезнь обнаруживает себя только на поздних стадиях при развитии осложнений.
Формы туберкулеза легких:
- диссеминированный туберкулез (образование множества очагов в легочной ткани);
- острый милиарный туберкулез (распространение очагов заболевания гематогенным путем из легких в другие органы);
- очаговый туберкулез (образование очагов в одном или двух сегментах легких);
- инфильтративный туберкулез (появление в легких воспалительных очагов с участками некроза, подверженными распаду);
- туберкулома легких (инкапсулированное образование в легких);
- кавернозная пневмония (острое воспаление легочной ткани с ее быстрым распадом);
- кавернозный туберкулез (образование каверны – полости распада легочной ткани);
- цирротический туберкулез (разрастание в легких соединительной ткани и потеря функции органа).
Внелегочный туберкулез
Среди внелегочных форм особого внимания в акушерстве заслуживает генитальный туберкулез. Такая форма заболевания является вторичной и возникает при попадании микобактерий в половые органы из первичного очага. Распространению инфекции способствует снижение иммунитета на фоне обострения хронических заболеваний, стресса, плохого питания или иных факторов.
Симптомы генитального туберкулеза неспецифичны. Болезнь долгое время может никак не заявлять о себе. Нередко единственным проявлением туберкулеза становится бесплодие. У части женщин происходит нарушение менструальной функции:
- аменорея (полное отсутствие менструаций);
- олигоменорея (редкие менструации);
- нерегулярный цикл;
- болезненные менструации;
- кровотечения из половых путей.
При длительном течении генитального туберкулеза в полости малого таза образуются спайки. Возникают хронические боли внизу живота, в области крестца и поясницы. Все симптомы появляются на фоне общей слабости и других неспецифических признаков интоксикации организма.
Течение туберкулеза при беременности
Туберкулез у будущих мам имеет свои отличительные особенности:
- У большинства женщин происходит одностороннее поражение легких.
- Инфильтративная форма туберкулеза преобладает над всеми остальными.
- У пятой части беременных женщин туберкулез обнаруживается в стадии распада.
- Более половины беременных женщин становятся активными выделителями микобактерий и потенциальным источником инфекции для окружающих людей.
- Внелегочные формы туберкулеза во время беременности встречаются редко.
- Туберкулез у беременных часто сочетается с другими инфекционными заболеваниями (вирусные гепатиты, сифилис, ВИЧ-инфекция).
Клинически значимым является массивное поражение легочной ткани у беременных женщин. На этом фоне быстро развиваются признаки дыхательной недостаточности, происходит нарушение работы других внутренних органов. Сохранить беременность при тяжелой форме туберкулеза достаточно сложно.
Осложнения беременности
При активном туберкулезном процессе характерно появление таких осложнений:
- анемия;
- токсикоз на ранних сроках беременности;
- гестоз;
- плацентарная недостаточность;
- хроническая гипкосия плода;
- задержка развития плода;
- патология околоплодных вод.
Все эти осложнения неспецифичны и могут встречаться при самых различных инфекционных заболеваниях. У половины женщин беременность протекает без особых отклонений.
Туберкулез практически не оказывает влияния на течение родов. Преждевременное появление малыша на свет происходит не более чем в 5% случаев и обычно связано с тяжелым течением болезни, а также развитием сопутствующих осложнений. Послеродовый период обычно протекает без особенностей.
Последствия для плода
От женщин, страдающих туберкулезом, в 80% случаев рождаются практически здоровые дети. Из осложнений следует выделить такие состояния:
- дефицит массы тела;
- замедление роста;
- родовые травмы.
Дефицит массы тела и роста у новорожденных хорошо корригируется в течение первых месяцев жизни. В дальнейшем такие дети не слишком отличаются от своих сверстников и быстро догоняют их в развитии.
Врожденный туберкулез встречается достаточно редко. Такая патология выявляется в первые месяцы жизни младенца. Заражение происходит через плаценту в процессе внутриутробного развития. Инфицирование ребенка также может произойти в родах, в том числе при наличии генитального туберкулеза у матери.
Случаи врожденного туберкулеза возникают при диссеминированных формах заболевания и распространении микобактерий за пределы легочной ткани. Заражение плода чаще всего происходит у женщин, не получивших прививку от туберкулеза в детском и подростковом возрасте.
Симптомы врожденного туберкулеза достаточно разнообразны. При инфицировании на ранних сроках беременности в большинстве случаев происходит выкидыш. На поздних сроках тяжелое поражение внутренних органов плода может привести к его гибели. Если беременность сохраняется, то дети часто рождаются раньше срока с выраженными признаками внутриутробной гипоксии.
Симптомы врожденного туберкулеза:
- повышение температуры тела;
- снижение аппетита, отказ от груди;
- низкие прибавки массы тела или потеря веса;
- апатия, сонливость;
- вялые рефлексы;
- бледность или желтушность кожных покровов;
- цианоз;
- одышка;
- увеличение всех групп лимфатических узлов;
- увеличение печени и селезенки.
При врожденном туберкулезе в легких формируются множественные очаги разных размеров, нередко сливающиеся между собой. Характерно двухстороннее поражение легочной ткани. На фоне легочного туберкулеза часто присоединяется поражение нервной системы и головного мозга с развитием очаговой симптоматики.
Диагностика
Всех женщин, встающих на учет по беременности, врач просит принести результат ФОГ (флюорографии легких). Во время беременности это обследование не проводится, поэтому будущей маме нужно найти и показать врачу самые последние результаты теста. С помощью ФОГ можно обнаружить туберкулез на разных стадиях его развития. Такое простое исследование позволяет вовремя выявить болезнь и принять меры по защите малыша от опасной инфекции.
Для прицельной диагностики туберкулеза при наличии влажного кашля берется анализ мокроты. Полученный материал высеивается на питательные среды. При выявлении микобактерий в мокроте обязательно проводится определение их чувствительности к антибиотикам.
Обнаружить микобактерии туберкулеза можно и при заборе мазка из ротовой полости. В данном случае микобактерии выявляются с помощью ПЦР (полимеразная цепная реакция, позволяющая обнаружить ДНК возбудителя в собранном материале). Такой метод диагностики используется при отсутствии явных признаков туберкулеза.
Методы лечения
Лечением туберкулеза занимается врач-фтизиатр. Для терапии используются специфические препараты, прицельно воздействующие на микобактерии туберкулеза. Большинство известных средств безопасны для беременной женщины и плода. Исключение составляют стрептомицин, канамицин, этамбутол и некоторые другие препараты, влияющие на развитие малыша в утробе матери. Прием любых лекарств при туберкулезе возможен только по согласованию с врачом.
Курс терапии длительный и проходит в два этапа. По возможности врачи стараются назначать противотуберкулезные средства после 14 недель беременности. Вопрос о проведении терапии на ранних сроках беременности решается индивидуально в каждом конкретном случае.
Прерывание беременности при туберкулезе показано в таких ситуациях:
- фиброзно-кавернозный туберкулез легких;
- активная форма туберкулеза суставов и костей;
- двустороннее поражение почек при туберкулезе.
В остальных ситуациях возможно пролонгирование беременности и рождение ребенка в срок. Окончательное решение о сохранении или прерывании беременности остается за женщиной. Искусственный аборт проводится на сроке до 12 недель (до 22 недель – по решению экспертной комиссии).
Хирургическое лечение туберкулеза во время беременности не практикуется. Операция проводится только по жизненным показаниям. После хирургической коррекции назначается сохраняющая терапия, и принимаются все меры по продлению беременности до положенного срока.
Профилактика
Лучшей специфической профилактикой туберкулеза считается вакцинация. Вакцина БЦЖ вводится всем детям в родильном доме на 3-7 сутки после рождения. Ревакцинация проводится в возрасте 7 и 14 лет детям, имеющим отрицательную реакцию при проведении пробы Манту.
При выявлении активной формы туберкулеза у роженицы новорожденного изолируют от матери сразу после его рождения. В случае неактивного туберкулеза малыш остается с матерью. Грудное вскармливание разрешается только в неактивную фазу болезни. После выписки женщина и ребенок попадают под наблюдение врача-фтизиатра.
Возможные пути инфицирования медицинских работников
· нанесение травм иглами и другими острыми инструментами; загрязнённые кровью или жидкими средами организма инфицированного человека;
· контакт открытых ран с кровью или другими жидкими средами организма человека;
· попадание брызг инфицированной крови или жидких сред на слизистые оболочки и в глаза.
· артифициальный (инструментально-шприцевой) через зараженные инструменты (иглы, шприцы, скальпели и другие инструменты для инвазивных процедур);
·гемотрансфузионный — в результате переливания инфицированной крови и препаратов крови;
·трансплатационный — в результате пересадки кожи, донорства спермы и трансплантации органов от инфицированного человека ВИЧ-инфекцией и вирусными гепатитами;
·вертикальный (трансплацентарный, лактационный) от матери ВИЧ-инфицированной её ребёнку во время беременности, родов или вскоре после родов
Вирусы парентеральных гепатитов устойчивы во внешней среде. Существуют следующие виды парентеральных гепатитов: В, С, Д. Заболевание имеет длительный инкубационный период и при этом возможно длительное, а иногда и пожизненное носительство вируса гепатита. При высушивании вирус гепатита сохраняется 25 лет.
Каждый пациент должен рассматриваться как потенциально инфицированный ВИЧ-инфекцией, вирусными гепатитами и туберкулёзом.
Передача вирусных гепатитов и ВИЧ-инфекции в ЛПУ может быть связана с медицинскими мероприятиями:
· несоблюдение медицинскими работниками универсальных мер предосторожности при работе с биологическими жидкостями пациента;
· нарушение целостности кожных покровов и слизистых;
· несоблюдение условий обеззараживания медицинского инструментария, материала и дезрежима сотрудниками ЛПУ.
Группы риска среди пациентов и мед. персонала по заражению парентеральными гепатитами и ВИЧ-инфекцией:
Вирусные гепатиты— группа инфекционных заболеваний с различными механизмами передачи, характеризующиеся преимущественно поражением печени. Относятся к самым распространенным заболеваниям в мире. Они обозначены буквами латинского алфавита: А, В, С, Д, Е.
* Гепатиты А и Е объединяет фекально-оральный механизм передачи, т.е. возбудители проникают в организм человека через слизистую желудочно-кишечного тракта и током крови заносятся в печень Основные пути передачи: водный, пищевой и контактно-бытовой. Гепатит А встречается повсеместно, болеют преимущественно дети; гепатит Е — в основном в тропических регионах, странах Средней Азии, болеют преимущественно взрослые (особенно опасно заражение для беременных женщин, приводящее в большинстве случаев к их гибели).
Гепатиты В, С, Д передаются парентерально,относятся к кровяным инфекциям. Гепатит В — глобальная проблема мирового и отечественного здравоохранения. На нашей планете ВГВ инфицированно более 2-х млрд. человек (1/3 населения мира) и около 350 млн. человек являются хроническими носителями ВГВ. Ежегодно в мире от заболеваний, связанных с ГВ, погибает 2 млн. человек, из них: 100 тыс. — от молниеносных форм; 500 тыс. — от острой инфекции; 700 тыс. — от цирроза; 300 тыс. — от первичного рака печени. В мире по меньшей мере 200 млн. человек страдают ВГС. Это одна из причин развития хронических заболеваний печени и первичного рака.
Вирус гепатита Вотличается исключительно высокой устойчивостьюк различным физическим и химическим факторам, чрезвычайно агрессивен:обладает высокой инфекционностью — в 1 мл содержится 10 12 инфекционных доз. Для заражения человека требуется крайне низкое количество — 0, 0000001 мл сыворотки крови, содержащей вирус. Такие качества вируса обуславливают его широчайшее распространение в природе. Вирус не гибнет под воздействием различных дезинфицирующих средств и консервантов крови, устойчив к низким и высоким температурам, сохраняется при комнатной температуре 3 мес, в холодильнике — до полугода, в высушенной плазме — 25 лет. Уничтожение возбудителя происходит только при автоклавировании (30 мин), стерилизации сухим паром.
Не нашли то, что искали? Воспользуйтесь поиском:
Инфекционные заболевания при отсутствии своевременного лечения приводят к ряду серьезных осложнений течения беременности и развития ребенка. Наиболее оптимальным вариантом является обследование супружеской пары в период планирования беременности. В крайнем случае, доктор назначит женщине необходимые анализы при первой явке и постановке на учет:
- Анализ крови наTORCH-инфекции (токсоплазмоз, краснуха, герпес, цитомегаловирус);
- Анализ крови на сифилис, ВИЧ, гепатит С и В;
- Обследование на ИППП (микоплазмоз, трихомониаз, хламидиоз, гонорея, вирус папилломы человека).
TORCH-инфекции
TORCH-инфекции являются крайне опасными при первичном заражении во время беременности, оказывая пагубное влияние на развитие плода. Если заражение произошло до зачатия, то риск развития осложнений сводится к минимуму.
Обследование на TORCH-инфекции проводится один раз при постановке женщины на учет. Основной задачей его является обнаружение женщин, не имеющих защитных антител к данным заболеваниям. Такие беременные должны бережно относиться к своему здоровью и не контактировать с возможными носителями инфекций или больными людьми.
Для обследования на TORCH-инфекции используется метод иммуноферментного анализа, с помощью которого диагностируют наличие или отсутствие антител к данным инфекциям. Для выявления используют два вида антител: иммуноглобулины М и G.
Выявление повышения иммуноглобулина М говорит об острой стадии заболевания и является опасным явлением при беременности. Иммуноглобулин G показывает, что женщина уже встречалась ранее с возбудителем данной инфекции.
Супруг беременной или биологический отец ребенка обследоваться не должен.
- Половое воздержание не менее суток до обследования;
- Не мочиться за 2 часа до анализа;
- В период планирования беременности предпочтительно сдавать анализ после менструаций;
- Анализ нужно сдавать натощак;
- С утра не проводить интимную гигиену либо не использовать мыло и гели;
- Не применять спринцевания, любые влагалищные таблетки и свечи за 7 дней до обследования;
- Не применять антибактериальные препараты в течение 3-4 недель до анализа;
- Накануне провокация: принять алкоголь (запрещено при беременности!) и соленую или острую пищу.
| Название инфекции | Наличие антител | Расшифровка | Рекомендации | |
| Иммуноглобулин М | Иммуноглобулин G | |||
| Токсоплазмоз | Отрицательный | Отрицательный | Отсутствие иммунитета | Строгое соблюдение мер предосторожности:Отсутствие контакта с кошкамиТщательное мытье рукУпотребление чистой воды, фруктов и овощей |
Употребление хорошо прожаренного мяса
Медикаментозное лечение (антибактериальная терапия, препараты группы пириметамина)
Анализ крови на сифилис
Анализ крови на сифилис необходимо сдавать трижды за беременность: при постановке на учет, 28-30 и 34-36 недель.
В большинстве случаев основным методом является реакция Вассермана, которая определяет наличие антител к веществам, выделяемым поврежденными клетками. Положительный результат появляется не ранее 5-6 недель после заражения сифилисом и сохраняется в течение года после выздоровления.
Следует помнить, что при беременности реакция Вассермана может давать ложноположительные реакции, поэтому при положительном ответе женщине назначают другие методы (РИФ, ПЦР).
Ложный результат возможен также при наличии следующих заболеваний:
- Сахарный диабет;
- Туберкулез;
- Вирусный гепатит;
- Алкоголизм, наркомания;
- Онкологические заболевания.
Кровь на анализ необходимо сдавать утром и строго натощак (не менее 8 часов после принятия пищи).
Расшифровка анализа не представляет трудностей. Положительный результат говорит о наличии заболевания на данный момент или ранее в анамнезе. Отрицательный результат означает отсутствие сифилиса или небольшой промежуток времени после заражения.
Не следует забывать и о возможных ложных результатах.
Анализ крови на ВИЧ
Анализ крови ВИЧ необходимо сдавать дважды в течение беременности: при постановке на учет и в 28-30 недель.
Для диагностирования ВИЧ используют два метода:
- ИФА (выявляет антитела против вирусов). Метод будет информативным только через 2-3 месяца после заражения;
- ПЦР (выявление самого вируса). Информативным метод становится через 2-3 недели.
Кровь для анализа берут из вены. Кровь на анализ необходимо сдавать утром и строго натощак (не менее 8 часов после принятия пищи).
- Положительный результат (обнаружение вируса);
- Отрицательный результат (вирус не обнаружен);
- Сомнительный результат (присутствуют не все маркеры вируса).
Анализ на гепатиты В и С
Обследование на гепатиты проводится один раз при постановке на учет по беременности.
Диагностика гепатитов основана на выявлении антител к вирусу, вызывающему заболевание.
Кровь для анализа берут из вены. Кровь на анализ необходимо сдавать утром и строго натощак (не менее 8 часов после принятия пищи).
- Положительный результат: наличие заболевания или период после выздоровления;
- Отрицательный результат: заболевание отсутствует.
- Положительный результат: наличие заболевания или период после выздоровления;
- Отрицательный результат: отсутствие заболевание или непродолжительный промежуток времени после заражения.
Анализ на ИППП
Обследование на ИППП проводится один раз при постановке на учет по беременности.
Выделяют три метода обследования на ИППП:
- Бактериоскопический (общий мазок из влагалища, уретры и шейки матки);
- Бактериологический (полученный из мазка материал сеется на питательную среду);
- ПЦР (исследуются выделения из влагалища, шейки и уретры).
Проводится аналогично подготовке к анализу на TORCH-инфекции
| Показатель | Нормальные значения | Отклонения от нормы | |||
| Влагалище (V) | Шейка матки (C) | Уретра (U) | |||
| Лейкоциты | 0-10 (при беременности до 20) | 0-30 | 0-5 | Повышение лейкоцитов свидетельствует о воспалении | |
| Эпителий | 5-10 | 5-10 | 5-10 | Повышение свидетельствует о воспалении | |
| Слизь | В умеренном количестве | В умеренном количестве | Отсутствует | Увеличение является признаком инфекции | |
| Гонококки | Отсутствуют | Отсутствуют | Отсутствуют | Выявление гонококков свидетельствует о гонорее | |
| Трихомонады | Отсутствуют | Отсутствуют | Отсутствуют | Выявление свидетельствует о трихомониазе | |
| Ключевые клетки | Отсутствуют | Отсутствуют | Отсутствуют | Выявление свидетельствует о бактериальном вагинозе | |
| Кандиды | Отсутствуют | Отсутствуют | Отсутствуют | Выявление свидетельствует о кандидозе | |
| Микрофлора | Палочки Дедерлейна в большом количестве | Отсутствуют | Отсутствуют | Выявление патогенных микроорганизмов свидетельствует о соответствующем заболевании | |
Посев выделений на флору
| Микроорганизмы | Норма, КОЕ |
| Бифидобактерии | До 10 в 7 степени |
| Лактобактерии | До 10 в 9 степени |
| Грибы кандида | До 10 в 4 степени |
| Кишечная палочка | До 10 в 4 степени |
| Энтерококк | До 10 в 5 степени |
| Гарднерелла | До 10 в 5 степени |
| Стафилококк | До 10 в 4 степени |
| Стрептококк | До 10 в 5 степени |
| Микоплазма | До 10 в 3 степени |
| Коринебактерия | До 10 в 7 степени |
| Клостридия | До 10 в 2 степени |
Превышение данных показателей свидетельствует о наличии соответствующего заболевания.
- Положительный результат (указывает на наличие той инфекции, на которую проводилось обследование);
- Отрицательный результат (инфекции не выявлено).
Читайте также:


