Вич ассоциированный туберкулез что это такое
По мнению ведущих специалистов, основным фактором увеличения заболеваемости туберкулезом через 5 лет будет рост частоты ВИЧ-инфекции, а не социально-экономические условия. Характерно, что в отличие от других оппортунистических инфекций, которые осложняют течение ВИЧ-инфекции, туберкулез практически единственное заболевание, которое опасно для лиц, не инфицированных ВИЧ.
По данным Республиканского центра СПИДа, в Республике Беларусь отмечается увеличение распространенности ВИЧ-инфекции. На 01.01.04 кумулятивное число ВИЧ-инфицированных в РБ составило 5485, т.е. 55,7 на 100 тыс. населения; на 01.01.03 - 4772, т.е. 48,3; на 01.01.02 - 3857, т.е. 38,23. Наиболее уязвимой для ВИЧ-инфекции группой населения в Беларуси являются лица, использующие внутривенные наркотики (78,2%).
По мере распространения ВИЧ-инфекции увеличивается связанная с нею летальность. На 1.01.04 в республике зарегистрирован 381 летальный случай среди ВИЧ-инфицированных, в т.ч. от СПИДа - 71; на 1.01.03 - 270 летальных случаев, из них от СПИДа - 39; на 1.01.02 - 174 летальных случая, в т.ч. от СПИДа - 24.
Нами проведен анализ распространенности туберкулеза среди ВИЧ-инфицированных в Республике Беларусь за период с 2001 по 2004гг. Всего на 01.07.04 выявлено 178 случаев ВИЧ-ассоциированного туберкулеза, в т.ч. на 1.01.04 - 140 случаев, на 01.01.03 - 100, на 01.01.02 - 65.
Структура ВИЧ-ассоциированного туберкулеза по областям представлена на рис. 1, наибольшее число случаев ВИЧ-ассоциированного туберкулеза выявлено в Гомельской области (62,9%) и г. Минске (15,0%), в остальных областях - единичные случаи.
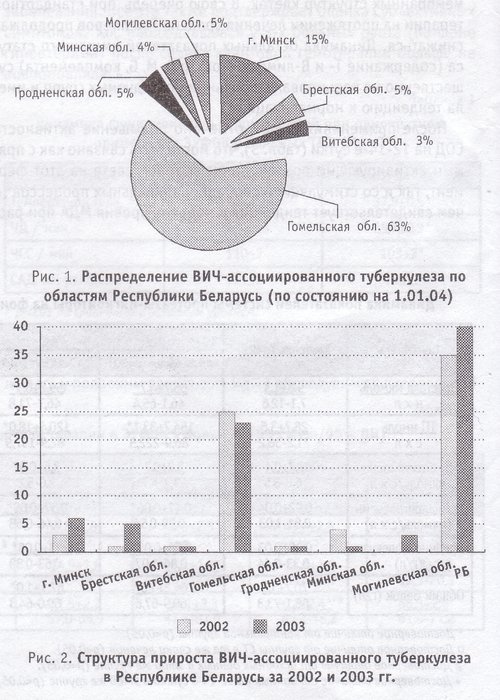
Рис. 1. Распределение ВИЧ-ассоциированно туберкулеза по областям Республики Беларусь (по состоянию на 1.01.04)
Рис. 2. Структура прироста ВИЧ-ассоциированного туберкулеза в Республике Беларусь за 2002 и 2003 гг.
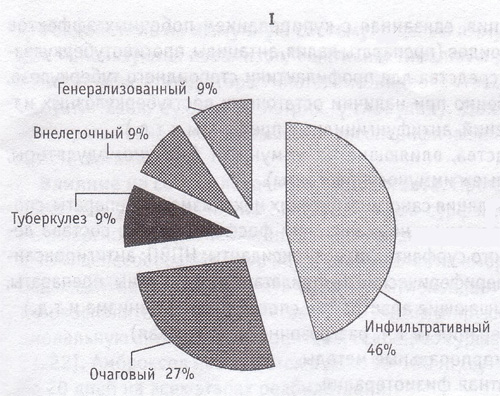
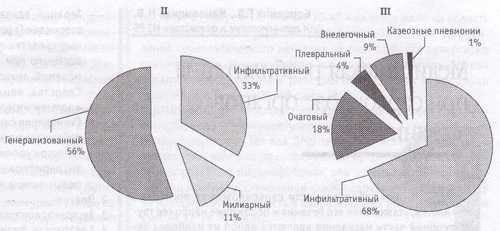
Рис. 3. Распределение клинических форм туберкулеза
Структура прироста ВИЧ-ассоциированного туберкулеза по областям за 2002 и 2003 гг. представлена на рис. 2. В 2003 г. выявлено 40 случаев, что на 14,3% больше, чем в 2002 г. (35 случаев). Отмечен рост заболеваемости в г. Минске, Брестской и Могилевской областях. В Витебской и Гродненской областях ситуация остается стабильной, а в Гомельской и Минской областях отмечено снижение заболеваемости. Из общего числа выявленных больных с ВИЧ-ассоциированным туберкулезом 95% имели легочную форму. В половине случаев (50%) туберкулез был обнаружен на фоне ВИЧ-инфекции, при этом 82,7% из них пришлось на Гомельскую область. У 28,7% пациентов с ВИЧ-ассоциированным туберкулезом ВИЧ-инфекция выявлена на фоне туберкулезного процесса, у 21,3% оба заболевания диагностированы одновременно.
Из 32 человек, умерших от СПИДа в 2003 г., у 10 (31,3%) туберкулез явился основной патологией, приведшей к смерти. В 2002 г. из 39 больных, умерших от СПИДа, туберкулез был причиной смерти у 9 (23,1%), в 2001 г. - у 4 (21,1%). Следовательно, туберкулез является одной из ведущих оппортунистических инфекций, приводящих к смерти. Так, в 2001-2002 гг. у каждого четвертого больного, умершего от СПИДа, причиной фатального исхода явился туберкулез, в 2003 г. - у каждого третьего (31,3%).
На базе диспансерного отделения инфекционной больницы г. Минска проведен анализ 22 историй болезни пациентов с ВИЧ-ассоциированным туберкулезом. Были выделены 3 группы: ВИЧ-инфицированные с сопутствующим туберкулезом (13) - группа; больные в стадии СПИД и преСПИД в сочетании с туберкулезом (9) - группа; впервые выявленные больные туберкулезом в Республике Беларусь в 2003 г. (4216) - (контрольная) группа.
Как видно из представленных выше диаграмм (рис. 3), клинические формы туберкулеза у ВИЧ-инфицированных в стадии асимптомного течения мало отличаются от таковых у больных туберкулезом без сопутствующей ВИЧ-инфекции (на ограниченные формы туберкулеза приходится более 80% всех случаев). У больных с ВИЧ-инфекцией в стадии преСПИД и СПИД на первое место выходят распространенные формы туберкулеза (более 65%).
Это согласуется с данными литературы о том, что клиника туберкулезного процесса в стадии асимптомного течения ВИЧ-инфекции не отличается от таковой у больных туберкулезом, не отягощенных носительством вируса иммунодефицита человека. Существенные различия в клиническом течении вышеперечисленных сочетанных инфекций начинают проявляться на стадии преСПИД и СПИД, что обусловлено выраженной иммуносупрессией.
Таким образом, в РБ отмечается неблагоприятная тенденция к повышению частоты ВИЧ-ассоциированного туберкулеза, увеличение удельного веса туберкулеза в структуре смертности от СПИДа. При сочетании туберкулеза с ВИЧ-инфекцией в стадии преСПИД и СПИД на первое место выходят распространенные формы заболевания.
В связи с вышесказанным очевидна необходимость совершенствования методов профилактики и лечения туберкулеза среди ВИЧ-инфицированных.
Производится перенаправление с сайта
Всероссийской акции по тестированию на ВИЧ-инфекцию

- Главная
- Образ жизни
- В чем кроется опасность туберкулеза для ВИЧ-инфицированных?

Среди людей, живущих с ВИЧ, одним из самых распространенных осложнений является туберкулез. Что представляет собой это заболевание? Возможна ли профилактика туберкулеза при ВИЧ инфекции и насколько вероятно полное излечение в случае проявившихся симптомов?
Среди людей, живущих с ВИЧ, одним из самых распространенных осложнений является туберкулез. Что представляет собой это заболевание? Возможна ли профилактика туберкулеза при ВИЧ инфекции и насколько вероятно полное излечение в случае проявившихся симптомов?
Что такое туберкулез?
Туберкулез (ТБ) инфекционное заболевание, возбудителем которого является микробактерия туберкулеза (МБТ). Эти микроорганизмы достаточно распространены в воде, почве, среди животных и людей – в силу своей относительной устойчивости к воздействию внешних факторов. Наиболее благоприятная для МБТ среда обитания – помещения с недостаточной освещенностью.
Заразиться микробактерией туберкулеза можно:
· воздушно-капельным путем от больного с открытой формой заболевания
· через свежее молоко больных животных.
Если иммунная система человека функционирует нормально, то при попадании в организм возбудитель переходит в неактивную форму и может оставаться в таком состоянии довольно длительное время, сохраняя при этом жизнеспособность.
Сегодня почти треть населения планеты инфицировано МБТ, но само заболевание у них не развивается, благодаря хорошо действующим защитным силам организма. О туберкулезе же свидетельствует появление клинической симптоматики указывающей на поражение одного или нескольких органов.
Проявляется заболевание внелегочными и легочными формами, последние из которых считаются наиболее опасными. У ВИЧ-инфицированных взрослых в большинстве случаев развиваются внелегочные формы ТБ:
ВИЧ-инфицированные дети, чаще заболевают:
Почему туберкулез опасен для людей с ВИЧ-инфекцией?
Как известно, вирус иммунодефицита человека поражает Т-хелперы, на поверхности которых находиться антиген CD4+, за счет чего клеточный иммунитет значительно снижается и перестает полноценно отвечать на активность тех или иных микроорганизмов. Следовательно, если ВИЧ-инфицированный человек является носителем неактивных МБТ или заражается ими при неблагоприятных условиях, то в 50% случаев происходит развитие туберкулеза. Это зависит от степени иммунодепрессии, чем она больше, тем выше риск развития ТБ. Именно поэтому ВИЧ-инфицированным следует тщательно следить за своим иммунным статусом, чтобы столь коварное заболевание, как туберкулез, не смогло проявиться внезапно.
Туберкулез опасен для ВИЧ-инфицированного своим воздействием на вирус иммунодефицита человека, который начинает более активно реплицироваться (размножаться) создавая угрозу прогрессирования основного заболевания – ВИЧ в СПИД. Именно по этой причине человеку живущему с ВИЧ-инфекцией находиться в одном помещении с больным ТБ очень не желательно. По степени риска передачи возбудителя на первом месте стоит бациллярная легочная форма заболевания, на втором – абациллярная легочная форма, на третьем – внелегочная форма ТБ.
Туберкулез можно вылечить!
Чем раньше будет выявлен туберкулез, тем больше шансов на его успешное излечивание. Именно поэтому, многие ученые работают, сегодня созданием наиболее точных алгоритмов и скринингов, благодаря которым станет возможным выявление ТБ на ранних стадиях.
На основе восьми ВИЧ-клиник Вьетнама, Таиланда и Камбоджи было проведено исследование (Massachusetts Medical Society, 2010) по выявлению клинических симптомов-предикторов туберкулеза у ВИЧ-инфицированных людей. Результаты исследования показали, что чаще всего для ТБ характерны:
· длительно протекающий кашель (2-3 недели).
Также достоверными симптомами-предикторами является одновременное наличие у больного кашля, лихорадки и ночного пота. Именно поэтому к подобным симптомам нужно относиться крайне внимательно.
На ранних стадиях, ТБ у ВИЧ-инфицированных достаточно эффективно лечиться современными противотуберкулезными препаратами. Лечение проходит под наблюдением фтизиатра, инфекциониста, а при необходимости специалиста по ВИЧ-инфекции.
По времени, лечение ВИЧ-ассоциированного туберкулеза может занять 6-8 месяцев. При этом очень важно придерживаться точно предписанной схемы приема противотуберкулезных препаратов, которые, как правило, назначаются на фоне проведения высоко активной антиретровирусной терапии (ВААРТ).
Взаимодействие противотуберкулезной терапии с ВААРТ препаратами
Главный противотуберкулезный препарат – рифампицин – действует на некоторые ферментные системы печени таким образом, что начинается активное разрушение препаратов ВААРТ. Из-за этого концентрация в крови противовирусных препаратов заметно снижается. Также на рифампицин могут воздействовать ферменты печени, благодаря усилению или угнетению их работы препаратами ВААРТ. В связи с этим применяются определенные схемы лечения ВИЧ-ассоциированного туберкулеза, использование которых дает возможность улучшить здоровье больного.
Если у ВИЧ-инфицированного, туберкулез впервые выявлен в активной форме, то его лечение проводиться в первую очередь. В случае значительного снижение иммунитета противотуберкулезная терапия и ВААРТ осуществляется одновременно.
Наиболее благоприятная схема лечения представляет собой проведение интенсивного лечения туберкулеза, и только потом присоединение ВААРТ. Подобное возможно при нормальном уровне лимфоцитов в крови и предотвращает развитие синдрома иммунной реконструкции. Правильное аккуратное лечение делает возможным излечение ТБ у ВИЧ-инфицированного даже на поздних стадиях СПИДа.
Необходимость регулярной диспансеризации
После лечения туберкулеза в стационаре, пациент направляется под наблюдение врачей в противотуберкулезный диспансер, где осуществляется амбулаторное лечение и дальнейшая диспансеризация. Также возможно направление больного к фтизиатру центра СПИД, для проведения необходимых обследований выявляющих рецидивы.
Обследуя пациентов на наличие у них первичного или вторичного туберкулеза, сегодня используют рентгенографию органов грудной полости и туберкулиновую пробу Манту. В случае необходимости исследуются выделения больного – мокрота, моча, плевральный выпот – для выявления в них МБТ.
Взаимодействие врача и пациента дает максимально эффективные результаты лечения.
Врачи сталкиваются со сложностью выявления туберкулеза (чахотка, палочка Коха) у ВИЧ-положительных пациентов: из-за ослабленного иммунитета и изменения патогенеза болезни стандартные методы диагностики (флюорография и туберкулиновые пробы) становятся не информативными. Течение заболевания отличается тяжестью, злокачественностью, склонностью к осложнениям и генерализацией процесса – поражая сначала, например, легкие. Постепенно туберкулез распространяется на другие органы и системы.
Туберкулез среди ВИЧ инфицированных
Сочетание двух диагнозов – туберкулез и ВИЧ – явление достаточно частое. В современной медицинской литературе их даже называют инфекциями-спутниками, что обусловлено рядом факторов:
- схожий контингент для каждого заболевания: наркоманы, заключенные, лица с низкой социальной ответственностью;
- высокая инфицированность населения палочкой Коха, которая может годами латентно существовать в организме человека и никогда не спровоцировать болезнь при условии стойкого иммунитета; так как при ВИЧ иммунитет снижен и не может бороться с инфекциями, микобактерии начинают активно размножаться, что приводит к развитию туберкулеза;
- зависимость ВИЧ и туберкулеза от одних и тех же клеток – ВИЧ поражает в первую очередь Т-лимфоциты, которые так же в первую очередь отвечают за клеточный ответ при заражении микобактериями.
Статистика по комбинации двух болезней не утешительна:
- вероятность заболеть туберкулезом у ВИЧ-больного в несколько десятков раз выше, чем у здорового человека;
- чахотка занимает первое место по смертности при ВИЧ от вторичных инфекций;
- до половины больных СПИДом имеют открытую форму туберкулеза.
Сколько проживет человек, если у него диагностированы чахотка и ВИЧ, зависит напрямую от его образа жизни. Если следовать предписаниям врачей, принимать все необходимые лекарства, отказаться от вредных привычек (в первую очередь это касается наркоманов), то возможно добиться стабилизации состояния и прожить с двумя диагнозами 15-20 лет. Но при игнорировании лечения и отказе от должного поведения продолжительность жизни сокращается до 1 года.
ВИЧ-инфекция и туберкулез вместе
Генерализация очагов туберкулеза при ВИЧ зависит от стадии иммунодефицита и уровня CD4-лимфоцитов:
- высокий уровень (более 500 клеток на 1 мкл) – типичная клиническая картина туберкулеза с преимущественным поражением органов грудной клетки;
- средний уровень (350-500 клеток на 1 мкл) – помимо тяжелых легочных форм с плевритом – лимфогенная генерализация туберкулеза с поражением внутригрудных, периферических, брюшных и забрюшинных лимфоузлов;
- низкий уровень (менее 350 клеток на 1 мкл) – атипичные формы туберкулеза, гематогенная генерализация процесса с поражением костей, суставов, органов ЖКТ, кожи, головного мозга, сердца; самая тяжелая стадия – туберкулезный сепсис.
ВИЧ ассоциированный туберкулез может протекать в двух формах:
- латентная (или скрытая) – клиническая картина не ярко выражена, но в организме идет процесс распространения микобактерий и поражения лимфатической ткани и других органов;
- активная – ярко-выраженные проявления болезни в зависимости от генерализации процесса.
Туберкулез при ВИЧ еще больше усугубляет иммунодефицит, что способствует присоединению оппортунистических инфекций, вызванных условно-патогенными вирусами или бактериями, которые не опасны для здорового человека: пневмоцистная пневмония, грибковые поражения органов брюшной полости, бактериальный или грибковый менингит. Совокупность таких диагнозов практически не поддается лечению и чаще всего приводит к летальному исходу.
Существует три варианта развития чахотки при ВИЧ-инфекции:
- пациент заболел туберкулезом, уже имея ВИЧ-положительный статус;
- пациент изначально болел чахоткой и потом заразился ВИЧ;
- пациент одновременно инфицировался ВИЧ и палочкой Коха.
Третий вариант является самым тяжелым по клинике и исходу заболевания, чаще всего наблюдается у лиц с алкогольной или наркотической зависимостью.
Туберкулез при ВИЧ протекает тем сложнее, чем сильнее выражен иммунодефицит. Но существуют признаки, которые проявляются вне зависимости от формы, стадии и сопутствующих заболеваний:
- интоксикация организма – повышение температуры тела, ночная потливость, слабость, утомляемость, потеря массы тела больше 15%, истощение. Такое состояние может длиться от нескольких недель до полугода;
- бронхолегочные проявления (при генерализации процесса в органах грудной клетки) – кашель (сухой или с выделением мокроты), одышка, кровохарканье;
- увеличение лимфоузлов (шейные, надключичные, паховые); при пальпации узлы плотные, болезненные, без смещения. При прогрессировании заболевания возможно образование свищей и язв над лимфоузлами и прилежащими тканями;
- снижение уровня гемоглобина меньше 100 г/л;
- нарушения пищеварения: тошнота, рвота, запор или диарея, потеря аппетита;
- боль в костях и суставах.
Такая клиническая картина может встречаться и при других заболеваниях, но если пациент ВИЧ-положительный, то наличие хотя бы одного из перечисленных признаков может указывать на чахотку. В таком случае необходимо провести комплекс диагностических мероприятий для подтверждения диагноза:
- стандартные процедуры:
- осмотр фтизиатра,
- общие клинические анализы крови и мочи,
- рентгенография органов грудной клетки в двух проекциях,
- бактериологическое исследование мокроты,
- оценка кожной реакции на туберкулиновую пробу;
- специальные процедуры:
- иммуноферментный анализ крови, ПЦР или анализ плазмы крови на наличие микобактерий,
- бронхоскопия с биопсией по необходимости,
- УЗИ органов брюшной полости,
- МРТ внутренних органов, суставов, позвоночника или головного мозга,
- МСКТ органов грудной клетки,
- биопсия лимфатических узлов, костного мозга, селезенки.
Опасность кроется в сложности диагностики, нетипичности клинической картины, молниеносном течении и тяжести осложнений. Если у изначально здорового человека переход от одной стадии и формы туберкулеза к другой может занимать несколько лет, то у ВИЧ-инфицированного пациента манифестация чахотки может возникнуть сразу на последних неизлечимых стадиях.
Самым критичным для пациента является сочетание двух диагнозов – туберкулез и СПИД. Обычно при заражении палочкой Коха на стадии СПИД поражаются не легкие, а лимфоузлы, кости, сердце и другие органы. Вылечить такой комплекс болезней практически невозможно, становится сложным даже поддержание физической активности и нормальной жизнедеятельности пациента. Продолжительности жизни в таком случае сокращается до нескольких месяцев.
Туберкулез и ВИЧ у детей
В сочетании друг с другом туберкулез и ВИЧ в 6 раз чаще приводят к смертельному исходу у детей, чем у взрослых. Как правило, дети приобретают ВИЧ внутриутробно или во время родов от ВИЧ-инфицированной матери. Если мать вела асоциальный образ жизни или являлась наркозависимой, то велика вероятность рождения недоношенного ребенка с сопутствующей инфекцией (помимо ВИЧ) – вирусный гепатит, токсоплазмоз, грибковые заболевания, сифилис. С таким набором диагнозов не может справиться несформированная иммунная система новорожденного, и если к этому списку присоединяется туберкулез, то шансов на выживание у ребенка практически нет.
Обычно здоровым новорожденным на 3-5 день жизни делают прививку БЦЖ – вакцина против чахотки, приготовленная из ослабленных микобактерий. Но если ребенок рожден от ВИЧ-инфицированной матери, то такую прививку делать нельзя: иммунодефицитное состояние спровоцирует развитие туберкулеза даже от ослабленных возбудителей болезни.
Особенности назначаемого лечения
Высокий процент смертности при туберкулезе и ВИЧ обычно связан не с малоэффективностью противотуберкулезной или антиретровирусной терапии, а с тяжелым течением всех сопутствующих диагнозов при ВИЧ.
Профилактика туберкулеза среди ВИЧ-инфицированных больных имеет огромное значение. Можно выделить несколько ключевых направлений:
- Самым лучшим и результативным методом профилактики является своевременное и грамотное лечение ВИЧ: при поддержании CD4-лимфоцитов на высоком уровне снижается риск заражения туберкулезом, так как иммунная система еще в силах противостоять заболеванию.
- Исключение контакта с больными туберкулезом, что подразумевает изменение образа жизни – отказ от наркотиков, смена круга общения, соблюдение назначений врача и режима.
- Профилактические осмотры и обследования.
- Если у ВИЧ-инфицированных больных выявлена неактивная стадия болезни (латентное инфицирование палочкой Коха), то обязательна химиопрофилактика туберкулеза.
Соблюдение несложных мер и своевременное обращение к врачу может избавить пациента от тяжелых последствий ВИЧ-ассоциированного туберкулеза и значительно увеличить продолжительность и качество жизни.
Зимина В. Н. 1 , Кравченко А. В. 2 , Батыров Ф. А. 3 , Васильева И. А. 1 , Тощевиков М. В. 3 , Мальцев Р. В. 3
ГУ Центральный НИИ туберкулеза РАМН&sup 1 , ФГУН Центральный НИИ эпидемиологии Роспотребнадзора 2 , Туберкулезная клиническая больница № 7 г. Москвы 3 .
Известно, что туберкулез на стадии вторичных заболеваний ВИЧ-инфекции (стадии 4Б, 4В, 5) характеризуется остропрогрессирующим течением и склонностью к генерализации, не редко с одновременно множественным поражением внеторакальных локализаций [3,4,5,6,7,8]. Бронхолегочная симптоматика у таких больных зачастую не выражена, а рентгенологическая картина характеризуется атипичным для туберкулезного поражения у взрослых скиологическим синдромокомплексом (поражение корней легких, интерстициальная диссеминация, отсутствие деструкции легочной ткани) [4,9]. Кроме того, клиническую картину болезни у этой категории больных, может определять не только туберкулез, но и сочетание его с рядом других вторичных заболеваний [10]. Эти особенности существенно затрудняют своевременную диагностику туберкулеза, что является причиной неадекватного лечения и часто приводит к летальному исходу [3,11].
Всем больным проводили рентгено-томографическое исследование легких, минимум трехкратное микробиологическое исследование мокроты или промывных вод бронхов на обнаружение МБТ, а при необходимости — в другом биологическом материале (экссудат, ликвор, отделяемое из свища, биопсийный, операционный материал и др.). До начала лечения всех больных тестировали на наличие маркеров вирусных гепатитов В и С, определяли показатели клеточного иммунитета и у части пациентов уровень вирусной нагрузки. При наличии показаний больным проводили лабораторную диагностику вторичных инфекционных заболеваний (методом ИФА, ПЦР), диагностическая фибробронхоскопия, эзофагогастродуодено-скопия, колоноскопия, УЗИ органов брюшной полости, ЭХО-КГ, различные лечебно-диагностические хирургические пособия.
Всем пациентам диагноз туберкулеза был установлен по обращаемости. Ни у одного больного туберкулез легких не был активно выявлен при флюорографическом обследовании. В тоже время, почти четверть больных (24,4%) указывали на прохождение рентгенологического обследования органов грудной клетки за последние 6 месяцев, с указанием в медицинских документах на отсутствие патологии легочной ткани. Лишь у 7 пациентов (7,4%) выявлен внутрисемейный контакт по туберкулезу. Анализ течения инфекционного процесса показал, что в 66,0% наблюдений клиническая симптоматика туберкулеза развивалась подостро (в среднем за 2,2±1,9 месяца) с достаточно быстрым нарастанием интоксикационного синдрома, слабости, болевого синдрома различной локализации (в зависимости от органа поражения). Острое начало отмечено в 34,0% случаев (n=32). При поступлении в стационар у 30 (31,9%) больных состояние было расценено как тяжелое, у 39 (41,5%) — средней степени тяжести и у 25 (26,6%) — удовлетворительное. Интоксикационный синдром характеризовался изнуряющей лихорадкой с повышением температуры до высоких и фебрильных цифр, потливостью, прогрессирующим похуданием (у 59,6% больных потеря массы тела составила более 10%). Маркеры вирусных гепатитов регистрировали у 78 (82,9%) больных, из них антитела к вирусу гепатита С (анти-HCV) у 74 и у 4 больных — сочетание маркеров гепатита С (анти-HCV) и В (HBsAg). До начала противотуберкулезной терапии у 72 больных никаких клинических проявлений хронического заболевания печени выявлено не было, а у 6 пациентов был диагностирован цирроз печени. У 46,8% (n=44) имело место сочетание туберкулеза и других вторичных заболеваний (орофарингиальный кандидоз, висцеральный кандидоз, ЦМВ-инфекция, церебральный токсоплазмоз, пневмоцистная пневмония).
Микобактерии туберкулеза (МБТ) были обнаружены (методом люминесцентной микроскопии и /или бактериологическим) у 52 (55,3%) больных, в том числе в мокроте лишь в 26 (27,7%) случаев, и у 26 больных из другого биологического материала (экссудат, моча, кал, ликвор, отделяемое из свища, биопсийный и операционный материал). Определение чувствительности МБТ к противотуберкулезным препаратам (ПТП) выполнено у 29 больных. Результаты показали, что в 7 (24,1%) случаях культура была чувствительна ко всем ПТП, в (31,1%) определена полирезистентность и у 13 (44,8%) пациентов выявлена множественная лекарственная устойчивость. Исследование на обнаружение ДНК МБТ методом ПЦР в различном биологическом материале было проведено 56 больным. В 38 (67,8%) случаях получен положительный результат, что стало дополнительным критерием в пользу туберкулезной этиологии процесса. Проба Манту была проведена 38 больным, в 78,9% случаев (у 30 пациентов) случаях она оказалась отрицательной. Клинические формы туберкулеза органов дыхания представлены в таблице 1. У больных ВИЧ-инфекцией на поздних стадиях заболевания наиболее частой (60,7%) формой туберкулеза органов дыхания был осложненный туберкулез внутригрудных лимфатических узлов.
При рентгенографии органов грудной клетки у 68,1% больных выявляли поражения корня (за счет внутригрудной лимфоаденопатии); у 29,7% — диссеминацию по интерстициальному типу; у 23,4% — очаговую диссеминацию; весьма редко (только у 7,5% больных) обнаруживали признаки распада легочной ткани.
С лечебно-диагностической целью 77 пациентам (81,9%) выполнены различные хирургические вмешательства. При отсутствии бактериовыделения, для гистологической этиологической верификации патологического процесса, у части больных были применены малоинвазивные методики: диагностическая лапароскопия (n=15), лечебная лапаротомия (n=22), медиастиноскопия с биопсией внутригрудного лимфатического узла (n=4), видеоторакоскопия с биопсией плевры (n=5), открытая биопсия плевры (n=4), иссечение периферического лимфатического узла (n=17), микродренирование полости перикарда (n=6), дренирование плевральной полости (n=2), эвисцерация глаза (n=1); орхэктомия (n=1). При исследовании полученного диагностического материала морфологические маркеры туберкулезного воспаления выявлены в 56 (59,6%) случаев.
Анализ частоты обнаружения внелегочных локализаций туберкулезного процесса показал, что наиболее часто выявляли поражения органов брюшной полости (53,3%) и периферических лимфатических узлов (27,7%) (Таб. 2). У 25 пациентов (26,6%) диагностировано поражение трех и более систем.
Исследование показателей иммунного статуса было проведено у 87,2% (n=82) пациентов. В зависимости от выраженности снижения количества CD4+лимфоцитов на момент госпитализации пациенты были разделены на 3 группы: 1 группу составили 45 пациентов (54,9%), у которых количество CD4+лимфоцитов было 100-200 клеток/мкл; 3 группу — 16 человек (19,5%) — СD4+лимфоциты >200 клеток/мкл. Лишь у 4 больных 3 группы число CD4+лимфоцитов было > 350 клеток/мкл. На момент развития туберкулеза антиретровирусную терапию (АРВТ) получало только 5 (5,3%) пациентов, причем продолжительность лечения была менее 6 месяцев. Еще 6 пациентам АРВТ была ранее предложена, но больные отказались от ее приема по различным причинам. Среди больных 1 группы существенно чаще был диагностирован туберкулезный менигоэнцефалит (17,8%) и туберкулез с поражением более двух локализаций (33,3%), а также его сочетание с другими вторичными заболеваниями (64,4%) (p
36 больных ВИЧ-инфекцией (38,3%) закончили интенсивную фазу терапии с положительной клинико-рентгенологической динамикой (у большинства к лечению была присоединена АРВТ) и были выписаны на амбулаторный этап долечивания. 25 пациентов (26,6%), после установления диагноза и стабилизации состояния, были переведены в другие стационары фтизиатрического профиля. 9 (9,6%) больных самовольно прервали лечения; В целом по всей группе наблюдения летальность составила 25,5% (n=24), средний срок пребывания умерших паиентов в ТКБ № 7 был равен 27,6 дням.
1. ВИЧ-инфекция // Информационный бюллетень № 33 ФНМЦ ПБ СПИД; 2009.
2. Корнилова З.Х., Луконина И.В., Алексеева Л.П. Туберкулез в сочетании с ВИЧ-инфекцией.// Туберкулез и болезни легких — 2010. — № 3. — С.3-9.
3. Алексеева Л.П. Особенности выявления, клинического течения и лечения больных туберкулезом и ВИЧ-инфекцией: автореф. канд. мед. наук. — М., 2008.
4. Бабаева И.Ю., Фролова О.П., Демихова О.В. Рентгенологические особенности диссеминированного туберкулеза легких на поздних стадиях ВИЧ-инфекции// Пробл. Туб. — 2006. — № 10. — С.20-25.
5. Батыров Ф.А. Лечебно-диагностическая помощь больным туберкулезом с ВИЧ-инфекцией в условиях многопрофильной специализированной больницы: Автореф. Дис. Д-ра мед. Наук. — М., 2005.
6. Литвинова Н.Г., Кравченко А.В., Шагильдян В.И., Груздев Б.М. Течение туберкулеза и особенности его диагностики у больных ВИЧ-инфекцией на поздних стадиях заболевания.// Сборник материалов VIII Российского съезда фтизиатров. — 2007. — С.371-372.
7. Пантелеев А.М., Савина Т.А., Супрун Т.Ю. Внелегочный туберкулез у ВИЧ-инфицированных // Пробл. Туб. — 2007. — № 7. — С.16-19.
8. Скопин М.С., Батыров Ф.А., Корнилова З.Х. Распространенность туберкулеза органов брюшной полости и особенности его выявления.// Пробл. Туб. — 2007. — № 1. — С.22-26.
9. Васильева Т.Е., Литвинова Н.Г., Шагильдян В.И. и соавт. Легочная патология у больных ВИЧ-инфекцией// Терапевтический архив — 2007. — № 11. — С.31-35.
10. Ruiz-Navarro M.D., Espinosa J.A., Hernández M.J. Effects of HIV status and other variables on the outcome of tuberculosis treatment in Spain.; Grupo de Trabajo del PMIT-2.// Arch. Bronconeumol. — 2005. — № 41(7). — Р.
11. Kwara A., Carter E.J., Rich J.D., Flanigan T.P. Development of opportunistic infections after diagnosis of active tuberculosis in HIV-infected patients. /AIDS Patient Care STDS. — 2004. — № 18(6). — Р.
| Клиническая форма | Абс. | % |
|---|---|---|
| ТВГЛУ (осложненный бронхолегочным компонентом /экссудативным плевритом/ лимфогенной диссеминацией) | 57 | 60,7 |
| ТВГЛУ | 7 | 7,4 |
| Туберкулезный плеврит / эмпиема | 2/2 | 4,3 |
| Милиарный туберкулез | 10 | 10,6 |
| Диссеминированный туберкулез | 12 | 12,8 |
| Инфильтративный туберкулез | 3 | 3,2 |
| Всего: | 94 | 100 |
| Пораженные органы и системы | Абс. | % |
|---|---|---|
| Абдоминальный туберкулез (мезентериальные л/узлы, кишечник, брюшина, печень) | 52 | 55,3 |
| Периферические лимфатические узлы | 26 | 27,7 |
| Менингоэнцефалит | 15 | 15,9 |
| Перикардит | 15 | 15,9 |
| Селезенка | 14 | 14,9 |
| Мочеполовой туберкулез | 7 | 7,4 |
| Костно-суставной туберкулез | 5 | 5,3 |
| Глаза | 1 | 1,1 |
| Критерий | Количество СD4+лимфоцитов в крови клеток/мкл | ||
|---|---|---|---|
| 100-200 (n=17) | >200 (n=20) | ||
| Острое начало заболевания | 14 (31,1) | 5 (29,4) | 5 (25,0) |
| Поражение туберкулезом более 2-х систем | 15 (33,3) | 2 (11,7) | 3 (15,0) |
| Наличие туберкулезного менингоэнцефалита | 8 (17,8) | 0 | 1 (5,0) |
| Наличие других вторичных заболеваний: Орофарингиальный кандидоз Висцеральный кандидоз ЦМВ-инфекция Пневмоцистная пневмония Церебральный токсоплазмоз туберкулеза | 29 (64,4) 13 (28,9) 12 (26,7) 7 (15,6) 1 (2,2) 1 (2,2) 7 (15,6) | 6 (35,3) 3 (17,6) 3 (17,6) 0 0 0 0 | 6 (30,0) 4 (20,0) 1 (5,0) 1 (5,0) 0 1 (5,0) 1 (5,0) |
| Обнаружение МБТ: в том числе из мокроты | 27 (60) 16 (35,5) | 9 (52,9) 6 (35,2) | 12 (60) 3 (15,0) |
| Лейкоцитоз | 17 (37,7) | 3 (17,6) | 4 (20) |
| Лимфопения | 26 (57,7) | 5 (29,4) | 7 (35,0) |
| Летальность: От генерализованного туберкулеза От туберкулеза и висцерального кандидоза От туберкулеза и ЦМВ-инфекции От туберкулеза и пневмоцистной пневмонии | 18 (40,0) 5 (27,7)* 9 (50,0)* 3 (16,7)* 1 (5,6)* | 2 (11,7) 1 (50,0)* 1 (50,0)* 0 0 | 2 (10,0) |
Примечание: данные представлены как число больных (в скобках — процент)
* процентное соотношение исчислялось от абсолютного показателя внутри группы.
1. Зимина Вера Николаевна — докторант ЦНИИ туберкулеза РАМН, к.м.н., 107564 г. Москва, Яузская аллея, д.2; e-mail: vera-zim@yandex.ru.
2. Кравченко Алексей Викторович — ведущий научный сотрудник СНИЛ ЭП СПИД ФГУН ЦНИИЭ Роспотребнадзора, д.м.н., профессор, 105275, Москва, ул. Соколиной горы, д.15, корп.2; тел. (495)- e-mail: kravtchenko@hivrussia.net.
3. Батыров Фарит Ахатович — главный врач ТКБ № 7 г. Москвы, д.м.н., профессор, 107014 г.Москва ул. Барболина, д.3; тел. (499)- e-mail: tkb7@mosgorzdrav.ru.
4. Васильева Ирина Анатольевна — зав. отделом фтизиатрии ЦНИИ туберкулеза РАМН, д.м.н. 107564 г. Москва, Яузская аллея, д.2; e-mail: vasil39@list.ru.
5. Тощевиков Михаил Васильевич — заведующий отделением торакальной хирургии ТКБ № 7 г. Москвы, 107014 г.Москва ул. Барболина, д.3; тел. (499)-
6. Мальцев Роман Владимирович — заведующий хирургическим отделением ТКБ № 7 г. Москвы, 107014 г. Москва ул. Барболина, д.3; тел. (499)-
Читайте также:


