Вастинг синдром при вич
Синдром истощения ВИЧ определяется как прогрессирующая непроизвольная потеря веса, наблюдаемая у пациентов с ВИЧ. Центры по контролю и профилактике заболеваний США (CDC) в 1987 году классифицировали истощение ВИЧ как определяющее СПИД состояние и характеризовали его по следующим критериям:
- Потеря веса не менее 10%;
- возникает при наличии диареи или хронической слабости;
- с документированной лихорадкой;
- на срок не менее 30 дней;
- что не связано с сопутствующим заболеванием, кроме самой ВИЧ-инфекции.
Истощение (кахексия) не следует путать с потерей веса, последняя из которых подразумевает потерю массы тела. Напротив, истощение относится к потере размеров тела и массы, в частности, мышечной массы. Например, кто-то с ВИЧ может потерять значительную мышечную массу при увеличении жировой ткани.
Что вызывает истощение ВИЧ?
Во время ВИЧ-инфекции организм может потреблять много своих энергетических запасов. Фактически, исследования показали, что люди с ВИЧ - даже те, кто в остальном здоров и бессимптомен - будут сжигать на 10% больше калорий в среднем, чем люди без инфекции. Поскольку белок - это жир, который легче превращается в энергию, чем жир, организм обычно сначала усваивает мышечный белок, когда его запасы истощаются или отсутствуют в крови.
Истощение сывороточного белка может быть результатом недоедания или нарушения всасывания, при котором организм просто не способен усваивать питательные вещества. В случаях истощения ВИЧ хроническая диарея чаще всего связана с нарушением питания и может быть результатом самого ВИЧ, поскольку вирус вызывает повреждения слизистых оболочек кишечника.
Эта постепенная (а иногда и глубокая) потеря мышечной массы чаще всего отмечается у людей со СПИДом, хотя она может происходить на любой стадии ВИЧ-инфекции.
ВИЧ истощение и антиретровирусная терапия
До появления комбинированной антиретровирусной терапии (АРТ) распространенность истощения оценивалась в 37%. Тем не менее, несмотря на эффективность АРТ, истощение все еще остается серьезной проблемой, поскольку некоторые исследования предполагают, что от 20% до 34% пациентов будут испытывать некоторую степень истощения, хотя и не на тех катастрофических уровнях, которые наблюдались ранее.
Хотя известно, что АРТ улучшает потерю веса и недоедание у людей, живущих с ВИЧ, она не обязательно может предотвратить потерю мышечной массы или заменить ее после восстановления массы тела. Еще более тревожным является тот факт, что потеря всего лишь 3% мышечной массы может повысить риск смерти у пациентов с ВИЧ, в то время как потеря более 10% связана с повышением риска в четыре-шесть раз.
Лечение и профилактика истощения ВИЧ
В настоящее время не существует стандартизированного подхода к лечению истощения в связи с ВИЧ, поскольку часто существуют частично совпадающие факторы, способствующие возникновению заболевания (например, сопутствующее заболевание, эффекты лекарственного лечения, недоедание). Тем не менее, существуют общие рекомендации, которые необходимо соблюдать для более эффективного решения проблемы потери веса и потери веса у людей с ВИЧ:
- Начало АРТ для снижения риска развития оппортунистических инфекций, в том числе желудочно-кишечного тракта.
- Корректировка диеты для увеличения потребления калорий на 10% (и до 30% у тех, кто восстанавливается после болезни). Диетический баланс жиров, углеводов и белков должен оставаться прежним. Просвещение и консультирование по вопросам питания должны быть изучены для тех, у кого есть проблемы с весом (включая низкий вес или метаболический синдром) или у которых нет доступа к здоровой пище.
- Регулярно делайте физические упражнения, сосредотачиваясь на тренировках с отягощениями для наращивания или поддержания мышечной массы.
- В то время как эффективность заместительной терапии тестостероном остается неясной в случае потери ВИЧ-инфекции, она может потребоваться в случаях, когда отмечается дефицит тестостерона (гипогонадизм).
- Жидкие питательные продукты (такие как Boost VHC, Ensure Plus или Nestlé Nutren) могут быть полезны людям, которые испытывают трудности с приемом твердой пищи, или тем, кто ест, но не может набрать вес. Однако, как и все пищевые добавки, они не предназначены для замены правильной, сбалансированной диеты.
- Хотя для обеспечения идеального рациона питания рекомендуется ежедневное употребление поливитаминов, мало доказательств того, что добавка отдельных питательных микроэлементов имеет какое-либо влияние или пользу в случаях истощения ВИЧ (и может, фактически, усугубить диарею и мальабсорбцию, если принимать ее в избытке).
- В случае постоянной или хронической диареи, клиническое и диагностическое исследование рекомендуется для выявления возможных причин. Антидиарейные препараты должны быть назначены, чтобы помочь уменьшить или уменьшить серьезность диареи и кишечного расстройства. Препарат Mytesi (крофелемер) был одобрен Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США в 2012 году для лечения диареи у людей с ВИЧ.
- В случае серьезного истощения, использование гормона роста человека (HGH) может помочь восстановить мышечную массу в некоторых случаях, хотя лечение очень дорого, и эффекты имеют тенденцию к снижению после прекращения лечения.

Наиболее совершенная из существовавших к началу наших исследований клиническая классификация Центра по контролю и предупреждению заболеваний — CDC (Атланта, США), разработанная в 1986 г., охватывала все известные в то время варианты течения болезни, но не отражала ее стадийность и не несла прогностической информации. Это явилось причиной создания в нашей стране собственной классификации ВИЧ-инфекции [В. И. Покровский, 1989]. Позже была уточнена и дополнена и классификация CDC (1993, 1994).
В настоящее время за рубежом используется классификация ВИЧ-инфекции для подростков и взрослых, принятая CDC в 1993 г. В отличие от других классификаций, она включает не только клинические проявления, но и иммунологические показатели, уровень CD4- лимфоцитов. Приводим эту классификацию (табл. 1).
Классификация ВИЧ-инфекции для подростков и взрослых
— острая (первичная) ВИЧ-инфекция;
— бессимптомное носительство ВИЧ;
— персистирующая генерализованная лимфоаденопатия (увеличение лимфатических узлов до размеров
Таблица 1
Классификация ВИЧ-инфекции Центра по контролю за заболеваниями для подростков и взрослых (CDC, США, 1993)

более 1 см, в двух анатомически не связанных друг с другом регионах, исключая паховые), длительностью более трех месяцев.
— оральный или вульвовагинальный кандидоз, персистирующий более 1 мес или плохо поддающийся лечению (возникновение рецидива после окончания лечения в пределах трех месяцев);
— herpes zoster — инфекция с поражением только кожи, рецидивирующая в течение 1 года, или единичный эпизод с поражением внутренних органов;
— воспалительные заболевания органов малого таза с тенденцией к образованию или образованием тубоовариальных абсцессов;
— выраженная цервикальная дисплазия, или цервикальная карцинома in situ; — один из двух конституциональных симптомов:
а) документированная лихорадка с повышением температуры тела выше 38,5 °С длительностью более 1 мес, которую можно объяснить только как связанную с ВИЧ-инфекцией; б) персистирующая более 1 мес диарея, которую можно объяснить только как связанную с ВИЧ-инфекцией;
— идиопатическая тромбоцитопеническая пурпура;
— инфекция, обусловленная вирусом простого герпеса, вызывающая кожно-слизистую язву, персистирующая более 1 мес, или вызванные ею бронхит, пневмония, или эзофагит любой продолжительности;
— цитомегаловирусные заболевания органов, кроме печени, селезенки и лимфатических узлов, например, хориоретинит, колит;
— саркома Капоши у лиц моложе 60 лет;
— лимфома мозга (первичная) у лиц моложе 60 лет;
— другой, не относящийся к болезни Ходжкина, тип лимфомы В-клеточного или неизвестного иммунологического фенотипа и следующие гистологические типы:
а) мелкая, с нерасщепленными ядрами лимфома (типа Беркитта, или другого типа);
б) иммунобластосаркома (эквивалентна любому из следующих типов, хотя не обязательно в полном сочетании: иммунолимфобластома, крупноклеточная лимфома, диффузная гистиоцитарная лимфома, диффузная недифференцированная лимфома или зрелая лимфома);
— злокачественая цервикальная карцинома;
— легочный или внелегочный туберкулез;
— атипичный микобактериоз, вызванный комплексом Mycobacterium avium или Mycobacterium kansasii, или другими видами микобактерий, недифференцированными микобактериями, диссеминированный (в органах, кроме кожи, легких, шейных лимфатических узлов и лимфатических узлов корня легкого или в сочетании с поражением на этих участках);
— септицемия, вызванная Salmonella (не брюшнотифозной), рецидивирующая;
— повторная пневмония в течение 1 года (подтвержденная рентгенологически и с рентгенологически подтвержденным выздоровлением между первым и вторым эпизодом, особенно, если она вызвана Streptococcus pneumoniae, Haemophilus influenzae, Staphylococcus aureus, грамотрицательными микроорганизмами: Enterobacteriaceae, Pseudomonas);
— пневмония, обусловленная Pneumocystis carinii;
— токсоплазмоз центральной нервной системы;
— криптоспоридиоз с диареей, длящ ейся более 1 мес;
— изоспороз с диареей, длящейся более 1 мес;
— кандидоз пищевода, трахеи, бронхов или легких;
— кокцидиоидозный микоз, диссеминированный (в органах, кроме легких, шейных лимфатических узлов и лимфатических узлов корня легкого или в сочетании с поражениями этих органов);
— гистоплазмоз диссеминированный (в органах, кроме легких, шейных лимфатических узлов и лимфатических узлов корня легкого или в сочетании с поражениями этих органов);
— энцефалопатия, вызванная ВИЧ (клинические данные об инвалидизирующих состояниях, обусловленных нарушением познавательных способностей и /или двигательной функции, влияющих на работоспособность, или повседневную деятельность при отсутствии сопутствующих болезней или состояний, кроме ВИЧ, которыми можно было бы объяснить эти данные);
— прогрессирующая многоочаговая лейкоэнцефалопатия;
— синдром истощения при инфекции ВИЧ — значительная потеря более 10% (7 кг) массы тела при наличии либо хронической диареи (жидкий стул не менее 2 раз в день на протяжении более 30 дней), либо хронической слабости и документированной лихорадки (интермиттирующей или постоянной на протяжении более 30 дней) и отсутствии сопутствующих болезней или состояний, кроме инфекции ВИЧ, которыми можно было бы объяснить эти изменения.
Диагностика ВИЧ-инфекции у детей
Диагностика ВИЧ-инфекции у детей, особенно первых лет жизни, представляется крайне сложной.
В 1994 г. L. Belec и соавт. добавили в классификацию рецидивирующую пневмонию и инфекционные заболевания, повторяющиеся в течение года в виде двух-трех эпизодов (при отсутствии других причин иммуносупрессии).
В 1994 г. для детей была предложена новая, основанная на уровне СВ4-лимфоцитов и клинических симптомах, классификация ВИЧ-инфекции (табл. 2 и 3).
— лимфаденопатию (лимфоузлы диаметром более 0,5 см, более чем в 2 областях);
— рецидивирующую респираторную инфекцию, отит, синусит.
Таблица 2
Классификация ВИЧ-инфекции у детей моложе 13 лет (CDC, 1994)

Таблица 3
Классификация иммуносупрессии при ВИЧ-инфекции у детей моложе 13 лет (CDC, 1994)

— анемию ( Читайте также: Острый орхит - формы, диагностика, лечение
— диарею рецидивирующую или хроническую;
— герпесвирусный стоматит рецидивирующий (более 2 эпизодов в год);
— герпесвирусный бронхит, пневмонию, эзофагит с началом не ранее 1 мес;
— герпес опоясывающий (два или более эпизода);
— лейкомиосаркому; — лимфоидную интерстициальную пневмонию (ЛИП) или гиперплазию прикорневых лимфоузлов;
— персистирующую лихорадку более 1 мес;
— токсоплазмоз у ребенка 1 мес и старше;
— ветряную оспу диссеминированную.
— серьезные бактериальные инфекции, множественные или рецидивирующие, не менее 2 раз за 2-летний период, подтвержденные гемокультурой, в виде септицемии, пневмонии, менингита, остеомиелита, абсцессов различных органов и полостей (исключая отит, поверхностный кожно-слизистый абсцесс, инфекцию, обусловленную кавакатетером);
— кандидозный эзофагит или легочный кандидоз (бронхов, трахеи, легких);
— криптоспоридиоз или изоспороз с диареей более месяца;
— ЦМВ-инфекцию у ребенка старше 1 мес, исключая изолированные поражения печени, легких или лимфоузлов;
— энцефалопатии (наличие прогрессирующих симптомов более двух месяцев при отсутствии других заболеваний, кроме ВИЧ-инфекции), которые вызывают следующие состояния:
а) задержка психомоторного развития или приобретенная микроэнцефалия, атрофия коры мозга, подтвержденная компьютерной томографией или МРТ уребенка в возрасте до 2 лет; нарушение интеллекта, подтвержденное нейрофизиологическими тестами;
б) приобретенные моторные нарушения, два или более: парез, патологические рефлексы, атаксия или нарушение походки;
— инфекция, вызванная вирусом простого герпеса с кожно-слизистыми язвами, персистирующая более месяца, или бронхит, пневмония или эзофагит у ребенка старше 1 мес;
— первичная лимфома головного мозга;
— туберкулез, диссеминированный или внелегочный;
— микобактериоз диссеминированный атипичный с поражением нескольких органов;
— микобактериоз Mucobacterium avium-complex, Mucobacterium kansasii диссеминированный;
— сальмонеллезная септицемия рецидивирующая;
— токсоплазмоз головного мозга у ребенка старше 1 мес;
— вастинг-синдром, при отсутствии заболеваний, сходных с ВИЧ-инфекцией, объясняющий следующие симптомы:
а) отставание прибавки в массе более чем на 5% при двух последовательных измерениях с интервалом в течение месяца; стойкая потеря веса, более 10% от должного веса;
б) хроническая диарея (не менее чем 2-кратный жидкий стул в сутки в течение 30 дней); в) документированная лихорадка, более 30 дней, интермиттирующая или постоянная.
Классификация, разработанная академиком В. И. Покровским
В нашей стране официальной (как для взрослых, так и для детей) является классификация, разработанная академиком В. И. Покровским (1989), согласно которой предлагается выделение следующих стадий заболевания.
- Стадия инкубации.
- Стадия первичных проявлений:
- Стадия вторичных заболеваний:
- Терминальная стадия. Введение в классификационную систему стадии инкубации, включающей в себя период от момента заражения до ответа организма на него в виде появления клинических проявлений и/или выработки антител, обусловлено существующей у нас практикой наблюдения за лицами, имевшими эпидемиологически значимый контакт с больными ВИЧ-инфекцией. При использовании методик, позволяющих выявлять в организме зараженного вирус или его фрагменты, имеется возможность диагностировать заболевание и на этой стадии.
Стадия первичных проявлений включает в себя состояния, обусловленные непосредственно взаимодействием макроорганизма с ВИЧ.
Таким образом, в данную классификацию могут вмещаться все проявления болезни от момента заражения до гибели больного, включая и те, которые, возможно, еще не известны.
Эта классификация имеет неоспоримые преимущества перед зарубежными классификациями, так как она четко выделяет инкубационный период, который в зарубежных классификациях некоторые ассоциируют с бессимптомной инфекцией. Большим преимуществом этой классификации явялется выделение стадий первичных и вторичных клинических проявлений болезни и, таким образом, даже бессимптомная стадиярассматривается как стадия болезни.
Новый вариант Российской классификации ВИЧ-инфекции
Вместе с тем, отечественными учеными разработан и предложен для широкого обсуждения новый вариант Российской классификации ВИЧ-инфекции, отражающий современные представления о течении ВИЧ-инфекции [Покровский В. И. и др., 2001).
- Стадия инкубации.
- Стадия первичных проявлений.
- Латентная стадия.
- Стадия вторичных заболеваний.
Однако следует отметить, что отсутствие информативных и достоверных методов определения иммунного статуса не позволяет четко экстраполировать выделяемые стадии ВИЧ-инфекции на зарубежные классификации. Вместе с тем, наличие современной лабораторной базы и возможность определения СБ4-лимфоцитов цитофлюориметрически позволяет в настоящее время считать для детей классификацию CDC наиболее приемлемой.
Поделиться "Классификации ВИЧ-инфекции у детей"
ВИЧ/СПИД у детей
Украина относится к числу государств, для которых характерен эпидемический тип распространения ВИЧ/СПИДа. И на сегодняшний день темпы роста эпидемии не замедлились. Причин для этого много, и они достаточно подробно изложены (UNAIDS/WHO, 2008). Вместе с тем врачам различного профиля приходится оказывать помощь как пациентам с известным ВИЧ-статусом, так и тем больным, которые не обследованы и не знают о своем диагнозе, а в ряде случаев сознательно скрывают его. В нашей практике встречались случаи, когда дети несколько лет лечились по поводу проявлений ВИЧ-инфекции (дерматитов, стоматитов, анемии, паротитов, пневмонии) у различных специалистов, но при этом им не проводилось обследование на ВИЧ, и соответственно не был выставлен правильный диагноз.
Поэтому настороженность врача в отношении этой патологии должна базироваться на знании целого ряда симптомов ВИЧ-инфекции, многие из которых имеют свои характерные клинические проявления, в то время как некоторые симптомы могут встречаться и у не ВИЧ-инфицированных пациентов.
ВИЧ-инфекция — болезнь, вызываемая вирусом иммунодефицита человека (ВИЧ), поражающим клетки иммунной, нервной и других систем и органов человека, с длительным хроническим персистирующим течением, завершающаяся развитием СПИДа (синдрома приобретенного иммунодефицита) и сопровождающих его оппортунистических инфекций.
ВИЧ относится к семейству ретровирусов (Retroviride) и представлен двумя типами — ВИЧ-1 и ВИЧ-2. Вирусная частица представляет собой ядро, окруженное оболочкой. Ядро содержит РНК и ферменты — обратную транскриптазу (ревертазу), интегразу, протеазу.
Пути передачи ВИЧ-инфекции у детей:
1. От матери ребенку: во время беременности, родов и кормления грудью.
2. Парентеральный путь: переливание крови, ее компонентов и препаратов, при инъекциях и манипуляциях с использованием инструментов, контаминированных кровью ВИЧ-инфицированного, при трансплантации органов.
3. Половой путь (у подростков).
В отсутствие профилактических мероприятий частота передачи ВИЧ от матери ребенку во время беременности и родов составляет 15–30 %.
При попадании ВИЧ в клетку под воздействием вирусной ревертазы синтезируется провирусная ДНК, которая с помощью вирусной интегразы встраивается в ДНК клетки хозяина, и начинается продукция новых вирусных частиц. Вирус поражает клетки, несущие на своей поверхности рецептор СD4, прежде всего Т-хелперы, а также моноциты, макрофаги, клетки микроглии и др. Прогрессирующее снижение содержания лимфоцитов СD4 ведет к нарастанию иммунодефицита с поражением всех звеньев иммунитета и к развитию оппортунистических инфекций.
Клинические проявления ВИЧ-инфекции включают поражения органов и систем, связанные с непосредственным воздействием ВИЧ, а также развитием оппортунистических инфекций.
К основным поражениям органов и систем ВИЧ относят: увеличение периферических лимфатических узлов, печени и селезенки, нарушение темпов физического развития, синдром истощения (вастинг-синдром), поражения кожи (дерматиты, ксероз, васкулиты, пятнисто-папуллезные высыпания), паротит, поражение дыхательной системы (лимфоидная интерстициальная пневмония), поражение ЦНС (ВИЧ-энцефалопатия), поражения сердечно-сосудистой системы (кардиопатия, сердечная недостаточность), нефропатию (протеинурия, нефротический синдром, почечная недостаточность), поражение пищеварительного тракта (синдром мальабсорбции), гематологические изменения (анемия, лейкопения, тромбоцитопения).
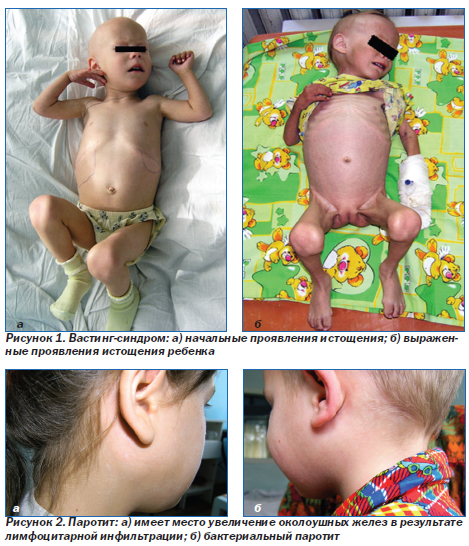
Вастинг-синдром — синдром истощения (рис. 1), относится к диагностическим критериям СПИДа и определяется как:
— снижение массы тела более чем на 10 %;
— хроническая диарея (более 30 дней и дольше);
— документированная лихорадка (интермиттирующего или постоянного типа) на протяжении 30 дней и более.
Вастинг-синдром является независимым прогностическим фактором смерти больных. На рис. 1а показаны начальные проявления истощения, на рис. 1б — нарастание истощения у ребенка вплоть до резкого уменьшения подкожно-жирового слоя.
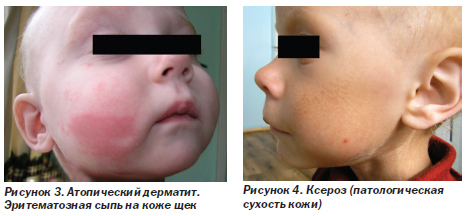
Паротит (рис. 2). У 2–14 % детей отмечается поражение слюнных желез, что проявляется припухлостью околоушных желез. В одних случаях (рис. 2а) слюнные железы увеличиваются в результате лимфоцитарной инфильтрации, при этом поражение может быть стойким, как односторонним, так и двусторонним, может сопровождаться ксеростомией и болью во рту. При пальпации слюнные железы эластичные, безболезненные, кожа над ними не изменена. При надавливании на железу из протока выделяется прозрачная слюна.
В других случаях (рис. 2б) возникает бактериальный паротит, чаще односторонний, рецидивирующий, который сопровождается лихорадкой, местной болезненностью и гиперемией кожи. При пальпации железа плотная, болезненная, при ее массировании из протока выделяется гной.
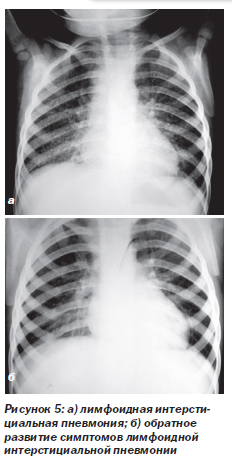
Атопический дерматит (рис. 3). Наряду с частыми инфекционными поражениями кожи при ВИЧ-инфекции у детей возможны проявления атопического дерматита. На рис. 3 — эритематозная сыпь на коже щек.
Ксероз — патологическая сухость кожи (рис. 4) — частое осложнение любого иммунодефицита. Обнаруживаются множественные чешуйки (отторгнутые роговые пластинки) на коже лица (рис. 4) и всего тела. Характерны жалобы на сухость кожи и зуд.
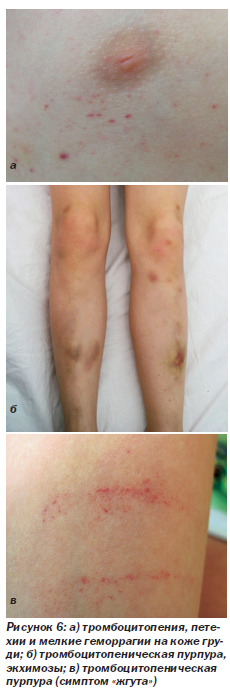
Лимфоидная интерстициальная пневмония (ЛИП) (рис. 5). ЛИП — медленно прогрессирующее состояние. Составляет 30–40 % поражений дыхательных путей у ВИЧ-инфицированных детей. Гистологически ЛИП характеризуется диффузной инфильтрацией межальвеолярных перегородок и лимфатических сосудов зрелыми, преимущественно СD8 Т-лимфоцитами, плазматическими клетками и гистиоцитами. Одним из кофакторов развития заболевания считают вирус Эпштейна — Барр. Клинические проявления обычно возникают в возрасте 2–3 лет (постепенно нарастающая одышка и быстрая утомляемость, иногда кашель). Этим дыхательным симптомам сопутствуют генерализованная лимфаденопатия, гепатоспленомегалия, увеличение околоушных слюнных желез и лимфоцитоз. Физикальные данные обычно отсутствуют или скудные. В далеко зашедшей стадии определяются признаки хронической гипоксии (цианоз, утолщение ногтевых фаланг в виде барабанных палочек). На рентгенограммах грудной клетки (рис. 5а) выявляют двусторонние сетчато-узловые или очаговые альвеолярные инфильтраты, наиболее выраженные в нижних долях. Стойкое обратное развитие симптомов болезни наблюдается только после начала высокоактивной антиретровирусной терапии (ВААРТ) (рис. 5б).
Тромбоцитопения (рис. 6). Выявляется примерно у 30 % детей и подростков, инфицированных ВИЧ. Считается, что при ВИЧ-инфекции тромбоцитопения обусловлена как снижением выработки тромбоцитов, так и ускоренным их разрушением, связанным с иммунными механизмами (это подтверждается эффективностью лечения глюкокортикоидами). Иногда число тромбоцитов самостоятельно возвращается к норме, однако в большинстве случаев без лечения тромбоцитопения сохраняется и прогрессирует. Легкая тромбоцитопения обычно протекает бессимптомно. Однако когда число тромбоцитов снижается до 20 000–50 000 мкл–1, появляется геморрагический синдром. На рис. 6а — петехии и мелкие геморрагии на коже груди. На рис. 6б — экхимозы различной давности на нижних конечностях.
Оппортунистические инфекции: пневмоцистная пневмония, микозы (кандидоз, криптококкоз, кокцидиоидоз), бактериальные инфекции, в том числе туберкулез и атипичные микобактериозы, герпесвирусные инфекции, паразитозы (токсоплазмоз, криптоспоридиоз), опухоли и др.
Пневмоцистная пневмония (рис. 7) — самое частое из СПИД-индикаторных заболеваний. Возбудителем является Pneumocistis jiroveci. Заболевание у детей обычно начинается внезапно, хотя возможно и постепенное развитие болезни в течение нескольких недель. Характерны высокая лихорадка, тахипноэ, одышка, цианоз и непродуктивный кашель. Гипоксемия обычно глубже, чем можно ожидать по результатам физикального обследования.
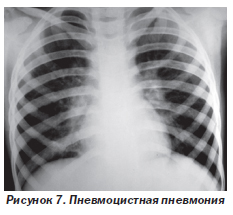
При рентгенографии грудной клетки чаще всего обнаруживают повышение прозрачности легочных полей и двусторонние диффузные интерстициальные изменения (рис. 7). Иногда результаты рентгенографии могут быть нормальными либо могут быть выявлены едва заметные изменения паренхимы. Возможна также сетчатая перестройка легочного рисунка в сочетании с множественными мелкоочаговыми тенями, на фоне которых видны светлые полоски бронхов.
Окончательный диагноз ставят после обнаружения возбудителя при микроскопии окрашенных мазков из содержимого носоглотки, мокроты, бронхоальвеолярной жидкости.
В последние годы заболеваемость пневмоцистной пневмонией резко снизилась после появления высокоактивной антиретровирусной терапии и повсеместного использования медикаментозной профилактики триметопримом/сульфометоксазолом.
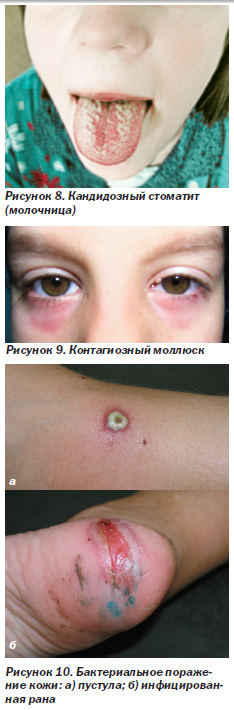
Кандидозный стоматит — молочница (рис. 8) — самая частая оппортунистическая инфекция ротовой полости у ВИЧ-инфицированных детей (распространенность 28–67 %). Обычно развивается при низком или снижающемся числе лимфоцитов СD4. Может проявляться образованием на слизистой красных очагов (атрофический, или эритематозный, кандидоз), белым налетом, который можно снять шпателем (рис. 8, псевдомембранозный кандидоз, или молочница), а также покраснением и трещинами в углах рта (кандидозный хейлит, или заеда). Нередко протекает без жалоб, но иногда сопровождается жжением или болью во рту. Диагноз ставится по клинической картине и подтверждается бактериоскопическим и бактериологическим исследованием. Чаще всего обнаруживаются Candida spp.
Контагиозный моллюск (рис. 9) вызывается ДНК-содержащим вирусом из семейства поксвирусов. Характерны высыпания в виде множественных полусферических папул с пупковидным вдавлением в центре, которые чаще появляются на лице, но могут располагаться и на других участках тела. Диагноз подтверждается при обнаружении в биоптате (содержимом папулы) характерных моллюсковых телец, которые представляют собой крупные вирусные включения овальной формы в цитоплазме кератиноцитов. На рис. 9 — контагиозный моллюск век. При локализации папул по краю век может развиться хронический кератоконъюнктивит.
Бактериальные поражения кожи (рис. 10). ВИЧ-инфицированные дети болеют теми же самыми легкими и тяжелыми бактериальными инфекциями, что и дети с нормальным иммунитетом, но чаще и тяжелее, требуют более серьезной и длительной антибиотикотерапии. Фолликулит, абсцессы, фурункулез, везикулопустулез, импетиго и другие заболевания, которые вызывают банальные бактериальные микроорганизмы, часто обнаруживают у ВИЧ-инфицированных детей с иммуносупрессией. Нередко развиваются рецидивы и гематогенная диссеминация возбудителя. На рис. 10а — пустула, образовавшаяся на месте мелкого поверхностного повреждения кожи (выделен S.aureus). На рис. 10б — инфицированная рана в области стопы.
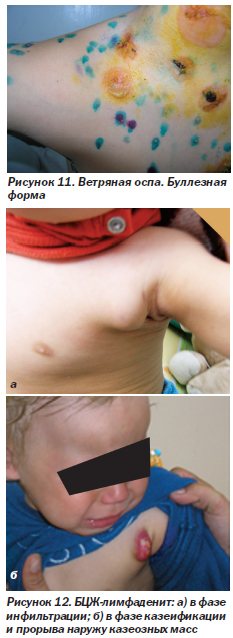
Ветряная оспа (рис. 11). Первичная инфекция герпесвируса человека типа 3 (varicella zoster). У ВИЧ-инфицированных детей она протекает тяжелее и затягивается дольше, чем у детей с нормальным иммунитетом, а также чаще возможны повторные случаи заболевания. Может приобретать буллезную форму (рис. 11) с преобразованием некоторых типичных везикул в различные по размеру буллы. Возможно развитие генерализованной формы с поражением внутренних органов. Описаны случаи хронического течения ветряной оспы у ВИЧ-инфицированных детей, не получающих ВААРТ, когда новые высыпания появлялись в течение 1 месяца и держались от 2 до 24 месяцев.
Вакцинация БЦЖ (рис. 12). Вакцинация против туберкулеза детям с ВИЧ-инфекцией противопоказана из-за повышенного риска развития осложнений. На рис. 12а показан БЦЖ-лимфаденит в фазе инфильтрации, на рис. 12б — БЦЖ-лимфаденит в фазе казеификации и прорыва наружу казеозных масс.
1. Запорожан В.М., Аряєв М.Л. ВІЛ-інфекція і СНІД. — К.: Здоров''я, 2004. — 636 с.
3. Джон Бартлетт, Джоэл Галант. Клинические аспекты ВИЧ-инфекции. — Балтимор, Мэриленд, 2003. —577 с.
Читайте также:


