Туберкулез и вич инфекция в россии
Портал Медицинская наука
— Центр борьбы со СПИДом приводил данные, что в странах с высокой инфицированностью населения ВИЧ более 40% больных туберкулезом оказываются также и ВИЧ-инфицированными. Сколько в России носителей ВИЧ, больных туберкулезом?
— В России их меньше. По последним данным — примерно 15% от всех больных туберкулезом. И среди тех, кого только выявили, и тех, кто заболел раньше. Но новых случаев туберкулез плюс ВИЧ становится с каждым годом все больше. За 2014 год среди новых случаев туберкулеза таких больных оказалось 15%, а по предварительным данным за 2015 год – 17%. У ВИЧ-инфицированных риск заболеть туберкулезом в 30-40 раз выше, чем у ВИЧ-негативных.
— Как часто заражаются туберкулезом люди, у кого нет этого вируса?
— Как заболевают туберкулезом люди с ВИЧ-инфекцией?
— Один путь — они могли заразиться, когда у них еще не было ВИЧ-инфекции. Потом они подхватили ВИЧ, и на каком-то этапе палочки Коха проснулись. Второй путь — они могут поймать инфекцию где угодно, в местах скопления людей, в транспорте, в магазинах: туберкулез распространяется воздушно-капельным путем. Заражение у всех происходит одинаково, но у людей с сохранным иммунитетом болезнь в такой ситуации может не развиться, а ВИЧ-положительные лица более чувствительны к заболеванию.
— Получается, что ВИЧ-инфицированные люди обязательно заболеют туберкулезом, если с ним столкнутся?
— Не обязательно, но риск заболеть при встрече с больным туберкулезом в открытой форме гораздо выше, в 30-40 раз. Все зависит от степени подавленности иммунитета ВИЧ-инфицированного человека. ВИЧ-инфицированные с сохраненным количеством иммунологических клеток меньше подвержены этому риску, чем те, у кого этих клеток мало. Чем более выражен иммуннодефицит, тем больше они подвержены риску заражения. Поэтому самая первая группа медицинского риска по заболеванию туберкулезом — ВИЧ-инфицированные больные.
— Каков социальный статус больных, у которых сочетаются и ВИЧ, и туберкулез?
— Среди больных ВИЧ –инфекцией , сочетанным с туберкулезом, он очень разный. Но, конечно, среди таких больных многопотребителей наркотиков и людей, вышедших из мест лишения свободы. Но встречаются и благополучные люди, например, молодые женщины, которые зачастую получают ВИЧ от своих спутников, а туберкулез развивается уже на фоне иммунодефицита.
— Какова ситуация с обследованностью на туберкулез среди носителей ВИЧ?
— На ВИЧ-инфекцию у нас нет обязательного обследования для всех . Но больных с диагнозом туберкулез мы всегда обследуем на ВИЧ-инфекцию . , это очень важно и для назначения правильного лечения , и для дальнейшего наблюдения этой группы больных
Часты ситуации, когда у человека нет причин обращаться к врачам , а он подхватил ВИЧ- инфекцию и не знает об этом. Причем этот период незнания может быть длительным, пока не появляются признаки серьезного заболевания.На плановое обследование люди попадают, как правило, в связи с обращением по поводу каких-то других заболеваний. В основном — пациенты перед хирургическими операциями, больные, находящиеся на стационарном лечении. Но поголовного обследования не проводится. Поэтому мы призываем всех пройти тест на ВИЧ, чтобы быть спокойным.
— А какова обследованность населения на туберкулез?
— У нас обязательное обследование населения на туберкулез, и взрослые, и дети его проходят. Взрослые – через флюорографию, дети при помощи кожных проб. Охват населения профилактическим обследованием на туберкулез в России в 2015 г составил 68%.
— Как я понимаю, основной путь заражения ВИЧ-инфекцией — это внутривенные инъекции?
— Есть два пути — внутривенный и через половой контакт, как гетеросексуальный, так и гомосексуальный. В нашей стране с каждым годом увеличивается доля больных, получивших ВИЧ-инфекцию через гетеросексуальный контакт. Получается, что случайная связь может стать роковой. Списывать распространение ВИЧ только на наркоманов неправильно. Поэтому в сексуальных контактах надо быть избирательным, и обязательно иметь барьерные меры защиты. Пользуешься презервативом — не заболеешь.
— Насколько тяжело протекает заболевание туберкулезом у ВИЧ-положительного больного? Вероятно, у больных очень большая лекарственная нагрузка?
— Конечно, одно заболевание утяжеляет течение другого. Болезни протекают с осложнениями. К тому же больным приходится получать лечение по поводу двух заболеваний, это очень много лекарственных препаратов, что токсично и трудно переносится. Но если ВИЧ-инфицированный вовремя получает профилактическую терапию от туберкулеза, у него меньше риск заболеть туберкулезом. Профилактика -крайне важный компонент предупреждения заболевания туберкулезом, Всемирная Организация здравоохранения настоятельно рекомендует проводить ее всем людям, живущим с ВИЧ-инфекцией.
— Есть ли проблемы с лекарствами?
— Пациент с ВИЧ и туберкулезом находится на диспансерном учете по обоим заболеваниям. Если требуется госпитализация больного по поводу туберкулеза, его кладут в противотуберкулезный стационар, назначают противотуберкулезную терапию. А лекарства для лечения ВИЧ-инфекции поступают из СПИД-центра. Для всех больных туберкулезом и туберкулезом, сочетанным с ВИЧ-инфекций, лечение бесплатно.
— Насколько удачно лечение туберкулеза у ВИЧ-положительных пациентов?
— У ВИЧ-положительных пациентов главное — вовремя выявить заболевание. К сожалению, у ВИЧ-инфицированных пациентов диагностика туберкулеза затруднена, поскольку заболевание проявляется нетипично и более остро. И как правило, эти пациенты попадают с каким-либо острым состоянием к врачам других специальностей в стационар общего профиля. И здесь все зависит от квалификации этих врачей. К сожалению, ее порой недостаточно, чтобы распознать туберкулез у ВИЧ-положительного больного. Врачи других специальностей зачастую не знают о проявлениях туберкулеза при ВИЧ-инфекции, а значит и не обследуют так, как это требуется. А ВИЧ-инфицированных в первую очередь надо обследовать именно на туберкулез. И когда диагностика затягивается, то это чревато летальным исходом. Если вовремя выявить проблему, то правильно организованное лечение туберкулеза у ВИЧ-инфицированных больных проходит достаточно благоприятно. .
Однако если заболевание, выявлено поздно, и туберкулезный процесс принимает тяжелую форму, вероятность летального исхода высока: иммунитет слабый, и организм уже не борется.
Есть четыре симптома, при которых нужно подозревать туберкулез, особенно у ВИЧ- инфицированных больных, это: кашель, потливость, повышение температуры тела, даже незначительное, и похудание. И при наличии хотя бы одного из этих симптомов у ВИЧ-инфицированного пациента надо обязательно проводить диагностику на туберкулез.
— Каковы показатели заболеваемости и смертности этой категории пациентов?
— ВИЧ-инфекция выявлена у 15% больных туберкулезом. На сегодняшний день – это около 40 тыс. человек, включая пациентов пенитенциарной системы . .
На основе предоставленных региональными службами статистики данных РБК подсчитал, какие субъекты Федерации в 2018 году вышли в лидеры по количеству умерших от ВИЧ. Официально Росстат и Минздрав пока эти данные не раскрывают.
Лидером по смертности от вируса иммунодефицита человека стала Кемеровская область. Всего в 2018 году там умерли 38,2 тыс. человек, из них 1750 — от ВИЧ, сообщили РБК в территориальном управлении Федеральной службы по государственной статистике в Кемеровской области.
Коэффициент смертности от ВИЧ составляет 65,1 случая на 100 тыс. жителей региона — это больше, чем от всех отравлений алкоголем, самоубийств, убийств, утоплений и ДТП вместе взятых. Для сравнения: по данным ВОЗ за 2017 год, в Зимбабве и ЮАР — странах с самой высокой смертностью от вируса — этот показатель составил 133 и 190 умерших на 100 тыс. жителей соответственно.
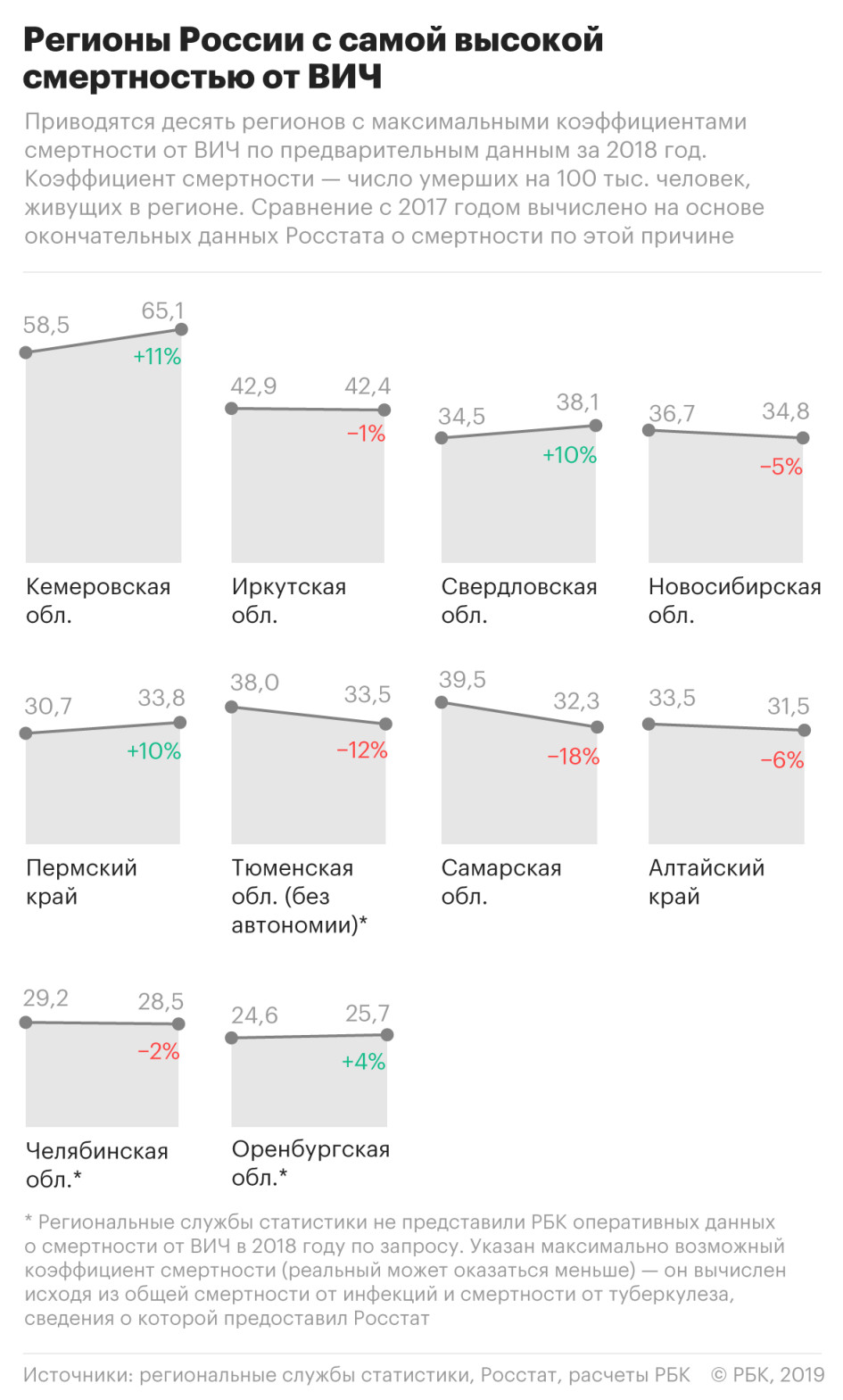
В Иркутской области коэффициент смертности от ВИЧ — 42,4 случая на 100 тыс. жителей, или порядка четырех человек из каждой сотни умерших. В Свердловской области от ВИЧ умерли более 1,6 тыс. человек, коэффициент смертности составил 38,1 случая на 100 тыс. В этих регионах смертность от ВИЧ также больше, чем от всех произошедших в регионе убийств, самоубийств и ДТП вместе взятых.
В 2017 году в тройку регионов с самым высоким коэффициентом смертности от ВИЧ входила Самарская область, но за 2018 год этот показатель у нее упал на 18% — с 39,5 случая на 100 тыс. населения до 32,2. При этом регион по-прежнему входит в топ-10 по смертности от ВИЧ.
В апреле 2018 года главный государственный санитарный врач России Анна Попова заявляла, что лидеры по числу носителей ВИЧ — Свердловская, Иркутская, Кемеровская, Самарская, Оренбургская области, Ханты-Мансийский автономный округ, Ленинградская, Челябинская, Тюменская, Новосибирская области. Причина, как полагает Попова, в том, что в 1990-е годы через эти регионы проходил наркотрафик. А основной способ передачи ВИЧ до недавнего времени — через зараженную иглу.
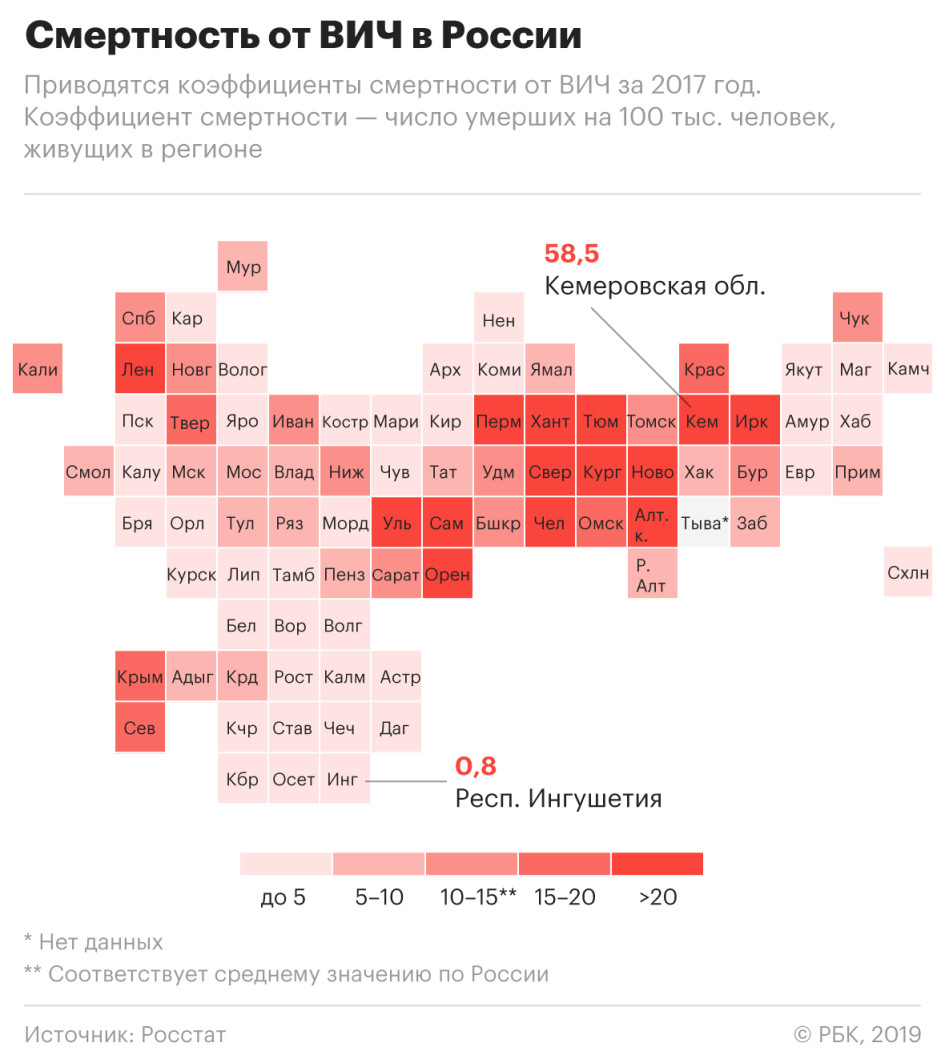
Зависимость смертности от ВИЧ от наркотрафика
Регионы, смертность в которых от ВИЧ была максимальной по России в 2018 году, частично пересекаются с регионами, где в 2018 году было изъято максимальное количество наркотических средств опийной группы. Это Москва, Еврейская автономная область, Московская область, Челябинская область, Самарская область, Кемеровская область, Омская область, Свердловская область, Башкирия, Иркутская и Новосибирская области.
Смертность от ВИЧ в России выросла
Всего в 2017 году от ВИЧ умерли 20 тыс. человек, на 1,5 тыс. больше, чем годом ранее.
Официальных данных по смертности за 2018 год пока нет (Росстат не предоставил РБК предварительные сведения о смертности от ВИЧ в 2018 году), но можно сделать вывод, что в целом по России она выросла. Основная смертельная инфекция в России на протяжении нескольких лет помимо ВИЧ — туберкулез. В 2018 году смертность от этого заболевания, по предварительным данным, снизилась на 11,6%, а общая смертность от инфекций уменьшилась на 0,9%. Из этого следует, что выросла смертность либо от ВИЧ, либо от других инфекций, о которых Росстат не сообщает в оперативных данных. При этом смертность от всех остальных инфекций, за исключением туберкулеза и ВИЧ, на протяжении многих лет была стабильной, а в 2017 году даже снизилась.
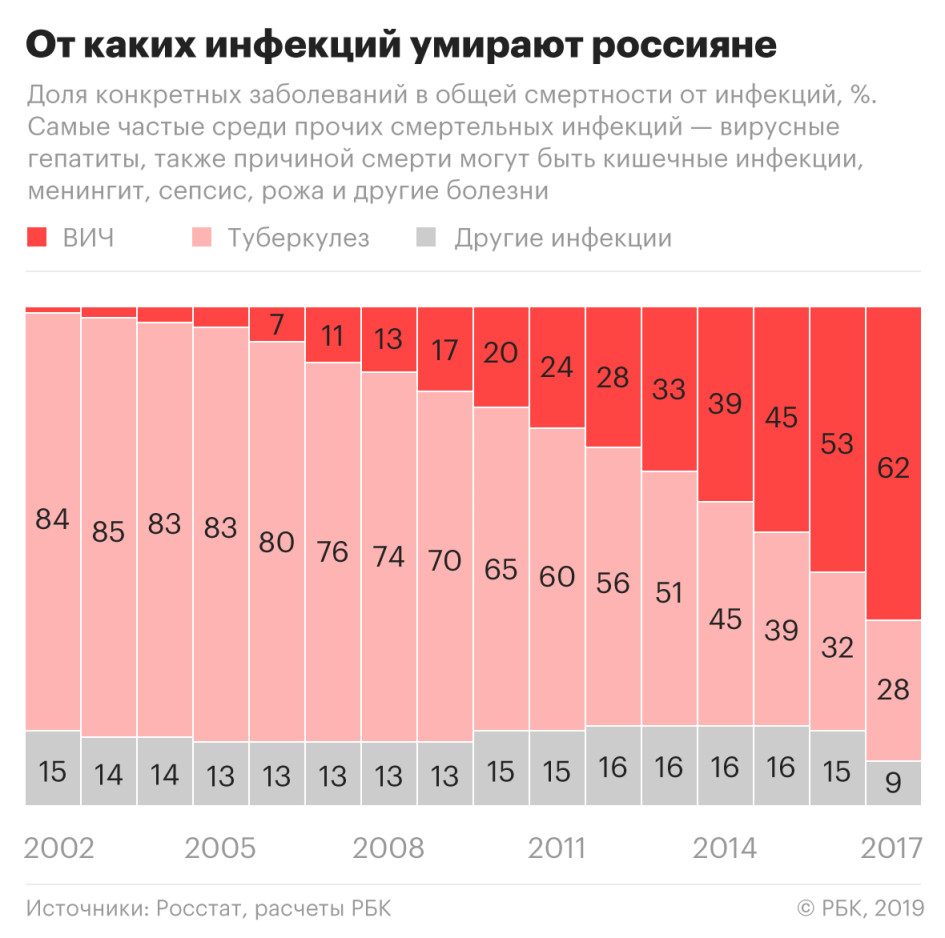
Что входит в другие инфекции
Среди других инфекций, заканчивающихся смертью, в статистике Минздрава проходят гепатиты, кишечные инфекции, менингит, сепсис, рожа. Хотя смерть от гепатита случается чаще, замечает Михайлов, чем от кишечных инфекций, Росстат и Минздрав не публикуют статистику заболеваемости и смертности от гепатитов.
В России растет смертность от инфекций
На основе предоставленной территориальными органами Росстата статистики о смертности можно также сделать вывод, что в 2018 году в каждых двух из пяти российских регионов выросла смертность от инфекций.
Сильнее всего смертность от инфекций выросла в Марий Эл и Удмуртии — на 22% в каждом субъекте. В Марий Эл это связано с ростом смертности от туберкулеза — в 2018 году там от него умерли 37 человек против 25 годом ранее. В Удмуртии рост смертности от инфекций связан с ВИЧ и гепатитами — как сообщили РБК в Удмуртстате, от ВИЧ умерли 219 человек, что на 38% больше, чем в 2017 году. От вирусных гепатитов умерли 17 человек против трех годом ранее.
Рост смертности от инфекций обусловлен ВИЧ и гепатитами и в Тульской области. В региональной службе статистики сообщили, что, по предварительным данным, от этих инфекций в 2018 году умерли 163 человека против 146 годом ранее.
В Москве смертность от инфекций за год выросла на 15%, хотя смертность от ВИЧ и туберкулеза уменьшилась. От каких инфекций москвичи умирали в 2018 году, в Мосгорстате не сообщили.
В Омской области рост смертности от инфекций составил 13%, от ВИЧ — 26%. В Саратовской области рост смертности от инфекций также обусловлен смертностью от ВИЧ — она выросла на 13%. И в том и в другом регионе смертность от туберкулеза при этом упала, как и по всей России.
Об этом же говорит Покровский. Академик заметил, что последние три года смерти от турбович стараются фиксировать как смерти от ВИЧ.
РБК направил в Министерство здравоохранения запрос с просьбой прокомментировать статистические данные.
РБК получил в Росстате данные о смертности от ВИЧ в регионах России в 2017 году. В территориальных органах статистики были запрошены оперативные данные о смертности от ВИЧ. Запросы были отправлены в регионы, в которых были наибольшие показатели смертности от ВИЧ в 2017 году, а также в регионы, в которых резко выросла смертность от инфекций, но не за счет туберкулеза. Всего РБК запросил сведения в 18 регионах, которые в 2017 году дали две трети всей смертности от ВИЧ в России.
Не все региональные службы статистики смогли предоставить сведения о смертности от ВИЧ за январь—декабрь 2018 года. Исходя из опубликованных ранее Росстатом данных о числе умерших от всех инфекций в каждом регионе в 2018 году и оперативных сведений о смертности от туберкулеза был вычислен максимальный возможный коэффициент смертности от ВИЧ для каждого региона. Например, в Тюменской области в 2018 году от инфекций умерли 595 человек, из них от туберкулеза — 92 человека. Следовательно, от ВИЧ умерли не более 503 человек, и коэффициент смертности от ВИЧ в регионе составит не более 33,5 на 100 тыс. живущих (исходя из того, что в регионе живут 1,5 млн человек).
Производится перенаправление с сайта
Всероссийской акции по тестированию на ВИЧ-инфекцию

- Главная
- Образ жизни
- В чем кроется опасность туберкулеза для ВИЧ-инфицированных?

Среди людей, живущих с ВИЧ, одним из самых распространенных осложнений является туберкулез. Что представляет собой это заболевание? Возможна ли профилактика туберкулеза при ВИЧ инфекции и насколько вероятно полное излечение в случае проявившихся симптомов?
Среди людей, живущих с ВИЧ, одним из самых распространенных осложнений является туберкулез. Что представляет собой это заболевание? Возможна ли профилактика туберкулеза при ВИЧ инфекции и насколько вероятно полное излечение в случае проявившихся симптомов?
Что такое туберкулез?
Туберкулез (ТБ) инфекционное заболевание, возбудителем которого является микробактерия туберкулеза (МБТ). Эти микроорганизмы достаточно распространены в воде, почве, среди животных и людей – в силу своей относительной устойчивости к воздействию внешних факторов. Наиболее благоприятная для МБТ среда обитания – помещения с недостаточной освещенностью.
Заразиться микробактерией туберкулеза можно:
· воздушно-капельным путем от больного с открытой формой заболевания
· через свежее молоко больных животных.
Если иммунная система человека функционирует нормально, то при попадании в организм возбудитель переходит в неактивную форму и может оставаться в таком состоянии довольно длительное время, сохраняя при этом жизнеспособность.
Сегодня почти треть населения планеты инфицировано МБТ, но само заболевание у них не развивается, благодаря хорошо действующим защитным силам организма. О туберкулезе же свидетельствует появление клинической симптоматики указывающей на поражение одного или нескольких органов.
Проявляется заболевание внелегочными и легочными формами, последние из которых считаются наиболее опасными. У ВИЧ-инфицированных взрослых в большинстве случаев развиваются внелегочные формы ТБ:
ВИЧ-инфицированные дети, чаще заболевают:
Почему туберкулез опасен для людей с ВИЧ-инфекцией?
Как известно, вирус иммунодефицита человека поражает Т-хелперы, на поверхности которых находиться антиген CD4+, за счет чего клеточный иммунитет значительно снижается и перестает полноценно отвечать на активность тех или иных микроорганизмов. Следовательно, если ВИЧ-инфицированный человек является носителем неактивных МБТ или заражается ими при неблагоприятных условиях, то в 50% случаев происходит развитие туберкулеза. Это зависит от степени иммунодепрессии, чем она больше, тем выше риск развития ТБ. Именно поэтому ВИЧ-инфицированным следует тщательно следить за своим иммунным статусом, чтобы столь коварное заболевание, как туберкулез, не смогло проявиться внезапно.
Туберкулез опасен для ВИЧ-инфицированного своим воздействием на вирус иммунодефицита человека, который начинает более активно реплицироваться (размножаться) создавая угрозу прогрессирования основного заболевания – ВИЧ в СПИД. Именно по этой причине человеку живущему с ВИЧ-инфекцией находиться в одном помещении с больным ТБ очень не желательно. По степени риска передачи возбудителя на первом месте стоит бациллярная легочная форма заболевания, на втором – абациллярная легочная форма, на третьем – внелегочная форма ТБ.
Туберкулез можно вылечить!
Чем раньше будет выявлен туберкулез, тем больше шансов на его успешное излечивание. Именно поэтому, многие ученые работают, сегодня созданием наиболее точных алгоритмов и скринингов, благодаря которым станет возможным выявление ТБ на ранних стадиях.
На основе восьми ВИЧ-клиник Вьетнама, Таиланда и Камбоджи было проведено исследование (Massachusetts Medical Society, 2010) по выявлению клинических симптомов-предикторов туберкулеза у ВИЧ-инфицированных людей. Результаты исследования показали, что чаще всего для ТБ характерны:
· длительно протекающий кашель (2-3 недели).
Также достоверными симптомами-предикторами является одновременное наличие у больного кашля, лихорадки и ночного пота. Именно поэтому к подобным симптомам нужно относиться крайне внимательно.
На ранних стадиях, ТБ у ВИЧ-инфицированных достаточно эффективно лечиться современными противотуберкулезными препаратами. Лечение проходит под наблюдением фтизиатра, инфекциониста, а при необходимости специалиста по ВИЧ-инфекции.
По времени, лечение ВИЧ-ассоциированного туберкулеза может занять 6-8 месяцев. При этом очень важно придерживаться точно предписанной схемы приема противотуберкулезных препаратов, которые, как правило, назначаются на фоне проведения высоко активной антиретровирусной терапии (ВААРТ).
Взаимодействие противотуберкулезной терапии с ВААРТ препаратами
Главный противотуберкулезный препарат – рифампицин – действует на некоторые ферментные системы печени таким образом, что начинается активное разрушение препаратов ВААРТ. Из-за этого концентрация в крови противовирусных препаратов заметно снижается. Также на рифампицин могут воздействовать ферменты печени, благодаря усилению или угнетению их работы препаратами ВААРТ. В связи с этим применяются определенные схемы лечения ВИЧ-ассоциированного туберкулеза, использование которых дает возможность улучшить здоровье больного.
Если у ВИЧ-инфицированного, туберкулез впервые выявлен в активной форме, то его лечение проводиться в первую очередь. В случае значительного снижение иммунитета противотуберкулезная терапия и ВААРТ осуществляется одновременно.
Наиболее благоприятная схема лечения представляет собой проведение интенсивного лечения туберкулеза, и только потом присоединение ВААРТ. Подобное возможно при нормальном уровне лимфоцитов в крови и предотвращает развитие синдрома иммунной реконструкции. Правильное аккуратное лечение делает возможным излечение ТБ у ВИЧ-инфицированного даже на поздних стадиях СПИДа.
Необходимость регулярной диспансеризации
После лечения туберкулеза в стационаре, пациент направляется под наблюдение врачей в противотуберкулезный диспансер, где осуществляется амбулаторное лечение и дальнейшая диспансеризация. Также возможно направление больного к фтизиатру центра СПИД, для проведения необходимых обследований выявляющих рецидивы.
Обследуя пациентов на наличие у них первичного или вторичного туберкулеза, сегодня используют рентгенографию органов грудной полости и туберкулиновую пробу Манту. В случае необходимости исследуются выделения больного – мокрота, моча, плевральный выпот – для выявления в них МБТ.
Взаимодействие врача и пациента дает максимально эффективные результаты лечения.
Врачи сталкиваются со сложностью выявления туберкулеза (чахотка, палочка Коха) у ВИЧ-положительных пациентов: из-за ослабленного иммунитета и изменения патогенеза болезни стандартные методы диагностики (флюорография и туберкулиновые пробы) становятся не информативными. Течение заболевания отличается тяжестью, злокачественностью, склонностью к осложнениям и генерализацией процесса – поражая сначала, например, легкие. Постепенно туберкулез распространяется на другие органы и системы.
Туберкулез среди ВИЧ инфицированных
Сочетание двух диагнозов – туберкулез и ВИЧ – явление достаточно частое. В современной медицинской литературе их даже называют инфекциями-спутниками, что обусловлено рядом факторов:
- схожий контингент для каждого заболевания: наркоманы, заключенные, лица с низкой социальной ответственностью;
- высокая инфицированность населения палочкой Коха, которая может годами латентно существовать в организме человека и никогда не спровоцировать болезнь при условии стойкого иммунитета; так как при ВИЧ иммунитет снижен и не может бороться с инфекциями, микобактерии начинают активно размножаться, что приводит к развитию туберкулеза;
- зависимость ВИЧ и туберкулеза от одних и тех же клеток – ВИЧ поражает в первую очередь Т-лимфоциты, которые так же в первую очередь отвечают за клеточный ответ при заражении микобактериями.
Статистика по комбинации двух болезней не утешительна:
- вероятность заболеть туберкулезом у ВИЧ-больного в несколько десятков раз выше, чем у здорового человека;
- чахотка занимает первое место по смертности при ВИЧ от вторичных инфекций;
- до половины больных СПИДом имеют открытую форму туберкулеза.
Сколько проживет человек, если у него диагностированы чахотка и ВИЧ, зависит напрямую от его образа жизни. Если следовать предписаниям врачей, принимать все необходимые лекарства, отказаться от вредных привычек (в первую очередь это касается наркоманов), то возможно добиться стабилизации состояния и прожить с двумя диагнозами 15-20 лет. Но при игнорировании лечения и отказе от должного поведения продолжительность жизни сокращается до 1 года.
ВИЧ-инфекция и туберкулез вместе
Генерализация очагов туберкулеза при ВИЧ зависит от стадии иммунодефицита и уровня CD4-лимфоцитов:
- высокий уровень (более 500 клеток на 1 мкл) – типичная клиническая картина туберкулеза с преимущественным поражением органов грудной клетки;
- средний уровень (350-500 клеток на 1 мкл) – помимо тяжелых легочных форм с плевритом – лимфогенная генерализация туберкулеза с поражением внутригрудных, периферических, брюшных и забрюшинных лимфоузлов;
- низкий уровень (менее 350 клеток на 1 мкл) – атипичные формы туберкулеза, гематогенная генерализация процесса с поражением костей, суставов, органов ЖКТ, кожи, головного мозга, сердца; самая тяжелая стадия – туберкулезный сепсис.
ВИЧ ассоциированный туберкулез может протекать в двух формах:
- латентная (или скрытая) – клиническая картина не ярко выражена, но в организме идет процесс распространения микобактерий и поражения лимфатической ткани и других органов;
- активная – ярко-выраженные проявления болезни в зависимости от генерализации процесса.
Туберкулез при ВИЧ еще больше усугубляет иммунодефицит, что способствует присоединению оппортунистических инфекций, вызванных условно-патогенными вирусами или бактериями, которые не опасны для здорового человека: пневмоцистная пневмония, грибковые поражения органов брюшной полости, бактериальный или грибковый менингит. Совокупность таких диагнозов практически не поддается лечению и чаще всего приводит к летальному исходу.
Существует три варианта развития чахотки при ВИЧ-инфекции:
- пациент заболел туберкулезом, уже имея ВИЧ-положительный статус;
- пациент изначально болел чахоткой и потом заразился ВИЧ;
- пациент одновременно инфицировался ВИЧ и палочкой Коха.
Третий вариант является самым тяжелым по клинике и исходу заболевания, чаще всего наблюдается у лиц с алкогольной или наркотической зависимостью.
Туберкулез при ВИЧ протекает тем сложнее, чем сильнее выражен иммунодефицит. Но существуют признаки, которые проявляются вне зависимости от формы, стадии и сопутствующих заболеваний:
- интоксикация организма – повышение температуры тела, ночная потливость, слабость, утомляемость, потеря массы тела больше 15%, истощение. Такое состояние может длиться от нескольких недель до полугода;
- бронхолегочные проявления (при генерализации процесса в органах грудной клетки) – кашель (сухой или с выделением мокроты), одышка, кровохарканье;
- увеличение лимфоузлов (шейные, надключичные, паховые); при пальпации узлы плотные, болезненные, без смещения. При прогрессировании заболевания возможно образование свищей и язв над лимфоузлами и прилежащими тканями;
- снижение уровня гемоглобина меньше 100 г/л;
- нарушения пищеварения: тошнота, рвота, запор или диарея, потеря аппетита;
- боль в костях и суставах.
Такая клиническая картина может встречаться и при других заболеваниях, но если пациент ВИЧ-положительный, то наличие хотя бы одного из перечисленных признаков может указывать на чахотку. В таком случае необходимо провести комплекс диагностических мероприятий для подтверждения диагноза:
- стандартные процедуры:
- осмотр фтизиатра,
- общие клинические анализы крови и мочи,
- рентгенография органов грудной клетки в двух проекциях,
- бактериологическое исследование мокроты,
- оценка кожной реакции на туберкулиновую пробу;
- специальные процедуры:
- иммуноферментный анализ крови, ПЦР или анализ плазмы крови на наличие микобактерий,
- бронхоскопия с биопсией по необходимости,
- УЗИ органов брюшной полости,
- МРТ внутренних органов, суставов, позвоночника или головного мозга,
- МСКТ органов грудной клетки,
- биопсия лимфатических узлов, костного мозга, селезенки.
Опасность кроется в сложности диагностики, нетипичности клинической картины, молниеносном течении и тяжести осложнений. Если у изначально здорового человека переход от одной стадии и формы туберкулеза к другой может занимать несколько лет, то у ВИЧ-инфицированного пациента манифестация чахотки может возникнуть сразу на последних неизлечимых стадиях.
Самым критичным для пациента является сочетание двух диагнозов – туберкулез и СПИД. Обычно при заражении палочкой Коха на стадии СПИД поражаются не легкие, а лимфоузлы, кости, сердце и другие органы. Вылечить такой комплекс болезней практически невозможно, становится сложным даже поддержание физической активности и нормальной жизнедеятельности пациента. Продолжительности жизни в таком случае сокращается до нескольких месяцев.
Туберкулез и ВИЧ у детей
В сочетании друг с другом туберкулез и ВИЧ в 6 раз чаще приводят к смертельному исходу у детей, чем у взрослых. Как правило, дети приобретают ВИЧ внутриутробно или во время родов от ВИЧ-инфицированной матери. Если мать вела асоциальный образ жизни или являлась наркозависимой, то велика вероятность рождения недоношенного ребенка с сопутствующей инфекцией (помимо ВИЧ) – вирусный гепатит, токсоплазмоз, грибковые заболевания, сифилис. С таким набором диагнозов не может справиться несформированная иммунная система новорожденного, и если к этому списку присоединяется туберкулез, то шансов на выживание у ребенка практически нет.
Обычно здоровым новорожденным на 3-5 день жизни делают прививку БЦЖ – вакцина против чахотки, приготовленная из ослабленных микобактерий. Но если ребенок рожден от ВИЧ-инфицированной матери, то такую прививку делать нельзя: иммунодефицитное состояние спровоцирует развитие туберкулеза даже от ослабленных возбудителей болезни.
Особенности назначаемого лечения
Высокий процент смертности при туберкулезе и ВИЧ обычно связан не с малоэффективностью противотуберкулезной или антиретровирусной терапии, а с тяжелым течением всех сопутствующих диагнозов при ВИЧ.
Профилактика туберкулеза среди ВИЧ-инфицированных больных имеет огромное значение. Можно выделить несколько ключевых направлений:
- Самым лучшим и результативным методом профилактики является своевременное и грамотное лечение ВИЧ: при поддержании CD4-лимфоцитов на высоком уровне снижается риск заражения туберкулезом, так как иммунная система еще в силах противостоять заболеванию.
- Исключение контакта с больными туберкулезом, что подразумевает изменение образа жизни – отказ от наркотиков, смена круга общения, соблюдение назначений врача и режима.
- Профилактические осмотры и обследования.
- Если у ВИЧ-инфицированных больных выявлена неактивная стадия болезни (латентное инфицирование палочкой Коха), то обязательна химиопрофилактика туберкулеза.
Соблюдение несложных мер и своевременное обращение к врачу может избавить пациента от тяжелых последствий ВИЧ-ассоциированного туберкулеза и значительно увеличить продолжительность и качество жизни.
Читайте также:


