Трихомониаз трихомонадный вагинит трихомонадный уретрит

Почему появляется трихомонадный вагинит
Трихомонадный вагинит – это заболевание, сопровождающееся воспалением стенок влагалища, которое спровоцировано бактерией Trichomonas vaginalis или трихомонадой. Трихомонадный вагинит имеет другое название – трихомонадный кольпит. Патология возникает у женщин репродуктивно возраста, передается половым путем. Чаще она отмечается у пациентов, занимающихся оральным и анальным сексом. Это объясняется тем, что у бактерии имеются кишечная и оральная разновидность.
В норме трихомонада обнаруживается в уретре и мочевом пузыре. При снижении иммунной системы или заражении половыми инфекциями бактерия начинает размножаться и попадает в половые пути. Но наиболее частой причиной возникновения заболевания является передача возбудителя от больного трихомонадной инфекцией при половом акте.
Вторым способом передачи заболевания является бытовой контакт. Трихомонада очень устойчива во внешней среде, поэтому длительное время сохраняется на предметах обихода: полотенцах, мочалках, бритве и других. Существует ряд факторов, повышающих риск возникновения заболевания:
- половые инфекции;
- инфекционные болезни: менингиты, кишечные инфекции, острые респираторные заболевания и другие;
- регулярные повреждения слизистой половых путей;
- дисбактериоз и изменение рН слизистой влагалища;
- длительный прием антибактериальных средств;
- аллергические заболевания;
- менструальное кровотечение;
- беспорядочные половые связи.
Помимо этих факторов трихомонадную инфекцию провоцируют частые аборты, неправильная гигиена, применение гигиенических средств с щелочной средой. Вызывают вагинит понижение иммунной защиты, плохое питание. Также трихомониаз возможен при беременности.
Перечень симптомов
Бессимптомный период после заражения длится 5–15 суток. Заболевание имеет 2 формы - острую и хроническую. Клиническая картина этих форм одинаковая. Отличие заключается только в интенсивности проявлений.
Острый трихомонадный кольпит характеризуется следующими признаками:
- желтоватые или зеленоватые, не обильные выделения их половых путей с неприятным резким запахом;
- жжение, покраснение, отечность слизистой влагалища и наружных половых органов;
- сильный зуд в промежности и в полости влагалища, который присутствует постоянно;
- болевые ощущения во время опорожнения мочевого пузыря;
- боль при половом сношении, после которого отмечаются кровянистые выделения.
Эти симптомы очень яркие, продолжаются на протяжении 3 суток-3 месяцев. Длительность клинических проявлений зависит от сроков начала лечения. Если своевременно не назначить терапию, заболевание приобретает хроническое течение. Симптоматика при хронизации менее выражена.
Помимо этих признаков у пациентки отмечается уретрит. Наличие этого симптома объясняется способностью бактерии к перемещениям. Она из влагалища проникает в мочеиспускательный канал. Бактерия, размножаясь, провоцирует воспаление, отечность слизистой мочеиспускательного канала. Это приводит к возникновению боли и рези во время опорожнения мочевого пузыря. Возможно развитие цистита, пиелонефрита, если своевременно не обратиться к врачу.
Диагностические мероприятия
Пациентке с трихомонадным вагинитом рекомендуется посетить гинеколога или уролога. Желательно обследоваться не только женщине, но и ее партнеру. Мужчине требуется посетить уролога. Доктор соберет анамнестические данные, проведет осмотр, назначит обследование:
- мазок из мочеиспускательного канала и влагалища для микроскопии;
- кольпоскопия;
- культуральное обследование отделяемого;
- полимеразная цепная реакция;
- рН влагалища.
Эти методики позволяют выявить наличие трихомонады.
Тактика лечения
Лечение вагинита, вызванного трихомонадами, осуществляется консервативно. Острая форма поддается терапии легче, чем хроническая. Курс лечения показан обоим партнерам. На время терапии исключают спиртосодержащие напитки, занятия сексом, даже с презервативом. Обязательно часто менять постельное, нижнее белье и полотенца. Это предупредит возникновение рецидива.
Лекарственная терапия заключается в использовании антипротозойных средств. Для этого применяют метронидазол. Его принимают внутрь однократно или курсом 2 и более дней. Длительность терапии зависит от формы болезни.
Помимо метронидазола возможно использование следующих лекарств:
Хорошо зарекомендовал себя секнидазол. Его можно применять длительное время, при этом токсичность лекарства максимально низкая по сравнению с другими средствами.
Также больной показано использовать иммуностимуляторы. Местно назначают комбинированные вагинальные свечи с антипротозойным, противогрибковым, противовоспалительным эффектом. Показана физиотерапия и диетотерапия. Если у пациентки имеется сопутствующая бактериальная инфекция, применяют антибактериальные препараты.
По окончанию лечения сдаются анализы, мазок со слизистой влагалища. Контрольное обследование проводят спустя 20, 30 суток, а затем 3 месяцев после окончания терапии. Нормальные анализы свидетельствуют об избавлении от заболевания.
Профилактические мероприятия
Для предупреждения заражения трихомониазом необходимо исключить беспорядочные половые связи. Рекомендуется иметь одного полового партнера. Обязательно использовать средство барьерной защиты при занятии сексом, а именно презерватив. Он является самым надежным способом для защиты от половых инфекций.
Рекомендуется проходить медицинский осмотр у гинеколога 1 раз в год. Это позволит своевременно выявить и пролечить заболевание. Обязательно проводить гигиену половых органов, не пользоваться чужими полотенцами, мочалками. Ванну и туалет регулярно обрабатывать дезинфицирующими средствами.
Трихомонадный кольпит способен переходить в хроническую форму. Лечить болезнь рекомендуется при появлении первых признаков. Своевременная терапия поможет избежать хронизации процесса и частых рецидивов.

Трихомонадный вагинит: отзывы
Трихомонадный вагинит: что это? Это форма вагинита, которая вызывается возбудителем под названием трихомонада. Если не будет вовремя начато соответствующее лечение, женщина впоследствии может столкнуться с различными осложнениями, например с возникновением новообразований, нарушением менструального цикла, воспалением в малом тазу и в конечном счете с бесплодием.
Трихомонадный вагинит у женщин: причины
Заражение чаще всего происходит от больного данной проблемой партнера, то есть основным способом передачи болезни является половой контакт. Но кроме этого, заражение может произойти через оральный контакт и бытовым путем при использовании чужих гигиенических средств.
Чаще всего трихомонадным вагинитом болеют те девушки, которые злоупотребляют алкоголем, курением и часто принимают антибиотики без врачебного назначения. Увеличивает шанс возникновения такого вагинита также наличие гормональных нарушений в организме, протекающие воспаления, половые инфекции, сниженный иммунитет организма. Аборты и выкидыши также являются предрасполагающим фактором.
У постоянно меняющих сексуального партнера женщин трихомонадный вагинит регистрируется в три – четыре раза чаще по сравнению с теми, у кого сексуальный партнер один.
Трихомонадный вагинит: симптомы
Инкубационный период болезни колеблется в пределах от пяти до пятнадцати суток. Ключевыми проявлениями трихомонадного вагинита принято считать следующее:
- Учащенное мочеиспускание, при котором наблюдается большое число выделений;
- Постоянный зуд наружных половых органов и вульвы, который практически не представляется возможным терпеть;
- Периодическая диарея;
- Большое количество желтоватых пенистых выделений, которые сопровождаются крайне неприятным запахом;
- Рыхлые, неспецифические поражения слизистого маточного покрова (выявляются исключительно во время проведения диагностических процедур);
- Неприятные ощущения, доходящие до болезненных, во время сексуального контакта, что обусловлено малым количеством выделяющейся влагалищем смазки;
- Опрелости в районе промежности и на внутренней стороне бедер;
- Появление остроконечных кондилом в преддверии влагалища;
- Если инфекция успевает перейти на маточные трубы, яичники, матку, то повышается телесная температура и наблюдаются боли тянущего типа внизу живота и в пояснице;
- Проблемы с зачатием ребенка и нарушение менструального цикла, чего ранее не наблюдалось.
Кроме того, стоит отметить, что после окончания месячных симптомы становятся более ярко выраженными.
Вагинит при трихомониазе
Отличается ли такое явление от трихомонадного вагинита? Ответ положителен. Дело в том, что в данном случае женщина сначала заражается трихомониазом и затем, уже на его фоне, появляется вагинит как одно из последствий. В любом случае, ситуация будет сходной.
Трихомонадный вагинит и трихомонадный уретрит
Поскольку про трихомонадный вагинит было сказано достаточно, стоит подробнее остановиться именно на трихомонадном уретрите. Проявляется такая проблема как у мужчин, так и у женщин. Для мужчин патология опасна тем, что может нанести серьезный урон его половой сфере. Из уретры больного выделяются серые или белые выделения, он чувствует болезненные ощущения во время процесса мочеиспускания. Кроме того, наблюдается сильный зуд и жжение, мужчина становится раздражительным и не может нормально спать. При семяизвержении могут появляться выделения крови. Что касается женщин, у них симптомы чаще всего более выраженные и проявляются они также зудом и жжением наружных половых органов, болями при мочеиспускании в вступлении в половой контакт. Также женщины начинают страдать бессонницей и замечают зеленоватые выделения из влагалища.
Трихомонадный вагинит: лечение
Трихомонадный вагинит: отзывы – зачем люди вводят такой запрос? Чаще всего они хотят узнать, какая лечебная тактика является самой эффективной в отношении данной болезни. Но не всему в сети можно верить, лучше всего индивидуально сходить к доктору и проконсультироваться с ним относительно применения и использования медикаментов. Для лечения трихомонадного вагинита применяют антибиотики для приема внутрь, такие как Метронидазол и Тинидазол, определить, насколько длительным должен быть курс и какая доза препарат необходима в день, может только доктор.
Также часто назначаются вагинальные свечи Полижинакс, Тержинан и нистатин для облегчения основной симптоматики болезни. Эффективны такие мази как ацикловир и бонафтон. Иногда врач выписывает в качестве лечения такие таблетки, как Метронидазол и Трихомонацид. Все зависит от сложности протекания болезни и индивидуальных характеристик организма пациентки.
Уретрит – воспаление мочеиспускательного канала – является достаточно распространенной патологией. Выделяют более сотни причинных факторов, влияющих на ее развитие, и обширную группу среди них представляют инфекции, передаваемые половым путем (ИППП). В частности, широкий интерес для медицинского мира представляет изучение путей передачи, механизма развития, характерных особенностей течения, а также современных подходов к диагностике и лечению трихомониаза (трихомонадного уретрита).
Трихомонадный уретрит – одна из самых распространенных инфекций, передаваемых половым путем. Поражение мочеиспускательного канала считается специфическим признаком этого заболевания и может как сопровождаться яркими клиническими проявлениями, так и протекать практически бессимптомно.

Обратите внимание! По данным ВОЗ, трихомонадами заражено около 10% населения планеты: ежегодно в мире диагностируется 170 млн новых случаев заболевания.
Причины и факторы, провоцирующие развитие заболевания
Вызывает заболевание патогенные для организма человека паразитирующие простейшие трихомонады вида vaginalis. Размер этих небольших одноклеточных микроорганизмов составляет 13-18 мкм. Урогенитальные трихомонады способны обитать только на слизистых мочеполовых органов. В окружающей среде и других частях организма (например, желудочно-кишечном тракте) они быстро погибают. Также негативно действуют на эти микроорганизмы:
- высушивание;
- высокие температуры (45 °С и выше);
- прямые солнечные лучи;
- колебания осмотического давления;
- нахождение на открытом воздухе.

Таким образом, передача возбудителя от источника инфекции – больного человека или носителя – обычно происходит половым путем. При первом проникновении в организм трихомонады всегда вызывают яркие признаки уретрита.
Как происходит заражение трихомонадным уретритом?
В патогенезе заболевания выделяют несколько ключевых моментов:
Если возбудитель попадает в мужской организм, он распространяется по всему мочеиспускательному каналу, вызывая воспалительные реакции. Входными воротами инфекции у женщин является влагалище, и лишь немного позже простейшие попадают в уретру. Поэтому при трихомониазе у представительниц прекрасного пола чаще диагностируют сочетанные поражения органов мочеполовой системы – вагинит и уретрит.
Клинические признаки заболевания
Трихомониаз относится к заболеваниям с высокой контагиозностью (заразностью), поэтому он с одинаковой частой развивается у представителей обоих полов. Различными остаются клинические проявления заболевания, что связано с анатомическими особенностями строения мочеполовой системы у мужчин и женщин.
В течение заболевания выделяют две основные формы – острую и хроническую.
Острая инфекция характеризуется яркой симптоматикой. Воспалительный процесс в половых органах активно прогрессирует, наблюдается склонность к деструкции. Если оставить признаки острого трихомонадного уретрита без внимания, в течение 1-2 недель заболевание переходит в хроническую форму. Также этому процессу способствует:
- интенсивная физическая нагрузка;
- сексуальная активность;
- злоупотребление алкоголем.

Обратите внимание! Примерно в 25-35% случаев острая стадия трихомонадного уретрита протекает бессимптомно. Это также является предрасполагающим фактором перехода заболевания в хроническую форму.
Хронический трихомонадный уретрит отличается меньшей выраженностью клинических проявлений и вялотекущим течением. Несмотря на практически полное отсутствие симптомов, человек остаётся источником инфекции, а также у него повышается риск развития серьезных осложнений.
Уретрит относится к группе болезней, которые возникают при попадании инфекции в мочеиспускательный канал.
В этиологии значительное место занимают представители класса трихомонады. Патология встречается в 50 % случаев диагностики уретрита и представляет опасность для организма человека, связанную с нарушением репродуктивных функций.
Общие представления
Развитие трихомонадного уретрита происходит с одинаковой частотой как у мужчин, так и у женщин. Вызывает патологию трихомонада, которая передается только половым путем.
В группу риска по развитию болезни входят люди, которые не используют барьерную контрацепцию.
Трихомонадный уретрит занимает 2-3 место после гонорейного и хламидийного уретрита. Болезнь не имеет выраженной клинической картины, поэтому обнаруживается спонтанно.
Патогенной для человека среди трихомонад является Trichomonas Vaginalis. У мужчин обитает только в области мочеиспускательного канала (уретры), в области простаты и семенных пузырьков.
У женщин бактерия прикрепляется к стенкам уретры и на слизистую оболочку влагалища. В 30 % случаев трихомонадный уретрит протекает без клинической картины.
После прикрепления бактерии к слизистой оболочке органа вызывает воспалительную реакцию. Интенсивность варьируется в зависимости от количества возбудителя и реактивности иммунной системы.
Воспалительный процесс развивается не сразу после проникновения возбудителя, требуется время, которое именуется инкубационным периодом.
Для трихомонад составляет от нескольких часов до нескольких дней. Поэтому о проблеме узнают не сразу, а только спустя неделю.
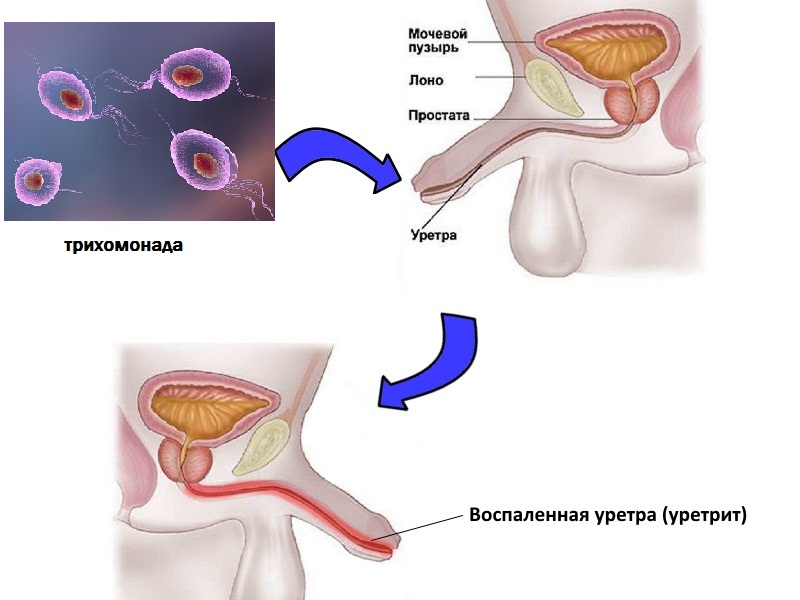
Выделяют факторы риска, которые способствуют прогрессированию болезни:
- Курение и употребление алкоголя.
- Снижение физической активности, гиподинамия.
- Застой в венозном русле в области подслизистого слоя мочеиспускательного канала.
- Половая жизнь.
Перечисленные факторы устраняют при терапии трихомонадного уретрита, что приведет к выздоровлению.
Проявления болезни у мужчин
Клиническая картина у мужчин имеет яркую окраску по сравнению с женщинами. Опасность болезни заключается в риске проникновения инфекции в предстательную железу и семенные пузырьки с развитием воспалительного процесса. Это приводит к развитию простатита и повышению риска мужского бесплодия.
Трихомонадный уретрит у мужчин начинается остро и характеризуется:
- Появлением в области уретры жжения и зуда. Наблюдается учащение мочеиспусканий.
- Болевыми ощущениями при попытке сходить в туалет.
- Появлением белых или желтых выделений из мочевого канала, которые переходят в ссыхающиеся образования на головке члена.
Болевые ощущения зависят от степени проникновения трихомонады в область мочевого канала. На первых стадиях болезни возбудитель находится в переднем отделе уретральной области.
В результате этого боль и чувство жжения возникают непосредственно перед актом мочеиспускания, при этом количество белых выделений увеличивается.
Когда бактерия проникает в задний отдел уретры, болевые ощущения у мужчин развиваются в конце мочеиспускания. Снижается количество выделений и резко возрастает число походов в туалет.
Симптомы в области канала, которые замечают:
- Губки мочевого канала резко увеличены, отечны и ярко-красного цвета.
- Слизистая оболочка при этом выворачивается наружу.
Такие внешние признаки отчетливо прослеживаются у мужчин в силу анатомических особенностей мочевого канала.
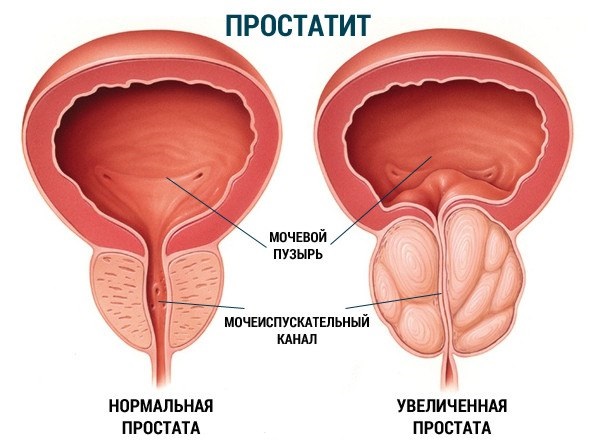
Признаки уретрита у женщин
Трихомонадный уретрит у женщин протекает менее ярко, что повышает риск развития ряда осложнений, связанных с репродуктивным здоровьем. Симптомы:
- Режущая боль при мочеиспускании.
- Выделения из влагалища зеленоватого или желтоватого цвета.
- Жжение в области уретры.
Изменения у женщин наблюдаются и в общем состоянии. Появляются такие симптомы, как раздражительность, нарушения сна, слабость, недомогание.
В силу особенной клинической картины уретрит у женщин чаще переходит в хроническую форму. В течение двух месяцев болезнь считается острой, затем процесс стихает и развивается хронизация, которая проявляется:
- Отсутствием выделений из области уретры.
- Дискомфортом, зудом, в месте ладьевидной ямки.
- Слипанием губок мочеиспускательного канала.
Аналогичные симптомы характерны и для мужчин. При уретрите возникают изменения мочи:
- Появляются мутность, осадок, нити.
- При остром течении болезни первая порция мочи будет мутная, с содержанием включений.
- Хроническое течение сопровождается осветлением мочи, но присутствием нитей и осадка.
Симптомы, дополнительно возникающие при уретрите: дискомфорт и боль при половом контакте.

Лечебные мероприятия
Терапия патологии проводится с учетом патогенеза и причины развития. Используют методы общего и местного лечения.
В острой стадии рекомендовано прибегать к системному воздействию, при хроническом течении терапия ограничивается использованием местных средств.
Лечение уретрита включает в себя:
Отдельно проводится беседа с пациентом о профилактике развития этого вида уретрита.
Медикаментозная терапия включает в себя применение:
- антибактериальных препаратов;
- НПВС;
- препаратов, улучшающих микроциркуляцию;
- иммуностимуляторов.
Среди антибиотиков предпочтение отдается:

НПВС применяют для устранения воспаления и снятия болевого синдрома. Терапия проводится с использованием:
Происходит активизация метаболических процессов, что способствует элиминации возбудителя, ускорению выздоровления и профилактике осложнений.

Лечение также проводится с использованием иммуностимуляторов. Назначаются следующие препараты:
Иммуностимулирующая терапия направлена на поднятие местных и общих защитных сил организма. Благодаря этому быстрее происходит выздоровление человека.
Хронический уретрит лечат следующим образом:
Относятся к местному лечению сдержанно, не злоупотребляя процедурами.
Физиотерапия и оперативное вмешательство
Лечение включает в себя следующие процедуры:
- электрофорез с антибиотиками;
- высокочастотное воздействие;
- горячие ванны;
- диатермию.
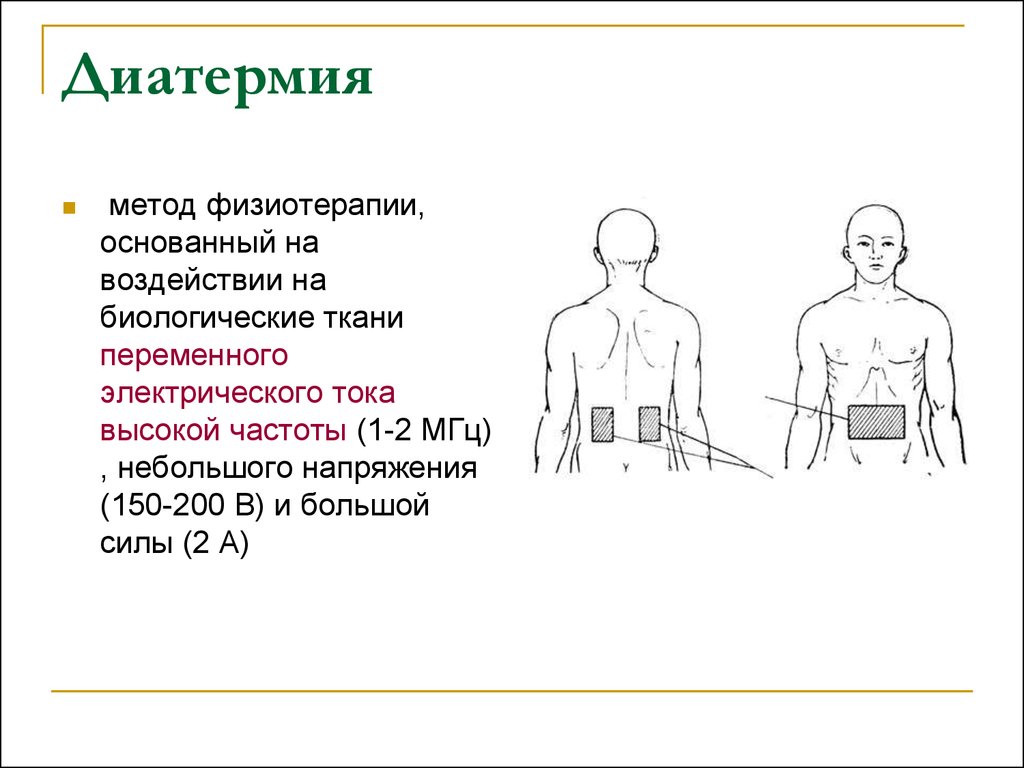
Показана физиотерапия при возникновении осложнений в виде простатита, эпидидимита.
Дополнительно пациентам рекомендовано исключить из рациона сладости, пряности, алкоголь и острые приправы.
Оперативное вмешательство проводится только по строгим показаниям: острая задержка мочи, острый простатит или эпидидимит.
Видео

Трихомонадный вагинит – воспаление влагалища, вызванное трихомонадой.
Это простейший микроорганизм, возбудитель венерического заболевания.
- Причины трихомонадного вагинита
- Как передается трихомонадный вагинит
- Инкубационный период при трихомонадном вагините
- Симптомы трихомонадного вагинита
- Бессимптомный вагинит
- Признаки трихомонадного вагинита у беременных
- Принципы диагностики трихомониаза
- Анализы при трихомонадном вагините
- Лечение трихомонадного вагинита
- Дополнительные препараты при лечении трихомониаза
- Осложнения трихомонадного вагинита
- Контрольные анализы после лечения трихомонад
- Капельницы Метрогила при трихомонадном вагините
- Причины рецидивов трихомониаза
- Куда обратиться с трихомонадным вагинитом
Причины трихомонадного вагинита
Непосредственной причиной является трихомонада – простейший жгутиковый микроорганизм.
Выглядит он как крупных размеров клетка.
Она имеет овальное ядро.
Расположено оно в передней части клетки.
Присутствует ядерная мембрана.
Её наружный листок покрыт рибосомами.
Ядро содержит ядрышки.
В нем есть диплоидный набор хромосом.
Трихомонады умеют защищаться против иммунитета хозяина.
У них есть жгутики, позволяющие избегать контакта с фагоцитами.
Во внешнюю среду выделяются различные ферменты, которые используются как факторы агрессии или защиты.
Как передается трихомонадный вагинит
Болезнь передается при половом контакте.
Иногда матери заражают детей во время родов.
Другие способы передачи, включая бытовой, маловероятны.
Передается болезнь только при вагинальном сексе.
Для жизни во рту или прямой кишке трихомонады не приспособлены.
У мужчин первично поражается уретра, у женщин – влагалище.
Инкубационный период при трихомонадном вагините
При трихомонадном вагините и уретрите инкубационный период составляет 10-15 дней.
Минимально он может продолжаться от 3 дней.
У некоторых пациентов длится до 1 месяца.
Определена четкая взаимосвязь между выраженностью трихомонадного вагинита у женщин и длительностью инкубационного периода.
Чем он короче, тем более выраженными будут симптомы.
Чем он позднее появляются первые признаки трихомонадного вагинита, тем слабее будут клинические проявления.
Симптомы трихомонадного вагинита
Основным клиническим признаком заболевания является наличие выделений.
Они наблюдаются у каждой третьей женщины с этим заболеванием.
Каждая четвертая жалуется на зуд.
Каждая третья – на неприятные ощущения при мочеиспускании.
Иногда на фоне трихомониаза развивается пиелонефрит.
Выделения при трихомониазе:
- обильные;
- зеленовато-желтые;
- жидкие;
- пенящиеся;
- с неприятным запахом.

Часто они содержат компоненты крови.
При осмотре слизистая влагалища имеет земляничный вид.
Это связано с появлением большого количества петехий – кровянистых точек.
При хронической форме трихомониаза выделения присутствуют не всегда.
Они наблюдаются в периоды обострения инфекции.
Часто это происходит непосредственно после менструации.
Бессимптомный вагинит
Если у простейших нет условий для быстрого размножения, инфекция переходит в латентную фазу.
Развивается бессимптомное носительство.
Проявлений инфекции нет.
Отсутствуют боль и выделения.
Но длительное течение трихомониаза всё равно вызывает неблагоприятные изменения в организме.
Изменяется рН влагалищной среды.
Усиливается рост анаэробной флоры.
Уменьшается количество нормальной ацидофильной флоры.
Инфекция может распространяться восходящим путем.
А женщина – носитель трихомонад – заразна для половых партнеров.
Признаки трихомонадного вагинита у беременных
Трихомониаз при беременности очень опасен.
Риск самопроизвольного её прерывания достигает 36%.
Это значительно выше, чем в среднем в популяции.
При беременности трихомониаз часто протекает без симптомов или с минимально выраженными проявлениями.
Наблюдаются скудные выделения.
Женщины жалуются на зуд.
В мазке лейкоциты незначительно повышены.
Существует опасность при родах при трихомонадном вагините.
Девочки могут заражаться трихомонадными вульвитами.
Отмечаются иногда и случаи пневмоний новорожденных.
Возможно рождение детей с низкой массой тела.
Поэтому лечение у беременных трихомонадного вагинита назначается обязательно.
Оно проводится не ранее 2 триместра.
Потому что используемые противотрихомонадные препараты токсичны для плода.
Препаратом выбора остается метронидазол.
Принципы диагностики трихомониаза
Хотя трихомониаз имеет характерные симптомы, по клинической картине диагноз не ставится.
К тому же, классическое течение заболевания наблюдается очень редко.
Пенистые обильные выделения выявляются только у 12% пациенток.
Если бы для установления диагноза использовались только симптомы, то 80% женщин были бы признаны здоровыми или получили ошибочный диагноз.
У 20% пациенток необоснованно получали бы лечение по поводу несуществующего трихомониаза.
Естественно, для подтверждения диагноза нужны анализы.
Но чтобы их назначить, врач должен заподозрить трихомонадный вагинит.
Помогают ему в этом диагностические признаки трихомониаза.
Основные признаки острого трихомониаза:
- ведущая жалоба – выделения;
- сильно выражены воспаления мочеполового тракта;
- с момента появления симптомов до визита к врачу проходит не более 1 месяца;
- есть жалобы на дизурию;
- до появления жалоб с момента полового акта прошло около 2 недель;
- при визуальном осмотре наблюдается сильное покраснение влагалища (наблюдается у 70% женщин).
Анализы при трихомонадном вагините
Для диагностики заболевания применяются такие методы:
Предпочтение отдается прямым методам обнаружения трихомонад.
Самый простой и недорогой способ – микроскопия.
Из влагалища берут мазок.

Его исследуют под микроскопом.
Живые трихомонады могут быть обнаружены только в нативном (неокрашенном) мазке, и только при немедленном проведении теста.
Их распознают по толчкообразным движениям, смещающим соседние клетки.
Чувствительность микроскопического метода невысокая – от 40 до 80%.
Она максимальная при заборе вагинального отделяемого при наличии выраженных симптомов инфекции.
При бессимптомном течении шансы обнаружить трихомонаду микроскопическим методом минимальные.
Практически нет шансов выявить патологию, если концентрация трихомонад в исследуемом материале ниже 10 тысяч клеток на мл.
Золотым стандартом диагностики считается культуральное исследование.
Оно обладает высокой чувствительностью.
Трихомонады растут на питательной среде, даже если их количество – всего 10 клеток в образце.
Но используется на практике посев на трихомониаз нечасто.
Потому что метод дорогой и требует больше времени на выполнение, чем ПЦР.
Срок культивации составляет от 2 до 7 дней.
Применяются жидкие или полужидкие среды.
Культуральная диагностика рекомендована у женщин в таких случаях:
- если микроскопия отрицательная, но признаки вагинита сохраняются;
- при сохранении симптомов инфекции после окончания терапии;
- для оценки чувствительности к антитрихомонадным средствам.
Часто для диагностики заболевания используют ПЦР.
Он обладает самой высокой чувствительностью.
Хотя по специфичности несколько уступает посеву.
Материалом для исследования при вагините трихомонадной этиологии является отделяемое влагалища.
В нем выявляют ДНК трихомонад.
ПЦР может использоваться не только в первичной диагностике, но также для:
- контроля излеченности;
- скрининга на трихомониаз, в том числе среди групп населения с низким риском этой инфекции.
Анализ на иммуноглобулины при трихомонадном вагините используются очень редко.
Потому что их чувствительность и специфичность низкая.
Возможны перекрестные иммунные реакции на непатогенные трихомонады.
Поэтому выявление иммуноглобулинов в крови не может быть основанием для установления диагноза.
Лечение трихомонадного вагинита
Лечить трихомонадный вагинит врач будет с использованием нитроимидазолов.
Применяются также и другие препараты, увеличивающие эффективность терапии.

Потому что назначение одного нитроимидазола часто не приводит к излечению трихомониаза.
Рецидивы, по данным разных авторов, наблюдаются после такой монотерапии в 20-40% случаев.
Принципы лечения трихомонадного вагинита:
- лечатся сразу оба партнера (если их больше двух, все остальные тоже должны быть пролечены, иначе избежать реинфекции не удастся);
- назначается не только системная, но и местная терапия;
- после курса лечения проводится лабораторный контроль результатов.
Показанием к лечению является сам факт обнаружения трихомонадной инфекции.
И не важно, сопровождается ли заболевание симптомами.
Для этиотропной терапии назначают один из нижеперечисленных препаратов:
Они нарушают структуру ДНК трихомонады, вызывая её гибель.
Дополнительные препараты при лечении трихомониаза
Часто дополнительно назначаются другие средства для лечения трихомониаза.
В основном используются индукторы интерферона.
Часто трихомониаз сочетается с кандидозом.
В этом случае дополнительно назначают флуконазол.
При рецидивирующем трихомонадном вагините используется вакцина Солкотриховак.
Это иммунотерапевтический препарат.
Вакцинация предполагает введение 3 доз препарата.
Вакцину вводят по 0,5 мл, с интервалом в 2 недели.

Это дает защиту от трихомониаза на год.
Спустя 12 месяцев возможна ревакцинация одной дозой.
В дальнейшем вводят по 1 дозе через каждые 2 года.
Для увеличения эффекта от лечения могут использоваться местные препараты.
Местное лечение трихомонадного вагинита проводится такими препаратами:
- метронидазол в виде вагинальных свечей на 14 дней;
- хлоргексидин;
- клотримазол.
Осложнения трихомонадного вагинита
Трихомониаз очень редко дает осложнения.
Роль этого микроорганизма в воспалительных заболеваниях малого таза не доказана.
Таким образом, развитие воспаления маточных труб, матки или яичников маловероятно.
Бесплодие при трихомониазе тоже не развивается.
Часто у женщин в патологический процесс помимо влагалища вовлекается уретра.
Но сопутствующий уретрит не считается осложнением.
Это нормальное течение трихомонадной инфекции.
Из уретрита трихомониаз может подняться выше.
Иногда патология приводит к развитию цистита или пиелонефрита.
Наличие трихомонадного вагинита достоверно повышает риск заражения ВИЧ инфекцией.
Кроме того, женщины не только заражаются сами, но и чаще инфицируют своих партнеров.
Трихомониаз очень часто сочетается с другими половыми инфекциями.
Причем, многие бактерии могут проникать внутрь трихомонадных клеток.
В таком случае они становятся недоступными для воздействия антибактериальных препаратов.
Это осложняет лечение сопутствующих инфекций.
После курса терапии часто наступают рецидивы.
Поэтому при сочетанных инфекциях лечение проводят в 2 этапа.
Вначале излечивают трихомониаз.
Только после этого проводят терапию других инфекций.
Вместе с трихомонадами у женщин при помощи выделяются такие возбудители:
- микоплазма – у 47% больных;
- уреаплазма – у 20%;
- гонококки – у 30%;
- кандиды – у 15%;
- хламидии – у 18%.
Поэтому при обследовании пациентов обязательно назначаются анализы на другие ЗППП.
Контрольные анализы после лечения трихомонад
После лечения обязательно нужен лабораторный контроль излеченности.
Пациентке назначают первое обследование уже через неделю после терапии.
Следующее – через месяц, после менструаций.
В дальнейшем обследование проводят ещё 2 раза с интервалом в месяц.
Предпочтение отдают:
- микроскопии;
- культуральному исследованию.
Может также использоваться ПЦР.
Но этот метод желательно применять не раньше, чем через 1 месяц после отмены антибактериальных препаратов.
Капельницы Метрогила при трихомонадном вагините
Метронидазол остается самым исследованным и одним из наиболее эффективных препаратов при трихомониазе.
Его можно назначать беременным (со 2 триместра) или детям при необходимости.
Используют метронидазол не только в виде таблеток.
Часто его назначают внутривенно капельно.
Схема используется следующая:
- 0,5 г метронидазола в физрастворе вводят в вену в течение 20 минут;
- ставят три таких капельницы в день;
- курс лечения – 1 неделя.
Парентеральному введению метронидазола отдают предпочтение в случаях, когда результат должен быть достигнут максимально быстро.
Например, если женщина страдает от выраженных воспалительных симптомов.
Капельница позволяет быстрее достичь необходимой концентрации препарата в крови.
Кроме того, эта концентрация выше.
Ведь метронидазол при введении непосредственно в вену обладает 100% биодоступностью.
Возможные побочные эффекты:
- снижение аппетита;
- тошнота;
- головокружение;
- слабость.
Сильно выраженные побочные явления наблюдаются редко.
Метронидазол нельзя принимать или вводить внутривенно на фоне употребления алкоголя.
Причины рецидивов трихомониаза
Иногда трихомониаз рецидивирует после лечения.
Это происходит по таким причинам:
- пациент нерегулярно принимает назначенные препараты;
- используются недостаточные дозы;
- недостаточная длительность терапии;
- устойчивость патогена к нитроимидазолам.
Вероятность быстрого и успешного излечения трихомонадного вагинита снижается при его длительном хроническом течении.
Потому что оно приводит к морфологическим изменениям слизистой влагалища.
Начинаются рубцовые процессы в тканях.
Поэтому метронидазол хуже в них накапливается.
Из-за уменьшения тканевой концентрации препаратов не все трихомонады могут погибнуть в ходе лечения.
Некоторые штаммы трихомонад становятся нечувствителными к определенным нитроимидазолам.
Тогда лечение проводится повторно, с использованием других препаратов.
Приблизительная эффективность различных лекарств:
- метронидазол – 92%;
- орнидазол – 97%;
- ниморазол – 85%;
- секнидазол – 98%.

Иногда рецидив на самом деле представляет собой реинфекцию.
То есть, человек заражается повторно, хотя курс лечения был успешным.
Наиболее частая причина такого явления – отсутствие терапии полового партнера.
Куда обратиться с трихомонадным вагинитом
Для диагностики и лечения трихомонадного вагинита вы можете обратиться в нашу клинику.
Наши услуги:
- консультация венеролога;
- взятие анализов;
- подтверждения диагноза лабораторными методами;
- обследование на сопутствующие ЗППП;
- оценка состояния биоценоза влагалища;
- излечение трихомониаза и сопутствующих инфекций с использованием современных схем терапии;
- восстановление нормального биоценоза влагалища;
- контроль результатов лечения.
Благодаря нашим врачам вы сможете избавиться даже от хронического трихомонадного вагинита.
В том числе в случаях, когда лечение в других клиниках было неуспешным.
При подозрении на трихомонадный вагинит обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
- ВИЧ
- Гарднереллез
- Кондиломатоз
- Молочница
- Сифилис
- Трихомониаз
- Баланопостит
- Герпес
- Гонорея
- Микоплазмоз
- Уреаплазмоз
- Уретрит
- Хламидиоз
- ЗППП
Читайте также:


