Судебно медицинская диагностика вич

ВИЧ-инфекция занимает первое место среди причин летальности от инфекционных болезней в РФ. В случаях с атипичным течением болезни, ранняя диагностика представляет определенные сложности, особенно на уровне первичного врачебного звена, так как клинические
HIV-infection is number one cause of mortality among all the infectious diseases in the Russian Federation. In cases of atypical clinical course early diagnosis is an issue, especially in primary health clinics, as clinical manifestation often carries polymorphic features. Thus, the late prescription of antiretroviral therapy, combined with opportunistic infections therapy often contributes to exacerbation of the patient’s condition, to severe complications and disability. This article discusses examples of such clinical cases.
ВИЧ-инфекция относится к социально значимым инфекционным болезням, поскольку пандемия заболевания продолжается [1–4]. ВИЧ-инфекция занимает первое место среди причин летальности от инфекционных болезней в РФ, что в том числе связано с поздней диагностикой заболевания, снижением настороженности врачей первичного звена в отношении этой многоликой инфекции и недостаточностью охвата населения обследованием на ВИЧ-инфекцию в поликлиниках и стационарах неинфекционного профиля [5–7].
Клиническая картина заболевания при типичном течении позволяет специалисту своевременно предположить диагноз ВИЧ-инфекции, подтвердить его лабораторно и начать специфическую антиретровирусную терапию (АРТ). В случаях с атипичным течением болезни ранняя диагностика представляет определенные сложности, особенно на уровне первичного врачебного звена, так как клинические проявления ВИЧ-инфекции отличаются исключительным полиморфизмом [8, 9]. Они могут быть обусловлены как самим вирусом иммунодефицита человека (ВИЧ), так и широким кругом ВИЧ-ассоциированных инфекций, злокачественных новообразований, аутоиммунных поражений и отличаются длительным, прогредиентным течением. Больные могут до полугода и более наблюдаться в различных лечебных учреждениях вне обследования на антитела к ВИЧ и не получать необходимого таргетного лечения, что приводит к прогрессированию болезни и в ряде случаев заканчивается фатально.
В частности, при ВИЧ-инфекции нередко изолированно поражаются почки, ЦНС и легкие, примеры таких клинических случаев, с которыми, к сожалению, в последние годы приходится встречаться довольно часто, приводятся далее.
Поражение почек при ВИЧ-инфекции наблюдается у 20–30% больных и характеризуется в ряде случаев тяжелым течением [10–12]. Патология почек может существенно влиять на прогноз заболевания и социальную жизнь пациента, приводя к развитию хронической почечной недостаточности, требующей постоянного гемодиализа. В первую очередь это касается ВИЧ-ассоциированной нефропатии — поражения почек, обусловленного экспрессией генома ВИЧ в почечную ткань с поражением эпителия почечных клубочков и канальцев [10]. Если же диагноз ВИЧ-инфекции не установлен (или пациент скрывает его), то при появлении клинической картины поражения почек больные чаще всего длительное время находятся под наблюдением терапевта и/или нефролога.
При плановом обследовании в августе 2017 г. впервые были выявлены изменения в анализе мочи: протеинурия до 0,9 г/л, микрогематурия до 100 эритроцитов в поле зрения, повышение уровня креатинина до 150 мкмоль/л, повышение артериального давления (АД) до 160/100 мм рт. ст. Наблюдался терапевтом в поликлинике по месту жительства, консультировался нефрологом — генез поражения почек оставался неясным. С апреля 2018 г. состояние ухудшилось: появились одышка, отеки нижних конечностей, повысился уровень креатинина до 220 мкмоль/л, снизился гемоглобин до 60 г/л, в связи с чем 03.05.18 г. пациент был госпитализирован в нефрологическое отделение многопрофильной больницы г. Москвы. При предоперационной подготовке к диагностической биопсии почки пациент обследован на антитела к ВИЧ и были получены положительные результаты — иммуноферментный анализ (ИФА) и ИБ. Произведена биопсия почки — морфологическая картина соответствует псевдоволчаночной форме ВИЧ-нефропатии. При дальнейшем обследовании: эхокардиография (ЭхоКГ) от 05.05.18 г. — в полости перикарда около 500–600 мл жидкости, признаков тампонады сердца не выявлено. Компьютерная томография (КТ) органов грудной клетки (ОГК) 08.05.18 г. — обнаружен двусторонний минимальный плевральный выпот, бронхопневмония верхней доли правого легкого, при КТ органов брюшной полости (ОБП) — минимальный выпот в малом тазу. В апреле 2018 г. в связи с выявлением ВИЧ-инфекции и развитием верифицированной ВИЧ-ассоциированной нефропатии консультирован инфекционистом МГЦ СПИД, поставлен на учет, назначена АРТ: схема — ламивудин/абакавир/элсульфавирин. Так как почечная дисфункция прогрессировала, АРТ была отменена, проводились курсы гемодиализа. Учитывая отрицательную динамику (появление инфильтрации легочной ткани) на КТ ОГК от 20.05.18 г. и субфебрилитет до 37,5 °C, для дальнейшего обследования и лечения больной был переведен в ИКБ № 2. От назначения цитостатиков для лечения нефропатии было решено воздержаться. В ИКБ № 2 при исследовании иммунного статуса от 31.05.18 г. CD4 + лимфоциты (CD4 + ) 385 мкл -1 (24%), CD8 + лимфоциты (CD8 + ) 1045 мкл -1 (64%), иммунорегуляторный индекс (CD4 + /CD8 + — ИРИ) — 0,38. Вирусная нагрузка (ВН) методом полимеразной цепной реакции (ПЦР): РНК ВИЧ 823 коп/мл; ДНК цитомегаловируса (ЦМВ) 58 коп/мл. Общий анализ крови от 30.05.18 г.: гемоглобин (Hb) 79 г/л, эритроциты (RBC) 2,63 × 10 12 /л, лейкоциты (WBC) 5,7 × 10 9 /л, тромбоциты (PLT) 171 × 10 9 /л, эозинофилы (EOS) 3%, лимфоциты (LYM) 31%, моноциты (М) 10,8%, СОЭ 21 мм/час. Общий анализ мочи от 31.05.18 г. — уд. вес 1000 г/л, белок 5,6 г/л, эпителий 0–1 в п./зр., лейкоциты 49–99 в п./зр., эритроциты 46–90 в п./зр., бактерии — 8,8 × 10 3 /л, цилиндры восков. 3–4 в п./зр., зернистые 3–4 в п./зр. В динамике Hb в пределах 58–80 г/л, RBC от 1,88 до 2,55 × 10 12 /л. Гипостенурия до 1,009 г/л, протеинурия 0,96–5,6 г/л, микролейкоцито- и эритроцитурия, бактериурия от 9,1 × 10 2 /л до 4,7 × 10 4 /л. При биохимическом исследовании крови выявлена тенденция к снижению уровня белка от 51,0 до 43,6 г/л, калия до 2,04 ммоль/л, повышение уровня креатинина от 192,3 до 700,9 мкмоль/л и фибриногена до 6,8 г/л. Посев мокроты, кала, мочи на микобактерии туберкулеза (бациллы Коха, ВК) дал отрицательный результат. При посеве крови на стерильность роста микрофлоры нет. ПЦР бронхоальвеолярного лаважа (БАЛ) от 05.06.18 г.: обнаружены ДНК ЦМВ (7,3 × 10 3 копий/мл), ДНК вируса Эпштейна–Барр (ВЭБ) (3,8 × 10 5 копий/мл), ДНК C. albicans (2,7 × 10 4 копий/мл). При рентгенологическом исследовании и КТ ОГК выявлена двусторонняя полисегментарная пневмония, лимфаденопатия средостения, небольшой выпот в плевральные полости и в полости перикарда. При ультразвуковом исследовании (УЗИ) ОБП, почек и надпочечников от 01.06.18 г. — увеличение и умеренные диффузные изменения в паренхиме печени и селезенки. Выраженные диффузные изменения в паренхиме почек. При ЭхоКГ от 01.06.18 г. выявлено умеренное расширение полости левого желудочка, умеренное утолщение стенок левого желудочка, уплотнение створок митрального клапана, снижение сократительной способности миокарда до нижней границы нормы, фракция выброса 54%. Расхождение листков перикарда. УЗИ плевральных полостей от 15.06.18 г. — расхождение листков плевы до 30 мм. Консультирован специалистами: фтизиатром, терапевтом, гематологом и кардиологом. Получал лечение: Эритропоэтин 10 тыс. МЕ через день, ванкомицин 2 г/сут + дорипенем 1,5 г/сут в течение 14 дней в/в, затем, учитывая отрицательную динамику поражения легких, произведена замена антибиотика на тигециклин 500 мг 2 раза/сут в/в, амоксициллин/клавулановая кислота 1000 мг/сут в/в, флуконазол 200 мг в/в, назначен иммуноглобулин человека нормальный в/в, эуфиллин в/в, пентоксифиллин в/в, метопролол 50 мг 2 раза/сут, амлодипин 5 мг 2 раза/сут, фамотидин 40 мг/сут. Дважды проводились сеансы гемодиализа. Начата АРТ по альтернативной схеме — этравирин 200 мг 2 раза/сут, ралтегравир 400 мг 2 раза/сут, ламивудин 150 мг через день. На фоне проводимой терапии состояние больного улучшилось: температура нормализовалась, клинически и рентгенологически отмечалась положительная динамика процесса в легких. В крови выявлено снижение уровня мочевины и креатинина, уменьшение протеинурии. На фоне АРТ (в течение 20 дней) уровень СD4 + достиг 944 мкл -1 (26%), ВН РНК ВИЧ стала неопределяемой. В биохимическом анализе крови отмечалось стойкое снижение показателей азотемии при отсутствии сеансов гемодиализа. Учитывая сохранение лабораторных признаков снижения клубочковой фильтрации, высокое содержание СD4 + , пациент был направлен в нефрологическое отделение для проведения цитостатической терапии. По данным амбулаторного наблюдения пациента в дальнейшем на фоне приема АРТ и цитостатиков отмечалась нормализация показателей крови и мочи, отсутствие клинических проявлений нефропатии.
У 10–20% больных ВИЧ-инфекцией в стадии первичных проявлений доминируют поражения ЦНС в виде острого асептического менингита, демиелинизирующей полинейропатии. У 30–45% пациентов в стадии вторичных заболеваний встречаются СПИД-энцефалопатия, менингоэнцефалиты цитомегаловирусной, герпетической, JC-вирусной, токсоплазмозной, криптококковой этиологии, а также неопластическое поражение ЦНС [13–15]. Число таких больных неуклонно увеличивается ежегодно, в последнее время все чаще можно наблюдать манифестацию ВИЧ-инфекции с клинических проявлений поражения ЦНС (головная боль, судороги, кратковременная потеря сознания, очаговые и менингеальные симптомы). Так как симптомы прогрессируют постепенно, то больные обращаются к неврологам, врачам скорой медицинской помощи (СМП), при ухудшении состояния — госпитализируются в неврологические отделения многопрофильных стационаров, где длительно обследуются для исключения чаще всего объемного образования головного мозга и другой патологии ЦНС, не получают этиологического лечения, что неблагоприятно отражается на течении и прогнозе болезни.
Наиболее часто при ВИЧ-инфекции поражаются органы дыхания. Поражение легких в виде пневмонии (чаще пневмоцистной, кандидозной, цитомегаловирусной этиологии), а также туберкулез наблюдаются у 60–70% больных ВИЧ-инфекцией и могут стать причиной летального исхода, особенно в случаях, когда ВИЧ-инфекция не диагностирована, АРТ не проводится, своевременно не назначается эффективная патогенетическая терапия [16]. Еще несколько десятков лет назад летальность от пневмоцистной пневмонии у больных ВИЧ-инфекцией составляла > 60% [16–18]. Современные способы диагностики и лечения позволили снизить этот показатель до 10–25%. Необходимо отметить, что в 30% случаев пневмоцистная пневмония рентгенологически не выявляется в ранние сроки болезни [19].
Таким образом, следует также подчеркнуть, что при углубленном обследовании ВИЧ-инфицированных пациентов в специализированном стационаре могут выявиться и другие оппортунистические ВИЧ-ассоциированные заболевания, протекающие бессимптомно и требующие тщательного диагностического поиска и выбора оптимальной тактики лечения.
Приведенные клинические примеры показывают важность обследования на ВИЧ-инфекцию всех стационарных больных, а в амбулаторном звене — пациентов с длительно текущей органной патологией, без определенного диагноза, а также при отсутствии эффекта от проводимой терапии с целью своевременного выявления и лечения ВИЧ-инфекции и профилактики ее грозных осложнений и сопутствующих состояний.
Литература
- Бартлетт Дж., Редфилд Р., Фам П., Мазус А. И. Клинические аспекты ВИЧ-инфекции. Российское издание 2013. М.: ГРАНАТ, 2013. 696 с.
- Беляков Н. А., Рассохин В. В., Трофимова Т. Н. и др. Коморбидные и тяжелые формы ВИЧ-инфекции в России // ВИЧ-инфекция и иммуносупрессии. 2016. 3 (8). С. 9–25.
- Ермак Т. Н., Кравченко А. В., Шахгильдян В. И. и др. Развитие оппортунистических поражений у больных ВИЧ-инфекцией при отсутствии выраженного иммунодефицита // Тер. архив. 2018. Т. 90, № 11. С. 9–12.
- Ющук Н. Д., Венгеров Ю. Я. (колл. авт.) Лекции по инфекционным болезням. Учебник в 2 т. 4-е изд., пер. и доп. М.: Гэотар-Медицина, 2016. 652 с.
- Ющук Н. Д., Нагибина М. В., Венгеров Ю. Я. и др. Интенсивная и паллиативная терапия больных ВИЧ-инфекцией // Лечащий Врач. 2008. № 9. С. 49–53.
- Мазус А. И., Бессараб Т. П., Цыганова Е. В., Серебряков Е. М. и др. Национальные клинические рекомендации по диагностике и лечению ВИЧ-инфекции у взрослых. М.: НВА, 2014. 75 с.
- Дащук А. М., Черникова Л. И. ВИЧ/СПИД-инфекция. Х.: С.А.М., 2015. 248 с.
- Мазус А. И., Бессараб Т. П. ВИЧ-инфекция. В кн.: Инфекционные болезни: национальное руководство / Под ред. Н. Д. Ющука, Ю. В. Венгерова. 2-е изд., перераб. и доп. М.: ГЭОТАР-Медиа, 2018. С. 708–739.
- Филиппов П. Г., Тимченко О. Л., Огиенко О. Л., Михнева С. А., Попова Т. И., Сергеева Т. В., Соседова М. А. Острая ВИЧ-инфекция: проблемы ранней диагностики (клинические наблюдения) // Инф. болезни. Новости. Мнения. Обучение. 2017. № 5, с. 77–82.
- Волгина Г. В., Гаджикулиева М. М. Хроническая болезнь почек у ВИЧ-инфицированных пациентов (причины, диагностика, принципы ведения). Национальные клинические рекомендации. М., 2015. 34 с.
- Ando М., Yanagisawa N. Epidemiology, clinical characteristics, and management of chronic kidney disease in human immunodeficiency virus-infected patients // World J Nephrol. 2015. July 6. 4 (3): 388–395.
- Mocroft A., Ryom L., Reiss P. et al. A comparison of estimated glomerular filtration rates using Cockcroft-Gault and the Chronic Kidney Disease Epidemiology Collaboration estimating equations in HIV infection // HIV Med. 2014. 15: 144–152.
- Конькова-Рейдман А. Б., Рухтина О. Л., Буланьков Ю. И., Радзиховская М. В. Клинико-эпидемиологические аспекты инфекционных поражений ЦНС у ВИЧ-позитивных пациентов // Журн. инфектологии. 2014. № 4. Т. 6. С. 36–40.
- Benjamin L. A., Corbett E. L., Connor M. D. et al. HIV, antiretroviral treatment, hypertension, and stroke in Malawian adults: A case-control study // Neurology. 2016, Jan 26. 86 (4). 324–333.
- Шеломов А. С., Степанова Е. В., Леонова О. Н., Смирнова Н. Л. Оппортунистические заболевания как причины поражения ЦНС у больных ВИЧ-инфекцией // Журн. инфектологии. 2016. 3 (8). С. 107–115.
- Пузырева Л. В., Сафонов А. Д., Мордык А. В. Заболевания органов дыхания при ВИЧ-инфекции (обзор) // Журн. инфектологии. Т. 8, № 2, 2016, с. 17–25.
- Cribbs S. K. et al. Correlation of the lung microbiota with metabolic profiles in bronchoalveolar lavage fluid in HIV infection // Microbiome. 2016; 4 (1): р. 3–7.
- Samuelson D. R. et al. Oral Immunization of Mice with Live Pneumocystis murina Protects against Pneumocystis Pneumonia // J. Immunol. 2016; 196 (6), р. 2655–2665.
- An P. et al. Role of APOBEC3F Gene Variation in HIV-1 Disease Progression and Pneumocystis Pneumonia // PLoS Genet. 2016; 12 (3): р. 112–125.
М. В. Нагибина* , 1 , доктор медицинских наук
А. И. Мазус**, доктор медицинских наук
Т. П. Бессараб**, кандидат медицинских наук
Н. Н. Мартынова**, кандидат медицинских наук
Ю. Я. Венгеров*, доктор медицинских наук, профессор
Н. А. Смирнов*
* ФГБОУ ВО МГМСУ им. А. И. Евдокимова Минздрава России, Москва
** МГЦ СПИД ДЗМ, Москва
ВИЧ-инфекция: актуальные проблемы диагностического поиска на этапах оказания специализированной медицинской помощи/ М. В. Нагибина, А. И. Мазус, Т. П. Бессараб, Н. Н. Мартынова, Ю. Я. Венгеров, Н. А. Смирнов
Для цитирования: Лечащий врач № 11/2019; Номера страниц в выпуске: 20-23
Теги: иммунодефицит, ранняя диагностика, оппортунистические заболевания
к приказу департамента
от 01.01.2001 г. № 000
О ПАТОЛОГИЧЕСКОЙ И СУДЕБНО-МЕДИЦИНСКОЙ ДИАГНОСТИКЕ
Все трупы людей, умерших от ВИЧ/СПИДа, или при подозрении на смерть от данного заболевания, подлежат патологоанатомическому вскрытию.
Подозрение на данное заболевание может возникнуть и при биопсийном исследовании и изучении операционного материала. При этом наиболее существенное значение имеет обнаружение признаков оппортунистических инфекций, особенно кандидозных поражений слизистой полости рта и верхних отделов пищевода, множественных элементов саркомы Капоши (особенно у молодых субъектов), лимфомы головного мозга. При комбинации этих процессов или их генерализации у патологоанатома имеется значительное обоснование подозрения на ВИЧ-инфекцию. При макроскопическом исследовании в пользу ВИЧ-инфекции (СПИД) свидетельствуют атрофия тимуса, увеличение части лимфатических узлов при атрофии других, признаки диареи, истощения. Следует помнить, что указанные процессы не являются специфическими проявлениями ВИЧ-инфекции (СПИДа) и могут развиваться при вторичных иммунодефицитах различного генеза. Во всех случаях при первичной постановке диагноза ВИЧ/СПИД или обоснованном подозрении на вышеуказанное заболевание врач, исследующий труп, информирует ГУЗ ЯО Центр СПИД (
Учитывая специфику работы судебно-медицинских экспертов, при исследовании трупов следует помнить о том, что трупы в морг направляются работниками правоохранительных органов, которые составляют либо направление, либо постановление, в котором могут быть, а могут и отсутствовать сведения о наличии у покойного ВИЧ-инфекции. В связи, с чем выделено несколько групп, которые должны исследоваться в противоэпидемическом порядке:
- трупы неизвестных лиц и лиц, ведущих бродячий образ жизни;
- трупы с наличием саркомы Капоши, лимфопролиферативных заболеваний, лимфомы мозга, истощения неясной этиологии, сепсиса, длительных и вялотекущих пневмонии;
- трупы с подозрением на половые преступления;
- трупы иностранных граждан и лиц, прибывших из длительных (более трех месяцев) командировок;
- трупы лиц в случаях подозрения на употребление наркотических средств путем инъекций.
Вскрытие лиц, умерших от ВИЧ-инфекции или при подозрении на смерть от нее проводят в обычной для патологоанатома одежде (хирургическом халате и шапочке), дополненной клеенчатым передником, нарукавниками, кольчужными перчатками или, при их отсутствии, двумя парам и резиновых перчаток, маской, очками - консервами.
На секционный стол следует поставить две эмалированные миски (емкостью до 2 л) с 3% раствором хлорамина для обеззараживания перчаток и инструментов. Около секционного стола размещают емкость на 10 л (ведро) с 3% раствором хлорамина для обеззараживания предметов и поверхностей, на которые случайно могут попасть капли жидкости из трупа и для последующей дезинфекции помещения, секционного зала. Принимаются меры по недопущению стока жидкости в канализацию.
После вскрытия обычным или другими способами из полостей трупа берут кровь на ВИЧ - антитела (из полости сердца, локтевой, бедренной вены) в количестве не менее 5-10 мл в чистую, сухую (не обязательно стерильную) пробирку с резиновой пробкой. Во избежание случайных травм край пробирки должен быть ровный (без сколов). Пробирку помещают в банку с ватой на дне для последующей транспортировки взятой крови в лабораторию. Кровь может храниться не более суток, обязательно в холодильнике при температуре +40 С. (Избегать гемолиза, часто возникающего при замораживании и оттаивании крови.)
Пробирку с кровью снабжают этикеткой, на которой четко пишут фамилию, имя, отчество умершего, возраст, диагноз, учреждение, где проведено вскрытие, дату смерти и вскрытия. Направление составляют в 2-х экземплярах.
Перед отправкой в лабораторию пробирку обязательно обрабатывают 3% раствором хлорамина, помещают в штатив, плотно обложив ватой, ставят в банку (лучше металлическую), опускают в полиэтиленовый пакет, помещают в бикс с уплотнителем (вата, поролон). Бикс обрабатывают 3% раствором хлорамина, отправляют с нарочным на транспорте, выделенным главным врачом ЛПУ, в клинико-диагностическую лабораторию ГУЗ ЯО Центр СПИД по адресу: г. Ярославль, пр. Октября, 71, (, 8(48
Учитывая, что ВИЧ-инфекция сопровождается различными инфекционными заболеваниями, сначала следует взять кровь, селезенку, костный мозг, другие органы и, в последнюю очередь, легкие и кишечник для микробиологического исследования и направить в лабораторию.
Для морфологических исследований (цитологического, гистологического) берется разнообразный материал (органы иммуногенеза, белое вещество головного мозга, спинной мозг, фрагменты легких, максимальное число лимфатических узлов, селезенки, печени, почек, вилочковой железы), а при наличии соответствующих изменений — фрагменты из пищевого тракта и кожи.
После фиксации в течение 3-4 дней в обычных растворах формалина или спирта банки с материалом для гистологического исследования обрабатывают снаружи 3% раствором хлорамина, а фиксированные кусочки органов обрабатываются обычным для приготовления гистологических препаратов способом.
Ни один предмет не должен быть вынесен из секционной без обработки дезинфицирующими средствами.
После проведения вскрытия органы кладут в соответствующие полости трупа, туда же кладется ветошь, смоченная 3% раствором хлорамина, все разрезы кожи зашиваются. Труп обтирается ветошью, смоченной 3% раствором хлорамина, и перекладывается на каталку.
Труп может быть выдан родственникам в открытом гробу, захоронен или кремирован в обычном порядке. Перевозка трупа производится обычным транспортом.
После вскрытия проводится обязательная дезинфекция секционного стола, предметов, путем обработки их ветошью, смоченной 3% раствором хлорамина. Инструменты, которыми проводилось вскрытие, кипятят 30 минут в 2% растворе соды. Нарукавники, передник, медицинскую одежду, перчатки погружают на 1 час в 3% раствор хлорамина. Подлежит обеззараживанию 3% раствором хлорамина весь уборочный инвентарь.
Учитывая, что у больных ВИЧ-инфекцией кроме разнообразных инфекций может быть обнаружен туберкулез, следует проводить, в случае его обнаружения, соответствующие противоэпидемические мероприятия.
Протокол вскрытия оформляется в день вскрытия, копия высылается в ГУЗ ЯО Центр СПИД в 30-дневный срок.
При подозрении на данную инфекцию, возникшем только при вскрытии, необходимо уточнение анамнеза, клинических проявлений, а также забор крови на ВИЧ (кровь на анализ направляется в ГУЗ ЯО Центр СПИД). В тех случаях, когда серологическое исследование трупной крови невозможно или имеется ложноотрицательный результат, патологоанатомический диагноз начинается с того заболевания, которое, по мнению патологоанатомов, сыграло максимальную роль в патогенезе. В эпикризе детально обосновывается возможность наличия ВИЧ/СПИДа.
1. Серологические методы обнаружения антител (АТ) к ВИЧ - стандарт при диагностике ВИЧ-инфекции (тест-системы ИФА на основе синтетических пептидов - обладают практически 100% чувствительностью и специфичностью). ИФА позволяет выявлять АГ ВИЧ, которые могут являться показателями раннего инфицирования или наоборот позднего - продвинутого развития ВИЧ-инфекции (р24 АГ)
2. Подтверждающие тесты - иммуноблотинг (ИБ), непрямая иммунофлюоресценция (НИФ) и радиоиммунопреципитация (РИП).
а) ВОЗ рекомендует считать положительной сыворотку, имеющую в ИБ антитела к двум оболочечным белкам и к одному из внутренних белков ВИЧ. Пациенты, положительные в ИФА, но имеющие неопределенные результаты в ИБ, должны быть обследованы клинически и оценены другими способами, медицинским обследованием, иммунологически и через 3 - 6 месяцев их сыворотку крови необходимо тестировать на антитела к ВИЧ.
б) метод непрямой иммунофлюоресценции (НИФ) - применяют в качестве подтверждающего теста во многих лабораториях или как скрининговый тест.
в) радиоиммунопреципитация - высоко чувствительный и специфичный метод, основанный на использовании меченых радиоактивными изотопами аминокислот. Метод высоко чувствительный для обнаружения антител к поверхностным белкам и поэтому высокоспецифичен, поскольку эти компоненты вируса присутствуют практически у всех ВИЧ-инфицированных после сероконверсии.
3. Молекулярно-биологические методы: метод молекулярной гибридизации нуклеиновых кислот, ПЦР
1) как альтернативный и дополнительный подтверждающий метод детекции наличия вируса в организме по отношению к серологическим методам лабораторной диагностики;
2) как первый метод специфического анализа при диагностике раннего ВИЧ-инфицирования, когда еще отсутствуют специфические противовирусные антитела;
3) для диагностики ВИЧ-инфицированности новорожденных от ВИЧ-инфицированных матерей;
4) для определения вирусной нагрузки и назначения специфической антиретровирусной терапии и контроля за её проведением;
5) как уточняющий метод при неясных серологических результатах и при несовпадении серологических и культуральных анализов;
6) при исследовании сексуальных партнеров ВИЧ-инфицированных лиц;
7) как метод дифференциальной диагностики ВИЧ-1 и ВИЧ-2;
4. Вирусологический метод.
1. Принципы антиретровирусной терапии: лечение должно начинаться до развития существенного иммунодефицита; начальная терапия должна включать комбинации не менее, чем из трех препаратов; модификация терапии должна заключаться в замене или подключении не менее двух новых препаратов; крайне важно измерять уровень СД4+ клеток и вирусную нагрузку; снижение вирусной нагрузки до уровня, лежащего ниже предела определения чувствительных методик, отражает оптимальный эффект лечения.
2. Выделяют три группы современных антиретровирусных препаратов:
а) нуклеозидные ингибиторы обратной транскриптазы (НИОТ):зидовудин (азидотимидин, ретровир); диданозин (ddI, видекс); зальцитабин (ddC, хивид); ставудин (зерит, d4Т); ламивудин (3ТС, эпивир); абакавир; адефовир; комбивир (зидовудин+ абакавир); тризивир (зидовудин+ламивудин+абакавир); адефовир(нуклеотидный ингибиторы обратной транскриптазы).
б) ненуклеозидные ингибиторы обратной транскриптазы (ННИОТ):делавердин( рескриптор); невирапин(вирамун); ифавиренц.
в) ингибиторы протеазы (ИП):саквинавир; ритонавир (норвир); индинавир (криксиван); нельфинавир (вирасепт); ампренавир (агенераза); лопинавир (алувиран); калетра(лопинавир+ритонавир).
3. Монотерапия любым препаратом не может обеспечить достаточно выраженного и длительного подавления репликации ВИЧ. Более того, при монотерапии повышен риск появления резистентных штаммов и развития перекрестной устойчивости к препаратам той же группы. Единственным исключением является использование зидовудина в качестве монотерапии для снижения риска перинатальной передачи ВИЧ.
4. Наиболее важным критерием эффективности терапии является динамика вирусной нагрузки, которую следует определять: без лечения - каждые 6-12 мес, на фоне лечения - каждые 3-6 мес, а также через 4-8 недель после начала противовирусной терапии.
Помимо антиретровирусной терапии необходима терапия присоединившихся вторично заболеваний.
34.3 СПИД (клинические варианты, оппортунистические заболевания).
Опортунистические заболевания - тяжелые, прогрессирующие болезни, которые развиваются на фоне нарастающей иммуносупрессии и не встречаются у человека с нормально функционирующей иммунной системой (СПИД-индикаторные заболевания).
а) первая группа - это заболевания, которые присущи только тяжелому иммунодефициту (уровень СД4+
Ранняя диагностика заболеваний – залог успешного лечения. Ставшее крылатым выражение, особенно актуально для ВИЧ-инфекции. Ведь заболевание неизлечимо полностью, и только своевременная диагностика позволяет взять течение болезни под контроль и выбрать тактику лечения, чтобы жить полноценной жизнью.

Ранний срок диагностики ВИЧ – со 2 недели от предположительного заражения.
Важность клинической диагностики ВИЧ
В понимании многих людей ВИЧ-инфицированный человек выглядит болезненно, изнеможенно. Он кашляет, чихает, чешется, стонет, у него все болит… На самом деле это не так! Проблема в том, что после инфицирования ВИЧ и в последующий инкубационный период симптомы полностью отсутствуют. Затем наступает острая фаза, на протяжении которой присутствуют симптомы, напоминающие ОРВИ или грипп. Но и они вскоре проходят, и наступает, так называемый, латентный период – продолжительный промежуток времени, когда ВИЧ-инфекция себя ничем не выдает. С момента инфицирования и до стадии пред-СПИДа может пройти порядка 10 лет, в течение которых, ни сам пациент, ни его окружение, даже и не подозревают о болезни. А когда она уже на полную мощность заявляет о себе, контролировать ее очень трудно. Сложно противостоять осложнениям ВИЧ, поддерживать практически разрушенную иммунную систему человека.
Очень важно понимать, что, хотя и есть группы риска – гомосексуалисты, наркозависимые и девушки легкого поведения – в основной массе, пациенты с ВИЧ-инфекцией – это обычные люди. Они учатся, ходят на работу, посещают общественные места, знакомятся в интернете – в общем, живут как все. К сожалению, но от ВИЧ никто не застрахован. Незащищенный половой контакт в порыве страсти, заветное тату без соблюдения стерильности, маникюр за полцены у начинающего мастера, уличная драка – все эти и множество других житейских ситуаций могут обернуться инфицированием ВИЧ.
Не ошибается лишь тот, кто не живет! Мы не можем знать все наперед, не можем исправить уже совершенных ошибок, но мы можем предпринять простые шаги для исправления их последствий – обратиться в ближайший кожно-венерологический диспансер, в местную клинику или специализированный СПИД-центр для сдачи анализов и ранней диагностики ВИЧ.
Благоприятные сроки для диагностики ВИЧ
Факт возможного инфицирования и плохое самочувствие без видимых причин – два веских основания для обращения к специалистам. Но отрицательный результат тестирования на антитела не всегда означает, что человек не инфицирован, так как существует период “серонегативного окна” (время между заражением и появлением антител), который составляет около трех месяцев. Поэтому лучше повторить их спустя 3 месяца с момента возможного инфицирования. Если же ответ опять будет отрицательным, но ваша тревога не проходит, и вы уверены в заражении ВИЧ, тогда лабораторную диагностику необходимо повторить спустя 6 месяцев после факта заражения.
Что касается плохого самочувствия, то поводом провериться на ВИЧ может быть сочетание следующих симптомов:
- увеличение лимфатических узлов на шее, в паху, в области подмышек;
- лихорадка;
- мышечные или головные боли;
- молочница и грибковые поражения, в том числе кандидоз полости рта;
- воспаление слизистой носа, рта или глотки;
- ночная потливость;
- ломота в суставах;
- длительная диарея;
- тошнота, рвота;
- резкое снижение массы тела;
- высыпания на коже.
Важно понимать, что с момента, когда проявляются первые признаки ВИЧ-инфекции и до момента, когда заболевание переходит в латентную стадию, проходит очень мало времени – около 3-6 недель с факта инфицирования. Нельзя упускать из вида этот промежуток времени! Поскольку последующие 8-10 лет вы будет жить, нормально себя чувствовать и даже не подозревать о том, что больны ВИЧ-инфекцией. Драгоценное время будет упущено.
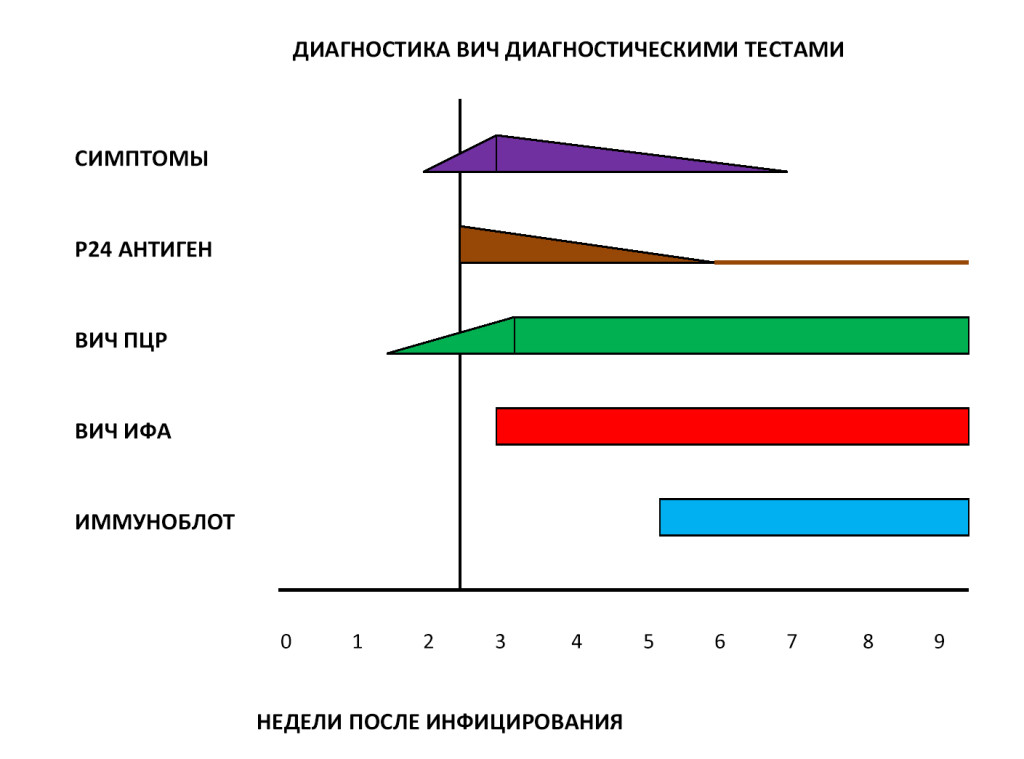
Современные методы диагностики ВИЧ
В настоящее время в диагностике ВИЧ используется двухуровневый подход – косвенные и прямые тесты. Косвенные тесты позволяют обнаружить в крови пациента специфические антитела к ВИЧ, а прямые тесты помогают выявить собственно сам ВИЧ и определить степень вирусной нагрузки на организм. В России стандартная диагностика ВИЧ включает следующие методы лабораторных исследований:
- ИФА (иммуноферментный анализ).
- Иммуноблот (иммунный блоттинг).
Также могут быть применены следующие методики:
- Экспресс-тест ИХА (иммунохроматография).
- ПЦР (полимеразная цепная реакция).
Диагностические принципы лабораторных исследований и степень их достоверности приведены в нижеследующей таблице.
Читайте также:
- Вич отрицательный и вич положит
- Арт терапия при вич когда начинает действовать
- Как в результатах анализов крови узнать что есть сифилис
- Можно лечит вич домашних условиях
- Тест что вы знаете о вич инфекции
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.

