Прогрессирующее течение первичного туберкулезного комплекса может привести
Патоморфологические изменения. По мнению многих исследователей, первичный аффект возникает в месте внедрения возбудителя и формируется чаще в правом легком во 2, 3, 4, 5 сегментах под плеврой в виде очага казеозного бронхиолита или альвеолита. Вокруг очага казеозного некроза появляется слой специфической грануляционной ткани, состоящей из эпителиоидных, лимфоидных и гигантских клеток Пирогова-Лангханса. Первичный аффект обычно окружен широкой зоной неспецифического перифокального воспаления. В лимфатических сосудах, по которым осуществляется отток лимфы от первичного аффекта к корню легкого, обнаруживаются воспалительные изменения – туберкулезный лимфангит. Регионарные лимфатические узлы корня легкого увеличены. Некоторые из них замещены массами казеозного некроза, другие содержат лишь отдельные очаги некроза и туберкулезной гранулемы. При прогрессировании первичного туберкулезного комплекса могут наблюдаться изменения, как в первичном аффекте, так и в регионарных лимфоузлах.
Если прогрессирует первичный аффект, то в нем нарастают экссудативные казеозно-некротические изменения. При расплавлении казеозных масс в первичном аффекте может наступить их прорыв в просвет прилежащих бронхов и образуется первичная каверна. В дальнейшем распространение туберкулезного процесса пойдет по бронхам, а это приведет к бронхогенной диссеминации с образованием ацинозных или ацинозно-лобулярных очагов. В настоящее время такие прогрессирующие формы встречаются редко, чаще наблюдается отграничение первичного очага, рассасывание перифокального воспаления, позже по периферии аффекта образуется фиброзная капсула. В дальнейшем массы казеозного некроза уплотняются, в них откладываются соли кальция, возникает обызвествленный очаг (очаг Гона). Одновременно воспаление в лимфатических сосудах стихает, в них развиваются фиброзные изменения. Аналогичные процессы происходят и в очагах бронхогенного отсева, если таковые имели место.
Прогрессирование может происходить и в лимфатических узлах, что отмечается чаще, чем в первичном аффекте. Очаги казеозного некроза в лимфатическом узле увеличиваются, в процесс вовлекаются соседние лимфатические узлы, которые, сливаясь, образуют крупный конгломерат. Воспалительные изменения переходят на капсулу узла, средостение, стенку прилежащих бронхов. Очаги казеозного некроза могут разрушить капсулу лимфатического узла и прорываются в просвет бронха – образуются бронхиальные свищи, появляются очаги бронхогенной диссеминации. Заживление туберкулезных очагов в лимфатических узлах так же происходит с отложением солей кальция, развитием фиброзных изменений, что может привести к пневмосклерозу, образованию бронхоэктазов. Заживление бронхиальных свищей приводит к значительной деформации бронхиального дерева. В первичном аффекте заживление обычно наступает раньше и значительно полнее, чем в лимфатических узлах.
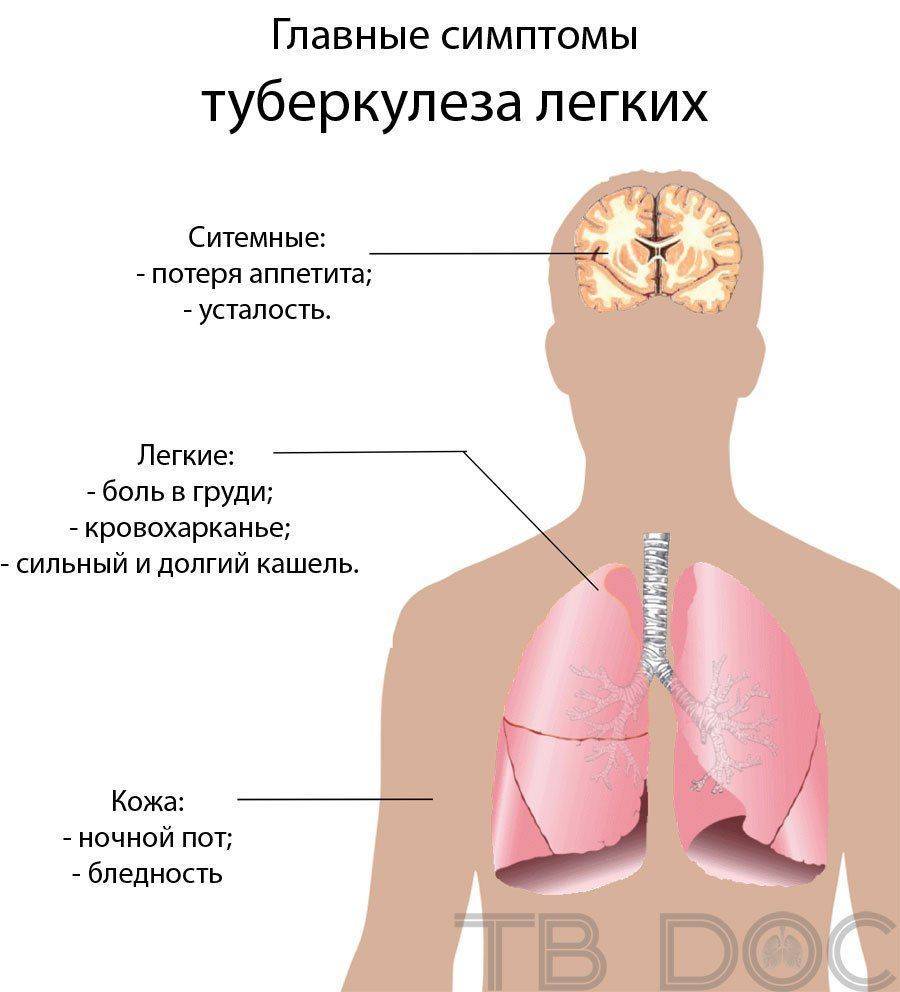
Клиническая картиназависит от выраженности перифокальной зоны воспаления и распространенности казеозного некроза.
Большей частью клиническая картина малосимптомна (небольшая слабость, потливость, иногда субфебрилитет). При распространенном воспалении болезнь протекает по типу пневмонии, беспокоит кашель, высокая температура тела, ночные поты, раздражительность, снижение аппетита. Над участком поражения определяется укорочение легочного звука, дыхание ослаблено, могут прослушиваться хрипы. Пальпируются до 7-10 групп периферических лимфатических узлов мягко эластической консистенции. Со стороны сердечно-сосудистой системы тахикардия, нежный систолический шум на верхушке, снижение артериального давления. Может пальпироваться увеличенная печень, что объясняется интоксикацией.
В гемограмме выявляется повышенная СОЭ до 20-30 мм/час., лейкоцитоз до 9·10 9 /л – 12·10 9 /л со сдвигом лейкоцитарной формулы влево. Характерным признаком является лимфопения.
У детей первичный туберкулезный комплекс часто протекает под маской повторных респираторных заболеваний (бронхитов), у подростков и взрослых – под маской пневмонии, бронхиальной астмы. При неосложненном течении первичного туберкулезного комплекса очень редко обнаруживаются МБТ в промывных водах бронхов или желудка. Мокроты, как правило, не бывает. Туберкулиновые пробы положительные, нередко гиперергические.
В диагностике основную роль играют рентгенологические методы исследования. Рентгенологическая картина первичного туберкулезного комплекса характеризуется 3-4 признаками:
- появлением (чаще во 2-5 сегментах) очага (фокуса) средней интенсивности однородной структуры, расположенного в кортикальной зоне;
- расширением и уплотнением корня легкого на этой же стороне за счет увеличенных регионарных лимфатических узлов;
- довольно часто отмечается реакция со стороны плевры в виде ее утолщения или появлением плевропульмонального тяжа на уровне легочного очага.
При угасании воспалительных изменений, их рассасывании, появляется биполярность (синдром Редекера), затем на месте первичного аффекта формируются очаги, которые через 10-12 месяцев уплотняются и кальцинируются, образуя очаг Гона или несколько крошковидных кальцинатов. В регионарных лимфатических узлах через 1,5-2 года, а иногда и позднее, образуются кальцинаты. Таким образом, сформировались изменения, которые сохраняются пожизненно после перенесенного первичного туберкулезного комплекса.
Следовательно, рентгенологическая картина первичного туберкулезного комплекса проходит несколько стадий:
Но может произойти и рассасывание первичного аффекта, иногда образуется небольшой рубец. Изредка на месте легочного аффекта формируется крупный кальцинат (более 1 см в диаметре) – так называемая первичная туберкулема.
У ослабленных людей при несвоевременном выявлении первичный туберкулезный комплекс принимает осложненное течение.
Из осложнений следует отметить:
- плевриты (костальные, междолевые);
- лимфогематогенные диссеминации с образованием туберкулезных очагов в легких, в других органах и системах, возможна генерализация процесса – милиарный туберкулез, менингиты;
- распад легочной ткани с образованием первичной каверны;
- прорыв казеозных масс из лимфатических узлов в просвет бронха с образованием бронхиальных свищей, изредка при обтурации бронха - ателектаз;
- более часто при первичном туберкулезном комплексе наблюдаются поражение слизистой бронха – туберкулезный эндобронхит, при бронхоскопии у 1/3 больных с осложненным течением обнаруживают туберкулез бронхов. Осложненный первичный туберкулезный комплекс встречается нечасто.
При проведении дифференциальной диагностики с другими легочными заболеваниями необходимо учитывать следующие признаки:
- наличие контакта с бактериовыделителем;
- выявление виража туберкулиновой пробы у детей и подростков. У взрослых больных нередко выявляется гиперергическая туберкулиновая проба;
- очень скудные физикальные данные при обследовании легких;
- обнаружение МБТ в промывных водах бронхов, желудка, мокроте, мазках из бронхов;
- особенность рентгенологических изменений – наличие трех компонентов и медленная динамика их в процессе лечения. Чтобы четче увидеть пораженные внутригрудные лимфатические узлы – показана томограмма через корень легкого;
- отсутствие эффекта от неспецифической антибактериальной терапии;
- показана бронхоскопия, при которой можно обнаружить локальный эндобронхит.
Лечение первичного туберкулезного комплекса длительное, назначают изониазид, рифампицин, стрептомицин по схеме. Отдаленный прогноз – благоприятный.
Не нашли то, что искали? Воспользуйтесь поиском:
Первичный туберкулезный комплекс у детей грудного возраста в клинической практике встречается чаще, чем у пациентов старших возрастных групп. Заражение происходит при столкновении с массивной инфекцией. Заболевание протекает по типу пневмонии, что приводит к необходимости его дифференциации. Также происходит значительное поражение внутригрудных лимфоузлов, прогрессируют симптомы лихорадки.
Этиология
Возбудителем туберкулёза являются микобактерии (палочка Коха) — это бактерии рода Mycobacterium. Их насчитывается более 100 видов.
Непосредственно туберкулез у человека могут вызывать лишь несколько видов: М. Tuberculosis, М. bovis и М. africanum. А также есть ряд микобактерий, которые способны вызывать микобактериозы. К ним относятся М. avium, М. fortinatum и М. terrae, M. leprae, M. ulcerance.
Естественным резервуаром заболевания является человек, болеющий туберкулезом в открытой форме, зараженные домашние и дикие животные, птицы (бациллоносители). Заразными, то есть опасными для окружающих, остаются носители с открытой формой. Крайне важно своевременно выявить и изолировать распространяющего инфекцию носителя.
Основные характеристики микобактерий туберкулеза
Бактерии имеют внешний вид тонких слегка изогнутых палочек. Они устойчивы к кислотам и щелочам, также к высыханию. Размножение происходит делением надвое, микобактерии не теряют способности к делению, как вне клеток, так и в макрофагах. Скорость деления довольно низкая. Самостоятельным движением они не обладают.
Устойчивы к температурам, границы которого включают от 29 до 42 градусов. Остаются жизнеспособны при значительно низких температурах. В воде способны существовать почти до полугода. При лиофилизации и заморозке остаются патогенны в течение 30 лет. Губительно на них действует ультрафиолет и высокие температуры. Однако крайне комфортно данные микроорганизмы чувствуют себя в условиях темноты и повышенной влажности (таким образом хорошо себя чувствуют в темных и сырых помещениях).
Палочки Коха окрашиваются по Циль-Нильсону в красный цвет.
Изменчивость морфологии микобактерии
Строение и размеры микобактерий могут меняться, так как зависят от их возраста и от условий окружающей среды (благоприятные или не благоприятные).
Чувствительность к антибиотикам
Чувствительность к лечебным препаратам связана со строением клеточной стенки (высокая гидрофобность), что является своего рода физическим барьером для лечебных препаратов, в том числе антибиотиков. Устойчивость обусловлена также геномом микроорганизмов, вызывающих туберкулез. Резистентность может быть даже к ряду именно противотуберкулезных средств, что может значительно снижать эффективность терапии. Таким образом, необходимо обязательно исследовать чувствительность к препаратам. На сегодняшний день с этой целью широко применяется метод ПЦР.
Патогенез первичного туберкулеза
- Воздушно-капельный,
- Алиментарный,
- Контактный,
- Внутриутробный.
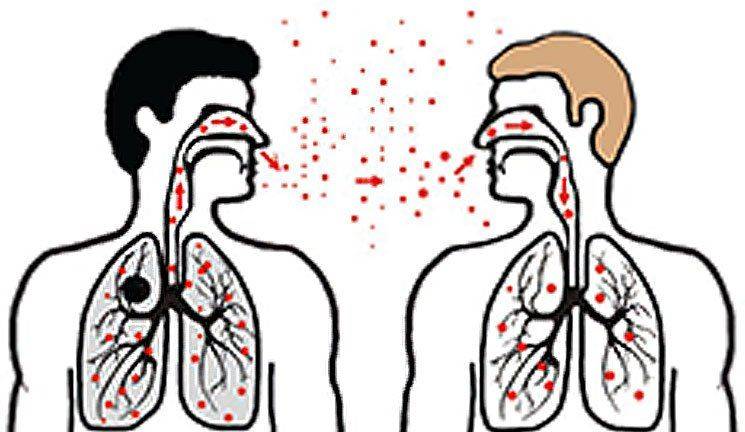
Опасны бациллоносители с открытой формой туберкулеза, которые способны выбрасывать в виде взвеси большое количество патогенных микобактерий при чихании, кашле и даже разговоре (расстояние может составлять до 10 метров). Заражение происходит при вдыхании и попадании в легкие зараженного воздуха.
Возможно самозаражение (то есть переход патологического процесса на другие органы) при заглатывании легочной мокроты, содержащей вирулентные микобактерии. Именно аэрогенный путь является основным для первичного туберкулеза. Все остальные пути передачи маловероятны, однако возможны и их стоит учитывать в патогенезе развития заболевания.
Стоит отметить, что верхние дыхательные пути имеют неспецифическую защиту, которая противостоит размножению бактерий. А именно мукоцилиарный клиренс, его функция основана на выработке слизи (которая не позволяет микроорганизмам распространятся) и работе мерцательного эпителия (который выводит слизь с экзогенными включениями вне организма). Таким образом, вероятность заражения возрастает при нарушении механизма мукоцилиарного клиреса, которое может быть вызвано остро или хронически протекающими заболеваниями органов верхних дыхательных путей.
- Алиментарный путь возможет при попадании в рацион продуктов с высокой обсеменённостью вирулентным штаммом. При нарушении нормальной защитной способности стенки желудочно-кишечного тракта возбудитель туберкулеза способен проникнуть через стеку в кровоток.
- Контактный путь заражения возможен при длительных контактах (животные, предметы, бациллоносители). Возбудитель способен проникать через слизистые оболочки, и крайне редко встречались случаи проникновения через кожные покровы.
- Внутриутробный путь заражения также встречается очень редко. Возможность попадания возбудителя к младенцу присутствует только во время родов, а точнее при разрыве плаценты.
Таким образом, чаще всего поражаются:
- лимфатические узлы;
- легкие;
- корковый слой почек;
- трубчатые кости;
- сосудистая оболочка глаз.
Без иммунного ответа микроорганизма микобактерии накапливаются в местах оседания. Первыми иммунными клетками, реагирующими на возбудителя, являются полинуклеарные лейкоциты. Однако из-за низкого бактерицидного потенциала лейкоциты гибнут. После к иммунной реакции подключаются макрофаги. Но из-за код-фактора микобактерий нарушается способность макрофагов к лизису.
Первичное инфицирование
В случае сниженного иммунитета активность макрофагов будет снижена. Таким образом фагоцитоз недостаточен, а микобактерии накапливаются в пораженных тканях в геометрической прогрессии. При лизисе оставшиеся макрофаги активно гибнут, при этом выделяя большое количество клеточных ферментов. Так образуются благоприятные условия для развития возбудителя туберкулеза. А также происходит расплавление окружающих тканей высвободившимися макрофагальными ферментами, что благоприятствует размножению внеклеточных микобактерий.
С ростом количества микроорганизмов сдвигается и иммунный ответ (снижается количество и активность иммунных агентов). Воспаление распространяется на близлежащие ткани. Наличие большой концентрации медиаторов снижает проницаемость стенок кровеносных сосудов. Происходит инфильтрация ткани иммунными агентами (лейкоцитами, моноцитами) и формирование туберкулезных образований, в месте которых преобладающим процессом будет некроз казеозного характера.
Первичное инфицирование при неправильном лечении переходит в хроническую форму или становится причиной вторичного туберкулеза.
Симптомы первичного туберкулезного комплекса
Клиническая картина при первичном туберкулезе очень схожа с пневмонией. У грудных детей поражение легких принимает различный характер. У взрослых в связи с формировавшимся иммунитетом может быть очень долгий бессимптомный период. У детей старшего возраста при исследовании обнаруживаются небольшие первичные фокусы в легочной ткани, также возможны различные осложнения первичного туберкулезного комплекса. Наиболее важным признаком является кровохарканье, однако, в связи с редким проявлением, необходимо полное обследование.
При клиническом исследовании признаком первичного туберкулеза выявляется лимфаденит шейных и подмышечных узлов. Они имеют плотную консистенцию, сохраняют подвижность. При аускультативном исследовании наблюдается отставание в дыхательном акте одной половины легкого от другого, жесткое везикулярное дыхание, мелкопузырчатые хрипы.
Если очаги поражения имеют маленькие размеры, то при физикальном обследовании отклонений обнаружено не будет.
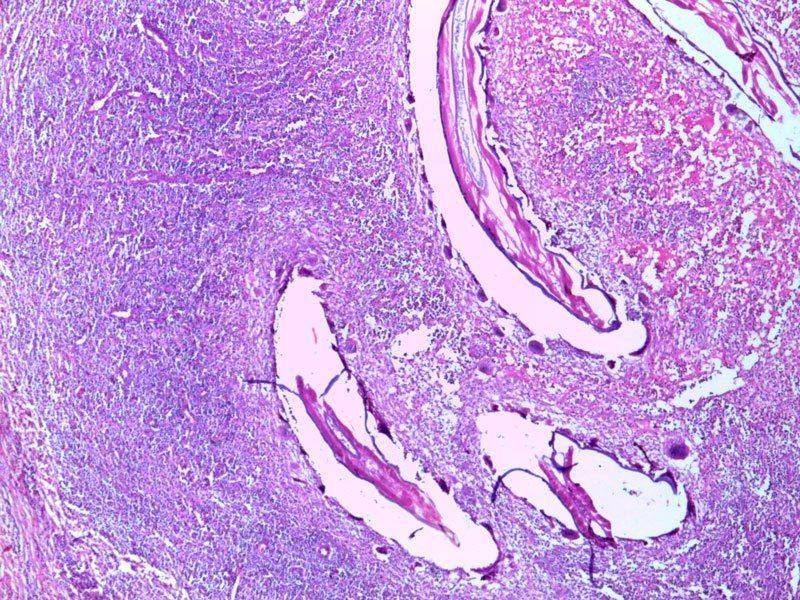
Лабораторные исследования
Лабораторные исследования включают изучение смывов бронхов (возможно желудка), в которых при микроскопии и необходимой окраске обнаруживают микобактерии туберкулеза.
Проводится комплексное лабораторное исследование анализов крови. Характерными изменениями будут лейкоцитоз со сдвигом ядра влево, эозинопения, монопения, повышение скорости оседания эритроцитов.
Осложнения
Осложнения при первичном туберкулезном комплексе основываются на прогрессировании патологии и вовлечение в него анатомически близких органов.
Диагностика
При постановке диагноза необходимо собрать подробный анамнез. Особенно важно установить контакты с бактерионосителем (бактерионосителями), реакции и виражи на туберкулиновые пробы. Так как наиболее важный признак первичного комплекса — это гиперэргическая реакция на пробу Манту.
В диагностическую схему входят исследования крови, мокроты, смывов из бронхов и желудка.
Необходимо провести рентгенологическое исследование, при котором можно локализовать свежие фокусы в легочной ткани или лимфоузлах.
Рентгенологическая картина
При первичном комплексе протекает три основные взаимосвязанных процесса: поражение легочной ткани, обильный синтез железистого компонента и связывающего их лимфангоита. Прежде чем патология становится биполярной происходит фаза активной инфильтрации клеточными компонентами легочной ткани. На рентгенограмме инфильтрат представлен областью с низкой эхогенностью. Данное затемнение заходит на корень легкого или вовсе его перекрывает. Инфильтрат имеет различные размеры. От пораженного участка специалисты выделяют следующие виды:
Патанатомия
Морфологическим выражением процесса является три компонента, которые входят в состав первичного туберкулезного комплекса:
Варианты течения
| Первичный туберкулезный комплекс | ||
| Первичный эффект | Лимфангит | Казеозный лимфангит |
| Инкапсуляция | Склероз | Инкапсуляция |
| Петрификация | Петрификация | |
Четыре стадии
Выделают 4 этапа развития первичного туберкулезного комплекса:
На рентгене высматриваются три составные части:
- фокус в легочной ткани, его размер и форма могут варьировать, эрогенная активность зависит от интенсивности протекающего процесса;
- просматривается четкий лимфангоит;
- в области корня легких отмечается увеличение инфильтрированных лимфатических узлов. Корень на рентгенограмме будет расширенным, эхогенность повышена.
Фокус сморщивается, его эрогенная интенсивность возрастает, становятся более отчетливыми контуры поражения. Уменьшается лимфангоит и инфильтрация лимфатических узлов.
Очаг уменьшается, размер составит 1 см в диаметре, отмечаются известковые включения, которые на рентгене будут иметь интенсивную эхогенность. Они образуются в лимфоузлах корня легких. Очаг с основанием легких соединен тонкими нитями лимфангоита.
Очаг поражения значительно уменьшается, плотность и эхогенность возрастает. Он четко очерчен, зачастую имеет неправильную форму. Покрыт неплотным кальцификатом, отмечаются вкрапления. При благоприятном исходе образуется очаг Гона.
При своевременной диагностике, а также эффективном лечении исход благоприятный. Фокус склонен к полному рассасыванию. Структура и рисунок легких в итоге полностью восстанавливаются.
Дифференциальная диагностика
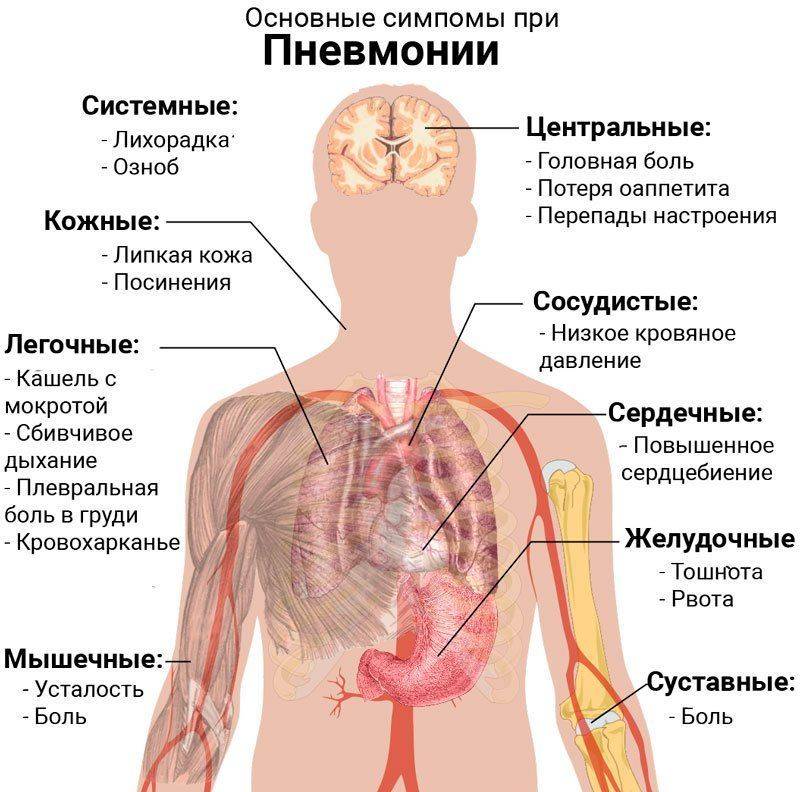
Особо важно дифференцировать первичный туберкулез от пневмоний, так как они имеют схожую клиническую картину.
| Критерий сравнения | Первичный туберкулез | Пневмония |
| Начало клинических проявлений | Сглаженное. | Острое, резкое, быстро протекающее. |
| Температура | На начальных стадиях без повышения температуры или с субфебральной формой. | Высокая, может достигать 41 градуса. |
| При аускультации | Жесткое дыхание, возможно прослушивание хрипов. | Сильное приглушение легочного звука, значительное голосовое дрожание, обили хрипов при прослушивании. |
| Лабораторные показатели крови | Выявляется повышение лейкоцитарного индекса, монопения, эозинопения. | Высокие показатели лейкоцитарного индекса и нейтрофилии. |
| Туберкулиновая проба | + | — |
| Присутствие микобактерий в мокроте и смывах | Есть | Нет |
| Реакция склер, кожи и суставов | Параспецифические реакции. | Отсутствуют. |
Лечение первичного и вторичного туберкулеза
Терапия должна быть разнонаправленна, как в отношении возбудителя туберкулеза, так и в отношении симптоматомов. Первичный и вторичный туберкулез лечатся аналогично.
Комплексный подход в отношении антибиотикотерапии добивается применением нескольких антибактериальных препаратов. Их количество может быть от трех до пяти. Курс в среднем составляет от полугода до года.
В отношении патогенетической терапии применяются иммуностимуляторы (витамины, микроэлементы, диета), противовоспалительные средства с осторожностью (кортикостероиды), физиотерапия, дыхательная гимнастика.
Так как у возбудителя есть резистентность ко многим видам антибиотиков, то лечение данными препаратами у некоторых больных не имеет положительного эффекта.
Показания к иссечению легкого:
- Открытие каверн:
— бактериоотделение во внешнюю среду вместе с мокротой, а также вторичное самозаражение через кровоток и лимфу;
— безрезультатное медикаментозное лечения в течение нескольких месяцев;
— открытие кровотечения опасное для жизни больного;
— кровохарканье;
— возможность рецидива. - Имеются значительные остаточные фокусы. В этом случае медикаментозно невозможно достичь стерилизации данных очагов, что дает высокие риски рецидива.
- Устойчивость штамма к большинству медикаментов.
- Осложнение очагового поражения эмпиемой плевры и коллапсом легкого.
- Подозрение на онкологическое осложнение.
Хирургическое вмешательство не может быть самостоятельным лечением. Применяется сочетанная терапия, которая дополняется антибиотиками различных групп, противовоспалительными препаратами, обезболивающими, жаропонижающими, иммунокорректирующими.
Без лечения туберкулез имеет высокий летальный исход, вероятность которого в общей массе составляет 50%.
Основным способом лечения туберкулеза в наши дни является поликомпонентная химиотерапия, то есть терапия с применением сразу нескольких различных компонентов. Данный способ подразделяется на несколько видов по количеству используемых лекарственных элементов.
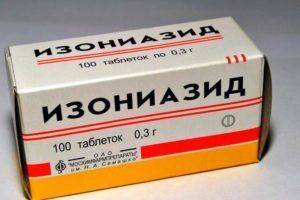
Трёхкомпонентная схема лечения
- Стрептомицин;
- Изониазид;
- Парааминосалициловая кислота.
Для усиления антибактериального эффекта возможно применение следующей схемы:
- рифабутин/рифампицин;
- стрептомицин/канамицин;
- изониазид/фтивазид;
- пиразинамид /этионамид.
Керолл Стибл разработал эту тактику в 80-ых годах прошлого века. Применяется на сегодняшний день в большинстве стран.
Данная схема имеет высокую эффективность в антибактериальном эффекте, однако ее применение ограничивается большим количеством побочных эффектов. Довольно тяжело переносится пациентами.
Схема аналогична четырехкомпонентной схеме + циклосерин/капреомицин.

Данный способ применяется при образовании каверн с толстой фиброзной стенкой. Из-за сложности техники операции используется достаточно редко. Имеет осложнения — гнойный сепсис. Метод остался вспомогательным в терапии.
Профилактика первичного туберкулезного комплекса
Туберкулез — это социальная болезнь, развитие которой прямо пропорциально условиям жизни социума. Причинами высокой заболеваемости и распространенности является снижение социально-экономических условий, высокое количество лиц без определенного места жительства, высокий уровень миграции, снижение жизненного уровня населения.
Частота заражения лиц мужского пола в 3 раза выше, чем женского. Наиболее подвержена возрастная группа 20-40 лет.
В условиях учреждений лишения свободы заболеваемость возрастает в 40 раз. Это связано со скученностью содержания лиц заключения, низкими санитарно-гигиеническими условиями (отсутствие проветривания, высокая влажность в помещениях).
Профилактика
Профилактические меры могут быть первичными и вторичными:
- Вакцинация. Особо актуально для возрастных групп, включающих новорожденных и детей раннего возраста.
- Улучшение условий жизни.
- Улучшение условий труда. Особо актуально для ряда профессий, которая подразумевает работу с пыльными материалами либо в условиях запыления рабочего пространства.
- Улучшение экологической обстановки.
- Пропаганда, а также соблюдение санитарно-гигиенических норм.
- Обязательное ежегодное флюорографическое обследование.
- Здоровый образ жизни, отказ от вредных привычек.
- Здоровые рациональное питание.
- Подержание иммунитета на высоком уровне. При необходимости коррекция иммуномодуляторами, витаминными препаратами, средствами, содержащими в своем составе микроэлементы.
Если Вы заметили симптомы даже незначительной выраженности следует обратится к терапевту, фтизиатру или пульмонологу.
Медицинский эксперт статьи

Первичный туберкулёз сопровождается поражением лимфатических узлов, лёгких, плевры, а иногда и в других органов: почек, суставов, костей, брюшины. Зона специфического воспаления может быть очень небольшой и при обследовании оставаться скрытой. При большом объёме поражения его обычно обнаруживают при клиническом и лучевом обследованиях пациента.
Различают три основные формы первичного туберкулёза:
- туберкулёзную интоксикацию;
- туберкулёз внутригрудных лимфатических узлов;
- первичный туберкулёзный комплекс.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
Туберкулёзная интоксикация
Туберкулёзная интоксикация - ранняя клиническая форма первичного туберкулёза с минимальным специфическим поражением. Она развивается у людей с относительно небольшими функциональными нарушениями в иммунной системе. В результате образования токсичных продуктов возникает транзиторная бактериемия и токсемия, усиливающие специфическую сенсибилизацию тканей к микобактериям и продуктам их жизнедеятельности и повышающие наклонность к выраженным токсико-аллергическим тканевым реакциям.
Микобактерии при туберкулёзной интоксикации в основном находятся в лимфатической системе, постепенно оседая в лимфатических узлах и вызывая гиперплазию лимфоидной ткани. В результате развивается микрополиаденопатия, характерная для всех форм первичного туберкулёза.
Туберкулёзная интоксикация проявляется различными функциональными расстройствами, высокой чувствительностью к туберкулину и микрополиаденопатией. Длительность туберкулёзной интоксикации как формы первичного туберкулёза не превышает 8 мес. Протекает она чаще благоприятно. Специфическая воспалительная реакция постепенно затихает, единичные туберкулёзные гранулёмы подвергаются соединительнотканной трансформации. В зоне туберкулёзного некроза откладываются соли кальция и формируются микрокальцинаты.
Иногда туберкулёзная интоксикация приобретает хроническое течение или прогрессирует с формированием локальных форм первичного туберкулёза. Обратное развитие туберкулёзной интоксикации ускоряется при лечении противотуберкулёзными препаратами.
Туберкулёз внутригрудных лимфатических узлов
Туберкулёз внутригрудных лимфатических узлов - самая частая клиническая форма первичного туберкулёза, затрагивающая различные группы внутригрудных лимфатических узлов. Воспаление чаще развивается в лимфатических узлах бронхопульмональной и трахеобронхиальной групп, обычно без вовлечения в специфический процесс ткани лёгкого. Туберкулёзное поражение лимфатических узлов бронхопульмональной группы часто называют бронхоаденитом.
После инфицирования микобактериями туберкулёза в лимфатических узлах развивается гиперпластическая реакция с последующим образованием туберкулёзных гранулём. Прогрессирование специфического воспаления приводит к постепенному замещению лимфоидной ткани туберкулёзными грануляциями. Зона казеозного некроза со временем может значительно увеличиваться и распространяться почти на весь лимфатический узел. В прилежащих к лимфатическому узлу клетчатке, бронхах, сосудах, нервных стволах, медиастинальной плевре возникают параспецифические и неспецифические воспалительные изменения. Патологический процесс прогрессирует и захватывает другие, ранее не изменённые лимфатические узлы средостения. Общий объём локального поражения бывает весьма значительным.
В зависимости от величины поражённых внутригрудных лимфатических узлов и характера воспалительного процесса условно выделяют инфильтративную и туморозную (опухолевидную) формы заболевания. Под инфильтративной формой понимают преимущественно гиперпластическую реакцию ткани лимфатического узла с незначительным казеозным некрозом и перифокальной инфильтрацией. Туморозную форму ассоциируют с выраженным казеозным некрозом в лимфатическом узле и весьма слабой инфильтративной реакцией в окружающих его тканях.
Течение неосложнённого туберкулёза внутригрудных лимфатических узлов чаще благоприятное, особенно при ранней диагностике и своевременно начатом лечении. Перифокальная инфильтрация рассасывается, на месте казеозных масс формируются кальцинаты, капсула лимфатического узла гиалинизируется, развиваются фиброзные изменения. Клиническое излечение с формированием характерных остаточных изменений наступает в среднем через 2-3 года от начала заболевания.
Осложнённое или прогрессирующее течение туберкулёза внутригрудных лимфатических узлов может привести к специфическому поражению лёгочной ткани. Лимфогематогенную и бронхогенную генерализацию процесса наблюдают у больных с прогрессирующими нарушениями в иммунной системе, которые углубляются на фоне туберкулёза. Чаще это происходит при позднем выявлении заболевания и неадекватном лечении.
Первичный туберкулёзный комплекс
Первичный туберкулёзный комплекс - наиболее тяжёлая форма первичного туберкулёза, поражающая, как первичного туберкулёзного комплекса связывают с высокой вирулентностью возбудителя и значительными нарушениями клеточного иммунитета.
Первичный туберкулёзный комплекс - локальная клиническая форма первичного туберкулёза, при которой выделяют три компонента специфического поражения: первичный аффект с перифокальной реакцией, туберкулёз регионарного лимфатического узла и связующая их зона туберкулёзного лимфангита.
Первичный туберкулёзный комплекс с поражением лёгкого и внутригрудных лимфатических узлов может развиваться двумя путями. При массивном аэрогенном заражении вирулентными микобактериями туберкулёза в месте их внедрения в лёгочную ткань возникает первичный лёгочный аффект в виде ацинозной или лобулярной казеозной пневмонии с зоной перифокального воспаления. Аффект локализуется в хорошо вентилируемых отделах лёгкого, обычно субплеврально. Воспалительная реакция распространяется на стенки лимфатических сосудов. Микобактерии туберкулёза с током лимфы проникают в регионарные лимфатические узлы. Внедрение микобактерий приводит к гиперплазии лимфоидной ткани и развитию воспаления, которое после кратковременной неспецифической экссудативной фазы приобретает специфический характер.
Так формируется комплекс, состоящий из поражённого участка лёгкого, специфического лимфангита и зоны туберкулёзного воспаления в регионарных лимфатических узлах.
Кроме того, при аэрогенном инфицировании микобактерии туберкулёза могут проникать через неповрежденную слизистую оболочку бронха в перибронхиальные лимфатические сплетения и. далее, в лимфатические узлы корня лёгкого и средостения, где развивается специфическое воспаление. В прилежащих к ним тканях возникает неспецифическая воспалительная реакция. Возникающие расстройства приводят к лимфостазу и расширению лимфатических сосудов.
Возможен лимфогенный ретроградный путь развития. При распространении воспаления из лимфатического узла на стенку прилежащего бронха микобактерии могут проникнуть в лёгочную ткань и бронхогенным путём. Внедрение микобактерий в лёгочную ткань обусловливает развитие воспалительной реакции, которая обычно захватывает терминальную бронхиолу, несколько ацинусов и долек. Воспаление быстро приобретает специфический характер: образуется зона казеозного некроза, окруженная грануляциями. Так вслед за поражением внутригрудных лимфатических узлов формируется лёгочный компонент первичного туберкулёзного комплекса.
При первичном туберкулёзном комплексе наблюдают распространённые специфические, выраженные параспецифические и неспецифические изменения. Тем не менее сохраняется тенденция к доброкачественному течению заболевания. Обратное развитие происходит медленно. Положительному результату способствуют ранняя диагностика первичного туберкулёзного комплекса и своевременно начатое адекватное лечение.
При обратном развитии первичного туберкулёзного комплекса постепенно рассасывается перифокальная инфильтрация, грануляции трансформируются в фиброзную ткань, казеозные массы уплотняются и пропитываются солями кальция. Вокруг формирующегося очага развивается гиалиновая капсула. Постепенно на месте лёгочного компонента образуется очаг Гона. Со временем очаг Гона может подвергнуться оссифицикации. В лимфатических узлах аналогичные репаративные процессы происходят несколько медленнее и также завершаются образованием кальцинатов. Излечение лимфангита сопровождается фиброзным уплотнением перибронхиальной и периваскулярной тканей.
Формирование очага Гона в лёгочной ткани и образование кальцинатов в лимфатических узлах - морфологическое подтверждение клинического излечения первичного туберкулёзного комплекса, которое наступает в среднем через 3,5-5 лет после начала заболевания.
У больных с выраженным иммунодефицитом первичный туберкулёз иногда приобретает хроническое, волнообразное, неуклонно прогрессирующее течение. В лимфатических узлах наряду с медленно образующимися кальцинатами обнаруживают свежие казеозно-некротические изменения. В патологический процесс постепенно вовлекаются новые группы лимфатических узлов, отмечаются повторные волны лимфогематогенной диссеминации с поражением ранее не изменённых отделов лёгких. Очаги гематогенных отсевов формируются и в других органах: почках, костях, селезёнке.
При всех формах первичного туберкулёза обратное развитие туберкулёзного процесса и клиническое излечение сопровождаются гибелью большей части микобактерий и элиминацией их из организма. Однако часть микобактерий трансформируется в L-формы и персистирует в остаточных посттуберкулёзных очагах. Изменённые и неспособные к размножению микобактерии поддерживают нестерильный противотуберкулёзный иммунитет, который обеспечивает относительную устойчивость человека к экзогенной туберкулёзной инфекции.
Читайте также:


