Препараты для профилактики туберкулеза у вич инфицированных
Химиопрофилактика – это медикаментозная профилактика заражения туберкулезом, которая осуществляется для человека, имевшего однократный контакт с возбудителем, либо имеющего постоянный такой контакт. Профилактика проводится по назначению врача с той или иной периодичностью, и теми или иными препаратами, подбор которых осуществляется на основании индивидуальных особенностей организма пациента.
В данной статье рассказано о том, какие препараты для профилактики туберкулеза применяются в Российской Федерации в настоящее время, как их применяют в общем случае, и как их получить.
Принцип действия
Каков же принцип действию у таких препаратов? При попадании в организм, химические вещества из них воздействуют на бактерии туберкулеза, попавшие в дыхательную систему при контакте с бактериовыделителем (зараженным человеком). Препарат воздействует на них, снижая их активность и препятствуя размножению. В результате значительно снижается вероятность развития заболевания, так как сил иммунитета организма оказывается достаточно для борьбы с ослабленным возбудителем.
Эффективность такого лекарства бывает очень высока. В большинстве случаев, при своевременно проведенной профилактике заражения удается избегать. Своевременной ее можно назвать в случае, если человек обратился в медицинское учреждение, получил назначения и консультацию и начал лечение в течение нескольких дней после однократного контакта с бактериовыделителем (зараженным).
В случае с людьми, которые подвержены постоянной опасности заражения (живут в одной квартире с заболевшим, являются работником противотуберкулезного медучреждения, работают на предприятиях животноводства и т. п.), то профилактика для них должна проводиться один раз в полгода.

По степени эффективности воздействия препараты делятся на высокоэффективные и среднеэффективные. Подходящий препарат выбирается врачом, который оценивает реальную опасность заражения для конкретного пациента.
Группы препаратов
В первую группу включаются препараты для профилактики туберкулеза высокой эффективности. Такие лекарства отличаются от среднеэффективных более высокой токсичностью, более выраженными побочными эффектами и более выраженной эффективностью. Эти средства по отдельности или в комплексе назначаются чаще всего. Их назначают людям, имевшим длительный контакт с бактериовыделителем, имевшим пусть и однократный, но близкий контакт, людям со сниженным иммунитетом, детям, тем, кто пребывает в очаге распространения инфекции, в эпицентре эпидемии.
- Изониазид – бактерицидное средство активного действия по отношению к возбудителю туберкулеза, назначается, обычно, тем, кто имеет длительный контакт с носителем. Назначается по одной таблетке (300 мг действующего вещества) в сутки на срок около 3 месяцев. Такая дозировка максимальная, но может быть уменьшена по показаниям врача-фтизиатра. Противопоказания: эпилепсия, полиомиелит, судороги, атеросклероз. Средство имеет множество побочных эффектов: гинекомастию, рвоту и т. д.;
- Рифампицин – антибиотик, эффективный против туберкулеза, который одинаково эффективно используется как для профилактики, так и для лечения. Нарушает синтез РНК в бактериях, помимо туберкулеза, эффективен при стрептококках, стафилококках, хламидиях, бациллах и т. д. Дозировка препарата рассчитывается на 0,1 г на 1 кг веса, как для детей, так и для взрослых. Принимается средство натощак, запивая большим количеством воды, один раз в день, на протяжении от трех месяцев. Противопоказания: болезни печени, почек. Побочные эффекты: рвота, тошнота, отек Квинке и др.
Для профилактики обычно назначается какой-то один из этих препаратов, тогда как для лечения они, зачастую назначаются к приему в комплексе.
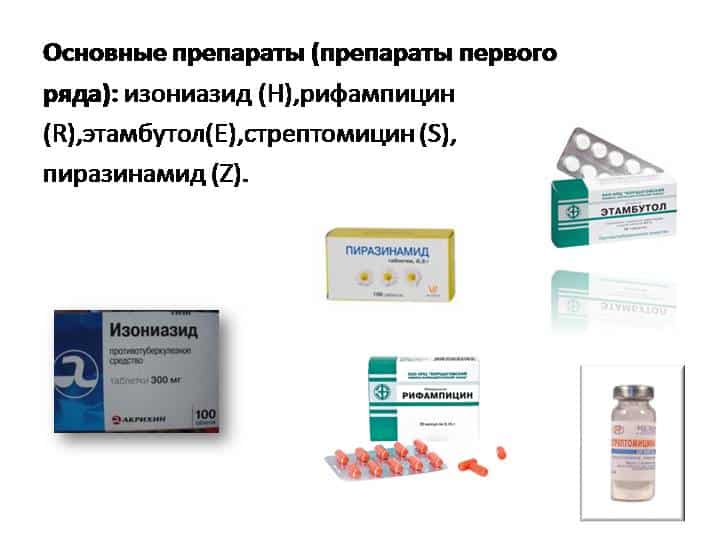
Это препараты чуть меньшей эффективности. Профилактика туберкулеза ими ведется, когда реальная опасность заражения не высока.
- Стептомицин – антибиотик широкого спектра. При проведении профилактики туберкулеза однократная и суточная доза препарата высчитываются индивидуально, но максимальная суточная дозировка не должна превышать 4 г. Длительность лечения также подбирается индивидуально, но, обычно, она составляет нескольких месяцев;
- Канамицин принимается 6-ти дневным курсом, на протяжении которого пьется 1 раз в сутки по 1 г для взрослого и 15 мг для ребенка. На седьмой день делается перерыв, а затем курс повторяется. Длительность лечения и количество курсов определяется индивидуально;
- Виомицин пьется на протяжении 2-3 месяцев в строго индивидуальных дозировках, один раз в день;
- Циклосерин пьют после еды, в первые 12 часов – 0,25 г однократно, затем каждые 8 часов – еще по 250 мг, но важно не превысить максимальную суточную дозировку в 1 г;
- Этамбутол принимается около 9 месяцев. Начальная дозировка составляет 15 мг на 1 кг веса тела, принимается один раз в день. Постепенно дозировка увеличивается до 30 мг на 1 кг массы тела;
- Протионамид принимают по 250 мг три раза в день взрослыми, при хорошей переносимости дозировку постепенно увеличивают до 500 мг. Длительность курса лечения – от полугода;
- Этионамид почти полный аналог предыдущего препарата, чаще всего назначается по той же схеме;
- Пиразинамид принимается ежедневно по 2 г или два раза в неделю по 3 г на протяжении от полугода.
Приведены ориентировочные дозировки. Реальные же могут существенно отличаться.

Довольно малоэффективные средства, назначающиеся в случаях, когда реальная угроза заражения практически отсутствует.
- ПАСК принимаются за полчаса-час до приема пищи, запивая большим количеством воды. Суточная дозировка для взрослых – 12 г, разделенные на 3-4 приема, для детей – 0,2 г на 1 кг веса 3-4 раза в день, но не более 10 г в сутки;
- Тиоацетазон принимают после еды, один раз в день по 0,1 или 0,15 г в сутки. Допустимо и разбивание суточной дозы на несколько приемов. Необходимо запивать достаточным количеством воды.
Такие препараты используются только для профилактики, для лечения они в большинстве случаев не эффективны.
Можно принимать самостоятельно?
Обратите внимание на то, что данные препараты достаточно токсичны, потому самостоятельное их назначение недопустимо. В статье приведены только приблизительные дозировки, но фактическую терапевтическую дозу может определить только врач. Он же назначит наиболее эффективную в каждом конкретном случае схему лечения.
Как получить?
Таблетки для профилактики туберкулеза выдаются бесплатно. Для этого нужно иметь рецепт от врача, оформленный по определенным правилам, который нужно обновлять каждый месяц. Но средство выдает не любая аптека. В каждом регионе есть несколько аптек, которые могут выдавать такие препараты бесплатно. Получение лекарств происходит каждый месяц, рецепт может дать фтизиатр или терапевт.
Вывод
Медикаментозная профилактика – абсолютно надежный способ избежать заражения туберкулезом. По этой причине при подозрении на контакт с бактериовыделителем необходимо незамедлительно обратиться к врачу. В противном случае, есть риск заразиться тяжелым заболеванием, которое может даже привести к летальному исходу.
Эпидемиологическая ситуация по ВИЧ-инфекции в России продолжает усугубляться. Число выявленных за 2000 год инфицированных ВИЧ увеличилось в 300 раз по отношению к 1995 году.
Основной причиной резкого роста заболеваемости ВИЧ-инфекцией начиная с 1996 года явилось быстрое распространение вируса при внутривенном введении наркотиков. До 1995 года такой путь роста инфекции в России не регистрировался.
На конец 2000 года в России в центрах по профилактике и борьбы со СПИДом на учёте состоял 78 571 больной; среди последних туберкулёз в форме вторичного заболевания зарегистрирован у 753 человек, что составляет почти 1%.
Лица, одновременно инфицированные ВИЧ и туберкулёзом, подвержены высокому риску заболевания, так как ежегодная вероятность возникновения туберкулёза равна 5-10%, в то время как у остального контингента она не превышает 10% в течение всей жизни.
Анализируя возрастную характеристику больных инфицированных ВИЧ и туберкулёзом, становится ясно, что в 90% случаев заболевают мужчины и около 10% — женщины. Обращает на себя внимание высокий удельный вес молодёжи, заболевшей двойной инфекцией в возрасте от 21 до 30 лет — 50%, для которых характерны высокая инфицированность туберкулёзом, с одной стороны, и активное сексуальное поведение — с другой. Следственно, эти лица являются наиболее высокой группой риска по выявлению двойной инфекции.
Профилактика туберкулёза у ВИЧ-инфицированных делится на три этапа.
Первичная профилактика туберкулёза у ВИЧ-инфицированных направлена на предупреждение заболевания туберкулёзом среди лиц, больных ВИЧ-инфекцией, но ещё не имеющих туберкулёза.
В связи с этим необходимы следующие действия.
- Полноценная информация о туберкулёзе и мерах его профилактики, как больных ВИЧ-инфекцией, так и их родственников и лиц, ухаживающих за такими больными, путём:
- организации консультаций больных ВИЧ-инфекцией по вопросам туберкулёза при центрах СПИДа, в наркологических диспансерах, ИТУ и т.д.;
- демонстрацией наглядных пособий (видеофильмов, клипов, санитарных бюллетеней).
- Химиопрофилактика заболевания туберкулёзом у больных ВИЧ-инфекцией с учётом стадий ВИЧ-инфекции и снижения чувствительности к туберкулёзу.
- Обучение медицинского персонала, работающего с ВИЧ-инфицированными, основным аспектам фтизиатрической помощи.
- Организация и контроль проведения противоэпидемиологических мероприятий в отношении туберкулёзной инфекции при госпитализации больных ВИЧ-инфекцией, при амбулаторном наблюдении в ИТУ и т.д.
Специфическая вакцинопрофилактика ВИЧ-инфицированным не проводится.
Второй этап для выделения лиц с высоким риском заболевания туберкулёзом на фоне ВИЧ-инфекции проводят следующим образом:
- Всех вновь выявленных ВИЧ-инфицированных обязательно осматривает фтизиатр, отмечая в амбулаторной карте подробный анамнез в отношении повышенного риска заболевания туберкулёзом.
- Сразу при взятии на учёт и далее 1-2 раза в год (в зависимости от степени риска заболевания туберкулёзом) проводят рентгенографию органов грудной клетки (создаётся R-архив).
- При постановке пациентов на учёт по поводу ВИЧ-инфекции проводят тест на тубинфицированность, а затем, в период динамического наблюдения, пробу Манту выполняют 2 раза в год с регистрацией её результата в карте диспансерного наблюдения. У лиц, выделяющих мокроту, проводят её исследование на МБТ.
- 4. Больным ВИЧ-инфекцией при выявлении гиперергической пробы, виража или нарастании реакции на туберкулин фтизиатром проводится химиопрофилактика или лечение туберкулёза.
Третий этап предусматривает предупреждение прогрессирования или осложнений заболевания после того, как болезнь проявилась, и должен включать:
- Организацию контролируемого лечения туберкулёза у больных ВИЧ-инфекцией.
- Создание системы психологической и социальной адаптации больных.
- Стационарное лечение больных туберкулёзом на поздних стадиях ВИЧ-инфекции осуществляется специалистом по ВИЧ-инфекции в боксах инфекционной больницы или центра СПИД, так как, кроме туберкулёза у этих больных требуется лечение ВИЧ-инфекции и диагностика и лечение других вторичных заболеваний, но при консультативной помощи фтизиатра.
Проблема сочетания туберкулёза и ВИЧ-инфекции тесно переплетается с проблемой лекарственной устойчивости МБТ к противотуберкулёзным препаратам. При полирезистентности преобладает устойчивость к изониазиду, рифампицину и этамбутолу. Обычно возникновение полирезистентности отражает неаккуратность лечения и нерегулярность приёма препаратов данным контингентом больных. [11]. В значительном проценте случаев полирезистентность является результатом внутрибольничной инфекции, когда больные, госпитализированные по поводу симптомов иммунодефицита, заражаются уже устойчивыми формами возбудителя от других больных СПИДом, ранее лечившихся по поводу туберкулёза. [11, 10]. Данный путь распространения инфекции прослежен во многих госпиталях и подтвержден методами молекулярной эпидемиологии. [1, 8].
Патогенез туберкулёза у ВИЧ-инфицированных остается не вполне ясным. Методы молекулярной эпидемиологии, получившие распространение в последние годы, убеждают в том, что большинство случаев туберкулёза у ВИЧ-инфицированных представляют собой либо впервые развившиеся поражения, либо результат экзогенной инфекции. [5]. Генетическая идентичность штаммов микобактерий, вызвавших внутригоспитальные вспышки туберкулёза у ВИЧ-инфицированных больных, была подтверждена в 53-60% случаев. [1, 3, 11].
Взаимоотношения между туберкулёзом и ВИЧ-инфекцией представляются весьма сложными и недостаточно изученными. Значительное подтверждение и снижение количества CD4-лимфоцитов у больных сочетанной инфекцией сопровождается ослаблением активности альвеолярных макрофагов, усилением размножения в легких МБТ, что способствует диссеминации туберкулёза. [7]. Наряду с этим МБТ и их продукты активируют размножение ВИЧ. Это, в свою очередь, предрасполагает к пробуждению латентной ВИЧ-инфекции. [3, 11].
ВИЧ-инфекция не только провоцирует развитие туберкулёза, но и оказывает резко выраженное отрицательное влияние на его симптоматику и течение. По данным ряда исследований, клинические проявления различных оппортунистических инфекций у ВИЧ-инфицированных больных возникают при разной степени подавления иммунитета. Туберкулёз относится к наиболее вирулентным инфекциям, возникающим ранее других. Клинико-рентгенологические проявления туберкулёза у ВИЧ-инфицированных больных и у больных СПИДом в значительной степени зависят от степени угнетения иммунитета. При этом количество CD4-клеток рассматривается в качестве маркера иммунокомпетентности макроорганизма. [9]. В норме число таких клеток варьирует от 500-2000×10 9 л –1 . По мере снижения их количества в крови до 200×10 9 л –1 наряду с легочными формами поражения всё чаще начинают обнаруживаться внелегочные локализации туберкулёза. Милиарный туберкулёз и менингит преимущественно развиваются при количестве CD4 около 100×10 9 л –1 и ниже. [10].
Туберкулёзные изменения по данным рентгенографии грудной клетки у ВИЧ-положительных больных отличаются более частым развитием прикорневой аденопатии, милиарных высыпаний, наличием преимущественно интерстициальных изменений и образованием плеврального выпота. В то же время у них достоверно реже поражаются верхние отделы лёгких, не столь часто формируются полости распада и ателектазы. Нередко у ВИЧ-инфицированных больных вместо милиарных высыпаний на R-граммах лёгких обнаруживались диффузные инфильтративные затемнения. Нарушения питания, весьма характерных для больных СПИДом, ещё более изменяют клинико-рентгенологические проявления туберкулёза, а также способствуют развитию кандидоза, дерматитов и нейрофизиологических отклонений у больных с сочетанной инфекцией.
Распространенность поражений, наклонность к диссеминации с множественными внелегочными локализациями, рассматриваются как главные отличительные особенности туберкулёза у ВИЧ-инфицированных больных. Их обнаружение должно вызвать подозрение на иммуннонекомпетентность даже при отрицательных реакциях на ВИЧ-инфекцию. Развитие менингита весьма характерно для ВИЧ-положительных больных. Показательно, что экссудативный плеврит у ВИЧ-инфицированных больных развивается чаще, чем у ВИЧ-отрицательных.
Не только ВИЧ-инфекция оказывает неблагоприятное влияние на течение туберкулёза, но и сам туберкулёз способствует прогрессированию латентной ВИЧ-инфекции и развитию СПИДа.
Пока ещё немногочисленные исследования по химиотерапии легочного и внелегочного туберкулёза у ВИЧ инфицированных больных подтвердили столь высокую её эффективность, как и у ВИЧ отрицательных пациентов. [2]. Сохраняющиеся более высокими показатели летальных исходов у больных СПИДом отнюдь не всегда связаны с безуспешностью противотуберкулёзной терапии, а объясняются развитием другой оппортунистической инфекции. Высокая эффективность противотуберкулёзной терапии в определенной степени связана с одинаковой фармакокинетикой изониазида, рифампицина и пиразинамида, отмеченной как у ВИЧ-инфицированных, так и у ВИЧ-отрицательных больных туберкулёзом. [4, 8].
У больных с сочетанной патологией чаще, чем у остальных, наблюдаются побочные реакции на лекарственные препараты. [10]. Изониазид и рифампицин оказывают на них более выраженное гепато- и гематоксическое действия. Однако исключение рифампицина заметно снижает эффективность лечения туберкулёза. Рифабутин переносится больными с сочетанной инфекцией значительно лучше рифампицина.
Стойкость достигнутых результатов противотуберкулёзной терапии ещё не уточнена. Большинство авторов указывают на более высокую частоту рецидивов и обострений туберкулёза у ВИЧ-инфицированных больных, что непосредственно связано со степенью подавления клеточного иммунитета. [6].
Дозировка — 150 мг 4 раза в день (суточная доза — 0,6 г). Стоимость три-терапии составляет 10 тысяч долларов.
Более высокая эффективность подобной комплексной терапии объясняется нормализацией иммунных реакций, сопровождающихся повышением количества CD4-лимфоцитов в крови и реверсией кожных туберкулиновых реакций. Однако в результате этих сдвигов нередко отмечается и парадоксальные реакции в виде обострения туберкулёзного процесса на фоне проводимого лечения.
Традиционная терапия туберкулёза у больных в термальной стадии оказывается неэффективной, так как больные умирают от других инфекций и осложнений СПИДа (пневмоцистные пневмонии). На первом этапе лечения ВИЧ+туберкулёза чаще применяют комбинацию: канамицин + протионамид + таривид или протионамид + таривид + мак-саквин.
На втором этапе назначают 2 АБП — протионамид + пиразинамид + этамбутол до 18 месяцев. В настоящее время назначение антиретровирусных средств считается необходимым элементом лечения туберкулёза у больных СПИДом.
- Двойная инфекция ВИЧ+туберкулёз чаще всего встречается среди молодых мужчин в возрасте 20-30 лет, сопровождается наркоманией и большими распространенными процессами.
- Больные сочетанной инфекцией ВИЧ+туберкулёз являются группой риска по формированию мультирезистентного туберкулёза, у них отмечается плохая переносимость противотуберкулёзных препаратов, вследствие чего их лечение необходимо проводить в стационарных условиях.
- Сопутствующие заболевания в виде кандидоза и гепатита являются серьёзным препятствием для проведения противотуберкулёзного лечения в полном объёме, характерном для интенсивной фазы.
- Плевриты туберкулёзной этиологии у таких больных отличаются злокачественным течением с повторным накоплением экссудата после пункции.
- Необходимо проводить лечение ретровирусной инфекции совместно с туберкулёзной инфекцией.
- Белозеров Е.С., Клебанов Я.А., Сапарбеков М.К. // СПИД, Алма-Аты, 1995.
- Греймер М.С., Рахманова А.Г., Чайка Н.А. и др. // Туберкулёз и СПИД, СПб, 1991.
- Карачунский М.А. // Туберкулёз при ВИЧ-инфекции — Проблемы туберкулёза, 2000., №1, с. 47-49.
- Казанцева А.П., Матковский B.C. // Туберкулёз у ВИЧ инфицированных — Справочник по инфекционным болезням, М, 1985 г., с. 264.
- Кравченко А.В. и др. // Терапевтический архив, 1997, Т. 68, №4, с. 69-71.
- Наркевич М.И., Фролова О.П., Кочетков Н.М. // ВИЧ/СПИД и родственные проблемы, 1998, т.2, №2, с. 76-79.
- Потемина Л.П., Рахманова А.Г. // Проблемы инфекционных патологий в районах Сибири, Дальнего Востока и Крайнего Севера, сб. тез., 1998, с. 23-24.
- Приймак А.А., Рахманова А.Г. и др. // Журнал микробиологии, 1999, №1 с. 67-69.
- Семенцов И.Я. // Туберкулёз у ВИЧ-инфицированных больных — Проблемы туберкулёза, 2000, №2, с. 48-49.
- Фролова О.П. и др. // Эпидситуация среди больных ВИЧ инфекцией в России и система мер его профилактики — Проблемы туберкулёза, 2001, №5, с. 31-33.
- Хауадамова Г.Т., Аруинова Б.К. и др. // Особенности течения туберкулёза у ВИЧ-инфицированных больных — Проблемы туберкулёза, 2001, №5, с. 34-35.
- Хоменко А.Г. // Туберкулёз, М, 1996.
При использовании материалов сайта ссылка на источник обязательна.

Инструкция по химиопрофилактике туберкулеза у взрослых больных ВИЧ-инфекцией
В Российской Федерации отмечается рост числа больных сочетанной туберкулез/ВИЧ инфекцией. Среди всех больных туберкулезом, состоящих на учете в противотуберкулезных учреждениях РФ, в 2014 г их число составило 12,7%. Ежегодный рост регистрации новых случаев сочетанной инфекции (ТБ/ВИЧ) связан с высокой распространенностью обеих инфекций в популяции и высокой частотой активации латентного туберкулеза на поздних стадиях ВИЧ-инфекции.
Для предотвращения развития туберкулеза у больных ВИЧ-инфекции помимо мероприятий направленных на предотвращение инфицирования их микобактериями туберкулеза и своевременно начатой антиретровирусной терапии применяется и – назначение противотуберкулезных противотуберкулезных препаратов – химиопрофилактика туберкулеза (ХП). Целью ХП туберкулеза у ВИЧ-инфицированных пациентов является снижение риска развития туберкулеза в результате заражения (первичного или повторного) и/или реактивации латентной туберкулезной инфекции (ЛТИ).
Согласно рекомендациям ВОЗ(2014) взрослым и подросткам, живущим с ВИЧ, при неизвестном или положительном результате туберкулиновой кожной пробы (ТКП), и при малой вероятности наличия активного ТБ, независимо от уровня иммуносупрессии следует назначить профилактическое лечение изониазидом в течение не менее 6 месяцев. Профилактическое лечение также нужно назначать тем, кто получает АРТ, кто ранее лечился от ТБ и беременным женщинам (настоятельная рекомендация, высокое качество научных данных).
Эффективность противотуберкулезной химиопрофилактики у больных ВИЧ-инфекцией с латентной туберкулезной инфекцией доказана в нескольких рандомизированных контролируемых исследованиях. Обзор исследований по проблеме (AkoloC, etal., 2010 г.) показал, что по сравнению с плацебо лечение латентной туберкулезной инфекции (то есть прием каких- либо противотуберкулезных препаратов) снижает риск развития активного туберкулеза на 32% у людей, живущих с ВИЧ в целом, и на 62% у лиц с положительной туберкулиновой кожной пробой. В настоящее время доказано, что проведение ХП изониазидом не увеличивает уровень устойчивости к препарату среди лиц, ранее проходивших профилактическое лечение (BalcellsM., et al, 2006).
Лучшие результаты по снижению риска развития туберкулеза у ВИЧ- инфицированных демонстрируют исследования по одновременному применению АРТ и превентивного лечения противотуберкулезными препаратами (RangakaM.etal),
Организация химиопрофилактики туберкулеза
При постановке на диспансерный учет в территориальный Центр по профилактике и борьбе со СПИДом врач-инфекционист определяет принадлежность пациента к группе риска по туберкулезу (в обязательном порядке выясняет наличие контактов с больными туберкулезом и проводит активный опрос о наличии клинических симптомов, характерных для туберкулеза: лихорадки, кашля, снижения массы тела, ночной потливости). Эти вопросы врач-инфекционист, врач-фтизиатр, а также врач любой другой специальности в обязательном порядке должны задать не только на первичном приеме, но и далее при каждой консультации.
Кроме того, при постановке на диспансерный учет и далее регулярно с частотой установленной Национальными протоколами (рекомендациями) по диспансерному наблюдению и лечению больных ВИЧ-инфекцией всем пациентам должно быть проведено цифровое флюорографическое или рентгенологическое обследование органов грудной клетки.
При выявлении контакта с больным туберкулезом, клинических симптомов или изменений на рентгенограмме, подозрительных на туберкулез, проводится консультация врача-фтизиатра и обследование, направленное на исключение активного туберкулеза (приказ МЗ РФ №951 от 29 декабря 2014 г.). Консультирование больного врачом-фтизиатром проводится в кабинете скринингового обследования на туберкулез в поликлинике по месту жительства или Центре СПИД.
При отсутствии признаков активного туберкулеза (клинических и рентгенологических) врач-инфекционист или врач-фтизиатр в территориальном Центре по профилактике и борьбе со СПИДом определяет показания для проведения ХП. Не следует направлять пациентов для проведения ХП в противотуберкулезные учреждения (если в них нет возможности полностью разделить потоки пациентов с ВИЧ-инфекцией и пациентов с туберкулезом) ввиду высокого риска заражения, в т.ч. повторного, с развитием заболевания.
Назначение режима химиопрофилактики проводится врачом- инфекционистом или врачом-фтизиатром по решению Врачебной комиссии после получения письменного информированного согласия пациента.
- снижение количества CD4+-лимфоцитов до 350 клеток/мкл и менее;
- положительные внутрикожные пробы с туберкулином, аллергеном туберкулезным рекомбинантым или лабораторные тесты IGRA вне зависимости от выраженности иммунодефицита;
- принадлежность к группам высокого риска развития туберкулеза вне зависимости от количества CD4+лимфоцитов и реакции на иммунологические тесты.
- лица, ранее перенесшие туберкулез (до инфицирования ВИЧ), в том числе спонтанно излеченный;
- лица из контакта с источниками туберкулезной инфекции, в т.ч. лица из очагов смерти от туберкулеза;
- лица, вернувшиеся из учреждений ФСИН в течение 3 лет после освобождения (если они не получали ХП ранее);
- лица, находящиеся под следствием и отбывающие наказание в учреждениях ФСИН.
Больному, уже состоящему на учете в Центре СПИД, но не получавшему ХП ранее, ее назначают при наличии показаний. Для повышения приверженности пациентов к ХП врачу- инфекционисту или врачу-фтизиатру необходимо провести грамотное консультирование о важности профилактического лечения, длительности его проведения и характеру нежелательных явлений, которые могут появиться в ходе лечения.
В процессе консультирования больному следует разъяснить, как протекает заболевание, обосновать необходимость лечения и подчеркнуть, насколько важно довести курс лечения до конца. Кроме того, пациенту следует объяснить, что ему необходимо обратиться в медицинское учреждение при появлении следующих симптомов: отсутствие аппетита, тошнота, рвота, ощущение дискомфорта в области живота, постоянная усталость или слабость, моча темного цвета, светлый стул или желтуха. Если при возникновении таких симптомов обратиться в медицинское учреждение не удается, то прием препарата следует немедленно прекратить.
Пациенту выдают препараты для профилактического лечения в соответствии с графиком визитов для получения АРВТ. Необходимо наличие обратной связи с пациентом (в течение первого месяца химиопрофилактики не реже 1 раза в 10-14 дней, далее – не реже 1 раза в месяц) для своевременной оценки развития нежелательных явлений, связанных с принимаемыми препаратами, и приверженности терапии.
Противопоказанием к проведению химиопрофилактики туберкулеза является наличие признаков активного туберкулеза.
- хронических заболеваниях печени в стадии декомпенсированного цирроза (класс В и С по шкале Чайлд-Пью);
- хронической болезни почек 4-5 стадии (для схем с рифампицином);
- заболеваниях ЦНС с эпилептическим синдромом.
При хронических заболеваниях печени в стадии декомпенсированного цирроза (класс В и С по шкале Чайлд-Пью) вопрос назначения химиопрофилактики и схемы терапии решает консилиум врачей в составе : фтизиатр, гепатолог, инфекционист. При почечной недостаточности 4-5 стадии противопоказаны рифампицин, рифабутин и рифампентин. При заболеваниях ЦНС с эпилептическим синдромом противопоказан изониазид.
Больному ВИЧ-инфекций может быть назначен один из режимов химиопрофилактики туберкулеза, сопоставимых по эффективности и безопасности:
- изониазид (5 мг/кг) и витамин В6 (15-25 мг/сутки) – 6 месяцев,
- изониазид (5 мг/кг) и витамин В6 (15-25 мг/сутки) + рифампицин (10 мг/кг) или рифабутин (5 мг/кг) – 3-4 месяца;
- изониазид 900 мг и витамин В6 (15-25 мг/сутки) + рифапентин 900 мг (для пациента с массой тела более 50 кг) один раз в неделю в течение трех месяцев.
Рекомендуемые дозы лекарственных средств для третьего режима ХП: изониазид: 15 мг/кг; рифапентин (по массе тела): 10,0-14,0 кг = 300 мг; 14,1-25,0 кг = 450 мг; 25,1-32,0 кг = 600 мг; 32,1-49,9 кг = 750 мг; > 50,0 кг = 900 мг. Пациент делает 12 визитов к врачу (один раз в неделю).
Режим ХП, включающий изониазид и рифапентин, должен проводиться под непосредственным наблюдением медицинского персонала (контролируемая ХП). Препарат рифапентин в составе схемы ХП туберкулеза можно использовать только у больных ВИЧ-инфекцией, не получающих АРВТ, поскольку назначение рифапентина противопоказано при терапии ингибиторами протеазы ВИЧ и ненуклеазидными ингибиторами обратной транскриптазы ВИЧ.
Для пациентов, инфицированных ВИЧ, контактировавших с больными туберкулезом с известной (задокументированной) устойчивостью МБТ как минимум к изониазиду, рифампицину (МЛУ) возможно назначение индивидуального профилактического лечения противотуберкулезными препаратами резервного ряда сроком не менее 3-х месяцев. ХП препаратами резерва должна назначаться фтизиатром, наблюдающего пациента по контакту, по согласованию с региональным координатором по проблемам сочетания ВИЧ-инфекции и туберкулеза и проводиться под непосредственным наблюдением.
При противопоказаниях к назначению рифампицина, рифабутина, рифампентина альтернативными схемами лечения являются:
- изониазид (5 мг/кг) и витамин В6 (15-25 мг/сутки) + пиразинамид (25 мг/кг) – 3-4 месяца.
- изониазид (5 мг/кг) и витамин В6 (15-25 мг/сутки) + этамбутол (15 мг/кг) – 3-4 месяца
Приоритетным является назначение комбинированных противотуберкулезных препаратов. Длительность ХП должна быть увеличена, если больной ВИЧ-инфекцией продолжает находиться в очаге туберкулёзной инфекции на период существования очага или находится в местах лишения свободы, где проведение химиопрофилактики изониазидом предпочтительно проводить в течение 36 месяцев (в связи с высоким уровнем заболеваемости и возможным риском контакта с больным туберкулезом).
При проведении ХП туберкулеза необходимо контролировать функциональное состояние печени (уровень аминотрансфераз, общего билирубина) через 1 месяц после начала ХП и далее 1 раз в 3 месяца при монотерапии изониазидом, и 1 раз в месяц при комбинированной схеме профилактического лечения. При исходно повышенном уровне аминотрансфераз первое исследование биохимического анализа крови следует провести через 2 недели после начала химиопрофилактки и в дальнейшем ежемесячно.
Основным критерием эффективности ХП является отсутствие случаев развития активного туберкулёза у лиц, получивших ХП, в течение 2-х последующих лет. Если через 1 год после проведения профилактического курса количество CD4+лимфоцитов у пациента не превышает 350 клеток в мкл следует ежегодно повторять ХП независимо от проведения антиретровирусной терапии вплоть до повышения CD4 выше уровня 350 в мкл. Алгоритм назначения ХП туберкулеза представлен в Приложении 1.
При показаниях к назначению АРВТ и ХП у больных ВИЧ-инфекцией при количестве СИ4+лимфоцитов менее 100 клеток/мкл с целью профилактики развития синдрома восстановления иммунной системы первоначально назначается химиопрофилактика туберкулеза, а через 5-7 дней присоединяется антиретровирусная терапия.
При показаниях к назначению АРВТ и ХП у больных ВИЧ-инфекцией при количестве CD4+лимфоцитов менее 100 клеток/мкл с целью профилактики развития синдрома восстановления иммунной системы первоначально назначается химиопрофилактика туберкулеза, а через 5-7 дней присоединяется антиретровирусная терапия.
При назначении препаратов из группы рифампицинов вместе с АРВТ необходимо обращать внимание на их взаимодействие с антиретровирусными препаратами. Схема лекарственных взаимодействий представлена в Приложении 2. Ответственность за организацию ХП ТБ пациентам с ВИЧ-инфекцией возлагается на регионального координатора по проблемам сочетанной туберкулез/ВИЧ инфекции.
Министерствам и департаментам здравоохранения субъектов РФ рекомендуется издать внутренние нормативные документы по организации и проведению ХП туберкулеза среди людей, живущих с ВИЧ-инфекцией с указанием ответственных лиц, в составе представителей головных противотуберкулезных учреждений регионов и Центров по профилактике и борьбе со СПИД.
Читайте также:


