Полный первичный инфекционный комплекс или аффект это
Микроскопически - шанкр – это интенсивный мононуклеарный воспалительный инфильтрат, состоящий из плазмоцитов, лимфоцитов, единичных макрофагов и полиморфноядерных лейкоцитов. Инфильтрат располагается периваскулярно.
В мелких сосудах - пролиферация эндотелиоцитов, практически закрывающих просвет сосуда (облитерирующий эндартериит). Среди клеток инфильтрата - фибробласты и коллагеновые волокна.
Исход шанкра – рубцевание. Это может быть неправильно расценено как выздоровление. На самом деле заболевание продолжается, трепонема, размножаясь, распространяется по лимфатическим и кровеносным сосудам по всему организму и через определенный период возникает генерализация процесса и заболевание переходит во вторую фазу.
Вторичный сифилис.
Характеризуется кожно-слизистыми высыпаниями, до 5 мм в диаметре, чаще генерализованными. Эти высыпания обозначают как сифилиды. В зависимости от интенсивности воспаления, преобладания экссудативных или некротических процессов различают:
На коже туловища и конечностей (кисти, стопы) - сыпь в виде розовых пятен (розеол), медно-красных узелков (папул). Поверхность кожи в межягодичных складках, в полости рта, на половых органах – влажная и блестящая. Папулезные изменения на пенисе, во влагалище и в области ануса могут превратиться в обширные бляшки.
(Рис.8)
Вследствие постоянного раздражения, папулы увеличиваются в размерах и сливаются в сплошные конгломераты, затрудняющие ходьбу. Такие папулы обозначают как плоские широкие кондиломы, которые имеют микроскопические отличия от остроконечных кондилом.
Сифилитические папулы располагаются на внутренней поверхности губ, языке, миндалинах, а также в области голосовых связок, вызывая осиплость. В этот период сифилис особенно опасен в отношении бытового заражения.
Волосы на голове редеют или выпадают на небольших округлых участках (сифилитическое облысение), могут выпадать брови, ресницы. На шее появляются белые мелкие пятна на коричневатом фоне (сифилитическая лейкодерма - "ожерелье Венеры").
Болезнь вспышками на протяжении нескольких лет. Высыпания сочетаются с генерализованной лимфоаденопатией.
Микроскопические изменения сифилид напоминают изменения при твердом шанкре, но плазмоцитарная инфильтрация менее интенсивна и ограничена периваскулярными муфтами. При папулезной сыпи - утолщение эпидермиса и удлинение межпапульных гребней.
Изъязвление меняет микро- и макроскопическую картину из-за появления гнойного воспаления, обусловленного вторичной инфекцией. Сифилиды содержат очень большое количество спирохет, которые при изъязвлении легко попадают в окружающую среду.
Третичный сифилис.
Для третичной фазы сифилиса характерны три типа изменений:
- кардиоваскулярный сифилис (сердечно-сосудистые повреждения);
- нейросифилис (поражение ЦНС);
- воспалительная гранулема (деструктивные повреждения в виде наличия гуммы), которая может появиться в любой ткани (печени, костях, почках или легких).
При третичном сифилисе - в органах и тканях образуются сифилитические гранулемы - сифилитическое продуктивно-некротическое воспаление в виде формирования гумм и гуммозных инфильтратов.
(Рис.9)
Гумма– это обширный очаг коагуляционного некроза, края состоят фибробластов, похожих на эпителиоидные клетки при туберкулезе. Рядом - воспалительный мононуклеарный инфильтрат, состоящий исключительно из плазмоцитов и небольшого числа лимфоцитов. Гигантские клетки Лангханса встречаются очень редко. Макроскопически - некротизированные массы бело-сероватого цвета, вязкие, напоминают клей (гумма обозначает клей).
В гуммах - мелкие сосуды с сужеными просветами из-за пролиферации эндотелиоцитов. При гуммозных инфильтратах - периваскулярные воспалительные муфты, иногда встречаются микроскопические гранулемы. В гуммах - трепонемы очень редки и выявляются с большим трудом. Гуммы могут быть одиночными (солитарные) и множественными, в размерах до 3-6см, окружены рубцовой тканью. Чаще всего встречаются в коже и слизистых, в печени, костях и яичках.
В печени, в начале острой фазы, они могут симулировать нодулярную гипертрофию, а после рубцевания в печени развивается цирроз - "шнурковая печень".
Гуммы в костях - переломы, сопровождаются разрушением суставов.
Кардиоваскулярный сифилис - поражение артерий различного калибра с развитием пролиферативного артериита с исходом в артериосклероз и хроническим межуточным миокардитом с исходом в диффузный кардиосклероз.
Поражение сердца сочетается с пролиферативным коронариитом.
Для третичного сифилиса типичным - поражение аорты - сифилитический мезаортит, который локализуется в восходящей части дуги аорты, чаще над клапанами. Брюшная аорта - редко.
Макроскопически -интима аорты бугристая с мелкими множественными рубцовыми втяжениями - "вид шагреневой кожи". Микроскопически - это гуммозные инфильтраты, распространяющиеся со стороны vasa vasorum. Воспалительные инфильтраты разрушают эластические волокна средней оболочки, стенка аорты истончается - аневризма аорты.
Не нашли то, что искали? Воспользуйтесь поиском:
Из ткани в области первичного аффекта возбудитель и его токсины могут распространяться по лимфатическим сосудам в регионарные лимфатические узлы, вызывая соответственно лимфангит и лимфаденит. В своей совокупности первичный аффект, лимфангит и лимфаденит составляют первичный инфекционный комплекс. Выраженность воспалительного процесса в каждом из этих трех компонентов может быть различной.
В ряде случаев первичный аффект не выражен и даже не определяется клинико-морфологическими изменениями, но реакция лимфатических узлов является значительной. В лимфатических узлах могут развиваться язвенно-некротические, воспалительные и склеротические процессы, но одновременно обнаруживаются пролиферация и дифференцировка иммунных клеток, что указывает на включение иммунных реакций организма. Первичный инфекционный комплекс обычно хорошо выражен при туберкулезе, сифилисе, туляремии, кожной форме чумы и др.
Первичный аффект и первичный инфекционный комплекс являются результатом и одновременно проявлением повреждения, которое в дальнейшем может включить многообразные цепи причинно-следственных связей и вызывать последующие повреждения различных органов и систем. Однако этим далеко не ограничивается ни существо, ни значение первичного инфекционного комплекса.
Во-первых, возникающие при первичном аффекте дистрофия и некроз, а особенно воспаление, обеспечивают фиксацию на месте патогенного возбудителя, с помощью соответствующих факторов предупреждают размножение и обеспечивают здесь же его уничтожение, препятствуют резорбции токсинов в циркуляцию. По существу это уже первый барьер на пути дальнейшего развития инфекционного процесса.
Во-вторых, воспаление в месте инвазии, лимфангит и лимфаденит представляют собой не только следствие повреждающего действия возбудителя, но одновременно и реакцию организма на данный возбудитель и вызываемое им повреждение. Уже на начальном этапе среди реакций организма местного и общего характера имеются такие, которые вызывают приспособительные эффекты. Реактивные воспалительные изменения в регионарных лимфатических сосудах и лимфатических узлах можно рассматривать как второй барьер, препятствующий развитию инфекционного процесса.
При отсутствии первичного инфекционного комплекса или его слабой выраженности в силу особых свойств возбудителя, своеобразия входных ворот или ареактивности организма последний лишается рассмотренных выше барьеров, следствием чего становится быстрое распространение инфекции.
Дальнейшее развитие инфекционного процесса и трансформация его из относительно местного в генерализованный связаны с несколькими факторами. Прежде всего это распространение самого возбудителя или его токсинов теми или иными путями из зоны первичного аффекта по организму с преимущественным поражением определенного органа или ткани (органа-мишени). Пути распространения возбудителей инфекционного процесса описаны Р.Вирховым; существенно, что не только локализация и характер первичного инфекционного комплекса, но и особенности путей распространения во многом зависят от природы инфекционного агента.
Существует несколько путей распространения возбудителя: гематогенный, лимфогенный, периневральный, интраканаликулярный, контактный (или по соприкосновению). Гематогенным путем распространяются обычно возбудители кровяных инфекций (малярия, сыпной тиф), лимфогенным — возбудители и токсины кишечных инфекций (дизентерия, холера, сальмонеллез), периневральным — ряд возбудителей инфекционных заболеваний нервной системы (полиомиелит, бешенство, столбняк), интраканаликулярным — возбудители инфекционных процессов в почках и мочевыводящих путях (пиелонефрит), а контактным путем распространяются инфекционные агенты, вызывающие воспаление в ткани (например, аппендикулярного отростка), соприкасающейся с другой тканью (в частности, брюшиной или другими — аппендицит, перитонит).
Ряд инфекционных болезней характеризуется тем, что при них развиваются первичный аффект в области ворот инфекции и регионарный умеренно выраженный лимфаденит. Как правило, от первичного поражения до лимфатического узла наблюдается лимфангит. Первичный аффект обычно хорошо заметен и обращает на себя внимание при осмотре больного. Это участок гиперемии кожи диаметром 3. 5 см, ближе к первичному аффекту определяется также воспалительная инфильтрация кожи. В середине воспаленного участка
отмечается темное пятно коричневого или буроватого цвета диаметром 6. 8 мм. Это корка, после удаления которой образуется эрозия или небольшая язва. Регионарный лимфатический узел умеренно увеличен (1,5. 2 см в диаметре), болезненный при пальпации. В отличие от бубонов при этом варианте лимфаденопатий не бывает размягчения (расплавления, нагноения) лимфатического узла.
В период выздоровления размеры лимфатического узла обычно восстанавливаются до исходного уровня. От первичного аффекта нередко тянется к лимфатическому узлу красная полоска, а в глубине может определяться болезненность при пальпации по ходу глубоких лимфатических сосудов. Этот симптомокомплекс может наблюдаться при ряде иифекционных болезней, в частности передающихся трансмиссивно при укусах клещей,— клещевых риккетсиозах и клещевом энцефалите. При других инфекционных болезнях, а также и при неинфекционных заболеваниях этого синдрома не наблюдается, что имеет большое значение для проведения дифференциальной диагностики. Однако этот синдром может возникать иногда у чувствительных (аллергизированных) к укусам насекомых людей. На месте укуса клещей через несколько дней появляется инфильтрат с небольшим участком некроза в центре, на котором образуется темная корочка диаметром 3. 5 мм, увеличивается регионарный узел. Общее состояние у таких лиц остается хорошим.
Дифференциальная диагностика основывается на следующих данных: пребывание в эндемичной местности, короткий инкубационный период (3. 7 дней), раннее появление первичного аффекта, лимфаденита и полиморфной сыпи по всему телу с распространением на ладони и подошвы, пигментация после исчезновения сыпи. Для подтверждения диагноза используют серологические реакции (РСК и РНГА) со специфическим диагностикумом.
Клещевой сыпной тиф Северной Азии распространен как природноочаго-вое заболевание в некоторых районах Сибири (Новосибирская и Тюменская области, Красноярский край) и Дальнего Востока (Хабаровский и Приморский края), реже в других районах. Резервуаром инфекции являются мелкие грызуны, передача осуществляется клещами. Заболеваемость наблюдается в весенне-летний период в виде спорадических случаев. Инкубационный период чаще 4. 5 дней. Заболевание начинается остро, температура тела повышается до 39. 40 °С, развиваются признаки общей интоксикации. Рано появляются первичный аффект и регионарный лимфаденит. По клинической симптоматике болезнь в начальном периоде очень сходна с марсельской лихорадкой (кроме района распространения). Лихорадка длится чаще 7. 10 дней (если не назначать антибиотики). Экзантема обычно появляется на 2. 4-й день, но в неко-
торых случаях бывает и более позднее еепоявление (5. 6-й день). Сыпь обильная по всему телу, но в отличие от марсельской лихорадки отсутствует на кистях и стопах, кроме того, сыпь не такая полиморфная. Экзантема состоит в основном из розеол и папул, пятен и везикулезных элементов обычно нет. На месте элементов сыпи длительно сохраняется пигментация (до 12. 14-го дня от начала болезни). Репарация регионального лимфаденита и первичного аффекта затягивается до 1. 2 мес.
Основные данные для дифференциальной диагностики: пребывание в эндемичной местности (лес, кустарник) в весенне-летний период, укусы клещей, острое начало, раннее появление первичного аффекта и регионарного лимфаденита, розеолезно-папулезной сыпи (не захватывающей ладони и подошвы). Для подтверждения диагноза исследуются парные сыворотки с помощью РСК и РНГА со специфическим антигеном. Диагностическим является нарастание титра антител в 4 раза и более.
Лихорадка цуцугамушиотносится к риккетсиозам с природной очаговостью. Распространена в странах Юго-Восточной Азии, в СССР может встречаться в южных районах Приморского края. Передается личинками краснотел-ковых клещей, в которых риккетсии сохраняются длительное время. Заболеваемость чаще регистрируется в июле — сентябре (период наибольшей численности клещей). Инкубационный период 1. 3 нед. Развитие первичного аффекта и регионарного лимфаденита начинается во время инкубационного периода. Болезнь начинается внезапно и протекает довольно тяжело (без лечения антибиотиками летальность доходила до 40 %). С ознобом повышается температура тела (40. 41 °С), появляются резко выраженные головная боль, артралгия, миалгия, астенизация. Лицо и шея гиперемированы, сосуды склер инъецированы. Экзантема появляется на 4. 7-й день болезни и состоит из розеол и папул, везикул не образуется. Сыпь сохраняется 3. 5 дней. Помимо регионарных, увеличены и другие группы лимфатических узлов, часто отмечаются трахеобронхит и пневмония. Лихорадка (без антибиотикотерапии) длится 2. 3 нед.
Дифференциальная диагностика основывается на следующих данных: пребывание в эндемичной местности в соответствующий сезон, внезапное начало, высокая лихорадка, тяжелое течение, розеолезно-папулезная сыпь, первичный аффект, регионарный лимфаденит и генерализованная лимфадено-патия. Подтверждением диагноза служит РСК со специфическим антигеном или реакция Вейля — Феликса с диагностиком из протея ОХК.
Везикулезный риккетсиознаблюдался в ряде городов США и в некоторых районах СССР (Молдова, Донецк). В последние годы не регистрировался. Резервуаром инфекции являются крысы, переносчиками — гамазовые клещи. Пик заболеваемости — в мае — июне. Заболевание начинается остро повышением температуры тела и появлением симптомов общей интоксикации (головная боль, слабость, артралгия и миалгия). Уже в первый день болезни выявляются первичный аффект (диаметром до 1 см) и регионарный лимфаденит. Сыпь появляется рано (на 2. 3-й день болезни). Экзантема необильная, локализуется по всему телу, иногда отмечается на ладонях и подошвах. Элементы сыпи представляют собой вначале пятна, которые превращаются в папулы и, наконец, в везикулы. В дальнейшем на месте везикул образуются корки. Лихорадка длится 5. 8 дней. Течение болезни благоприятное.
Дифференциальный диагноз проводится на основании эпидемиологических данных, раннего появления первичного аффекта и регионарного лимфаденита, характерной везикулезной сыпи. Лабораторные методы малоинформативны, так как возбудитель везикулезного риккетсиоза имеет антигенное сродство к другим риккетсиям (возбудителям марсельской лихорадки и клещевого сыпного тифа Северной Азии).
Клещевой энцефалиттакже характеризуется появлением первичного аффекта в месте укуса клеща и регионарным лимфаденитом. Однако клиника его резко отличается от перечисленных выше риккетсиозов, так что дифференциальная диагностика его ие представляет трудностей. Основное отличие — отсутствие экзантемы и выраженные изменения центральной нервной системы (энцефалит, менингит, парезы и параличи в более поздние стадии болезни).
Дифференциальная диагностика этой группы болезней представлена в табл. 1.
Первичный туберкулезный комплекс — первичная клиническая форма туберкулеза, характеризующаяся развитием воспалительных изменений в легочной ткани и поражением регионарных внутригрудных лимфатических узлов.
Инфицирование МБТ→образование первичного аффекта в месте внедрения→дефект противотуберкулезного иммунитета→формирование первичного туберкулезного комплекса:
• первичного аффекта с перифокальной инфильтрацией
• туберкулезный лимфангит - отводящих лимфатических сосудов
• туберкулезный лимфаденит ВГЛУ
Первичный туберкулезный комплекс развивается при массивной экзогенной инфекции и низком противотуберкулезном иммунитете. При неосложненном течении через 2-3 года формируется на месте первичного аффекта очаг Гона, очаг Симона, посттуберкулезный пневмосклероз и кальцинаты во ВГЛУ. При неблагоприятном течении - гематогенная диссеминация с поражением других органов, переход во вторичные формы туберкулеза
Первичный туберкулезный комплекс может протекать остро, подостро, малосимптомно или бессимптомно.
• При остром начале:
· высокий подъем температуры,
· выраженные симптомы интоксикации,
· резкое снижение аппетита,
· сухой или влажный кашель,
· слабо выраженная одышка.
• При подостром течении:
· фебрильная, и субфебрильная температура,
· симптомы интоксикации выражены умеренно.
• При малосимптомном течении процесс проявляется в основном общими симптомами интоксикации.
· бледность кожных покровов,
· увеличение периферических лимфатических узлов,
· тахикардия, снижение АД, увеличение печени.
· при перкуссии определяется притупление перкуторного звука над областью поражения, при аускультации — ослабленное, жесткое или бронхиальное дыхание, небольшое количество мелкопузырчатых влажных хрипов.
1. Пневмоническая стадия –тень первичного аффекта сливается с тенью увеличенных ВГЛУ и рентгенологическая картина похожа на пневмонию.
3. Фаза уплотнения – постепенное уменьшение тени первичного аффекта и увеличенных лимфоузлов, контур тени становится более четким.
4. Фаза формирования очага Гона (кальцинации, петрификации) – когда в области туберкулезного поражения начинают откладываться соли кальция.
1) Общеклинические анализы
2)"+" проба Манту с 2 ТЕ ППД-Л
6) Микробиологическое исследование мокроты и промывных вод желудка и бронхов - МБТ редко, 3-5% случаев.
1. Использование научно обоснованных и разрешенных в России противотуберкулезных препаратов (ПТП).
2. Комплексность (одновременно не менее 4 ПТП).
4. Адекватная длительность терапии.
5. Контроль химиотерапии.
I стандартный режим химиотерапии (изониазид, рифампицин, пиразинамид,этамбутол).
Этапность лечения - сначала стационар, затем амбулаторное наблюдение и лечение.
Варианты чувствительности на иммунологические тесты (проба Манту 2 ТЕ ППД-Л, Диаскинтест) при разных формах туберкулеза у детей и подростков.
При тяжелых формах туберкулеза, сопровождающихся высокой степенью интоксикации, наблюдается отрицательная вторичная анергия.
При малых формах ТБ, а также при хроническом ТБ, сопровождающихся невыраженной степенью интоксикации, наблюдается гиперергическая реакция на туберкулин.
Оценка пробы Манту:
Оценку пробы Манту проводят через 72 ч путем поперечного к оси предплечья измерения (мм) диаметра инфильтрата.
При постановке пробы Манту реакцию считают:
• отрицательной — при полном отсутствии инфильтрата и гиперемии или наличие уколочной реакции (инфильтрат диаметром 0—1 мм);
• сомнительной — при наличии инфильтрата (папулы) диаметром 2—4 мм или только гиперемии любого размера без инфильтрата;
• положительной — при наличии инфильтрата (папулы) диаметром 5 мм и более, а также везикулы, лимфангиит, отсевы (несколько папул любого размера вокруг места введения туберкулина):
слабоположительная – размер папулы 5-9 мм
средней интенсивности – размер папулы 10-14 мм
• гиперергическая реакция — при наличии инфильтрата диаметром 17 мм и более у детей и подростков, у взрослых — 21 мм и более, а также везикуло-некротические реакции, лимфангиит, отсевы, не зависимо от размера папулы.
* Отрицательная реакция на туберкулин носит название туберкулиновой анергии.
• Первичная анергия – отсутствие реакции на туберкулин у неинфицированных лиц.
• Вторичная анергия – развивается у инфицированных лиц:
Отрицательная вторичная анергия – при тяжелых формах туберкулеза.
21. Гладкое и осложненное течение локальных форм первичного туберкулеза у детей и подростков
Различают три основные формы первичного туберкулеза:
ТУБЕРКУЛЕЗНАЯ ИНТОКСИКАЦИЯ (долокальная):
ТУБЕРКУЛЕЗ ВГЛУ (локальная):
ПЕРВИЧНЫЙ ТУБЕРКУЛЕЗНЫЙ КОМПЛЕКС (локальная).
Гладкое течение - неосложненное течение, на месте первичного аффекта через 2-3 года образование очага Гона, Симона, кальцинаты в ВГЛУ.
Осложнения первичного туберкулеза:
2. Лимфогематогенная и бронхогенная диссеминация.
3. Инфекционно-токсический шок
4. Ателектаз с последующим развитием воспалительных и цирротических изменений.
5. Туберкулез бронха.
6. Нодулобронхиальный свищ.
7. Первичная каверна в легком или лимфатическом узле.
8. Казеозная пневмония.
9. Туберкулезный менингит.
10. Сдавление увеличенными лимфатическими узлами трахеи, пищевода, блуждающего нерва.
11. Перфорация казеозно-некротического узла в просвет грудной аорты.

Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ - конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.

Папиллярные узоры пальцев рук - маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.

Общие условия выбора системы дренажа: Система дренажа выбирается в зависимости от характера защищаемого.
Первичный туберкулез выявляется в менее 1% случаев среди впервые зарегистрированных форм туберкулеза. В группу риска в первую очередь входят дети, в том числе подростки, реже – молодые люди до 25 лет.
Диагностированные заболевания туберкулезом у детей – это чаще всего как раз первичные случаи заражения микобактериями, а среди подростков они составляют 10-20% от общего числа. Клиническая картина, свойственная первичному туберкулезу, редко бывает у пожилых людей, и, как правило, это результат возросшей активности микобактерий, которые были подавлены ранее.
В 90-95% случаев инфицирования туберкулезными бактериями болезнь не развивается, инфицирование сопровождается небольшими неспецифическими изменениями с формированием устойчивого пожизненного иммунитета. Но у носителей вируса иммунодефицита, а также людей, не привитых или неправильно привитых БЦЖ, туберкулез может перейти в активную форму.
- Туберкулезная интоксикация
- Туберкулез внутригрудных лимфоузлов
- Первичный туберкулезный комплекс
Способ передачи и симптоматика
Бактерии, вызывающие заболевание, попадают в организм чаще всего аэрогенно, реже – через ЖКТ или при тактильном контакте. Задерживаются и размножаются они в альвеолах – нижней части дыхательного аппарата, по виду напоминающего пузырьки.
Некоторые бактерии попадают в лимфу и кровь, а с током этих жидкостей – в органы, где много макрофагов – клеток, отвечающих за уничтожение чужеродных и токсичных частиц в организме человека.
Особенности первичного туберкулеза, отличающие его от вторичного инфицирования микобактериями, следующие:
- бурное начало,
![]()
поражение 3 и 5-9 сегментов легких,- вовлечение в процесс болезни лимфатической системы (узлов и сосудов),
- высокая чувствительность кожной ткани к туберкулиновым пробам,
- развитие плеврита,
- присутствие микобактерий в лимфе и крови,
- преимущественно доброкачественное течение заболевания вплоть до самоизлечения.
Первые симптомы, проявляющиеся у ребенка и подростка, имеют важнейшее значение при дальнейшей диагностике на всех этапах первичного туберкулеза. Следует обратить внимание на следующие изменения:
- Поведение. Пропадает типичная для ребенка жизнерадостность и подвижность. Он становится плаксивым и капризным.
- Нарушение сна, быстрая утомляемость в дошкольном возрасте. У школьников ухудшается память, снижается внимание, показатели в учебе становятся ниже.
- Снижение аппетита, а, следовательно, массы тела.
- Боли мышц и суставов, когда патологических изменений в этих тканях не обнаруживается.
- Изменения температуры. Температура тела часто колеблется в течение суток в пределах субфебрильной – на активной стадии заболевания. Но может не превышать норму, а по утрам – снижаться до минимальных отметок. При менингите туберкулезной природы или экссудативном плеврите стабильно наблюдается повышенная температура – 39-40 градусов.

Кашель. На ранних стадиях заболевания, как правило, не развивается. При туберкулезе лимфоузлов, расположенных в грудине, отмечается периодически возникающий кашель без мокроты. При массовом поражении клеток крови микобактериями (милиарный туберкулез), присутствует упорный, сухой и болезненный кашель.
И только при поражении легких и их деструктивном изменении присутствует мокрота, возможны в редких случаях выделения гноя и крови.
Формы первичного туберкулеза
Первичный туберкулез локализуется, как правило, в лимфатических узлах и легких, реже – в почках, суставах, брюшной области, костной ткани.
Существуют 3 формы первичного заболевания туберкулезом:
- Туберкулез неустановленной локализации (туберкулезная интоксикация).
- Туберкулез внутригрудных лимфоузлов.
- Первичный туберкулезный комплекс.
Деятельность микобактерий в организме провоцирует его на иммунный ответ в виде формирования особого клеточного иммунитета. При неправильном балансе реакций возникает избыточное производство веществ, повреждающих клеточные мембраны и вызывающих нарушение метаболизма в клетках. В результате вырабатываются токсины, которые с током крови разносятся по органам и вызывают интоксикационный синдром, являющийся признаком первичного туберкулеза.

Туберкулезная интоксикация является ранней формой заболевания и длится до 8 месяцев. Для нее характерны:
- вираж туберкулиновой пробы (резкое изменение реакции в сторону ее усиления),
- небольшие воспаления с неявной локализацией.
Туберкулезная интоксикация не диагностируется рентгенологически, для этого делается обзорная рентгенограмма или срединная томограмма.
Часто интоксикационный синдром завершается выздоровлением, пораженные участки превращаются в соединительную ткань, воспаление стихает, а казеоз (измененная структура тканей) нейтрализуется солями кальция. Микобактерии трансформируются в неактивную форму, которая поддерживает противотуберкулезный иммунитет, но, с другой стороны, может стать причиной его реактивации при сильном снижении общего иммунитета.
Если лечение не проводится, интоксикация может стать хронической. При прогрессировании заболевания микобактерии поражают лимфатическую систему, попадая во внутригрудные отделы. Далее туберкулез переходит и в другие лимфоузлы, их поражает частичный или тотальный казеоз, который охватывает окружающие клетки, сосуды и бронхи.
Такая форма получила название туберкулеза внутригрудных лимфатических узлов, она наиболее распространена среди зарегистрированных форм первичного туберкулеза.
Вследствие естественного тока лимфы болезнь редко распространяется за пределы бронхов и не затрагивает легкие. По мере прогрессирования воспаления лимфоидная ткань превращается в грануляции и, увеличиваясь, способна распространиться почти на весь лимфоузел. Локальное поражение может быть значительным.
Данная форма заболевания развивается на фоне нарушений иммунитета, отягощенных деятельностью микобактерий. Часто она вызвана несвоевременным или неправильным лечением. При отсутствии осложнений и грамотной терапии исход заболевания чаще всего благоприятный.
Воспаление проходит, казеоз кальцинируется, лимфоузлы принимают нормальное состояние. Излечение длительное, составляет 2-3 года. Осложнение данной формы заболевания – поражение ткани легких.
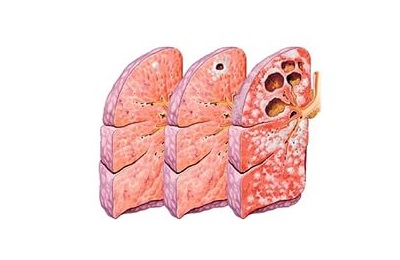
Первичный туберкулезный комплекс – наиболее тяжелая форма первичного туберкулеза, которая может затрагивать легкие, кишечник и другие органы. Развивается она при серьезных нарушениях в работе иммунной системы.
Обычно такая клиническая форма возникает при общении с близким родственником, инфицированным открытой формой заболевания. Такой туберкулез развивается при низком иммунитете и сильной инфекции, переданной воздушно-капельным путем.
Стадии развития данной формы туберкулеза:
![]()
микобактерии грудного отдела переходят в место входных ворот легких,- в легких образуется очаг воспаления (первичный аффект),
- инфекция распространяется через лимфатические сосуды на региональные лимфоузлы, происходит их воспаление.
Первичный туберкулезный имеет 3 обязательные составляющие:
- первичный аффект легочной ткани,
- лимфангит – воспаление отводящих сосудов лимфы,
- лимфаденит – воспаление внутригрудных лимфоузлов.
Первичный аффект может иметь различные размеры и даже охватывать целую долю легкого. Участок воспаления может развиться в любых сегментах легочной ткани.
Если комплекс вовремя выявлен, и терапия проводится правильно, заболевание протекает без осложнений, через пару лет в месте пневмонии формируются кальцинаты, в лимфоузлах и легких их размер достигает 1 сантиметра.
Первичный туберкулезный комплекс редко имеет осложнения, в этом случае кальцинаты бывают множественными, затрагивают, помимо легких, другие органы, возможен плевроцирроз, рубцы на бронхах.
Диагностика и лечение
- Анамнез. При первичной консультации врача важно проверить больного на контакт с носителями микобактерий, что причисляет его к группе риска.
- Более точно на наличие инфекции укажут положительные туберкулиновые пробы (Манту, Диаскинтест), при этом участок реакции бывает обычно больше, чем при вторичном инфицировании.
- Исследование мокроты, при ее наличии, промывных вод бронхов и желудка у маленьких детей, глотающих мокроту, на микобактерии.
![]()
Пальпация. При пальпации обязательно проверяются периферические лимфоузлы, так как первичный туберкулез на всех этапах сопровождается их увеличением. При осмотре больного врач обращает внимание на влажность кожи, тонус мышц, уплотнение подкожной клетчатки.- Перкуссия (простукивание). Простукивания легких могут выявить изменения тона при патологических изменениях ткани в виде очагов или грануляций. Небольшие изменения обнаруживаются с трудом.
- Аускультация. Внимание при прослушивании фонендоскопом уделяется подмышечным впадинам, междулопаточным областям, в этих местах звук изменяется чаще всего. У новорожденных детей необходимо совершать аускультацию при плаче или крике с активными дыхательными движениями. При туберкулезе легких часто встречается ослабленное дыхание в пораженной зоне.
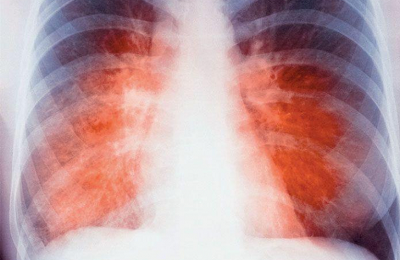
- Рентгенологическое исследование. Именно по рентгенологическим данным ставится окончательный диагноз при многих формах туберкулеза. Однако первичные формы туберкулеза и небольшие увеличения лимфоузлов часто не просматриваются рентгеном. В этом случае используется метод КТ.
Лечение острого туберкулеза проходит в стационарных условиях при соблюдении диеты и режима. Продолжительность составляет от 6 до 12 месяцев. Лечение проводится в следующем порядке:
- трехкомпонентная химиотерапия – основной блок препаратов (Изониазид, Фтивазид, Рифампицин),
- патогенетическое лечение – нормализация обменных процессов,
- применение гормональных препаратов в виде аэрозолей при поражении бронхов (Будесонид),
- хирургическое вмешательство при позднем выявлении болезни.
После выписки из стационара больные находятся под наблюдением в противотуберкулезном санатории.
При своевременно начатом лечении рецидивы заболевания, как правило, не наступают и прогноз благоприятный.
Читайте также: