Первичный аффект при туляремии
Туляремия
Син.: чумоподобная болезнь, кроличья лихорадка
Туляремия (tularemia) – облигатный природно-очаговый зооноз, протекающий с интоксикацией, лихорадкой, развитием лимфаденита и поражением различных органов.
Исторические сведения. В 1910 г. Ч. Мак-Кой, обследуя природный очаг чумы в болотистой местности Туляре в Калифорнии, обнаружил у сусликов чумоподобное заболевание. Он же и Ч.Чепин в 1911 г. выделили от больных сусликов возбудителя этой болезни под названием Bacterium tularense (по месту эпизоотии в районе озера Туляре). Вскоре выяснилось, что люди восприимчивы к данной инфекции, получившей по предложению И.Френсиса (1921) название туляремии.
Заболевание туляремией животных и человека регистрируется во многих странах Америки, Европы и Азии, в том числе и в СНГ.
Этиология. Возбудитель туляремии francissella tularense (bacterium tularense) относится к роду francissella, семейству Вrucellасеае. Выделяют три подвида туляремийного микроба: а) неарктический (американский); б) среднеазиатский; в) голарктический (европейско-азиатский). Неарктический подвид бактерий в отличие от остальных характеризуется высокой патогенностью для человека и лабораторных животных.
Туляремийные бактерии – мелкие кокковидные и палочковидные клетки размером 0,2—0,5 мм, грамотрицательны. Содержат два антигенных комплекса: оболочечный (Vi) и соматический (О). С оболочечным антигенным комплексом связаны вирулентность и иммуногенные свойства возбудителя. Они культивируются на желточных или агаровых средах с добавлением цистеина, кроличьей дефибринированной крови и других питательных веществ. Из лабораторных животных повышенной чувствительностью к туляремии обладают белые мыши и морские свинки.
Во внешней среде возбудитель сохраняется длительное время, особенно при низкой температуре: в зерне и соломе при температуре ниже 0° – до 6 мес, в замерзших трупах животных – до 8 мес. Кипячение убивает бактерии в течение 1—2 мин; лизол, хлорамин и хлорная известь – за 3—5 мин.
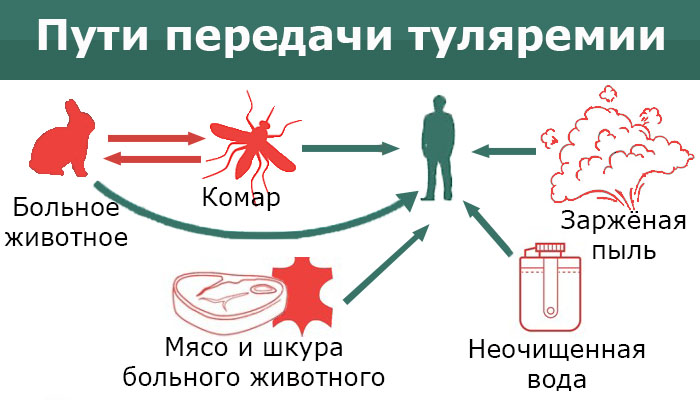
Эпидемиология. Для туляремии как одной из природно-очаговых зоонозных инфекций характерна триада биоценоза: возбудитель, резервуары возбудителя, переносчики – кровососущие насекомые. Природные очаги встречаются во всех равнинных ландшафтных зонах, местами в горах, чаще в умеренном поясе северного полушария. В этих очагах установлено свыше 60 видов диких животных – источников инфекции. Из отряда грызунов главными источниками инфекции являются полевка обыкновенная, водяная крыса, домовая мышь, зайцы; из домашних животных – овцы, свиньи, крупный рогатый скот. Переносчиками возбудителя туляремии служат кровососущие членистоногие: иксодовые и гамазовые клещи, слепни, комары, блохи.
Для туляремии характерна множественность путей передачи инфекции человеку: контактный – при контакте с больными грызунами или их выделениями; алиментарный – при употреблении пищевых продуктов и воды, инфицированных выделениями грызунов; воздушно-пылевой – при обработке зараженных зерновых продуктов, фуража; трансмиссивный – путем инокуляции возбудителя кровососущими членистоногими.
Чаще всего заболевания туляремией наблюдаются в сельскохозяйственных районах, примыкающих к поименно-болотным очагам этой инфекции. В условиях городов чаще заболевают лица, выезжающие на охоту и рыбную ловлю в эндемичные очаги, а также рабочие боен, домашние хозяйки. Восприимчивость людей к туляремии не зависит от возраста. Лица, перенесшие заболевание, приобретают стойкий иммунитет.
Патогенез и патологоанатомическая картина. Возбудитель туляремии проникает в организм человека через кожу (даже внешне не поврежденную), слизистые оболочки глаз, дыхательные пути и желудочно-кишечный тракт. Способ проникновения возбудителя, его патогенность, доза и иммунобиологические реакции макроорганизма определяют развитие соответствующей клинической формы болезни. Вслед за внедрением возбудителя (с развитием нередко первичного аффекта в месте входных ворот) следует его лимфогенное распространение. Занос туляремийных бактерий в регионарные лимфатические узлы и их размножение вызывают воспалительные явления лимфаденит. Гибель бактерий сопровождается высвобождением эндотоксина, который усиливает развитие местного патологического процесса, а при поступлении в кровь вызывает интоксикацию организма. Если барьерная функция лимфатического аппарата оказывается нарушенной, туляремийные бактерии проникают в кровь (бактериемия) и распространяются по всему организму. Возникает генерализация инфекции со специфическими поражениями паренхиматозных органов (селезенка, печень, легкие) и аллергизацией организма, имеющей большое значение в патогенезе туляремии.
В пораженных внутренних органах и лимфатических узлах формируются специфические туляремийные гранулемы бело-желтого цвета диаметром 1—4 мм. При микроскопии в центре гранулем выявляются участки некроза, окруженные эпителиоидными клетками и валом лимфоидных элементов с примесью зернистых лейкоцитов. По внешнему виду туляремийные гранулемы сходны с туберкулезными; со временем они подвергаются некрозу и замещаются соединительной тканью. Наиболее демонстративно гранулематозный процесс выражен в регионарных лимфатических узлах, где развивается первичный лимфаденит (бубон). При нагноении и вскрытии бубона на коже образуется длительно не заживающая язва.
Во вторичных бубонах, возникающих при генерализации, гранулематозные и некротические изменения не сопровождаются нагноением.
Клиническая картина. Инкубационный период при туляремии составляет в среднем 3—7 дней. В преобладающем большинстве случаев заболевание начинается остро, внезапно, без продрома. Возникает озноб, температура тела повышается до 38—40 °С. В дальнейшем она часто приобретает ремиттирующий или интермиттирующий характер. Развиваются упорная головная боль, головокружение, мышечные боли, слабость.
Лицо больного гиперемировано и пастозно. Отмечаются инъекция сосудов склер и гиперемия конъюнктив. На слизистой оболочке рта могут быть точечные кровоизлияния, язык обложен. Иногда встречается экзантема – эритематозная, макулопапулезная, розеолезная или петехиальная. Развиваются лимфадениты, локализация которых зависит от клинической формы туляремии (входных ворот инфекции).
Отмечаются относительная брадикардия и умеренная артериальная гипотензия. У части больных на 3—5-й день болезни возникает сухой кашель. У большинства больных выявляют раннее увеличение печени (со 2-го дня) и селезенки (с 5—8-го дня).
В периферической крови в первые дни болезни наблюдаются нормо– или умеренный лейкоцитоз со сдвигом лейкоцитарной формулы влево, повышение СОЭ. В дальнейшем гематологические изменения выражены более отчетливо: лейкопения, умеренный сдвиг лейкоцитарной формулы влево, лимфоцитоз и моноцитоз, увеличена СОЭ.
Осложнения в виде нагноений существенно меняют гемограмму.
Длительность лихорадочного периода при туляремии от 5—7 до 30 дней. Общая продолжительность заболевания в большинстве случаев 16—18 сут.
Клинические формы туляремии различают по локализации процесса:
I. Туляремия с поражением кожи, слизистых оболочек и лимфатических узлов (бубонная, язвенно-бубонная, глазо-бубонная, ангинозно-бубонная).
II. Туляремия с преимущественным поражением внутренних органов (легочная, абдоминальная и др.).
III. Генерализованная форма.
По длительности течения выделяют острую, затяжную, рецидивирующую; по тяжести – легкую, средней тяжести и тяжелую формы.
Бубонная форма туляремии возникает обычно при проникновении инфекции через кожу и проявляется воспалением регионарных лимфатических узлов, где накапливается возбудитель. Бубоны бывают одиночными и множественными. Наиболее часто поражаются подмышечные, паховые и бедренные лимфатические узлы. На 2—3-й день болезни в области лимфатического узла, где развивается бубон, появляется отчетливая болезненность. В последующие дни узел заметно увеличивается, достигая размеров от 2—3 до 8—10 см. Болезненность бубона уменьшается. Окружающая его подкожная клетчатка незначительно вовлекается в воспалительный процесс. Бубоны отчетливо контурируются. Над бубоном кожа не спаяна с ним и длительное время сохраняет нормальную окраску.
Эволюция бубонов различна. У половины больных они медленно (1—4 мес) рассасываются и лимфатические узлы приобретают нормальный вид. В других случаях через 3—4 нед и позже туляремийные бубоны нагнаиваются, размягчаются, кожа над ними становится отечной, затем прорывается и гной через свищ выходит наружу. Гной бубонов относительно густой, молочно-белого цвета, без запаха. Туляремийные бактерии обнаруживаются в нем на протяжении 3 нед. Заживление туляремийного свища протекает медленно с образованием рубцов. Иногда наступает склерозирование бубонов.

Рис. Подмышечный бубон при туляремии (по Г.П.Рудневу).
Глазо-бубонная форма развивается при попадании возбудителя на слизистую оболочку глаз. Для нее характерны резко выраженный конъюнктивит с гиперплазией фолликулов и эрозивно-язвенные изменения на слизистых оболочках пораженного глаза, сопровождающиеся выделением густого желтоватого гноя. Роговица редко вовлекается в патологический процесс. Общее состояние больных обычно тяжелое, течение заболевания длительное.
Ангинозно-бубоиная форма туляремии возникает при проникновении возбудителей с инфицированными пищевыми продуктами и водой. Наряду с симптомами общего характера выявляются умеренные боли в горле, затруднение глотания, гиперемия зева. Миндалины увеличены, отечны, серовато-белого цвета, с некротическими налетами, спаяны с подлежащей клетчаткой. Эти налеты с трудом снимаются и напоминают таковые при дифтерии, но не распространяются за пределы миндалин. Глубокие некротические поражения значительно разрушают миндалины и приводят к их рубцеванию. Как правило, поражается одна миндалина. У больных появляются шейные, околоушные, подмышечные бубоны, которые спустя длительное время могут нагнаиваться.
Абдоминальная форма туляремии обусловлена воспалительным процессом в мезентериальных лимфатических узлах. Одновременно с симптомами интоксикации возникают схваткообразные и постоянные боли в животе, тошнота, повторная рвота, анорексия. При объективном исследовании выявляют болезненность в области пупка и нередко симптомы раздражения брюшины. У худощавых субъектов иногда пальпируются увеличенные мезентериальные лимфатические узлы. Увеличены печень и селезенка.
Легочная форма туляремии развивается вследствие воздушно-пылевого пути передачи. В этом случае заболевание может протекать в двух вариантах: бронхитическом и пневмоническом.
Бронхитический вариант, при котором поражаются лимфатические узлы грудной клетки (бронхиальные, паратрахеальные, медиастинальные), сопровождается умеренно выраженными признаками интоксикации, загрудинными болями, сухим бронхиальным кашлем. В легких выслушиваются сухие хрипы. Заболевание длится 10—12 дней и заканчивается выздоровлением.
Пневмонический вариант легочной формы туляремии характеризуется острым началом, выраженным синдромом интоксикации и затяжным течением (от 2 мес и более). Больные жалуются на сухой, реже продуктивный кашель, боли в груди. При аускультации выслушивают сухие и влажные мелкопузырчатые хрипы. При рентгенологическом исследовании легких видны увеличенные прикорневые, паратрахеальные и медиастинальные лимфатические узлы. Инфильтративные изменения в ткани легких носят очаговый, реже лобарный или диссеминированный характер.
Туляремийная пневмония отличается склонностью к рецидивам и осложнениям в виде бронхоэктазий, абсцессов, плевритов, гангрены легких, каверны (некротизация в пораженных участках легкого).
Генерализованная форма туляремии наблюдается преимущественно у ослабленных лиц. Развитие ее происходит без местных изменений. Заболевание характеризуется упорной головной болью, общей слабостью, мышечными болями, повышением температуры до 39—40 °С. Характерен неправильно ремиттируюший тип температурной кривой продолжительностью до 3 нед и более.
У больных нередко отмечаются спутанное сознание, бред, низкое артериальное давление, глухость сердечных тонов, лабильность пульса. Уже в первые дни развивается гепатоспленомегалия. В периферической крови наблюдается умеренно выраженный лейкоцитоз со сдвигом формулы влево, СОЭ увеличена до 40—50 мм/ч.
Прогноз. Как правило, благоприятный. Летальность не превышает 0,5 % и отмечается лишь при генерализованной, легочной и абдоминальной формах туляремии.
Диагностика. В диагностике туляремии, кроме учета клинических симптомов болезни, большое значение имеет тщательно собранный эмидемиологический анамнез.
Для подтверждения диагноза применяют биологический, серологический и аллергологический методы исследования. Биологический метод заключается в заражении лабораторных животных пунктатом бубонов, соскобом со дня язвы, отделяемым конъюнктивы и кровью. Исследуемый материал вводят подопытным животным (морским свинкам, белым мышам) подкожно или внутрибрюшинно. Зараженные животные погибают от туляремии на 3—4-е сутки, иногда позднее. Из органов павших животных делают мазки-отпечатки и посевы на желточную среду для выделения возбудителя. Выделение и идентификация возбудителя туляремии проводятся в специально оборудованных лабораториях отделов особо опасных инфекций.
Из серологических методов исследования применяютРА с использованием туляремийного диагностикума. Диагностическим считается титр 1:100 и выше. Более чувствительной является РПГА.
Ранним методом диагностики служит кожно-аллергическая проба с туляремийным антигеном – тулярином (0,1 мм внутрикожно), которая становится положительной с 3—5-го дня болезни. Учет реакции производят через 24—48 ч.
Дифференциальная диагностика. При дифференциальном диагнозе прежде всего следует исключить чуму в различных ее формах, сибирскую язву, вульгарный лимфаденит, фелиноз, ангину Винцента, дифтерию, туберкулез, грипп, сыпной, брюшной и возвратный тифы, малярию, сепсис и другие заболевания.
Лечение. В лечении больных туляремией ведущая роль принадлежит антибактериальным препаратам. Наиболее эффективны из них стрептомицин, тетрациклин, левомицетин. Стрептомицин назначают по 1 г в сутки в течение 8—10 дней. При легочной и генерализованной формах суточная доза стрептомицина 2 г. Тетрациклин применяют в дозе 2 г в сутки, доксициклин – 0,2 г в сутки, левомицетин – 2—2,5 г в сутки. Лечение проводят длительно. После нормализации температуры тела антибактериальную терапию продолжают еще в течение 5—7 дней.
При затяжном течении показано комбинированное лечение антибиотиками и вакциной. Вакцину вводят виутрикожно, подкожно, внутримышечно или внутривенно в дозе 1—15 млн микробных тел на инъекцию с интервалом 3—5 дней, курс лечения 10—12 инъекций. Однако в последние годы вакцинотерапию не проводят в связи с неблагоприятными аллергическими последствиями.
Наряду с этиотропной проводят патогенетическую терапию, включающую дезинтоксикационные, стимулирующие и гипосенсибилизирующие средства. Осуществляют и местное лечение (компрессы, тепловые процедуры), по показаниям – с использованием хирургических методов (вскрытие нагноившихся бубонов).
Профилактика. Важными мероприятиями в энзоотических очагах туляремии являются истребление грызунов и переносчиков, регулирование численности промысловых грызунов. В системе противотуляремийных мероприятий важное место занимает охрана источников водоснабжения, складских помещений, продовольственных магазинов, жилищ от заселения грызунами.
Особое значение в природных очагах туляремии имеет проведение массовой плановой вакцинации населения живой аттенуированной вакциной. Ее прививают накожно однократно. На 5—7-й и 12—15-й день проверяют прививаемость. При отрицательных результатах прививку повторяют. Вакцинация обеспечивает иммунитет до 5, реже 10 лет.
Вакцинопрофилактику проводят лицам, выезжающим на сезонные работы или отдых в места, энзоотичные по туляремии.
Среди населения районов, неблагополучных по туляремии, необходимо систематически проводить санитарно-просветительную работу.
Данный текст является ознакомительным фрагментом.
Ежегодно люди почти по всему миру начинают чесаться от противных укусов комаров. Это кажется просто неприятным событием и только, однако комары могут представлять опасность для жизни и здоровья не только людей, но и животных. Кровососущие насекомые являются переносчиками множества заболеваний, их называют трансмиссивными или арбовирусными. Комары активизируются, как только температура окружающей среды ночью устанавливается на +10° С.
Что такое туляремия?
Туляремийная палочка довольно живучая, она выживает при температуре +4 °С до месяца, на соломе или в зерне при 0 °С - до полугода, при температуре +20-30 °С - до 20 дней, а в шкурах умерших заражённых животных при +8-12 °С - до месяца. При воздействии высоких температурах и дезинфицирующих средств этот микроорганизм быстро погибает.
Источником и резервуаром инфекции являются грызуны, птицы, некоторые млекопитающие (зайцы, собаки, овцы и др.) Самый распространённый метод передачи этого заболевания - трансмиссивный, то есть, при укусе кровососущих насекомых (например, комаров). Больной человек не заразен. Вероятность заражения туляремией вне очага этой инфекции крайне мала, однако это возможно при контакте с продуктами и сырьём из эпидемически неблагополучных областей. Люди крайне восприимчивы к туляремии, заболевание развивается почти у всех инфицированных.
Туляремия в России
Возбудитель туляремии встречается практически по всему миру. Впервые он был найден в 1910 году в Калифорнии, далее туляремия была описана и во многих других странах. В России Francisella tularensis была впервые описана в 1926 году около Астрахани. Сейчас туляремия встречается практически по всей нашей стране, чаще в Северном, Центральном и Западно-Сибирском регионе, а также в Ростовской, Смоленской и Оренбургской областях, Республике Башкортостан и в Москве.
До 2000 года ежегодно регистрировалось 100-400 случаев этого заболевания в год. С 2000 по 2003 заболеваемость снизилась до 40-60 случаев в год, а затем снова начала повышаться, вплоть до того, что в 2013 году в Ханты-Мансийске было зафиксировано 800 случаев за год! Вспышки чаще случаются из-за массового размножения мышей. В настоящие дни ситуация с туляремией несколько лучше, благодаря вакцинации в эпидемически неблагоприятных районах. Заболеваемость сейчас не выше 400 случаев в год.
В группе риска заражения находятся жители вышеназванных регионов, а также:
- пастухи
- рыболовы и охотники
- персонал служб отлова и содержания бездомных животных
- сотрудники мясокомбинатов и животноводческих хозяйств
- люди, занимающиеся расчисткой и благоустройством леса
- специалисты по заготовке, хранению и переработке сельскохозяйственной продукции
На предприятиях, где существуют такие работники, а также во многих районах, где случаются вспышки туляремии, проводится массовая вакцинация от туляремии. Если вы живёте в вышеназванных областях, не следует упускать этот момент и обязательно получать свою прививку.
Симптомы туляремии
Форма болезни и, соответственно, течение различается от пути заражения, однако для всех форм есть и общие симптомы:
- Инкубационный период от несколько часов до месяца, чаще всего, 3-7 дней
- Острое начало - температура резко поднимается до 35,5-40 °С
- Лихорадка сохраняется длительно, до месяца, она может быть постоянной или попеременно повышаться и понижаться, на пике жара наблюдается эйфория и повышение активности
- Головная боль, боль в мышцах ног и спины
- Потеря аппетита
- Покраснение лица, глаз, конъюнктивы и других слизистых оболочек
- Сыпь различного типа
- Пониженное сердцебиение и артериальное давление
- Через несколько дней болезни увеличивается печень и селезёнка
- В тяжёлых случаях - рвота, носовые кровотечения
Остальные симптомы отличаются в зависимости от формы болезни. В зависимости от пути заражения развиваются следующие формы: язвенно-бубонная, бубонная, глазобубонная, ангинозно-бубонная, абдоминальная, лёгочная и генерализованная.
Путь заражения: трансмиссивный (при укусе кровососущего насекомого, в том числе комара).
Симптомы:
- Язва на месте укуса (небольшой глубины, с тёмной корочкой на дне)
- Набухшие лимфатические узлы (бубоны), ближайшие к месту укуса, набухают через 2-3 дня после начала болезни
- Бубоны могут быть в диаметра от 3 до 10 см
- У половины инфицированных бубоны рассасываются без следа, но медленно, до нескольких месяцев
- У другой половины пациентов через пару недель бубоны могут нагнаиваться и прорываться, образуя свищи, которые заживают очень медленно, оставляя после себя рубцы
Путь заражения: укус животного, контакт с заражённым животным
Симптомы такие же, как у язвенно-бубонной формы, за исключением язвы в месте укуса, такой язвы не образуется.
Путь заражения: попадание возбудителя на конъюнктиву с пылью, грязными руками, насекомыми
Симптомы:
- Покраснение, отек и болезненность глаза
- Ощущение песка в глазах
- Набухание
- Эрозии и язвочки с гнойным отделяемым на конъюнктиве
- Набухшие ближайшие лимфоузлы, которые либо рассасываются баз следа через пару месяцев, либо нагнаиваются с образованием свища и рубца
- Очень тяжёлое и длительное течение вплоть до потери зрения
Путь заражения: При употреблении плохо обработанного заражённого мяса и воды
Симптомы:
- Боль в горле
- Трудности с глотанием
- Покраснение и отёчность миндалин (обычно одной)
- Увеличенные миндалины с серым некротическим налётом
- С прогрессированием заболевания миндалины некротизируются, образуются плохо заживающие язвы и рубцы
- Набухание и воспаление околоушных, шейных и подчелюстных лимфоузлов со стороны поражённой миндалины
- Воспалённые лимфатические узлы (бубоны) либо рассасываются без следа в течение длительного времени, либо нагнаиваются с образованием свища и впоследствие рубца
Путь заражения: При употреблении плохо обработанного заражённого мяса и воды и дальнейшем заражении лимфатических сосудов брыжейки кишечника
Симптомы:
- Сильные боли в животе
- Тошнота, иногда рвота
- Анорексия
- Изредка диарея
- При ощупывании болезненность в области пупка
- Увеличение печени и селезёнки
Путь заражения: При вдыхании пыли, содержащей возбудителя туляремии
Симптомы:
При бронхитическом течении:
- Сухой кашель
- Умеренная боль за грудиной
- Общая интоксикация
- Лёгкое течении, выздоровление наступает через 10-12 дней
При пневмоническом течении:
- Длительное, изнуряющее начало заболевания
- Признаки пневмонии
- Продуктивный кашель со слизисто-гнойной, реже кровянистой мокротой
- Течение длительное и тяжёлое, до 2 месяцев и более
- Одышка
- Боль во всей грудной клетке
- Может осложняться абсцессами, плевритом, бронхоэктазами
Путь заражения: При любом пути заражения может развиться такая форм, обычно у людей с ослабленным иммунитетом
Симптомы:
- Длительно сохраняющаяся неправильная лихорадка
- Выраженная интоксикация
- Сильные мышечные боли
- Нарастающая слабость
- Головная боль
- Головокружение
- Бред и галлюцинации
- Спутанность сознания
- Частые осложнения в виде вторичной пневмонии, инфекционно-токсического шока, менингита и артритов
Туляремия - особо опасное заболевание, с тяжёлым течением и трудностями в лечении, поэтому важно проводить профилактику.
Диагностика и лечение туляремии
У некоторых форм туляремии довольно специфические симптомы, но они могут проявиться не сразу или проявиться необычно. Если вы живёте в районе, где случаются вспышки этого заболевания или работаете на предприятии с риском заражения, или просто путешествовали в страну или область, где была эпидемия туляремии, и у вас резко появился сильный жар, следует срочно обратиться к врачу.
В больнице диагноз туляремия ставится на основании:
- Осмотра (увеличенные лимфоузлы, покраснение лицо и глаз, сыпь, увеличение печени и селезёнки и так далее)
- Опроса (недавнее пребывание в эпидемически неблагоприятном районе, жалобы на слабость, тошноту, рвоту, резкий сильный жар, болезненность в области лимфоузлов и т.д.)
- Результатов лабораторных исследований
Самым точным подтверждением диагноза "туляремия" являются лабораторные исследования. Для диагностики могут провести кожную аллергологическую пробу. Это высокоспецифический метод ранней диагностики болезни. Другой вариант - воспользоваться серологическими методами (поиск антигенов в сыворотке или антигенов на поверхности эритроцитов, очень точный метод диагностики). И третий вариант - бактериологические или биологические методы. Последние представляют собой выделение чистых культур бактерий из крови или мокроты (на поздних стадиях болезни) или заражение лабораторных свинок, а затем посев их крови на специальные среды для опять же выделения бактерий.
Туляремия - это бактериальная инфекция, поэтому основной метод лечения - это использование антибиотиков. Чаще всего назначают антибиотики из группы аминогликозидов и антибиотики тетрациклинового ряда. Помимо этого специфического лечения, также назначают препараты для детоксикации организма и симптоматические средства, например, капельницы для восстановления объёма циркулирующей крови и регуляции давления. Также иногда производится хирургическое вскрытие и удаление нагноившихся бубонов, если они не вскрываются самопроизвольно.
Профилактика туляремии
Основными методами профилактики являются:
- Вакцинация каждого человека с 7-летнего возраста, проживающих в эпидемически неблагоприятных районах. Прививки также делают работникам сфер, где есть опасность заразиться туляремией (например, охотники, рыболовы, полеводы, мелиораторы, лица, направляемые на временную работу — геологи, строители и так далее). Вакцина является живой, иммунитет вырабатывается через 20-30 дней и длиться на протяжении 5 лет.
- Также в населённых пунктах проводятся дератизационные мероприятия, так как именно грызуны являются основными резервуарами туляремии. Если вы проживаете В сельской местности, где случаются вспышки туляремии, следует также озаботиться защитой от грызунов. А также продукты и воду лучше хранить там, где грызуны туда не доберутся, а также не употреблять пищу, в том числе грибы, со следами жизнедеятельности грызунов. Для питья, мытья овощей и фруктов, приготовления пищи следует использовать только кипяченую воду.
- Для того, чтобы избежать заражения при вдыхании заражённой пыли, работы, сопровождающиеся пылеобразованием, нужно проводить с использованием средств личной защиты (ватно-марлевая повязка или респиратор, перчатки).
- Даже если защититься от поражённых животных и не употреблять заражённую пищу и воду, это может вас не спасти, так как туляремию могут переносить кровососущие насекомые (комары, клещи и т.д.), соответственно, в профилактике туляремии большую роль играет защита от этих насекомых.
Для того, чтобы ваш двор стал менее привлекательным для комаров, можно воспользоваться естественными методами:
- Осмотрите свой двор и уберите всё, на чём может скапливаться вода, ведь такие объекты легко могут стать источником сотен комаров. Этим насекомым нужно минимальное количество воды для откладывания яиц, достаточно крышки от пластиковой бутылки, так что будьте внимательны.
- Прочищайте водостоки и дренажные системы, чтобы в них не собиралась вода.
- Выравнивайте углубления на участке, в которых может скопиться дождевая вода чтобы во дворе не было луж, пригодных для размножения комаров.
- Уберите полые брёвна пни, в них собирается довольно много воды, а также они являются ещё и отличным местом для зимовки комаров.
- Следите за целостностью москитных сеток на окнах, чтобы кровососущие насекомых не могли попасть в дом
- Установите жёлтые лампы, отпугивающие насекомых, может, они и не очень эффективны, но в этой борьбе все средства хороши
- Установите жёлтые лампы, отпугивающие насекомых, может, они и не очень эффективны, но в этой борьбе все средства хороши
Помимо этого, следует использовать репелленты (ДЭТА, свечи с цитронеллой и т.д.), но самое эффективное средство от комаров - хорошая ловушка для кровососущих насекомых. Ловушки от компании Mosquito Magnet не отпугивают комаров, а планомерно уничтожают самок этих насекомых. Если ваш двор окружён достаточно высоким непроницаемым забором, такая ловушка значительно уменьшит популяцию комаров на вашем участке и вы сможете наслаждаться безопасным отдыхом на улице. В нашем каталоге вы найдёте несколько ловушек Mosquito Magnet на выбор, чтобы вы могли подобрать лучший для себя вариант. А вот тут вы можете узнать, как они работают.
Защитите свою семью, домашних животных и гостей от болезней, переносимых комарами с ловушкой Mosquito Magnet - длительное, научно доказанное решение.
– путем инокуляции возбудителя кровососущими членистоногими.
Восприимчивость людей к туляремии не зависит от возраста. Лица, перенесшие заболевание, приобретают стойкий иммунитет.
Патогенез. Бактерии попадают в организм человека через Облигатный природно-очаговый зооноз, протекающий с интоксикацией, лихорадкой, развитием лимфаденита и поражением различных органов.
Этиология. Возбудитель туляремии Francisella tularensis относится к роду Francisella , семейству Brucellaceae. Выделяют три подвида туляремийного микроба: а) неарктический (американский); б) среднеазиатский; в) голарктический (европейско-азиатский). Неарктический подвид бактерий в отличие от остальных характеризуется высокой патогенностью для человека и лабораторных животных.
Это мелкие кокковидные и палочковидные клетки размером 0,2-0,5 мм, грам (–). Содержат 2 антигенных комплекса: оболочечный (Vi) и соматический (О). С оболочечным антигенным комплексом связаны вирулентность и иммуногенные свойства возбудителя.
Во внешней среде возбудитель сохраняется длительное время, особенно при низкой температуре: в зерне и соломе при температуре ниже 0 – до 6 мес., в замерзших трупах животных - до 8 месяцев. Кипячение убивает бактерии в течение 1-2 минуты; лизол, хлорамин и хлорная известь – за 3-5 минут.
Эпидемиология. Характерна триада биоценоза: возбудитель, резервуары возбудителя, переносчики – кровососущие насекомые. Природные очаги встречаются во всех равнинных ландшафтных зонах, местами в горах, чаще в умеренном поясе северного полушария. Из грызунов источниками инфекции являются полевка обыкновенная, водяная крыса, домовая мышь, зайцы; из домашних животных – овцы, свиньи, крупный рогатый скот. Переносчиками служат кровососущие членистоногие: иксодовые и гамазовые клещи, слепни, комары, блохи.
Пути передачи: контактный – при контакте с больными грызунами или их выделениями; алиментарный – при употреблении пищевых продуктов и воды, инфицированных выделениями грызунов; воздушно-пылевой – при обработке зараженных зерновых продуктов, фуража; трансмиссивный кожу (даже неповрежденную), слизистые оболочки глаз, дыхательных путей и жкт. В месте входных ворот нередко развивается первичный аффект в виде последовательно сменяющих друг друга пятна, папулы, везикулы, пустулы и язвы. В дальнейшем возбудитель, проникая в регионарные лимфатические узлы, вызывает в них воспалительный процесс. При гибели возбудителя выделяется липополисахаридный комплекс, определяющий развитие интоксикации. В случае проникновения возбудителя в кровь развиваются генерализованные формы с токсико- аллергическими проявлениями, поражением различных органов и систем и прежде всего легких, печени и селезенки. В пораженных органах и лимфатической системе образуются гранулемы. Образование гранулем в периферических л/у проявляется бубонами, которые зачастую нагнаиваются и самопроизвольно вскрываются.
Клиника. Инкуб. период составляет 3-7 дней, но может удлиняться до 2-3 недель. Заболевание начинается с интоксикации, с повышением температуры до 38-40 С, ознобами, головной болью, мышечными болями, общей слабостью, анорексией. Лицо больного гиперемировано, пастозно, наблюдаются инъекции склер и гиперемия конъюнктив. У части больных появляется экзантема самого различного характера (эритематозная, розеолезная, петехиальная). Отмечается относительная брадикардия, снижение АД. Через несколько дней от начала заболевания увеличивается печень и селезенка.
Классификация. По формам по локализации процесса: бубонная, язвенно-бубонная, глазобубонная, ангиозно-бубонная, легочная, абдоминальная, генерализованная). По длительности течения: острая, затяжная, рецидивирующая. По тяжести: легкая, среднетяжелая, тяжелая. Признаки различных форм связаны с входными воротами.
Бубонная форма развивается при проникновении через кожу. Возникают болезненность, а затем увеличение регионарных лф/у. возможно изолированное или сочетанное поражение различных групп лф/у(подмышечных, паховых, бедренных).Бубонная форма развивается при проникновении через кожу. Возникают болезненность, а затем увеличение регионарных лф/у. возможно изолированное или сочетанное поражение различных групп лф/у(подмышечных, паховых, бедренных). В процессе заболевания бубоны увеличиваются, их болезненность исчезает, контуры остаются отчетливыми, явления периаденита незначительны. Эволюция бубона может состоять в медленном рассасывании, нагноении с последующим разрывом и выделение молочно-белого гноя и образовании свища или в склерозировании.
При язвенно-бубонной форме, чаще при трансмиссивном заражении, на месте внедрения микроорганизма в течении нескольких дней последовательно сменяют друг друга пятно, папула, везикула, пустула, а затем язва с приподнятыми краями. Дно язвы покрывается темной корочкой в виде кокарды. Одновременно развивается регионарный лимфаденит.
Ангиозно-бубонная форма возникает при пищевом или водном заражении. Больных беспокоят умеренные боли в горле, затруднения глотания, слизистая ротоглотки гиперемирована, миндалины увеличены и отечны, спаяны с окружающей клетчаткой. На их поверхности образуются некротические налеты, которые снимаются с трудом. Происходит разрушение миндалин с дальнейшим формированием рубцов. Процесс чаще односторонний. Туляремийные бубоны возникают в подчелюстной, шейных и подмышечных областях.
В случае глазобубонной формы происходит поражение слизистых оболочек глаз в виде конъюнктивита, эрозивно-язвеных образований с отделением желтоватого гноя. Поражение роговицы наблюдается редко. Эта форма отличается тяжелым и длительным течением.
Абдоминальная форма развивается вследствие поражения мезентериальных лимфатических узлов и проявляется болями в животе, тошнотой, рвотой, анорексией. Отмечается болезненность около пупка при пальпации, м.б. положительные симптомы раздражения брюшины. Увеличивается печень и селезенка. Пальпировать лф/у удается редко, их увеличение устанавливают при помощи УЗИ.
Легочная форма при аэрогенном заражении выражается в виде бронхитического или пневмонического вариантов. При бронхитическом варианте происходит поражение бронхиальных, медиастинальных, паратрахеальных Лф/у. на фоне умеренной интоксикации отмечается сухой кашель, боли за грудиной, в легких прослушиваются сухие хрипы. При пневмоническом варианте на рентгенограмме определяется увеличение тех же групп лимфатических узлов, но одновременно обнаруживают инфильтраты в легочной ткани, чаще очаговые. Заболевание имеет острое начало с высокой длительной лихорадкой, вялым, изнуряющим течением, склонностью к развитию осложнений (бронхоэктазы, абсцессы, плевриты, каверны, гангрена легких).
Генерализованная форма заболевания протекает по типу тяжелого сепсиса. Высокая лихорадка становится неправильно ремитирующей, долго сохраняется. На высоте лихорадки возможны спутанность сознания, бред, галлюцинации. Пульс лабилен, тоны сердца глухие, артериальное давление низкое. С первых дней заболевания развивается гепатолиенальный синдром, в дальнейшем часто появляется розеолезная и петехиальная экзантема.
Читайте также:


