Патологии плода при вич
В настоящее время ВИЧ-инфекция у детей является одной из актуальнейших проблем во всем мире.
В настоящее время ВИЧ-инфекция у детей является одной из актуальнейших проблем во всем мире. Первоначально в нашей стране она была обусловлена внутрибольничной заболеваемостью, а в последние годы — рождением детей ВИЧ-инфицированными женщинами. Более 90% детской ВИЧ-инфекции является результатом именно перинатальной трансмиссии вируса.
По данным МГЦ СПИД за последние 10 лет произошло уменьшение числа детей с врожденной ВИЧ-инфекцией. Так, если в 2001 году, когда химиопрофилактика вертикальной трансмиссии ВИЧ-инфекции только начинала проводиться, число ВИЧ-инфицированных детей составляло 8%, то в 2006 году — всего 1,5%. Таких результатов удалось добиться благодаря введению в практику схемы профилактики согласно протоколу от 1996 г. PACTG 076 (Pediatric AIDS Clinical Trial Group), который основан на назначении беременной женщине Азидотимидина — антиретровирусного препарата из группы нуклеозидных ингибиторов обратной транскриптазы.
Однако даже своевременное проведение химиопрофилактики не исключает полностью возможность перинатальной передачи ВИЧ-инфекции от матери плоду.
К факторам, повышающим риск передачи ВИЧ от матери к ребенку, относятся:
При отсутствии профилактики перинатальной передачи ВИЧ, риск заражения составляет 30–40% [3].
Причинами отсутствия химиопрофилактики во время беременности и родов могут быть: диагностика ВИЧ-инфекции только во время родов, употребление наркотических веществ во время беременности, добровольный отказ от профилактики, в т. ч. по религиозным убеждениям, беременность до внедрения в практику профилактики вертикальной передачи ВИЧ и домашние роды.
Особенности клинических проявлений ВИЧ-инфекции у детей определяются стадией онтогенеза, на которой произошло инфицирование плода ВИЧ в организм (внутриутробно или интранатально) и от возраста ребенка в случае постнатального заражения.
При заражении плода в позднем перинатальном периоде или ребенка после рождения течение ВИЧ-инфекции почти не отличается от взрослых.
Целью данной работы является оценка эффективности общей и высокоактивной антиретровирусной терапии (ВААРТ) у детей с врожденной ВИЧ-инфекцией.
Задачи
Нами проанализированы 60 случаев врожденной ВИЧ-инфекции у детей в возрасте от 1 месяца до 7 лет, в т. ч.: 30 амбулаторных карт детей, состоящих на диспансерном учете в московском городском центре СПИД (МГЦ СПИД); 30 историй болезни детей, находящихся на стационарном лечении в МГЦ СПИД.
По результатам анализа амбулаторных карт и историй болезни нами были выявлены следующие наиболее часто встречающиеся клинические проявления врожденной ВИЧ-инфекции у детей: поражение ЦНС, лимфаденопатия, гепатолиенальный синдром, интерстициальные изменения в легких, анемия, гипотрофия, недоношенность.
Поражение ЦНС в нашем исследовании наблюдалось у 75% детей. Установлено, что ВИЧ является не только иммунотропным, но и нейротропным вирусом и проникает через гематоэнцефалический барьер на ранних этапах инфекционного процесса в организме, поражая олигодендроциты и астроциты, нейроциты, микроглию, макрофаги, клетки эндотелия кровеносных сосудов, фибробластоподобные клетки мозга. Указанные клетки имеют рецептор CD4 и считаются прямыми клетками-мишенями для ВИЧ. Патоморфологические изменения головного мозга при ВИЧ-инфекции могут быть охарактеризованы как альтернативно-дистрофические, с периваскулярным отеком, дистрофией нейронов, очаговой демиелинизацией и циркуляторными нарушениями.
У обследованных нами ВИЧ-инфицированных детей наблюдался полиморфизм клинических неврологических проявлений.
В начале заболевания отмечались астеноневротический и цереброастенический синдромы. Для этой стадии СПИДа характерной была ВИЧ-энцефалопатия. Также было установлено, что тяжесть поражения нервной системы более выражена у детей первого года жизни.
ВИЧ-энцефалопатия — тяжелое заболевание, затрагивающее все функции ЦНС. При подострой прогрессирующей энцефалопатии утрачиваются ранее приобретенные умения и навыки. Вялотекущая прогрессирующая энцефалопатия замедляет или прекращает формирование новых навыков, не затрагивая при этом старых. Обе формы прогрессирующей энцефалопатии резко замедляют психомоторное развитие. Дети с непрогрессирующей энцефалопатией продолжают приобретать новые навыки, но медленнее, чем здоровые сверстники.
Одновременно поражение ЦНС проявлялось грубой задержкой психомоторного развития, синдромом гипервозбудимости и гидроцефальным синдромом.
Клиническая манифестация ВИЧ-инфекции у детей разнообразна и зачастую неспецифична. Нами установлено, что лимфаденопатия, ассоциированная с гепатоспленомегалией, является одним из наиболее ранних признаков врожденной ВИЧ-инфекции. Так, персистирующая генерализованная лимфаденопатия выявлена в 64% случаев, а гепатолиенальный синдром — в 38% случаев. Сочетание обоих синдромов наблюдалось у 36% детей.
Интерстициальные изменения в легких были у 25% детей, они развивались в результате многократно перенесенных ранее пневмоний различной этиологии.
Гипотрофия (от I до III степени) была выявлена у 18% больных, недоношенность отмечалась в 14% случаев.
Из сопутствующих заболеваний чаще встречались хронический вирусный гепатит С и туберкулез, а из оппортунистических заболеваний — грибковые поражения кожи и слизистых, пневмоцистная пневмония, герпетическая инфекция, цитомегаловирусная инфекция.
Грибковые поражения кожи и слизистых отмечались у 38% детей.
Наиболее частая этиология — грибы рода Candida.
Чаще всего наблюдался оральный кандидоз, которому сопутствовал ангулярный хейлит, когда в углах рта возникали мацерации, эрозии, трещины. По краям трещин иногда отмечался гиперкератоз. Для детей, больных ВИЧ/СПИДом, характерно рецидивирующее течение орофарингеального кандидоза. В зависимости от степени иммунодефицита (определяется по количеству CD4-лимфоциов), было отмечено возникновение рецидивов через несколько месяцев, недель, а иногда и дней после отмены антимикотической терапии. Продолжительность периодов ремиссии была индивидуальна у каждого больного.
Наиболее опасная оппортунистическая инфекция, пневмоцистная пневмония, наблюдалась у 26% детей. Пневмоцистная пневмония может развиться в любом возрасте, но у наблюдавшихся нами больных почти в половине случаев приходилась на первые 6 месяцев жизни.
Обычно она развивалась остро, проявляясь одышкой и кашлем. Однако в некоторых случаях сначала появлялся кашель, и в течение нескольких дней к нему присоединялось постепенно нарастающее тахипноэ. Вначале появлялось навязчивое покашливание, затем кашель становился коклюшеподобным, особенно в ночное время. У ребенка отмечалась прогрессирующая слабость, снижение аппетита, бледность кожного покрова, цианоз носогубного треугольника. Температура тела в начале заболевания была нормальной или субфебрильной [1, 5].
При физикальном исследовании выявлялись тахипноэ, одышка, влажные и сухие хрипы. При прогрессировании пневмонии, возможно, возникала легочно-сердечная недостаточность.
Диагноз пневмоцистной пневмонии был основан на обнаружении возбудителя в мокроте, в материале, полученном при бронхоальвеолярном лаваже или биопсии легкого. У большинства детей пневмоцистная пневмония сочеталась с другими оппортунистическими заболеваниями.
Антиретровирусную терапию можно временно не назначать детям, у которых нет клинических проявлений ВИЧ-инфекции или они слабо выражены, при уровне CD4-лимфоцитов ≥ 25% у детей от 1 года до 5 лет или уровне CD4-лимфоцитов ≥ 350 клеток/мм3 у детей > 5 лет и уровне вирусной нагрузки
Н. О. Голохвастова, студентка 6 курса МГМСУ, Москва

Проблема распространения ВИЧ-инфекции приобретает с каждым годом все большую актуальность [1; 2]. Так, в 2010 году в России было зарегистрировано 589 580 человек, зараженных ВИЧ-инфекцией [3], а в 2017 году это число увеличилось до 1 500 000 [4]. С 2006 по 2008 год, согласно статистическим данным, процент полового пути передачи ВИЧ-инфекции увеличился с 34% до 60% и среди беременных женщин стал преобладать над парентеральным, который с 40% снизился до 21%. Также в последние годы наблюдается тенденция к возрастанию инфицирования женской части населения (количество родов среди зараженных женщин с каждым годом увеличивается на 10%). С 2010 по 2015 год в РФ наблюдался рост числа детей, рожденных от ВИЧ-инфицированных женщин (2010 год – 9 721, 2015 год – 16 199) [5].
Одна из причин распространения ВИЧ-инфекции - это несерьезное отношение молодежи, даже студентов-медиков, к использованию презервативов как наиболее эффективной профилактике передачи вируса [6; 7]. Молодое поколение отдает предпочтение гормональным и внутриматочным контрацептивам как наиболее эффективным 9, но не защищающим партнеров от инфекций, передающихся половым путем.
Вирус иммунодефицита человека относится к семейству ретровирусов. Рибонуклеиновая кислота содержит генетическую информацию данного вируса. Последний имеет форму сферы и сверху покрыт суперкапсидной оболочкой. Гены вируса представлены в количестве 9 и кодируют 3 структурных и 6 регуляторных белков. Данный вирус обладает высокой антигенной изменчивостью, превышающей таковую вируса гриппа в 5 раз.
Впервые ВИЧ-инфекция была обнаружена в 1980-х годах, а стала зарегистрированной причиной летального исхода в 1989 году. Существует два вида вируса иммунодефицита человека: ВИЧ-1 (встречается преимущественно у европейского населения) и ВИЧ-2 (поражает жителей Африканского континента). Как правило, ВИЧ-2 обладает меньшей вирулентностью, заболевание протекает медленнее и легче [11].
ВИЧ при проникновении в организм человека присоединяется к СD4 рецептору лимфоцитов с помощью гликопротеидов gp 120 и gp 41 и к хемокиновым рецепторам. Вирус имеет фермент, который называется обратная транскриптаза. С его помощью на основе РНК синтезируется ДНК. Затем дезоксирибонуклеиновая кислота интегрируется в таковую человеческой клетки, вследствие чего происходит репликация вирусных частиц с последующим разрушением клетки-хозяина [12].
В нашей стране беременных женщин в зависимости от определенных условий по-разному обследуют на наличие вируса иммунодефицита человека. Всем беременным проводят анализ двукратно: первый раз - при первичном обращении беременной в женскую консультацию, второй раз – в сроке 32-34 недели. Также при постановке на учет в ЖК проводят обследование полового партнера. Если женщине исследование не проводилось или было выполнено один раз до 32 недель, а она поступила в медицинское учреждение для родоразрешения или госпитализации, то анализ проводят экспресс-методом. В последующем его необходимо подтвердить стандартной методикой. Если половой партнер беременной заражен ВИЧ-инфекцией или сама женщина страдает наркоманией, то для такого случая имеется другая схема обследования: при первой явке в ЖК по поводу беременности, после этого через каждые три месяца и при поступлении в роддом методом экспресс-анализа независимо от того, сколько было проведено исследований. В том случае, если при использовании иммуноферментного анализа выявляются сомнительные результаты, то прибегают к методам определения нуклеиновых кислот [13].
Вертикальная передача вируса иммунодефицита человека осуществляется тремя основными способами: во время беременности через плаценту, что особенно приобретает значимость в поздние сроки, когда происходит старение плаценты и увеличивается ее пропускная способность; во время родов при контакте ребенка с инфицированной кровью матери (риск передачи вируса повышается при преждевременном излитии околоплодных вод на 2% каждый час, разрывах тканей, составляющих родовой канал); с молоком матери при естественном вскармливании.
На вероятность передачи вируса от матери к плоду влияет большое количество факторов. Со стороны вируса – это уровень виремии, устойчивость к лекарственным препаратам, гено- и фенотип. С материнской стороны: состояние иммунной системы, питание, экстрагенитальные заболевания, социальные факторы (безработица, неполная семья) и поведение во время беременности (употребление наркотиков, алкоголя, табакокурение). Также влияют на трансмиссию ВИЧ особенности течения родов: преждевременное излитие околоплодных вод, способ родоразрешения, наличие кровотечения, манипуляции, проводимые акушеркой, применение инвазивных методик наблюдения за состоянием плода. Со стороны ребенка: многоплодие, генетические дефекты и врожденные пороки развития, недоношенность, естественное вскармливание, недоразвитие системы иммунитета, состояние желудочно-кишечного тракта [14].
Течение беременности у ВИЧ-позитивных женщин имеет свои особенности, причиной которых является снижение клеточного и гуморального иммунитета. Необходимо отметить наиболее частое возникновение самопроизвольного выкидыша и преждевременных родов, что обусловлено наличием сопутствующих инфекций урогенитального тракта, никотиновой, алкогольной зависимости, наркомании, низкого социального положения в обществе. Укорочение срока беременности увеличивает частоту рождения недоношенных детей, что повышает риск инфицирования ребенка из-за несостоятельности иммунитета, большей вероятности травматизации. Также у данной группы женщин чаще возникают такие осложнения, как кольпит, плацентарная недостаточность различной степени выраженности, преэклампсия и эклампсия (ПЭ и Э), преждевременное излитие околоплодных вод, аномалии родовой деятельности, а в послеродовом периоде – гнойно-септические процессы. В качестве причины развития ПЭ и Э выделяют снижение скорости миграции трофобласта, сохранение маточными сосудами такой же структуры, как в отсутствие беременности, вследствие чего быстро развивается явление эндотелиоза [15; 16].
Существует алгоритм ведения беременности и родов у ВИЧ-инфицированных женщин, при соблюдении которого риск заражения плода с 20-40% снижается до 1-2% [17].
Для профилактики передачи ВИЧ-инфекции от матери к плоду необходимо как можно раньше выявить положительный ВИЧ-статус женщины (до 12 недель), проведение антиретровирусной терапии (АРВТ) для матери и новорожденного; роды следует вести оперативным путем при наличии связанных с ВИЧ-инфекцией или акушерских показаний либо естественным путем с минимальными лекарственными и инвазивными вмешательствами, после рождения не прикладывать ребенка к груди и сразу перевести на искусственное вскармливание 20.
Антиретровирусная терапия имеет высокую эффективность в профилактике трансмиссии вируса от матери к плоду. Существует 5 групп препаратов, и все они влияют на разные звенья патогенеза ВИЧ-инфекции.
Нуклеозидные ингибиторы обратной транскриптазы разрушают активный центр соответствующего фермента, тем самым нарушая процесс синтеза ДНК с вирусной РНК. Во время беременности разрешены зидовудин, ламивудин, препаратами выбора являются: диданозин, эмтрицитабин, ставудин, абакавир. У ненуклеозидных ингибиторов обратной транскриптазы механизм действия иной. Препараты данной группы связываются с тем же ферментом, но уже вне активного центра, меняя конформацию и снижая его активность. Используется во время гестации невирапин. Но данный препарат имеет недостатки: обладает высокой гепатотоксичностью, также у вируса может быть высокая устойчивость к данному лекарственному веществу. Эфавиренц не применяется у беременных, так как обладает тератогенным действием. Следующая группа препаратов для проведения химиотерапии у ВИЧ-инфицированных – это ингибиторы протеазы. Данные препараты обладают угнетающим действием на активный центр соответствующего вирусного фермента, вследствие чего длинные цепи белков ВИЧ не распадаются на более короткие фрагменты, что препятствует образованию новых копий вируса. Во время беременности рекомендован лопинавир или ритонавир, к препаратам группы резерва относят: индинавир, саквинавир. Еще в 2007 году разрешали к применению нелфинавир, но в дальнейшем было выявлено его выраженное тератогенное, мутагенное и канцерогенное действие. Оставшиеся две группы у беременных не применяются, так как не имеется достаточного количества данных об их влиянии на плод. К ним относят: ингибиторы слияния, в результате действия которых происходит нарушение слияния мембраны клетки-хозяина и капсидной оболочки вируса, и ингибиторы интегразы – относительно новая группа препаратов.
У беременных в качестве АРВТ лучше использовать сочетание групп нуклеозидных (зидовудин) и ненуклеозидных (невирапин) ингибиторов обратной транскриптазы и ингибиторов протеаз (лопинавир), что снижает риск заражения плода до 1,5% по сравнению с монотерапией.
Доказана эффективность проведения химиотерапии для матери длинной схемой с 14 недель беременности и продолжением ее во время родов. АРВТ для ребенка начинают проводить в течение 12 часов после рождения длительностью в 6 недель [21].
Операция кесарева сечения (КС) при родоразрешении ВИЧ-серопозитивной женщины проводится под эпидуральной анестезией в плановом порядке (в 38 недель) с тщательным гемостазом: передняя брюшная стенка вскрывается продольным разрезом, при этом обязательно лигируют сосуды; перед тем как вскрыть матку, на ее нижний сегмент накладывают 4 зажима, после разреза его края обшивают и обкладывают салфетками, после чего врач-акушер-гинеколог и его ассистент производят смену перчаток, и для дальнейшего проведения операции используется новый набор стерильного инструментария. Только после проведения всех этих манипуляций проводят вскрытие плодного пузыря, удаляя околоплодные воды с помощью электроотсоса. Таким образом минимизируется контакт новорожденного с кровью матери [22].
Однако КС проводится, если: у беременной имеется высокая вирусная нагрузка (более 1000 копий/мл), либо она неизвестна, а также в тех случаях, когда антиретровирусная терапия не проводилась во время беременности или нет возможности провести ее во время родоразрешения. Во всех остальных случаях при отсутствии других показаний роды проводятся естественным путем, при этом безводный промежуток должен быть не более 4 часов и сводится к минимуму применение инвазивных процедур (эпизио-, перинеотомия, амниотомия), родовозбуждающих и утеротонических препаратов.
На современном этапе изучения проблемы вертикальной передачи ВИЧ-инфекции и ее последствий проводится все больше исследований, целью которых является наблюдение за состоянием плода, новорожденных и ВИЧ-экспонированных детей более старшего возраста и выявление у них каких-либо значимых морфологических и функциональных изменений. Отмечено, что даже дети, у которых в дальнейшем ВИЧ-инфекция будет не подтверждена, могут иметь функциональную несостоятельность иммунной системы вплоть до 10 лет, что является основой развития неадекватного ответа на инфекции, тяжелого течения заболеваний [24; 25].
Еще во внутриутробном периоде на плод действуют негативные факторы. С одной стороны, это изменения в плаценте, проявляющиеся в дистрофических процессах, явлениях плацентита, в итоге приводящие к хронической плацентарной недостаточности и изменению проницаемости плацентарного барьера, что ведет к нарушению питания плода и повышению риска его инфицирования, особенно если женщина не получает АРВТ [26]. С другой стороны, АРВТ также может приводить к нежелательным эффектам, выражающимся в угнетении иммунитета, хотя следует подчеркнуть, что польза терапии намного превышает ее возможный вред.
Наиболее частыми патологиями плода являются хроническая внутриутробная гипоксия (чаще выявляется у ВИЧ-инфицированных, употребляющих наркотические вещества), низкая масса тела, антенатальная гибель. Также в 2,5 раза чаще, чем у детей здоровых женщин, выявляется задержка внутриутробного развития, перинатальное поражение центральной нервной системы [27; 28].
В ходе ряда исследований было выявлено, что длительное воздействие патогенного фактора (в данном случае ВИЧ-инфекции) на гипофиз плода приводит к истощению функциональной активности адренокортикоцитов и, как следствие, к морфологическим и функциональным изменениям надпочечников [29].
Сразу после рождения признаки инфекции чаще всего не проявляются, однако ВИЧ-экспонированные дети, даже те, которые в дальнейшем не реализуют ВИЧ-инфекцию, значительно отличаются от своих сверстников.
В неонатальном периоде ребенок, рожденный от ВИЧ-серопозитивной матери, медленнее теряет массу тела в период ее физиологической убыли, но и медленнее ее восстанавливает. При сочетании таких негативных факторов, как ВИЧ-инфекция и наркомания, во много раз возрастает частота встречаемости врожденных пороков развития.
Наиболее значительные изменения наблюдаются в системе иммунитета. Имеется дисбаланс как в гуморальном, так и в клеточном звене. Установлено, что у таких детей снижен синтез Ig G и Ig A, но повышена продукция Ig M. Иммунный ответ характеризуется избыточной несбалансированной клональной экспансией CD4+ лимфоцитов, нарушением кооперации между Т- и В-лимфоцитами.
Также наблюдается изменение вакцинального ответа, которое может выражаться в гиперактивной реакции на первичную иммунизацию.
Глобально можно сказать, что происходит угнетение иммунитета, следовательно, у таких детей чаще возникают вирусные, пиогенные инфекции (омфалиты, гнойные конъюнктивиты и др.), пневмонии, отмечается более тяжелое течение заболеваний и развитие осложнений [30; 31].
Диагностика ВИЧ у детей, рожденных от серопозитивных женщин, имеет определенные трудности, так как при проведении иммуноферментного анализа (ИФА) в крови новорожденного в первые месяцы жизни могут циркулировать материнские антитела, следовательно, нужно делать исследование еще определенное количество раз, смотреть динамику для того, чтобы подтвердить или опровергнуть диагноз. Причем, так как проводить ИФА сразу после рождения нецелесообразно, диагностика осуществляется в более поздние сроки. Однако не так давно были созданы тест-системы, основанные на выявлении нуклеиновой кислоты провируса ВИЧ в лейкоцитах крови с помощью ПЦР. Данный метод позволяет проводить раннюю диагностику заболевания, тем самым способствуя осуществлению постановки или снятия с учета в более ранние сроки. Для исследования используют цельную кровь, за исключением пуповинной, так как в ней может быть материнский материал. Анализ проводится в первые двое суток, в 1-2 месяца, в 3-6 месяцев. При двукратном положительном результате ПЦР диагноз может быть подтвержден. Если вирус был обнаружен в первые часы жизни новорожденного, то можно предположить внутриутробное инфицирование.
Наблюдение за ребенком проводят в течение 18 месяцев, снятие с учета производят, учитывая ряд условий: дважды отрицательный анализ ПЦР, один из которых проводился в возрасте старше 4 месяцев, дважды отрицательные ИФА, проведенные в год и старше, отсутствие снижения уровня гамма-глобулинов на момент исследования, отсутствие клиники ВИЧ.
Таким образом, проблема распространения ВИЧ-инфекции в наше время приобретает все большую актуальность. Одним из звеньев борьбы с ее эпидемией является предупреждение трансмиссии от матери к плоду. Также персистенция вируса иммунодефицита человека в организме женщины оказывает весомое влияние как на течение беременности и родов, так и на здоровье ребенка. Существует пять групп препаратов для борьбы с данной инфекцией, но, к сожалению, не все они разрешены для применения у беременных женщин. На сегодняшний день при правильном индивидуальном подходе к ведению ВИЧ-серопозитиных беременных, который включает в себя три основных этапа: воздействие во время гестации, родоразрешения и в постнатальном периоде, можно добиться рождения неинфицированных детей и снизить экспансию вируса.
Эмбриопатия, обусловленная СПИДом характеризуется группой дисморфических признаков, проявляющихся анте- или постнатально у детей женщин, зараженных вирусом иммунодефицита человека (ВИЧ). Трансплацентнарное инфицирование обычно происходит на ранних сроках беременности.
Синонимы: Врожденный СПИД, фетальный СПИД, фетальная ВИЧ-инфекция.
Показатели частоты передачи ВИЧ-инфекции от матерей к новорожденным в мире варьируют от 14,1% в Европе до 28% в Нью-Йорке, 20% в Сан-Франциско и 45% в Африке. Из всех детей, зараженных ВИЧ, 99% были инфицированы от своих матерей. Вертикальная передача вируса происходит внутриутробно, интранатально и постнатально (при вскармливании грудью). Доля внутриутробного или трансплацентарного инфицирования составляет от 30 до 50%. Частота встречаемости эмбриопатии, обусловленной СПИДом, точно не установлена и в основном зависит от тяжести болезни матери и срока беременности при инфицирования (чем раньше происходит передача вируса, тем выше риск возникновения нарушений у плода).
Этиология. Поражение вирусом иммунодефицита человека.
Риск вертикальной передачи при последующей беременности будет таким же, если плод подвергается воздействию аналогичных факторов риска со стороны матери (тяжесть течения заболевания, высокая степень виремии и низкий уровень CD4 в крови, лихорадка и анемия, преждевременный разрыв плодных оболочек, амнионит).
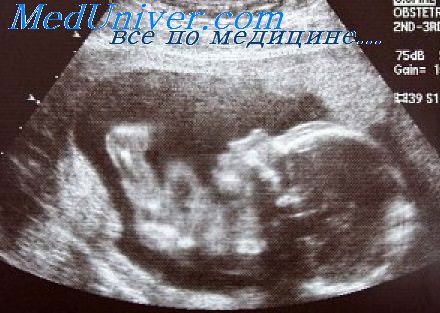
Пренатальная диагностика с помощью инвазивных методов не допускается, чтобы не подвергать плод опасности контакта с материнской кровью и вероятности получения ложноположительных результатов вследствие возникновения связанной с этим перкрестной реакции. Ультразвуковыми признаками инфицирования плода могут быть антенатальная гибель, задержка внутриутробного развития, микроцефалия и черепно-лицевые аномалии (имеются в 50-75% случаев заражения, которые обусловливают характерный вид лица после рождения), включая выступающий, прямоугольный или коробкообразный лоб, латеральные бугры, гипертелоризм, глубокую переносицу и короткий нос. Другие признаки, которые могут обнаруживаться после рождения, представлены длинными глазными щелями, голубыми склерами, подчеркнутой границей верхнего края красной каймы губ, низким ростом, большими широкими глазными щелями и хорошо очерченным фильтром.
Сочетанные аномалии могут быть вызваны оппортунистическими инфекциями матери, в особенности теми, которые также могут поражать плод, такими как токсоплазмоз, цитомегаловирусная и парвовирусная инфекции.
Другие материнские вирусные инфекции, которые можно исключить с помощью серологических анализов крови беременной.
До настоящего времени СПИД считается летальным заболеванием с различной продолжительностью жизни, которая зависит от многих факторов (со стороны матери, ребенка и особенностей вируса). Средняя продолжительность жизни детей колеблется от 6,2 до 7,5 лет, при этом только 70% из них достигает возраста 6 лет. Антенатальная гибель плода может происходить при тяжелых формах заболевания матери или плода, особенно в случаях, когда заражение наступает на ранних сроках беременности. Предполагается, что тяжесть врожденных аномалий обусловливается сроками контакта плода с вирусом (чем раньше происходит инфицирование, тем более выраженными будут изменения). Проведение своевременной противовирусной терапии может снизить вертикальную передачу с 25 до 8% и увеличить продолжительность жизни инфицированных пациентов.
Каждой ВИЧ-инфицированной пациентке может быть предложено прерывание беременности в сроки до наступления периода жизнеспособности плода. Рекомендуется проведение ежемесячного ультразвукового обследования в течение всей беременности с целью выявления задержки внутриутробного развития и возможных структурных аномалий. Курс лечения матери в течение всей беременности состоит в назначении 100 мг зидовудина (zidovudine) пять раз в день. Обязательным является проведение анологичного лечения новорожденного.
ВИЧ у детей, как и у взрослых, проходит три стадии развития:
- Асимптоматическое носительство ВИЧ;
- СПИД — родственный комплекс;
- Собственно СПИД.

Фото: Википедия
Особенность симптомов ВИЧ у детей
Особенность заключается в том, что симптомы СПИД у детей более злокачественна и труднее поддается лечению. Характерен высокий уровень вирусной нагрузки, который сохраняется в организме ребенка в течение длительного времени.
Первые симптомы вич у детей
Гепатоспленомегалия и генерализованная лимфаденопатия (ГЛАП) у больных ВИЧ-инфекцией детей зачастую бывает первым признаком процесса на ранних стадиях. Латентный период у детей короче, и, по данным Rogers М. et al., 1999, 10-20% инфицированных детей имеют быструю прогрессию болезни с развитием СПИДа в пределах первых 4-х лет от инфицирования. Более благоприятно протекает приобретенная ВИЧ-инфекция у детей, инфицированных в возрасте старше 1 года.

Генерализованная лимфаденопатия у ребенка с ВИЧ, 6 лет. Фото: Arthur Ammann, MD, Global Strategies for HIV Prevention
Развивающийся у детей иммунодефицит проявляется повышенной восприимчивостью к различным инфекциям и отражается на их течении. Спектр СПИД-ассоциированных заболеваний у детей отличается от спектра у взрослых.
Наиболее ранние проявления иммунодефицита — рецидивирующие бактериальные инфекции, вызванные Haemophilus influenzae, Streptococcus pneumonie, Salmonella. Клинически диагностируют рецидивирующие гнойные отиты, менингит, гнойные поражения кожи на фоне экземы, типичны массивные бактериальные пневмонии с абсцедированием и выпотом в плевральную полость, неоднократные эпизоды бактериального сепсиса, бактериальная инфекция костей, суставов. Оппортунистические бактериальные инфекции протекают злокачественно, труднее подаются лечению и являются основными причинами смертности. На этом основании центр по контролю за болезнями США (CDC) включил их в список “индикаторных” болезней, при которых диагноз ВИЧ- инфекции у детей предполагается без исследования сероконверсии. Для больных ВИЧ/СПИД характерны инфекции, вызванные цитомегаловирусом, герпесвирусом, вирусом Эпштейна-Барр. Пневмоцистную пневмонию заменяет лимфоидная интерстициальная пневмония (ЛИП), протекающая значительно доброкачественнее. У детей реже встречаются микобактериоз, криптоспоридиоз и криптококкоз, зато чаще развиваются кандидозные поражения кожи и слизистых оболочек.
К классическим СПИД — ассоциируемым заболеваниям у ВИЧ — инфицированных детей относят волосатую лейкоплакию языка. Она появляется у детей на стадии АЗ, на стадии ВЗ уже у каждого четвертого ребенка, на терминальной стадии — у всех детей.
Поражение ЦНС относится к постоянным синдромам в клинике ВИЧ- инфекции детей, поражаются преимущественно клетки микроглии, развивается неврологическая симптоматика в виде энцефалопатии, судорог и их эквивалентов. Задержка психомоторного развития связана с атрофией мозговых структур. Первые симптомы в виде астено-невротического и церебро-астенического синдромов диагностируются в самом раннем возрасте. На стадии СПИДа поражение ЦНС вирусом ВИЧ диагностируется почти у половины больных.
Саркома Калоши у детей встречается редко, лишь в 4 % случаев. Специфическим проявлением ВИЧ-инфекции у детей является поражение околоушных желез.
Классификация ВИЧ у детей
В 1994 году CDC была предложена новая, основанная на уровне CD4+ клеток и клинических симптомах, классификация ВИЧ-инфекции для детей. Симптомы при перинатальной трансмиссии зависит от стадии онтогенеза, на которой происходит проникновение ВИЧ (внутриутробно или постнатально), а в случае постнатального заражения — от возраста ребенка.
Симптомы ВИЧ у детей при внутриутробном инфицировании
При внутриутробном инфицировании ВИЧ может поражать плаценту гематогенным путем на всех стадиях беременности. Ранняя диагностика острых воспалительных изменений плаценты позволяет начать лечебные мероприятия и снизить риск трансмиссии ВИЧ. Вероятность заражения ребенка зависит от многих факторов: стадии ВИЧ-инфекции матери, вирусной нагрузки у нее, течения беременности, родов, кормления грудью. Возможность передачи вируса ребенку возрастает, если у женщины низкое содержание СД4+ клеток. Внутриутробный путь инфицирования считается доказанным при выделении культуры ВИЧ или подтверждения наличия вируса методом ПЦР в течение первых 48 часов жизни, что удается примерно в 40% случаев. При внутриутробном инфицировании риск умереть в раннем возрасте в два раза выше, по сравнению с инфицированием в родах. Внутриутробно инфицированные дети, родившиеся у матерей с клиническими проявлениями ВИЧ-инфекции, болеют чаще и тяжелее, чем дети, родившиеся у матерей с бессимптомной инфекцией. Полагают, что причина кроется в интенсивности вирусной нагрузки на плазму, в характеристике самого вируса, его репликационной способности и способности к образованию синцития. Именно эти факторы определяют степень выраженности клиники.
Дети, инфицированные внутриутробно, зачастую рождаются недоношенными и с различными неврологическими нарушениям. Уже при рождении у них отмечаются признаки черепно-лицевого дисморфизма и микроцефалия. После рождения они плохо развиваются, склонны к повторным инфекциям, у них постоянно увеличены лимфоузлы, печень и селезенка. Считают, что при появлении клинических признаков болезни на первом году жизни ребенок обычно не переживает первый год.
Симптомы ВИЧ у детей, инфицированные в процессе родоразрешения
Инфицирование в процессе родоразрешения связано с прямым контактом плода с зараженной материнской кровью и секретом гениталий, во время прохождения через родовые пути или с восходящей инфекцией из влагалища, шейки матки. Многие специалисты полагают, что риск передачи ВИЧ-инфекции от матери ребенку во время родоразрешения более велик, чем во время беременности. Считают, что в 62-85% случаев перинатальная трансмиссия происходит в родах или в раннем неонатальном периоде. Чем длиннее период родоразрешения, тем больше вероятность ВИЧ-инфицирования ребенка этим путем. Инфицирование после родов может быть связано и с кормлением грудью ВИЧ-инфицированной матерью, при этом вероятность инфицирования повышается по мере увеличения длительности вскармливания. Это связано с повреждением слизистых оболочек ротовой полости, вызванных стоматитом, оральным кандидозом, прорезыванием зубов у ребенка, маститом у матери.
Симптомы ВИЧ у детей, инфицированных в позднем постнатальном периоде
Приобретенная в позднем постнатальном периоде ВИЧ-инфекция у детей связана с гематогенным инфицированием и, для подростков, с внутривенным потреблением психоактивных средств.
Наиболее частыми признаками приобретенной ВИЧ-инфекции у детей, так же, как врожденной, являются персистирующая генерализованная лимфаденопатия (ПГЛ), гепатоспленомегалия, кандидоз кожи и слизистых оболочек, снижение массы тела, лихорадка, диарея, отставание в психомоторном развитии, тромбоцитопения с геморрагическими проявлениями, анемия.
Читайте также:


