От чего наступает смерть при вич инфекции
Большой проблемой 21 века стало распространение вируса иммунодефицита среди населения. Следствием развития этой болезни стала повышенная смертность от СПИДа. Большинство ВИЧ-инфицированных просто не подозревают о заболевании и узнают о нём тогда, когда болезнь уже осложняется. Пациенты нередко задают вопрос: можно ли умереть от ВИЧ? Да, можно, если инфекция перейдет в стадию СПИДа.
Почему ВИЧ-инфицированные люди умирают от СПИДа
Смерть от СПИДа – распространённое явление. Чтобы точнее понять, почему люди от СПИДа умирают, необходимо знать, чем опасен синдром приобретённого иммунодефицита.
Особенность ВИЧ-инфекции в том, что развитие болезни приводит к полному разрушению и подавлению иммунной системы человека. На этом фоне лёгкие заболевания, которые ранее протекали быстро и почти бессимптомно, затягиваются и переходят в тяжелые формы. Возникают различные осложнения и последствия болезни, от которых заражённые в основном и умирают. Выделяют 5 этапов развития инфекции, но признаки ВИЧ могут не проявляться вплоть до предпоследнего этапа. Диагноз при этом устанавливают только по результатам анализов, которые делают при любом СПИД-центре или поликлинике.
Первый этап характеризуется тем, что иммунная система активно продуцирует антитела и борется с инфекцией. Иногда возникает лихорадка, кашель, мигрень, появляются кожные высыпания.
На втором этапе антитела распространяются по организму, но частицы вируса тоже быстро размножаются и вызывают множественные клеточные мутации.
Четвёртый этап характерен тем, что организм продуцирует в большом количестве лимфоциты и начинается усиленная выработка антител. Но вирус размножается очень быстро, это приводит к постепенному разрушению и подавлению иммунной системы. Когда это происходит, состояние пациента резко ухудшается, развивается СПИД – синдром приобретенного иммунодефицита.
Пятый этап – он же терминальный – является самым опасным и приводит к смертельному исходу. Срок жизни на этой стадии – около трёх лет, после чего заражённые умирают. Для терминальной стадии ВИЧ-инфекции характерны такие признаки:
- резкая потеря веса;
- нарушения функции ЦНС;
- заболевания опорно – двигательного аппарата;
- дисфунции ЖКТ.
Вследствие снижения иммунитета присоединяются сопутствующие заболевания: цитомегаловирусная инфекция, туберкулёз, кожные инфекции и др. Возможно развитие цирроза печени, злокачественных опухолей.
Без соответствующего лечения в организме происходят необратимые процессы; время в этом случае действует против инфицированного человека.
Наиболее частые причины смерти – осложнения заболеваний, сопутствующих ВИЧ.
Как умирают от СПИДа
Многих людей интересует, почему умирают от СПИДа. Смерть наступает не от СПИДа конкретно, а от болезней, сопровождающих ретровирусную инфекцию: туберкулёза, вирусного гепатита, кандидозов, саркомы Капоши, болезней ЦНС.
На первых порах развития инфекции пациент часто даже не подозревает о наличии вируса. Далее болезнь проявляется как обычная простуда или недомогание. Поэтому недуг обнаруживают чаще тогда, когда иммунитет уже не в силах бороться с вирусом.
Нездоровый образ жизни: курение, злоупотребление алкоголем, частые депрессии, хроническая усталость, – эти факторы на фоне ВИЧ-инфицирования приводят к полному истощению ресурсов человеческого организма, что уменьшает срок жизни.
Если вирус обнаружен на поздних этапах, или если человек не начинал лечения, то ВИЧ быстро переходит к последней, прогрессирующей стадии – СПИДу. На этом этапе поражение организма инфекциями приводит к сильному ухудшению жизненных показателей.
Терминальная стадия – наиболее опасная стадия. Пациенты умирают внезапно, так как CD4 клетки уже не продуцируются, иммунная система разрушена и не выполняет защитные функции. Инфицированные лица могут умереть даже от обычной простуды.
Смерть от ВИЧ, вернее, от оппортунистических заболеваний, – распространённое явление. Большой процент инфицированных пациентов заболевает туберкулёзом, и именно туберкулёз, который переходит во внелёгочную форму, становится причиной смерти.
Большой процент больных со СПИДом – люди, ведущие антисоциальный образ жизни: наркоманы, проститутки и другие асоциальные элементы. Чаще всего от СПИДа умирают представители этой группы.
Как ни прискорбно, уровень смертности в России вырос за последние годы, и не последнюю роль здесь сыграл ВИЧ. Причина инфицирования нередко связана с недостаточной информированностью населения и пренебрежительным отношением к состоянию собственного здоровья.

Как бы ни была длинна дорога, у нее когда-либо будет конец. И любая жизнь оборвется рано или поздно по какой-то причине. У ВИЧ-инфицированных есть шанс умереть от СПИДа. Это финальная стадия, когда организм начинают побеждать болезни неопасные для тех, у кого обычный иммунный статус.
Но сразу настраиваться на печальный финал не стоит тем, кто получил неутешительный диагноз. В последние годы антиретровирусная терапия семимильными шагами идет вперед. Медики утверждают, что при приеме препаратов средняя продолжительность жизни у инфицированных будет такой же, как у других людей с хроническими болезнями.
Поэтому ни инфицированным, ни их близким не стоит мучить себя вопросом, как умирают люди от СПИДа. Финальная стадия длится обычно недолго, заканчивается пневмонией, раком или другой болячкой. Но даже без применения терапии многие проживают 9-11 лет, и лишь затем начинается терминальная стадия. Вирус развивается в организме медленно, у инфицированного есть время прислушаться к своему организму, подобрать терапию и скорректировать образ жизни.
Как умирают от ВИЧ
Болезнь, которую вызывает этот вирус, имеет длительное течение. Самая длительная стадия предшествует СПИДу, тогда наблюдается примерное равновесие вируса и антител к нему. На следующей число Т-хелперов резко падает, сопротивляемость даже к самым банальным инфекциям стремится к нулю. Поэтому люди и задают вопрос, как мучительно или нет умирают от ВИЧ. Все дело в том, что смерть наступает от одной из инфекций, вызванной падением иммунитета. Если началась стадия СПИД, то от того, как следуют советам врача, зависит, быстро умирают или при применении антибиотиков живут долго, потому что борются с болезнями.
Смертность от ВИЧ на данный момент снизилась, так как ретровирусная терапия позволяет оттянуть финальную стадию, когда на ослабленный организм набрасываются инфекции. Поэтому сейчас инфицированные в развитых странах умирают от инфарктов, инсультов, рака.
А причины, почему люди умирают от СПИДа самые разные. Нередко возникают простудные заболевания, переходящие в пневмонию, саркому Капоши, из-за инфекций отказывают почки или печень.
При наличии инфекции, такой как микобактерия, без лечения в сочетании с АРВ, умирают от ВИЧ довольно быстро, бактерии атакуют все системы организма, человек быстро теряет вес. Нередко хоронят инфицированных в закрытом гробу, так как при ВИЧ бывает не только потеря веса, нередко разрушаются ткани, образуются язвы и болячки.
Сколько по времени человек умирает от СПИДа, зависит от конкретного заболевания или нескольких болезней. И можно ли умереть от ВИЧ, скорее всего, нужно ставить вопрос по-другому. Умирают не от этого вируса, а от снижения иммунных сил организма и так называемых оппортунистических инфекций. Высокий процент летальности от СПИДа и смертность сейчас в основном в неразвитых странах, где нет средств на закупку лекарств, а они недешевы.
Этапы развития в организме
Вирус иммунодефицита попадает в организм, после этого проходит несколько стадий болезни, прежде, чем может наступить смерть от ВИЧ. Все это сопровождается следующими процессами: снижением числа Т-лимфоцитов, повышением числа вирусных микроорганизмов, снижением веса, увеличением лимфоузлов.
Можно ли на данный момент считать, что это смертельная болезнь, и что ВИЧ – это приговор, весьма спорно. Если в начале эпидемии инфицированные гибли от ассоциированных болезней, то сейчас причиной смерти бывают рак, инфаркт, инсульт, автокатастрофы.
Это связано с тем, что АРВ медикаменты все более эффективны с каждым годом. И убивает человека на финальной стадии все равно чаще всего туберкулез, так как СПИД – последняя стадия, на которой страшны именно бактерии и инфекции. Пневмония или саркома, вызванная разрушением иммунной системы, развивается скоротечно, так как ВИЧ убивает человека.
Симптомы
Перед тем как наступает смерть от СПИДа, человек, как правило, долго болеет. Большую часть времени он находится в постели потому, что теряет трудоспособность. Часто повышается температура, появляется диарея, увеличены лимфоузлы. Больной легко простужается, тяжело выздоравливает. Безобидный сквозняк может вызвать длительную болезнь, в том числе бронхит и пневмонию. Симптомы перед тем, как умирают от СПИДа, могут включать многие или некоторые из типичных.
В их числе не только лихорадка и значительное снижение веса, но и высокая вирусная нагрузка и содержание CD4 лимфоцитов. Вначале их содержится менее 200, а в финале болезни – меньше 50 на миллилитр. Основная причина смерти от СПИДа – это оппортунистические инфекции, около 9 из 10 инфицированных погибают от них.
Терминальная стадия

Данный термин означает последний этап болезни. Иммунитет настолько низкий, что даже препараты почти не дают эффекта. Пациент может умереть в течение нескольких месяцев. Вызванные вирусом вторичные болезни становятся фатальными. Содержание CD-4 ниже 50 на кубический миллиметр. Это последняя стадия СПИДа перед смертью.
Каждый человек от чего-то умрет, даже если он умер “от старости”, есть конкретная причина, что вызвало остановку сердца. Причина смерти от ВИЧ нередко – так называемые оппортунистические инфекции. Они не опасны для обычных людей, но могут нести смертельную угрозу ВИЧ-инфицированным. К таким инфекциям относят грибы, токсоплазмы, криптоспоридии, вирус Эпштейна-Бара, некоторые виды стафилококка и стрептококка. Эти инфекции опасны не только при ВИЧ, но и при других состояниях с иммунодефицитом, например, после химиотерапии.
Даже обычные люди умирают от того же, от чего инфицированные, но если нет ВИЧ, болячка может иметь другие формы. Например, туберкулез легких – весьма опасная болезнь, особенно в развивающихся странах. А при СПИДе возникает внелегочный туберкулез, поражающий кости, нервную систему, печень, систему пищеварения. И все же причины смерти от ВИЧ-инфекции различны, это могут быть не только микроорганизмы, но и опухоли. Они нередко бывают следствием герпес-вируса и папилломавируса.
Принимающие ВААРТ и антибиотики пациенты, с содержанием CD-4 менее 50 на миллилитр, могут и не победить болезнь, в итоге чего и умирают ВИЧ-инфицированные. На первой и второй стадиях при показателе менее 200 рекомендовано начинать терапию. На четвертой стадии, когда высока вирусная нагрузка, то есть большое число копий вируса в единице объема крови, иногда не помогает и предупредительная профилактика оппортунистических инфекций.

В странах Африканского континента туберкулез в основном распространяется вместе с ВИЧ-инфекцией. Как известно, микобактерии весьма долго живут в окружающей среде, легко распространяются воздушно-капельным путем, на ранней стадии СПИДа преобладает легочная форма, а на поздней – поражаются другие органы и системы. Среди коинфекций со СПИДом на первом месте среди причин летального исхода.
Отказ легких – одна из причин смертности при иммунодефицитных состояниях любой природы. Для тех, у кого иммунный статус в норме, пневмоцистная пневмония не представляет никакой опасности. Пневмоцисты относят к грибам, но антигрибковые средства не помогают от этого патогена. До разрабатывания сильных ВААРТ средств этот вид легочных патологий был одной из основных причин смерти ВИЧ-положительных. Сейчас в развивающихся странах по этой болезни нередко ставят диагноз СПИД.
Саркома Капоши
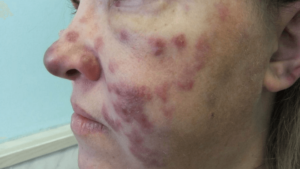
Ее причина – гаммагерпесвирус, и вызывающий этот вид опухолей. На коже, в легких, ЖКТ появляются бордовые образования. Случаи саркомы, нетипичной для молодого возраста, стали одним из первых признаков эпидемии ВИЧ. Это множественные злокачественные образования, в основном на коже. При наличии вируса иммунодефицита выявление этой болячки позволяет диагностировать СПИД. Лечится она мазями, лучевой и криотерапией, инъекциями интерферона. Прогноз благоприятен при большом количестве CD-4 лимфоцитов.
Это подвид вируса герпеса. При слабом иммунитете может поражать разные системы организма. Может поразить ткани надпочечников, селезенки, поджелудочной, вызвать пневмонию и бронхит. Плохо поддается лечению антибиотиками, может стать причиной патологий нервной системы и мозга. Относится к оппортунистическим инфекциям, у лиц с нормальным иммунитетом не вызывает патологических состояний.
Часто существует в скрытой форме, не вызывая дискомфорт. Обычно заболевание протекает в легкой форме, но в случае низкого иммунитета возможны осложнения, даже летальный исход. Может наблюдаться миокардит, поражение ЖКТ, пневмония. Нередки поражения глаз, тахикардия, пневмония, токсоплазмозный энцефалит. Трудно диагностируется, так как не имеет очагов локализации. При понижении уровня CD-4 лимфоцитов меньше 100 часто бывает церебральная форма.
Вирус с легкостью проникает через гематоэнцефалический барьер. А это влечет за собой разрушение нейронов мозга, дистрофические изменения в нем. Человек становится более забывчивым, ему труднее концентрироваться. На поздних стадиях он может не узнавать близких, разговаривать бессвязно. Часто болезнь выявляется у новорожденных, получивших вирус еще в утробе матери. У взрослых возможна апатия, вялость, нарушения мышления, памяти, депрессии.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Осложнения ВИЧ-инфекции - вторичные заболевания, развивающиеся на фоне иммунодефицита. Механизм их возникновения связан либо с угнетением клеточного и гуморального иммунитета (инфекционные болезни и опухоли), либо с прямым воздействием вируса иммунодефицита человека (например, некоторые неврологические нарушения).

[1], [2], [3], [4], [5], [6]
Микобактериозы
Примерно у 65% больных ВИЧ-инфекцией диагностируют туберкулёз как впервые возникшее заболевание, у остальных пациентов обнаруживают реактивацию процесса. ВИЧ существенно влияет на состояние иммунной системы (и на иммуно-реактивность) при туберкулёзе, нарушает дифференцировку макрофагов и препятствует образованию специфической гранулёмы. В то время как на ранних стадиях ВИЧ-инфекции морфология специфического воспаления существенно не меняется, на стадии СПИДа гранулёмы просто не формируются. Особенность туберкулёза лёгких у больных ВИЧ-инфекцией - тяжёлое течение заболевания с поражением бронхов и образованием свищей плевры, перикарда и лимфатических узлов. Как правило, в 75-100% случаев у больных ВИЧ-инфекцией возникает лёгочная форма туберкулёза, однако, по мере нарастания иммунодефицита, у 25-70% пациентов отмечают диссеминацию и развитие внелёгочных форм заболевания. Туберкулёз - одна из основных причин смерти пациентов (на стадии СПИДа) в Украине. Процессы, происходящие в лёгких больных СПИДом людей, - формирование корневой аденопатии и милиарных высыпаний; возникновение преимущественно интерстициальных изменений и образование плеврального выпота. При этом отмечают снижение количества случаев, сопровождающихся распадом лёгочной ткани, а следовательно, и числа больных, в мокроте которых при микроскопии и посеве обнаруживают микобактерии туберкулёза. Весьма характерным считают частое развитие туберкулёзной микобактериемии у больных СПИДом, как правило осложнённой септическим шоком и нарушением функций различных органов. Нередко наблюдают поражение лимфатических узлов (особенно шейных), костей, ЦНС, мозговых оболочек и органов пищеварительной системы: описаны абсцессы простаты и печени. Примерно у 60-80% ВИЧ-инфицированных пациентов туберкулёз протекает только с поражением лёгких, у 30-40% выявляют изменения других органов.
Пневмоцистная пневмония
Ранее возбудителя этого заболевания относили к простейшим, но генетический и биохимический анализ P. carinii показал его таксономическую принадлежность к дрожжевым грибам. Существуют три морфологические формы P. carinii - спорозоит (внутрицистное тельце диаметром 1-2 мкм). трофозоит (вегетативная форма), циста с толстой стенкой диаметром 7-10 мкм (состоит из восьми грушевидных спорозоитов).
При исследовании крови определяют гипохромную анемию, лейкоцитоз (до 50х10 9 /л) и эозинофилию. При проведении биохимического анализа крови обнаруживают повышение активности ЛДГ до 700-800 МЕ/л. Определение РаО2 позволяет выявить артериальную гипоксемию. Обнаружение антител к P. carinii - неспецифичный тест; культуральные методы отсутствуют. Поэтому диагноз ставят на основании прямой морфологической визуализации пневмоцист в биологическом материале с помощью различных методов (иммунофлюоресценция, методы окрашивания образцов Романовского-Гимзы и Грама, использование реактива Шиффа и др.), а также проводят ПЦР-диагностику.
Открытую биопсию лёгкого выполняют при прогрессирующем течении заболевания. Макроскопически во время операции лёгкое больного выглядит увеличенным, уплотнённым, консистенция его напоминает резину; отмечают буллёзные и эмфизематозные изменения, обнаруживают полости распада. Интраальвеолярный пенистый экссудат, диффузные альвеолярные повреждения, эпителиоидные гранулёмы, десквамативный интерстициальный пневмонит, интерстициальные лимфоидные инфильтраты - гистологические изменения в ткани лёгкого при пневмоцистной пневмонии. Выживаемость больных СПИДом при развитии пневмоцистной пневмонии не превышает 55%. Прогноз значительно ухудшается, если лечение начинают на фоне острой дыхательной недостаточности, тяжёлой гипоксии или при лейкопении. Летальность вследствие пневмонии и острой дыхательной недостаточности у больных СПИДом составляет, по разным данным, от 52,5 до 100%, а при осуществлении ИВЛ - 58-100%.
Цитомегаловирусная инфекция
Цитомегаловирусная инфекция, как правило, протекает латентно. Однако иногда диагностируют клинически выраженные формы заболевания, обусловленные первичным инфицированием цитомегаловирусом, а также реинфекцией или реактивацией вируса в заражённом организме. Генерализованная цитомегаловирусная инфекци, сопровождающаяся возникновением клинических симптомов, занимает важное место в структуре оппортунистических заболеваний ВИЧ-инфицированных пациентов. Данную патологию регистрируют у 20-40% больных СПИДом, не принимающих антиретровирусные препараты. Цитомегаловирусная инфекция - непосредственная причина смерти 10-20% ВИЧ-инфицированных пациентов. Вероятность возникновения и тяжесть течения цитомегаловирусной инфекции связывают со степенью иммуносупрессии. Если количество СД4+-лимфоцитов в крови составляет 100-200 клеток в 1 мкл, то манифестную цитомегаловирусную инфекцию диагностируют у 1,5% ВИЧ-инфицированных людей. При уменьшении числа СД4+-лимфоцитов до 50-100 клеток в 1 мкл вероятность развития цитомегаловирусной инфекции увеличивается почти в четыре раза. При тотальном исчезновении СД4+-лимфоцитов (менее 50 клеток в 1 мкл) заболевание регистрируют практически у половины инфицированных пациентов.
Если содержание СД4+-лимфоцитов в крови достаточно велико (более 200 клеток в 1 мкл), то манифестацию цитомегаловирусной инфекции отмечают редко. Данное заболевание, как правило, развивается постепенно, при этом обнаруживают симптомы-предвестники. предшествующие формированию выраженных органных нарушений. У взрослых отмечают длительную волнообразную лихорадку неправильного типа с подъёмами температуры тела выше 38,5 °С. слабость, быструю утомляемость, потерю аппетита, существенное снижение веса; реже - потливость (преимущественно по ночам), артралгии или миалгии. При поражении лёгких указанные симптомы дополняет постепенно усиливающийся сухой или со скудной мокротой кашель. При вскрытии умерших пациентов, страдавших цитомегаловирусным поражением органов дыхания, нередко обнаруживают фиброателектаз лёгких с кистами и инкапсулированными абсцессами. Наиболее тяжёлый признак цитомегаловирусной инфекции - ретинит (диагностируют у 25-30% пациентов). Больные жалуются на плавающие пятна перед глазами, затем происходит снижение остроты зрения. Потеря зрения необратима, поскольку данный процесс развивается в результате воспаления и некроза сетчатки. При офтальмоскопии на сетчатке обнаруживают экссудаты и периваскулярные инфильтраты. При цитомегаловирусном эзофагите у больного при глотании возникает боль за грудиной. При эндоскопии в типичном случае визуализируют обширную поверхностную язву слизистой оболочки пищевода или желудка. Гистологические методы позволяют обнаружить клетки цитомегалии в биоптате: с помощью метода ПЦР можно определить ДНК вируса. Цитомегаловирусная инфекция может поражать различные органы пищеварительной системы, но чаще всего развивается колит. Пациента беспокоят боли в животе, жидкий стул, похудание и потеря аппетита. Перфорация кишки - наиболее грозное осложнение. Как возможные клинические симптомы цитомегаловирусной инфекции диагностируют также восходящий миелит и полиневропатию (подострого течения): энцефалит, характеризующийся деменцией; цитомегаловирусный гепатит с одновременным поражением жёлчных путей и развитием склерозирующего холангита; адреналит. проявляющийся резкой слабостью и снижением артеирального давления. Иногда возникает эпидидимит, цервицит. панкреатит.
Специфическое поражение сосудов преимущественно микроциркуляторного русла и сосудов мелкого калибра - морфологическая особенность патологического процесса при цитомегаловирусной инфекции. Для постановки клинического диагноза цитомегаловирусной инфекции необходимо проводить лабораторные исследования. Как показали исследования, наличие в крови больного антител класса IgM (или высоких титров антител класса IgG), a также присутствие вирионов в слюне, моче, сперме и вагинальном секрете недостаточно ни для установления факта активной репликации вируса, ни для подтверждения диагноза манифестной цитомегаловирусной инфекции. Обнаружение вируса (его антигенов или ДНК) в крови имеет диагностическое значение. Достоверным критерием высокой активности цитомегаловируса, доказывающим его этиологическую роль в развитии тех или иных клинических симптомов, служит титр ДНК цитомегаловируса. При повышении концентрации ДНК вируса в плазме в 10 раз вероятность развития цитомегаловирусного заболевания возрастает в три раза. Определение высокой концентрации ДНК вируса в лейкоцитах крови и плазме требует безотлагательного начала этиотропной терапии.

[7], [8], [9], [10], [11], [12]
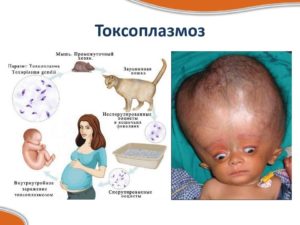
Токсоплазмоз
Токсоплазмоз - заболевание, вызываемое Т. gondii, чаще всего возникающее у ВИЧ-инфицированных пациентов на фоне СПИДа. Попадание токсоплазм в организм человека приводит к формированию объёмных образований в ЦНС (в 50-60% случаев) и развитию первичных эпилептических припадков (в 28% случаев). Токсоплазма - внутриклеточный паразит; заражение человека происходит при употреблении в пищу продуктов (мясо и овощи), содержащих ооцисты или тканевые цисты. Полагают, что развитие токсоплазмоза - реактивация латентной инфекции, поскольку при наличии в сыворотке крови антител к токсоплазме вероятность возникновения токсоплазмоза увеличивается в десять раз. Однако примерно у 5% ВИЧ-инфицированных пациентов на момент постановки диагноза токсоплазмоза антитела к Т. gondii отсутствуют. Заражение обычно происходит в детском возрасте. Цисты представляют собой очаги тлеющей инфекции, обострение или рецидив которых может наступить через несколько лет или даже десятилетий после инфицирования ВИЧ. В форме цист токсоплазмы сохраняются до 10-15 лет. преимущественно в тканях головного мозга и органа зрения, а также во внутренних органах. Патоморфологические изменения при токсоплазмозе имеют фазовый характер. В паразитемической фазе токсоплазмы поступают в регионарные лимфатические узлы, затем проникают в кровеносное русло и распространяются по органам и тканям. Во второй фазе происходит фиксация токсоплазмы в висцеральных органах, приводящая к развитию некротических и воспалительных изменений и образованию мелких гранулём. В течение третьей (заключительной) стадии токсоплазмы формируют в тканях истинные цисты; воспалительная реакция исчезает, очаги некроза подвергаются обызвествлению. Хотя токсоплазмы могут поражать все органы и ткани, но, как правило, у ВИЧ-инфицированных пациентов регистрируют церебральную форму заболевания. Отмечают лихорадку, головные боли, возникновение в 90% случаев разнообразной очаговой неврологической симптоматики (гемипарез, афазия, психические и некоторые другие нарушения). При отсутствии адекватного лечения наблюдают спутанность сознания, оглушённость, сопор и кому в результате отёка головного мозга. При выполнении МРТ или КТ с контрастированием обнаруживают множественные очаги с кольцевидным усилением и перифокальным отёком, реже - единичный очаг. Дифференциальный диагноз проводят с лимфомой головного мозга, опухолями другой этиологии, СПИД-дементным синдромом, мультифокальной лейкоэнцефалопатией и туберкулёмами. Почти в каждом случае диагностируют преимущественное поражение определённых органов и систем. Иногда токсоплазмоз протекает без формирования объёмных образований в головном мозге (по типу герпетического энцефалита или менингоэнцефалита). Внемозговые локализации токсоплазмоза (например, интерстициальная пневмония, миокардит, хориоретинит и поражение органов пищеварительной системы) у больных СПИДом регистрируют в 1,5-2% случаев. Максимальное количество очагов внемозговых локализаций обнаруживают при исследовании зрительного аппарата глаза (примерно в 50% случаев). Диссеминацня (по меньшей мере две локализации) происходит в 11,5% случаев. Диагностировать токсоплазмоз крайне сложно. Ликвор при спинномозговой пункции может быть интактным. Диагноз ставят на основании клинической картины, данных МРТ или КТ, а также при наличии антител к токсоплазме в сыворотке крови. Биопсию головного мозга выполняют при невозможности правильно установить диагноз. При биопсии в поражённых участках наблюдают воспаление с зоной некроза, расположенной в центре.
Саркома Капоши
Саркома Капоши - многоочаговая сосудистая опухоль, поражающая кожу, слизистые оболочки и внутренние органы. Развитие саркомы Капоши связывают с вирусом герпеса человека 8-го типа, который впервые обнаружили в коже больного с этой опухолью. В отличие от эндемического и классического вариантов заболевания, эпидемическую форму саркомы регистрируют только у ВИЧ-инфицированных пациентов (преимущественно у гомосексуалистов). В патогенезе саркомы Капоши ведущую роль отводят не злокачественному перерождению клеток, а нарушению продукции цитокинов, контролирующих клеточную пролиферацию. Инвазивный рост для данной опухоли нехарактерен.
При гистологическом исследовании саркомы Капоши обнаруживают усиленную пролиферацию веретенообразных клеток, сходных с эндотелиальными и гладкомышечными клетками сосудов. Саркома у ВИЧ-инфицированных пациентов протекает неодинаково. У одних больных диагностируют лёгкую форму заболевания, у других - более тяжёлую. Клинические признаки саркомы Капоши разнообразны. Чаще всего развиваются поражения кожи, лимфатических узлов, органов пищеварительной системы и лёгких. Разрастание опухоли может приводить к лимфатическому отёку окружающих тканей. В 80% случаев поражение внутренних органов сочетается с вовлечением в патологический процесс кожи. На начальных стадиях заболевания на коже или слизистой оболочке формируются небольшие возвышающиеся красно-лиловые узлы, нередко возникающие на месте травмы. Вокруг узловых элементов иногда обнаруживают мелкие тёмные пятна или желтоватый ободок (напоминают синяки). Диагноз саркомы Капоши ставят с учётом гистологических данных. При биопсии поражённых участков отмечают пролиферацию веретенообразных клеток, диапедез эритроцитов; обнаруживают содержащие гемосидерин макрофаги, а также воспалительные инфильтраты. Одышка - первый признак поражения лёгких при саркоме Капоши. иногда наблюдают кровохарканье. На рентгенограммах грудной клетки определяют двусторонние затемнения в нижних долях лёгких, сливающиеся с границами средостения и контуром диафрагмы; нередко обнаруживают увеличение прикорневых лимфатических узлов. Саркому Капоши следует дифференцировать с лимфомами и микобактериальной инфекцией, протекающей с поражением кожи. У 50% больных диагностируют поражение органов пищеварительной системы, а в тяжёлых случаях возникает кишечная непроходимость или кровотечение. Вовлечение в патологический процесс жёлчных путей приводит к развитию механической желтухи.
Летальность и причины смерти при ВИЧ-инфекции
Смерть больных ВИЧ-инфекцией наступает либо от прогрессирования вторичных заболеваний, либо от любых других сопутствующих заболеваний, не связанных с ВИЧ. Генерализованный туберкулёз - основная причина гибели больных СПИДом. Кроме того, причиной смерти считают лёгочную патологию (с последующим развитием дыхательной недостаточности) и манифестную цитомегаловирусную инфекцию. В последнее время регистрируют увеличение летальности вследствие цирроза печени, обусловленного развитием вирусного гепатита С на фоне хронической алкогольной интоксикации. Прогрессирование хронического гепатита в цирроз у таких пациентов происходит в течение 2-3 лет.
Читайте также:


