Особенности развития детей с вич








ОСОБЕННОСТИ ТЕЧЕНИЯ ВИЧ ИНФЕКЦИИ У ДЕТЕЙ
Болезнь, вызванная вирусом иммунодефицита человека, или ВИЧ-инфекция – медленно прогрессирующее заболевание с контактным путем передачи, характеризующееся поражением иммунной системы с развитием синдрома приобретённого иммунодефицита (СПИД). Клиническими проявлениями несостоятельности иммунной защиты являются злокачественные новообразования, дистрофические и аутоиммунные процессы, что в конечном итоге, в случае отсутствия специфического лечения, ведет к гибели инфицированного человека.Заражение детей ВИЧ может происходить от инфицированной матери в процессе беременности, во время родов и при кормлении грудью, а также парентеральным путем при медицинских и парамедицинских вмешательствах. Риск передачи ВИЧ детям, рожденным от серопозитивных матерей, составляет по разным данным от 15% до 50%, зависит от стадии ВИЧ-инфекции у матери и увеличивается при грудном вскармливании. Инкубационный период при перинатальном заражении составляет около 12 месяцев. Активация ВИЧ-инфекции в организме ребенка происходит быстрее, чем у взрослого (у детей до 5 лет в среднем 2 года, взрослых и подростков -- 8 лет).
Особенностями патогенеза ВИЧ-инфекции у детей является то, что ВИЧ поражает незрелую иммунную систему. Для детского СПИДа характерна более ранняя недостаточность В-системы иммунитета по сравнению с Т-клеточным звеном. Именно этим объясняется разнообразие и рецидивирование бактериальных инфекций (стрептококковые, гемофильные и др.), которые определяют прогноз болезни. В результате недостаточности В-клеточного звена иммунитета и узкого спектра „знакомых“ АГ у маленького ребенка каждая новая инфекция может дать катастрофическое течение. Следовательно, быстрое развитие тяжелого иммунодефицита следует считать важнейшей особенностью ВИЧ-инфекции у детей раннего возраста.В постнатальном периоде такие дети плохо развиваются, у них постоянно обнаруживаются лимфоаденопатии, гепато- и спленомегалия, длительная субфебрильная температура тела. В отдельных случаях возникает так называемая СПИД-эмбриопатия, проявляющаяся нарушением роста, микроцефалией, отставанием психомоторного развития. Диагностика ВИЧ-инфекции у детей, рожденных от сероположительных матерей, сложна и имеет особенности. Это обусловлено тем, что в крови новорожденного до 12-15 месяцев могут циркулировать материнские анти-ВИЧ АТ. Кроме того, у детей замедлена репликация ВИЧ, поэтому ни вирус, ни его геном могут не выявляться. Вопрос о наличии у них ВИЧ-инфекции решается на основании анализа комплекса клинических, иммунологических и серологических данных.
Симптомы врожденной ВИЧ-инфекции
Дети, рожденные с ВИЧ, отличаются от здоровых малышей. У них обнаруживают следующие внешние признаки:
маленькие вес и рост;
лоб, по форме напоминающий коробку;
плоский и короткий нос;
Кроме этого у таких малышей увеличены лимфатические узлы, селезенка и печень. Лихорадка при внутриутробном заражении ВИЧ наблюдается редко.
Дети, рожденные с ВИЧ-инфекцией, хуже растут и медленнее прибавляют в весе. В дальнейшем у них наблюдается задержка психомоторного развития. Такой ребенок позже начинает держать головку, сидеть, стоять. Причина этих проблем — в том, что вирус поражает нервную систему ребенка.
Дальнейшее развитие болезни идет по нарастающей: дистрофия, рецидивирующий стоматит, пневмония, менингит, септические инфекции. Срок жизни при врожденной ВИЧ-инфекции 1-3 года.
Особенности течения ВИЧ инфекции
В целом наблюдается более быстрая динамика болезни по сравнению со взрослыми.
Характерное развитие хронического пневмонита (интерстициальная лимфоидная пневмония) и хронического паротита с лимфоидной инфильтрацией.
Бактериальные инфекции, особенно менингит, развиваются рано, принимают рецидивирующий характер с нарастанием симптомов от рецидива к рецидиву.
Саркома Капоши и лимфома ЦНС у детей, больных ВИЧ-инфекцией, наблюдаются в порядке исключения.
По сравнению с взрослыми пневмоцистоз у детей значительно реже.
Гипергаммаглобулинемия так же характерна, как и у взрослых, но степень её выраженности выше.
В связи с более быстрым прогрессированием болезни у детей ВИЧ раньше, чем у взрослых, проникает в ЦНС и раньше формируется специфическая энцефалопатия с деменцией.
Тромбоцитопения с геморрагическим синдромом вплоть до опасных для жизни кровотечений характерны для детской ВИЧ/СПИД инфекции.
Обнаружение анти ВИЧ антител в сыворотке ребенка 1 года жизни не является основанием для диагноза. Необходимо убедиться в том, что эти антитела не материнского происхождения. Дети от ВИЧ позитивных матерей наблюдаются не менее 36 месяцев от рождения. Возможно использование ПЦР.
У детей реже наблюдается туберкулез, герпетические в качестве СПИД ассоциированных заболеваний.
У них особенно часто бывают зуд кожи, пятнисто-папуллезная сыпь, нередки геморрагические высыпания в связи с возникающей тромбоцитопенией. Геморрагический синдром может стать причиной смерти больных.
Производится перенаправление с сайта
Всероссийской акции по тестированию на ВИЧ-инфекцию

- Главная
- Семья и рождение детей
- Особенности развития ВИЧ у детей. К чему нужно быть готовым родителям?

Родители, воспитывающие ВИЧ+ ребенка, должны быть готовы к его особенному развитию.
Несмотря на то, что общие статистики по распространению ВИЧ-инфекции в России и мире до сих пор пугают общество, количественные показатели случаев вертикальной передачи ВИЧ (от матери к ребенку) значительно снизились за прошедшие годы. Если верить заявлениям специалистов, то при грамотном ведении беременности и родов, заражения ребенка можно избежать. А многочисленные исследования, проводимые перед постановкой на учет по беременности в поликлиниках, позволяют вовремя поставить диагноз родителям и начать работу по сохранению здоровья малыша.
Но, к сожалению, случаи заражения сократились, но не исчезли совсем. И родителям, у которых родился ребенок с ВИЧ-позитивным статусом, нужно быть готовыми к особенностям его развития. И, если каждый родитель несет ответственность за жизнь и здоровье своего малыша, то родители ребенка с инфекцией должны прочувствовать эту ответственность в несколько раз сильнее. Но ни в коем случае нельзя впадать в панику и отчаяние. Если соблюдать все правила, консультироваться у специалиста, то ребенок проживет долгую и счастливую жизнь.
К чему же стоит быть готовым родителям?
Как правило, у детей с ВИЧ+ статусом наблюдаются задержки в наборе веса и росте, могут быть (но необязательны) задержки психомоторного и общего физического развития. Влияние инфекции с первых дней жизни малыша может оказываться и на внутренние органы. Так, например, специалисты предупреждают о возможном увеличении печени, селезенки (без иных клинических причин). Среди внешних проявлений нужно быть готовыми к безболезненному, но заметному увеличению лимфатических узлов (свыше полсантиметра) и слюнных желез. Наиболее популярные заболевания – это молочница с частыми рецидивами (после 6 месяцев), кандидоз кожи и слизистых, бактериальные инфекции (пневмонии, отиты и т.д.). Конечно, нужно понимать, что организм ребенка и так начинает свою жизнь неокрепшим, поэтому новорожденные дети так подвержены различным вирусам. А организм ВИЧ+ малыша уже начинает свое развитие с подломленного состояния. Но родители должны помогать своему чаду развиваться правильно. Для этого, начиная с 1 месяца жизни, ребенок должен начать наблюдаться у педиатра центра СПИДа (раз в 3 месяца), педиатра своей участковой поликлиники и детского фтизиатра (раз в 6 месяцев). В центре СПИДа ребенок будет проходить все необходимые обследования крови и замеры показателей физического развития (роста, веса, объемов). Кроме того, родителям ребенка с вирусом иммунодефицита человека нельзя сомневаться по поводу вакцинации – она просто обязательна.
Конечно же, специалисты назначают ребенку высокоактивную антиретровирусную терапию – сочетание нескольких антиретровирусных препаратов, которые используются одновременно на постоянной основе. К сожалению, как и у взрослого человека, это лечение не помогает избавиться от вируса совсем, только подавляет его. Здесь родители просто обязаны следить за тем, чтобы лекарства принимались строго по расписанию с соблюдением всех дозировок и рекомендаций. Кроме того, специалисты рекомендуют следить за рационом питания ребенка – как правило, ВИЧ-позитивным детям увеличивают норму калорийности на 30% от общей возрастной нормы. Очень важно соблюдать чистоту в доме, быть внимательными к общему состоянию ребенка и при возникновении подозрительных симптомов обращаться к специалисту. Помните, что на первых годах жизни ребенка на вас лежит большая ответственность – именно вы можете обеспечить своему малышу счастливое будущее.

ВИЧ-инфекция у детей – это патологическое состояние, вызванное вирусом иммунодефицита человека (ВИЧ) и характеризующееся прогрессирующим снижением иммунитета ребенка. Специфических клинических симптомов нет, основные проявления – лихорадка, диарея неясной этиологии, лимфаденопатия, частые инфекционные и бактериальные заболевания, СПИД-ассоциированные и оппортунистические патологии. Основные методы лабораторной диагностики ВИЧ-инфекции у детей – ИФА, иммуноблоттинг, ПЦР. Специфическое лечение включает в себя схемы антиретровирусных препаратов (ингибиторов обратной транскриптазы и протеазы).

Общие сведения
ВИЧ-инфекция у детей – это заболевание, которое развивается в результате длительной персистенции вируса иммунодефицита человека в лимфоцитах и клетках нервной системы и характеризуется медленно прогрессирующей дисфункцией иммунной системы. Впервые данный вирус был описан французским вирусологом профессором Люком Монтанье в 1983 году. ВИЧ – это РНК-содержащий ретровирус, имеющий сложное строение и высокую изменчивость, что обеспечивает его выраженную способность к репликации и стойкости в организме человека. Распространенность ВИЧ-инфекции у детей за последние 15 лет уменьшилась более чем на 50%. Ежегодно в мире фиксируется порядка 250 тысяч случаев, из них в России около 6,5-7,5 тысяч. Правильное проведение профилактики вертикальной трансмиссии вируса позволило снизить частоту инфицирования с 30% до 1-3% беременностей ВИЧ-позитивных матерей.

Причины ВИЧ-инфекции у детей
ВИЧ-инфекция у детей имеет несколько механизмов передачи. Вирус может быть получен ребенком гематогенным путем от матери во время беременности. Также инфицирование может произойти во время использования необработанного медицинского инструментария, гемотрансфузий, трансплантации органов, у старших детей – при незащищенном половом акте. Все эти пути реализуются за счет содержания вируса в биологических жидкостях (кровь, спинномозговая жидкость, сперма, влагалищные выделения), тканях и органах инфицированного человека.
Основная причина (примерно 80%) ВИЧ-инфекции у детей – вертикальная передача вируса от матери к ребенку. Выделяют 3 периода, в которых потенциально возможно заражение – перинатальный (через систему плацентарного кровообращения), интранатальный (при контакте кожных покровов ребенка с кровью и секретом влагалища матери) и постнатальный (через грудное молоко). Риск инфицирования указанными путями составляет 20%, 60% и 20% соответственно. К факторам, повышающим риск передачи, относятся отсутствие профилактического лечения матери во время вынашивания ребенка, многоплодная беременность, преждевременные роды и роды через естественные половые пути, маточные кровотечения и аспирация крови ребенком, прием наркотических веществ и алкоголя во время беременности, вскармливание грудным молоком, экстрагенитальная патология и коинфекция.
Патогенез ВИЧ-инфекции у детей основан на связывании вируса с CD4+ Т-лимфоцитами, в которых он модифицирует ДНК клетки. В результате этого начинается синтез новых вирусных частичек, а затем – вирионов. После полной репродукции вируса происходит гибель Т-лимфоцитов, однако инфицированные клетки остаются в системном кровотоке, служа резервуаром. Как результат отсутствия функционально полноценных иммунокомпетентных клеток развивается иммунодефицит. Характерной особенностью ВИЧ-инфекции у детей является сопутствующий дефицит В-лимфоцитов и тропность вируса к тканям ЦНС. Проходя сквозь гематоэнцефалический барьер, вирус вызывает аномалию расположения глиальных клеток, задержку развития головного мозга, дистрофию и атрофию нервной ткани и определенных нервов (чаще всего – зрительного). В педиатрии поражение ЦНС является одним из первых маркеров наличия ВИЧ.
Симптомы ВИЧ-инфекции у детей
Клиническая картина ВИЧ-инфекции у детей может существенно отличаться в зависимости от периода и способа передачи вируса. При инфицировании парентеральным или половым путем присутствует острый ретровирусный синдром, после чего заболевание протекает в 4 стадии: два латентных этапа и два периода развернутых клинических симптомов. При вертикальном пути заражения острый ретровирусный синдром и бессимптомная стадия не выявляются. Острый ретровирусный синдром наблюдается у 30-35% детей после окончания инкубационного периода (от 2 недель до 3 месяцев с момента инфицирования). Клинически ВИЧ-инфекция у детей на этом этапе может проявляться фарингитом, лимфоаденопатией, гепатоспленомегалией, субфебрилитетом, уртикарной или папулезной сыпью, редко – менингеальными симптомами. Ее длительность колеблется от 2 суток до 2 месяцев, в среднем составляет 21 день.
Следующая стадия – бессимптомного носительства и персистирующей лимфаденопатии. Возможное проявление ВИЧ-инфекции у детей на этой стадии – увеличение двух групп лимфоузлов. Ее длительность – от 2 до 10 лет. Вторая стадия характеризуется потерей массы тела (порядка 10%), поражением кожных покровов и слизистых оболочек (дерматиты, микозы придатков кожи, рецидивные заболевания слизистых ротовой полости и губ), рецидивирующим опоясывающим герпесом. Общее состояние, как правило, не нарушается. Третья стадия включает в себя выраженные проявления иммунодефицита: общее недомогание, диарею невыясненной этиологии, анорексию, лихорадку, головную боль, потливость по ночам, спленомегалию. ВИЧ-инфекция у детей на данном этапе сопровождается неврологическими нарушениями, отмечаются периферическая невропатия, ухудшение памяти. Также она характеризуется рецидивирующим кандидозом полости рта, простым и опоясывающим герпесом, ЦМВ-паротитом. При четвертой стадии (стадия СПИДа) на первый план выходят клинические проявления тяжелых оппортунистических заболеваний и опухолей.
У младенцев и детей в возрасте до 3 лет типичной особенностью является высокая частота тяжелых бактериальных инфекций. Практически в 50% случаев ВИЧ-инфекции у детей возникают гнойные отиты, менингиты, поражения кожи, бактериальные пневмонии со склонностью к абсцедированию и появлению плеврального выпота, бактериальный сепсис, поражения суставов и костей. Как правило, в роли возбудителей выступают S. pneumoniae, S. aureus, H. influenzae, E. coli и некоторые виды сальмонелл.
Диагностика ВИЧ-инфекции у детей
Диагностика ВИЧ-инфекции у детей основывается на данных анамнеза и лабораторных тестах. Объективный осмотр и инструментальные методы исследования информативны только в случае развития бактериальных инфекций или СПИД-ассоциированных заболеваний. Подозрение на ВИЧ-инфекцию у детей возникает при выявлении педиатром хотя бы четырех из следующих симптомов: отягощенный эпидемиологический анамнез, генерализованная гиперплазия лимфоузлов, потеря массы тела (свыше 10% от исходной), необоснованная диарея (более 1 месяца), стойкая или перемежающаяся гипертермия (более 1 месяца), частые бактериальные, вирусные, грибковые или паразитарные заболевания, СПИД-ассоциированные и оппортунистические патологии и т. д.
Ведущее место в диагностике ВИЧ-инфекции у детей занимают лабораторные тесты. Среди неспецифических изменений в общем и биохимическом анализах крови могут присутствовать анемия, лейкопения, тромбоцитоз или тромбоцитопения, повышение уровня АлТ и/или АсТ. При иммунологических исследованиях у таких детей можно выявить повышение уровня иммуноглобулинов, падение уровня CD4 и соотношения CD4/CD8, уменьшение продукции цитокинов, повышение уровня циркулирующих иммунокомплексов, у новорожденных возможна гипо-γ-глобулинемия. Специфическая диагностика ВИЧ-инфекции у детей подразумевает проведение ИФА с определением антител к вирусу. При его позитивном результате осуществляется иммуноблоттинг с идентификацией иммуноглобулинов к некоторым белкам вируса (gp 41, gp 120, gp 160). В последнее время широко используются тесты для определения вирусной нагрузки (количества копий вирусной РНК).
Лечение ВИЧ-инфекции у детей
Лечение ВИЧ-инфекции у детей заключается в проведении специфической антиретровирусной терапии, профилактике или лечении оппортунистических заболеваний и устранении симптомов патологии. В современной медицинской практике используются противовирусные препараты, ингибирующие обратную транскриптазу (нуклеозидные и ненуклеозидные аналоги) и протеазу. Наиболее эффективной считается схема, состоящая их трех препаратов – два нуклеозидных аналога и один ингибитор протеазы. Выбор конкретных медикаментов, схема их употребления подбираются индивидуально для каждого ребенка. В зависимости от имеющихся оппортунистических заболеваний используются специфические этиотропные (антибиотики, противотуберкулезные, противовирусные, противогрибковые препараты и пр.) и симптоматические (жаропонижающие, антигистаминные, пробиотики, витаминные комплексы, дезинтоксикационная терапия) средства.
Прогноз и профилактика ВИЧ-инфекции у детей
Прогноз при ВИЧ-инфекции у детей серьезный. Как правило, правильно подобранная антиретровирусная терапия позволяет добиться замедления репликации вируса на долгие годы, однако на данный момент ВИЧ остается неизлечимым заболеванием. На фоне проводимого лечения удается достичь высокого качества и удовлетворительной продолжительности жизни и полной адаптации ребенка в социуме.
Профилактика ВИЧ-инфекции у детей включает в себя исключение всех возможных путей передачи вируса: контроль переливаемой крови и трансплантируемых органов, медицинского инструментария, избежание незащищенных половых актов. Отдельное место занимает профилактика вертикальной трансмиссии. Согласно рекомендациям UNICEF, она включает в себя помещение беременной ВИЧ-позитивной женщины на учет у гинеколога, прием противовирусных средств с 24-28 недели, рациональный выбор способа родоразрешения, исключение грудного вскармливания, назначение противовирусных средств ребенку с момента рождения. Данные меры позволяют снизить риск развития ВИЧ-инфекции у детей до 1-3%.
Лекция по детским инфекционным болезням
Тема: ОСОБЕННОСТИ ВИЧ-ИНФЕКЦИИ
Учебные и воспитательные цели:
1. Факторы риска и частота перинатальной трансмиссии ВИЧ
2. Патогенез врожденной ВИЧ-инфекции
3. Клинические классификации ВИЧ-инфекции у детей
4. Естественное течение ВИЧ-инфекции у детей
5. Лечение ВИЧ-инфекции у детей: понятие ВААРТ, группы препаратов, критерии назначения препаратов, мониторинг терапии
РАСЧЕТ УЧЕБНОГО ВРЕМЕНИ
Перечень учебных вопросов
К-во выделяемого времени в минутах
Факторы риска и частота перинатальной трансмиссии ВИЧ
Патогенез и естественное течение ВИЧ-инфекции у детей
Диагностика ВИЧ-инфекции у детей
Классификации ВИЧ-инфекции у детей
Терапия ВИЧ-инфекции у детей
Лекцию подготовила доцент, к.м.н. Матиевская Н.В.
В настоящее время пандемия ВИЧ-инфекции достигла территории Республики Беларусь и постепенно становится все более и более актуальной проблемой здравоохранения РБ. Так, количество зарегистрированных случаев ВИЧ-инфекции на начало 2010 года составило около 11 тысяч, среди них умерло около 2-х тысяч больных. Подавляющее большинство больных это люди молодого работоспособного возраста – до 35 лет. Начиная с 2001-2002 г.г. во всех регионах республики начинает доминировать половой путь инфекции, так как в эпидпроцесс по ВИЧ вовлечены лица репродуктивного возраста. Все большее число случаев ВИЧ-инфекции регистрируется среди молодых женщин при постановке на учет по беременности. Соответственно, вероятность рождения ВИЧ-инфицированных детей возрастает. Течение врожденной ВИЧ-инфекции у детей имеет особенности, связанные с характером иммунного ответа у детей в разные возрастные периоды жизни, знание которых необходимо для осуществления рационального мониторинга ВИЧ-инфекции у детей.
Факторы риска и частота перинатальной трансмиссии ВИЧ
Наиболее значимая причина ВИЧ-инфекции у детей до 15 лет - это вертикальная передача ВИЧ от матери к ребенку во время беременности. Приблизительно 1800 детей во всем мире инфицируются данным путем ежедневно, большинство из них в развивающихся странах. Частота перинатальной трансмиссии (ПТ) ВИЧ в развитых странах составляет около 15-25% в год, в развивающихся – 25-45%.
Использование различных режимов профилактики ПТ ВИЧ позволяет снизить риск вертикальной трансмиссии до 2%.
При отсутствии профилактики риск ПТ составляет 19-36%. Частота зависит от пренатальных, интранатальных и постнатальных факторов, которые необходимо учитывать при проведении профилактики ПТ.
В зависимости от периода частота ПТ распределяется следующим образом:
Пренатальный период, преимущественно на последних стадиях беременности - 25-35%
Интранатальный период (роды) – 70-75%
Постнатальный период (грудное вскармливание) – 10-16%.
При грудном вскармливании (ГВ) наиболее высок риск ПТ в первые 3-4 месяца жизни ребенка
Считается, что если ребенок является позитивным на ВИЧ методом ПЦР в первые 48 часов жизни – он был инфицирован пренатально, если он становиться ПЦР-позитивным после 48 часов – инфицирование произошло во время родов.
Риск постнатального инфицирования, связанного с грудным вскармливанием возрастает в течение времени вскармливания. Отмечается прямая зависимость между риском ПТ и продолжительностью ГВ, уровнем ВН у матери. Высокий уровень антител к ВИЧ в грудном молоке (ГМ) снижает риск передачи. Имеет значение наличие докорма смесями (снижение риска), а также наличие у матери мастита, трещин сосков, абсцессов, инфекционной патологии у ребенка. В развитых странах грудное вскармливание для ВИЧ-позитивных матерей запрещено, в развивающихся странах – вопрос решается с учетом наличия возможности искусственного вскармливания и риска инфицирования для ребенка при переводе на искусственное вскармиливание. Матери, получающие ВААРТ, имеют низкий риск трансмиссии ВИЧ при ГВ.
Факторы, влияющие на ПТ условно могут быть разделены на 5 групп (табл. 1):
1. материнские факторы
2. вирусные факторы
3. акушерские факторы
4. факторы плода
5. факторы ребенка
Табл.1 – Факторы, влияющие на ПТ ВИЧ
Тип влияния фактора
Уровень виремии ВИЧ
Иммунный статус матери
Низкий уровень CD4+или терминальная стадия ВИЧ – увеличение риска ПТ
Инфекции урогенитального тракта
Наличие инфекций, особенно с изъязвлением слизистых УГТ – увеличение риска ПТ
При ВН матери >1000 кп/мл снижает риск ПТ на 50-70%, при ВН 299 000 кп/мл) четко ассоциируется с прогрессированием заболевания и развитием смерти, однако такие показатели ВН у детей встречаются редко.
Иммунологические особенности. Абсолютное значение показателя CD4+лимфоцитов зависит от возраста ребенка и у неинфицированных детей существенно выше, чем у взрослых. Показатели приближаются к уровню взрослого лишь к 4-6 году жизни (табл.2).
Табл.2 - Иммунологические категории при ВИЧ-инфекции у детей (1994)
Отсутствие значимой ИС
0,5см в диаметре
двух и более анатомических групп);
• хронический ВИЧ-паротит 1;
• рецидивирующие или постоянно персистирующие инфекции верхних дыхательных путей, синуситы и средние отиты.
· категория В (умеренная симптоматика): наличие связанной с ВИЧ-инфекцией клинической симптоматики, не входящей в категории А и С; ниже приведен примерный (но не исчерпывающий) список примеров такой симптоматики:
• анемия ( 9 /л), персистирующие более З0 дней;
• бактериальный менингит, пневмония или сепсис (хотя бы 1 эпизод);
• кандидоз орофарингеальный длительностью более 2 месяцев (у ребенка старше 6 месяцев);
• ЦМВ-инфекция (у ребенка старше 1 месяцев);
• диарея рецидивирующая или хроническая;
• герпетический (ВПГ 1 или 2) стоматит рецидивирующий (более 2-х эпизодов в год);
• герпетические (ВПГ 1 или 2) бронхиты, пневмонии, эзофагиты у детей старше 1 месяца;
• опоясывающий лишай (ВПГ 3) более 2-х раз в год или захватывающая дерматома, диссеминированная или осложненная ветряная оспа;
• лимфоидная интерстициальная пневмония (ЛИП) или гиперплазия прикорневых лимфоузлов;
• токсоплазмоз у ребенка старше 1 месяца, диссеминированный или осложненный;
• лихорадка персистирующая более 1 месяца;
• категория С (тяжелая симптоматика): наличие СПИД-ассоциируемых заболеваний (исключая ЛИП):
• серьезные бактериальные инфекции, множественные или рецидивирующие, как минимум 2 раза за двухлетний период, подтвержденные выделением возбудителя из гемокультуры, в виде сепсиса, пневмонии, менингита, остеомиелита, абсцессов различных органов и полостей, исключая отит, поверхностные кожно-слизистые абсцессы и катетер-ассоциированные инфекции;
• кандидоз глубокий (пищевода, бронхов, трахеи, легких);
• криптококкоз внелегочный (как правило, менингит);
• криптоспоридиоз или изоспороз с диареей более 1 месяца;
• ЦМВ-инфекция у ребенка старше 1 месяца (исключая изолированные поражения печени, легких и лимфоузлов);
• энцефалопатии: наличие прогрессирующих симптомов более 2 месяца при отсутствии других заболеваний кроме ВИЧ-инфекции:
а) задержка развития мозга, нарушение интеллекта, подтвержденное нейрофизиологическим тестами, или приобретенная микроцефалия, атрофия мозга, подтвержденная КТ или МРТ, у ребенка старше 2 лет;
б) приобретенные моторные нарушения (2 и более): парез, патологические рефлексы, атаксия или нарушение походки;
• герпетические (ВПГ 1 или 2) инфекции: кожно-слизистые язвы персистирующие более 1мес, или бронхиты, пневмонии, эзофагиты (у детей старше 1мес);
• туберкулез или атипичный микобактериоз диссеминированный или висцеральный;
• сальмонеллезная бактериемия (исключая S. typhi) рецидивирующая;
• токсоплазмозный энцефалит у ребенка старше 1 месяца;
• wasting-синдром (стойкая потеря массы >10% вследствие хронической диареи (стул не менее 3 раз в сутки длительностью не менее 1 месяца у детей старше 5 лет) и документированной лихорадки более 1 месяца постоянной или интермиттирующей) при отсутствии заболеваний, сходных с ВИЧ-инфекцией и объясняющих перечисленные симптомы;
• опухоли ВИЧ-ассоциируемые (саркома Капоши, злокачественные лимфомы: в первую очередь первичная лимфома головного мозга, а также В-клеточная лимфома и лимфома Беркитта);
• прогрессирующая мультифокальная лейкоэнцефалопатия (ПМЛ).
Особенностью данной классификации является то, что пациент, единожды отнесенный к категории В, не может в последующем перейти в категорию А после излечения соответствующего заболевания. То же относится и к категории С. Все пациенты в группах A3, ВЗ, С1-3 расцениваются как пациенты, потенциально нуждающиеся в антиретровирусной терапии.
При невозможности определнения показателя CD4+ используется клиническая классификация ВИЧ-инфекции, где стадия ВИЧ-инфекции определяется с учетом клинических проявлений заболевания, параметров физического и нейропсихологического развития ребенка.
Пересмотренная клиническая классификация ВИЧ-инфекции у детей
(протоколы ВОЗ, 2006 г.)
Версия для Европейского региона, для детей 18 месяцев, выявление ДНК, РНК или антигена р24 у детей 12 месяцев
В зависимости от содержания CD4 лимфоцитов
В зависимости от содержания CD4 лимфоцитов
Примечание: * В некоторых случаях возможен индивидуальный подход к старту терапии при условии хорошего диспансерного наблюдения за больным.
Как видно из табл. 6, ВААРТ показана при манифестных стадиях ВИЧ-инфекции (3 и 4 стадия) независимо от уровня CD4+лимфоцитов. При 1 и 2 клинической стадии ВИЧ-инфекции вопрос о назначении терапии у детей старше 1 года основывается на данных иммунологического исследований. В то же время у детей с верифицированной врожденной ВИЧ-инфекцией терапия показана практически во всех случаях. Такая позиция связана с постоянно высокой ВН на 1 году жизни и риском развития осложнений, приводящих к смерти.
В то же время иммунологические критерии начала ВААРТ позволяют детям 1-го года жизни с отсутствием иммуносупрессии отложить терапию (табл. 7).
Таблица 7. Иммунологические критерии начала APT у детей (ВОЗ, 2006)
Пороговые значения CD4-лимфоцитов в зависимости от возраста, при которых показано назначение APT
Доля СD4-лимфоцитов плазмы (%)
25% у детей моложе 11 месяцев терапия может быть отложена, при условии тщательного мониторинга состояния здоровья ребенка.
Вирусологические показатели (вирусная нагрузка, ВН) не констатируют стадию ВИЧ-инфекции (как иммунологические и клинические данные), поскольку не отражают состояние организма (сохранность его иммунитета), а говорят только об активности репликации вируса. И если у подростков и взрослых значения ВН могут быть использованы для прогнозирования риска развития иммунодефицита в будущем, то у детей, особенно первого года жизни, это делать трудно из-за постоянно очень высокой ВН.
Тем не менее, ВН следует определять до начала APT, поскольку это объективный и ранний показатель ответа на лечение. Ведь целью APT является снижение ВН до неопределяемого уровня, при котором репликация вируса прекращается и снижается вероятность развития устойчивости к применяемой схеме APT.
АРП классифицируются в зависимости от механизма действия и точек приложения препарата, которые связаны с определенными этапами цикла репликации ВИЧ в клетках инфицированного пациента (рис. 3).
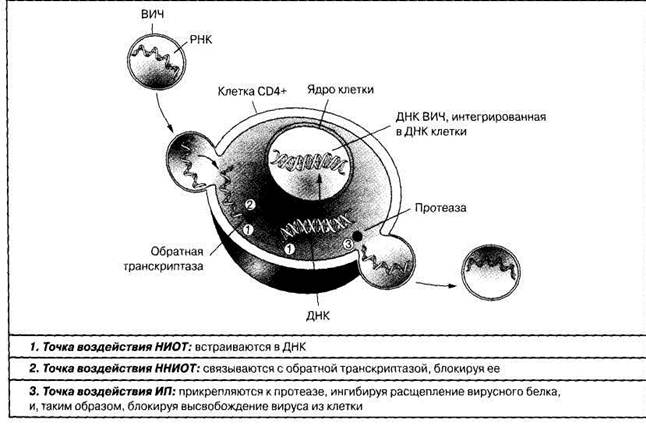
Рис. 3 – Целевые точки приложения АРП
К октябрю 2005 года к применению у взрослых и подростков был сертифицирован 21 антиретровирусный препарат в настоящее время к применению у детей доступны 4 группы АРП:
• Нуклеозидные и нуклеотидные ингибиторы обратной транскриптазы (НИОТ и НтИОТ)
• Ненуклеозидные ингибиторы обратной транскриптазы (ННИОТ)
• Ингибиторы протеазы (ИП)
• Ингибиторы слияния (ИС)
1 группа. Нуклеозидные ингибиторы обратной транскриптазы (НИОТ)
Существуют в виде монопрепаратов и комбинированных форм.
К монопрепаратам относят:
1. Ретровир (Retrovir, zidovudin, тимазид, азидотимидин, AZT, ZDV, 1987)
2. Ставир (Ставудин, Зерит, d4T, 1994)
3. Дивир (Диданозин, Видекс, ddl, 1991)
4. Зальцитобин (Хивид, Замицид, 1992)
5. Зиаген (Ziagen, Абакавир, АВС, 1998)
6. Эпивир (Epivir, Ламивудин, 3TC, LMV, 1995)
7. Тенофавир (Tenofavir, PMPA, Viread, 2001)
8. Эмтрицитабин (Эмтрива, 2003)
Комбинированные формы НИОТ представлены 6 препаратами:
1. Комбивир – ламивудин + зидовудин
2. Эпзиком – абакавир + ламивудин
3. Тризивир - абакавир + ламивудин+ зидовудин
4. Тенофавир+абакавир+ ламивудин
5. Тенофавир+диданозин + ламивудин
6. Трувада – эмтрицитабин + тенофовир
Комбинированные формы удобны в применении т.к. уменьшают количество таблеток, принимаемых больным.
2 группа. Ненуклеозидные ингибиторы обратной транскриптазы (ННИОТ) представлены 3 препаратами. В РБ используются 2 препарата:
· Невирапин (Невимун, Viramune, NVP)
· Эфавир (Эфавиренз, Ифавиренц, Сустива, Стокрин, EFZ)
3 группа препаратов. Ингибиторы протеазы (ИП).
· Инвираза (Саквинавир твердые капсулы, SQV-HGC);
· Нелфинавир (Вирасепт, Nelvir, NFP);
· Норвир (Ритонавир, RTV);
· Калерта (Лопиновир/ритоновир, LPV/r);
4 группа. Ингибиторы фузии.
Единственный одобренный на сегодня препарат этой группы энфувиртид (T-20) вводится подкожно.
Принципы комбинации АРВ препаратов:
· Комбинации, основанные на ННИОТ (2 НИОТ и 1 ННИОТ)
· Комбинации, основанные на НИОТ (3 препарата из группы НИОТ)
· Комбинации, основанные на ИП (ИП и 2 НИОТ)
· Не рекомендуется комбинировать 1 НИОТ и 2 ННИОТ
· При неэффективности предложенных схем – ИП и НИОТ и ННИОТ
Особенности применения АРТ у детей.
Ненуклеозидные ингибиторы обратной транскриптазы (ННИОТ).
Невирапин. Схемы ВААРТ, включающие Невирапин + 2 НИОТ рекомендуются для широкого применения у детей младше 3 лет и тех, кому требуется жидкая форма препарата , одобрен к применению у детей с 2 месяцев. Препарат хорошо переносится детьми, дозировка препарата хорошо разработана в разных возрастных категориях. К неблагоприятным эффектам относится – возможность гепатотоксичности, возникновение аллергической сыпи, резистентность к препарату, если матери для профилактики ПТ назначался невирапин.
Эфавиренз препарат в капсулах, его жидкая форма проходит клинические испытания. В качестве схемы ВААРТ Эфавиренз+ 2 НИОТ разрешен к назначению в виде стартовой схемы детям старше 3 лет. Позитивными сторонами препарата является возможность назначения в виде однократной суточной дозы, а также способность его потенцировать антивирусный эффект других препаратов в схеме. В то же время доза для детей младше 3 лет не установлена. Препарат способен вызывать неиропсихические нарушения (бред, галлюцинации, возбуждение ит.д.) . Необходимо помнить о тератогенных эффектах препарата при назначении девочкам подросткового возраста.
Делавирдин выпускается только в таблетках и к применению у детей не одобрен, поскольку пока не изучен на детях.
Нуклеозидные и нуклеотидные ингибиторы обратной транскриптазы (НИОТ и НтИОТ).
- настоятельно рекомендуемые комбинации для первой схемы антиретровирусной терапии: зидовудин + ламивудин, зидовудин + диданозин и ставудин +ламивудин.
- рекомендуемыекомбинации для первой схемы антиретровирусной терапии: зидовудин + абакавир, ламивудин +абакавир и диданозин + ламивудин.
- не рекомендуются комбинации: зидовудин + ставудин (эти препараты снижают антиретровирусную активность друг друга), а также комбинации зальцитабина с диданозином, ставудином и ламивудином (эти комбинации плохо изучены у детей и все эти препараты нейротоксичны)
Тройные комбинации НИОТ в педиатрической практике.
По результатам нескольких педиатрических исследований тройная комбиниция НИОТ: ABC+ 3TC+ ZDV (Тривир) может рекомендоваться в качестве стартовой терапии у детей, но лишь в тех случаях, когда нет возможности использовать схемы с ННИОТ или ИП. 2 другие тройные комбинированные формы НИОТ (TNF+ ABC+ 3TC и TNF+ddI+3TC) не рекомендуются к применению в педиатрической практике.
Ингибиторы протеазы (ИП).
Наиболее часто используемая стартовая схема с ИП у детей в настоящее время это лопиновир/ритоновир (LPV/r, Калетра) +2 НИОТ. LPV/r имеет высокую антивирусную активность, высокий генетический барьер, хорошо изученную возрастную дозировку (даже у новорожденных), низкую токсичность.
Альтернативная схема: фосампренавир + RTN +2 НИОТ (для детей старше 6 лет). Жидкая форма фосампренавир появилась с 2007 г., рекомендуется у детей старше 2 лет.
Новые группы АРП в педиатрической практике. Ингибитор фузии – Т-20 был изучен на небольшой группе детей старше 6 лет, рекомендуется в режимах альтернативной терапии. Ингибитр интегразы (Ралтегравир) и ингибиторы входа (Маравирок) – не изучались на детях.
Диспансеризация детей получающих пожизненную ВААРТ.
Наблюдение детей, получающих длительные курсы ВААРТ имеет свои особенности. Несмотря на достижение успеха в первые годы терапии, очень часто на более поздних этапах констатируется отсутствие эффекта лечения. В такой ситуации требуется пересмотр терапии и смена стартовых режимов ВААРТ. Причины возникновения неэффективности терапии связаны со многими факторами: несоблюдение режима терапии, плохая переносимость препаратов, лекарственные взаимодействия, неадекватный уровень препарата, низкая противовирусная активность используемой схемы и т.д. Все данные факторы должны быть учтены и проанализированы прежде, чем менять схему терапии.
Необходимо помнить, что спектр выбора АРП у детей меньше, чем у взрослых. Поэтому прежде, чем принять решение о смене схемы лечения необходимо тщательно взвесить все факторы, максимально обследовать ребенка, используя генетические методы и т.д., а также проанализировать приверженность пациента к терапии. Необходимо понимать, что наблюдение ВИЧ-инфицированного ребенка должно проводиться с учетом всех обстоятельств жизни ребенка: социальных, экономических, психологических, культурных, семейных и т.д. Клиницисты должны понимать, что имеют дело с ребенком, страдающим сложным, многокомпонентным хроническим заболеванием, имеющем место в постоянно развивающемся и изменяющемся организме ребенка.
Читайте также:


