Общие неспецифические осложнения первичных форм туберкулеза
В генезе осложнений главная роль принадлежит лимфогематогенному и бронхогенному распространению инфекции, поэтому они могут развиться при любой форме первичного туберкулеза. Наиболее часто возникают следующие осложнения:
· туберкулез бронхов, бронхо-железистый свищ, бронхогенная диссеминация;
· бронхолегочные поражения (долевые, сегментарные процессы);
· лимфогематогенная диссеминация, туберкулезный менингит;
· хронически текущий первичный туберкулез.
Туберкулез бронхов развивается вследствие перехода воспалительного процесса с лимфатического узла на стенку прилежащего бронха. Распространение инфекции может идти периваскулярным или перибронхиальным путем. Чаще всего поражаются сегментарные или более крупные бронхи. Выделяют инфильтративную, язвенную и фистулезнуюформы туберкулеза бронхов.
Туберкулез бронхов может протекать бессимптомно, но обычно возникает сухой кашель или кашель со скудной вязкой мокротой, симптомы интоксикации. Реже наблюдаются одышка, боли в грудной клетке, кровохарканье.
Для диагностики туберкулеза бронхов следует выполнить бронхоскопическое исследование. При этом для инфильтративной формы туберкулеза бронхов характерно наличие ограниченного участка инфильтрации и гиперемии слизистой оболочки без дифференциации хрящевого рисунка в этом месте. Просвет бронхов сохранен, отмечается набухание бронхиальной стенки.
При язвенной форме туберкулеза бронхов отмечается разрастание грануляций, при удалении которых выявляется язвенная поверхность,
Если происходит разрушение стенки бронха, то развивается фистулезная форма туберкулеза бронха. При этом возникает бронхо-железистый свищ,иказеозные массы из лимфатического узла попадают в бронх. При бронхоскопии в месте поражения можно увидеть отек, утолщение и гипертрофию слизистой бронха, при надавливании на фистульное отверстие из свища выделяются беловатые казеозные массы. Во время кашля эти казеозные массы могут попасть в другие бронхи и через них – в легочную ткань, в которой возникают участки свежего туберкулезного воспаления. Этот процесс называется бронхогенная диссеминация, то есть распространение туберкулезной инфекции через бронхи.
Ателектаз развивается в результате закрытия просвета бронха, что происходит из-за его туберкулезного поражения с отеком, гипертрофией и рубцовой деформацией стенки. Ателектаз также может возникнуть при сдавлении бронха снаружи увеличенными лимфатическими узлами. Рентгенологически определяется уменьшение доли или сегмента легкого в объеме, их однородное затемнение с четкими втянутыми контурами. Прилежащие к ателектазу органы (диафрагма, средостение, корень легкого) смещаются в сторону поражения. Если продолжительность ателектаза будет более 1,5-2 месяцев, то после восстановления бронхиальной проходимости полного расправления легкого может не произойти из-за развития фиброзных изменений.
Бронхолегочное поражение возникает в том случае, если в зону ателектаза или гиповентиляции легочной ткани проникает инфекция (туберкулезная или неспецифическая). Клиническая картина разнообразная – от полного отсутствия симптомов до выраженных явлений интоксикации, кашля, одышки. На фоне противотуберкулезной терапии возможно полное рассасывание изменений и восстановление функции легочной ткани. Длительное существование бронхолегочных поражений приводит к развитию пневмосклероза, бронхоэктазов, очагов кальцинации.
Лимфогематогенная диссеминация происходит при попадании туберкулезных микобактерий в кровь из сосудов в зоне легочного поражения и/или с током лимфы из пораженных лимфатических узлов. МБТ проникают в правые отделы сердца и в легочную артерию, вызывая обсеменение всей поверхности легких с развитием множественных очагов туберкулезного воспаления. На рентгенограмме это проявляется синдромом диссеминации на фоне усиления легочного рисунка и наличия увеличенных внутригрудных лимфатических узлов. Иногда острая гематогенная диссеминация сопровождается развитием мелких, с просяное зерно, туберкулезных бугорков во всех внутренних органах, что характерно для милиарного туберкулеза. На рентгенограмме при этом определяется синдром диссеминации с размером очагов 1-2 мм. Клинические проявления милиарного туберкулеза не ограничиваются только поражением легких, туберкулезные микобактерии попадают в костно-суставной аппарат, почки, селезенку, глаза и другие органы. Следствием острой гематогенной диссеминации туберкулезной инфекции является поражение мозговых оболочек, или туберкулезный менингит – тяжелейшее осложнение первичного туберкулеза, которое при несвоевременной диагностике часто заканчивается смертью.
Плеврит – поражение плевры, которое иногда называют четвертым компонентом первичного туберкулезного комплекса. Плеврит считается осложнением первичного туберкулеза тогда, когда на рентгенограмме, помимо жидкости в плевральной полости, определяется картина первичного комплекса или туберкулеза внутригрудных лимфатических узлов. Если же изменения в легочной ткани или во внутригрудных лимфоузлах отсутствуют, то плеврит рассматривают как самостоятельную форму туберкулеза. При поздно начатом лечении возможно осумкование жидкости или развитие выраженных фиброзных наложений и обызвествления плевры.
Первичная туберкулезная каверна формируется при расплавлении казеозных масс первичного аффекта и выделении их через дренирующий бронх. Часто наличие деструкции выявляется только при рентгенотомографическом исследовании. В случае прогрессирования туберкулезного процесса полость распада может стать источником бронхогенного обсеменения. При полноценном лечении полость заживает с образованием рубца или плотного очага.
Казеозная пневмония развивается при неблагоприятном течении первичного туберкулеза. Казеозная пневмония начинается остро и характеризуется общим тяжелым состоянием, ознобом, фебрильной температурой, влажными хрипами в легких. Рентгенологически определяется обширное поражение легкого (вся доля или несколько сегментов), наличие множественных полостей распада и участков бронхогенного обсеменения. Казеозная пневмония может привести к летальному исходу в течение 6-8 недель. Раннее назначение специфической противотуберкулезной терапии приводит к частичной инволюции процесса, формированию фиброзных изменений, кальцинатов, туберкулезных каверн, участков буллезной эмфиземы. Одним из исходов казеозной пневмонии является ее переход в фиброзно-кавернозный туберкулез легких.
Хронически текущий первичный туберкулез возникает принеэффективном лечении или при отсутствии лечения свежих форм первичного туберкулеза. Формированию хронического первичного туберкулеза способствуют сопутствующие заболевания, перестройка эндокринного аппарата в подростковом возрасте, стрессовые ситуации, длительная экзогенная суперинфекция. Основное поражение локализуется во внутригрудных лимфатических узлах. Течение процесса волнообразное, распространение инфекции происходит по бронхам и лимфогематогенным путем. В результате могут поражаться другие группы лимфоузлов (периферические, мезентериальные), серозные оболочки, внутренние органы (позвоночник, почки, половые органы, глаза и др.).
Вопросы для самоконтроля
1. При каких условиях развивается первичный туберкулез?
2. Какие клинические формы относят к первичному туберкулезу?
3. Из каких компонентов состоит первичный туберкулезный комплекс?
4. На какие клинические формы разделяется туберкулез внутригрудных лимфатических узлов?
5. Что такое очаг Гона?
6. Каковы осложнения первичного туберкулеза?
7. В результате чего развивается ателектаз легкого при первичном туберкулезе?
8. Каков механизм развития бронхо-легочного свища при первичном туберкулезе?
9.При каких условиях возникает хронически текущий первичный туберкулез?
Не нашли то, что искали? Воспользуйтесь поиском:
Осложнения локальных форм первичного туберкулеза
Осложненное течение первичных форм туберкулеза у детей и подростков возникает при позднем выявлении заболевания; у проживающих в очагах туберкулеза (семейные, родственные контакты, двойные, тройные контакты с больными туберкулезом) – при несвоевременном их выявлении и отсутствии необходимой профилактической работы среди детей и подростков; у детей раннего возраста из очагов туберкулеза.
Структура осложнений локальными формами первичного туберкулеза у детей и подростков:
1) туберкулез бронхов;
3) бронхолегочные поражения;
4) гематогенная, лимфогенная, реже – бронхогенная диссеминация;
6) первичная каверна;
7) казеозная пневмония.
Осложнения первичных форм туберкулеза возникают преимущественно у больных, выявленных по обращаемости (это дети раннего возраста и подростки), а также эпидемическим методом, т. е. по туберкулезному контакту.
Это наиболее частое осложнение, развивается вследствие распространения инфекции из первичного очага в легком или внутригрудных лимфатических узлов. Возможен контактный путь поражения (переход инфекции из пораженного лимфоузла на стенку бронха). Специфические изменения в бронхах диагностируют у 17–30% больных в зависимости от сроков выявления заболевания. Ведущим симптомом туберкулеза бронхов является кашель (сухой или с выделением мокроты). Диагностика этого поражения основана на данных бронхоскопии. Выделяют инфильтративную, свищевую (или фистулезную) и язвенную формы туберкулеза бронхов. Инфильтраты имеют неправильную овальную форму, нечеткие границы, слизистая нередко кровоточит. Фистулезная форма характеризуется инфильтрацией стенки бронха, к которой прилежит казеозно-измененный узел, затем в центре инфильтрации образуется белесоватый участок, после прорыва которого формируется свищевое отверстие. Язвенная форма является продуктивной, наблюдается разрастание грануляций вокруг свищевого хода. Исход туберкулеза бронха – стеноз вследствие рубцовых изменений бронха. Стеноз может быть I, II или III степени. Может быть деформация стенки бронха. При поздней диагностике туберкулеза у детей и подростков удается выявлять исходы туберкулеза бронха: на слизистой главного, промежуточного, верхне– или нижнедолевого бронхов обнаруживают ограниченные рубцовые изменения, подтверждающие осложненное течение первичного туберкулеза.
Нарушение бронхиальной проходимости приводит к развитию ателектаза легочной ткани. Рентгенологически это отображается в виде однородного затемнения с уменьшением объема пораженной зоны. Участок ателектаза может занимать сегмент, несколько сегментов или целую долю. Контуры ателектаза четкие. Прилегающие отделы гипераэрируются, смежные органы смещаются в сторону ателектаза.
В патогенезе долевых и сегментарных процессов значительная роль принадлежит специфическому поражению внутригрудных лимфоузлов, а также последующему развитию туберкулеза бронха.
В легочной ткани могут быть разнообразные морфологические изменения, которые связаны с нарушением бронхиальной проходимости – ателектазом; с распространением МБТ бронхогенным путем (очаги специфического воспаления); с присоединением неспецифической флоры (очаги неспецифического воспаления). Клинические признаки при бронхолегочном поражении выражены в разной степени и зависят от возраста ребенка, сроков развития осложнений. При ателектатически-пневмонических процессах в легочной ткани определяются очаги специфического и неспецифического воспаления наряду с ателектатическими изменениями.
Исходы зависят от сроков развития осложнений и адекватности терапии. Если лечение начато в период ателектатических и ателектатически-пневмонических изменений, то возможен благоприятный исход. При поздно выявленном осложнении развивается пневмосклероз с очагами кальцинации.
Гематогенная и лимфогенная диссеминация
Гематогенная и лимфогенная диссеминация в ограниченном или генерализованном объемах возникает чаще всего у проживающих в очагах туберкулеза детей или подростков, особенно при поздней диагностике заболевания и несвоевременном установлении семейного контакта. Ограниченная диссеминация проявляется вследствие лимфогематогенного распространения МБТ из первичных очагов (ПТК, ТВГЛУ) и обычно локализуется в верхних отделах легкого. Диссеминация в другие органы ведет к развитию внелегочных форм туберкулеза.
Генерализованная диссеминация МБТ чаще всего развивается при свежих первичных процессах преимущественно у детей раннего возраста из очагов туберкулеза. Наиболее тяжелыми формами этой диссеминации являются милиарный туберкулез, туберкулезный сепсис, туберкулез центральной нервной системы.
Пример. Мальчик 2 лет из семейного туберкулезного контакта МБТ+. Заболевание ребенка выявлено при обследовании по контакту. Частые ОРВИ последние 8 мес. БЦЖ – при рождении. Симптомы интоксикации отчетливые: снижен аппетит, вялый, масса тела – 10,5 кг, периферические лимфатические узлы в VII группах мелкие, эластично-уплотненные. В легких справа в верхних отделах ослабленное дыхание, тоны сердца приглушены, печень выступает из-под края реберной дуги на 2,0 см. В анализе крови: Нв – 92 г/л, л = 8,5 ? 109, нейтрофилы – 48%, лимфоциты – 39, моноциты – 12, эозинофилы – 4%, СОЭ – 28 мм/ч.
Рентгенограмма: расширение средостения вправо за счет увеличения внутригрудных лимфоузлов паратрахеальной, бронхопульмональной и бифуркационной групп, очаги отсева в верхней доле правого легкого.
Плевриты у детей и подростков могут быть как осложнениями первичных форм, так и самостоятельной формой заболевания. Подробно они рассмотрены в специальном разделе данного справочника.
При несвоевременной диагностике первичного туберкулезного комплекса у детей и подростков из очагов туберкулезной инфекции возможно прогрессирование заболевания и формирование полости распада в зоне первичного аффекта. В последние годы такая форма ПТК стала встречаться чаще и у детей раннего возраста. Клинические признаки болезни при развитии полости распада отчетливо выражены: снижение аппетита, субфебрильная температура тела, кашель с выделением мокроты, иногда кровохарканье. В легком выслушиваются жесткое дыхание и звучные хрипы. В крови – нейтрофильный сдвиг влево, лимфопения, СОЭ – 25–45 мм/ч. Реакция Манту с 2ТЕ нормергическая либо гиперергическая. Рентгенологически в верхних или средних отделах в зоне первичного аффекта, субплеврально расположенного, участок деструкции. Вокруг очага обычно располагаются мелкие или крупные очаги отсева.
Вначале зона распада нечетко ограничена от окружающей инфильтративной ткани, контуры полости изнутри неровные в связи с наличием еще не расплавившихся некротических масс. Постепенно каверна очищается – и ее внутренние стенки становятся гладкими. Редко в каверне определяется уровень жидкости. Иногда распад начинается в нескольких местах и возникают множественные мелкие полости. При прогрессировании полость распада может стать источником бронхогенного обсеменения. Полноценное лечение приводит к закрытию каверны и образованию очага или пневмосклероза. В случаях поздней диагностики наблюдается сочетание таких осложнений, как распад и обсеменение, бронхогенное поражение на фоне значительного увеличения ВГЛУ.
Казеозная пневмония в настоящее время встречается редко, преимущественно у детей первых 5 лет жизни. Но прогноз ее тяжелый, особенно у детей раннего возраста.
Казеозная пневмония – это результат прогрессирования ПТК, обычно имеет характер долевой или сегментарной пневмонии.
Отмечается расширение корня легкого, эмфизема легочной ткани на фоне выраженных инфильтративных изменений с участками казеозного некроза. У детей раннего возраста инфильтрация занимает большую протяженность, распад происходит интенсивно, размеры полостей увеличиваются, чаще наблюдается диссеминация, развитие плеврита. Клиническая картина: тяжелая интоксикация, ознобы, резкие проливные поты, лихорадка неправильного типа. Объективно: потеря массы тела, укорочение перкуторного звука, разнокалиберные множественные влажные хрипы, участки ослабленного и бронхиального дыхания. Гемограмма: гипохромная анемия, лейкоцитоз, палочкоядерный сдвиг, лимфопения, моноцитоз, СОЭ до 50–60 мм/ч. Казеозная пневмония требует интенсивной туберкулостатической, патогенетической терапии. Исходы казеозной пневмонии: участок фиброза, цирроза, переход в фиброзно-кавернозный туберкулез.
Данный текст является ознакомительным фрагментом.
Первичный туберкулез выявляется в менее 1% случаев среди впервые зарегистрированных форм туберкулеза. В группу риска в первую очередь входят дети, в том числе подростки, реже – молодые люди до 25 лет.
Диагностированные заболевания туберкулезом у детей – это чаще всего как раз первичные случаи заражения микобактериями, а среди подростков они составляют 10-20% от общего числа. Клиническая картина, свойственная первичному туберкулезу, редко бывает у пожилых людей, и, как правило, это результат возросшей активности микобактерий, которые были подавлены ранее.
В 90-95% случаев инфицирования туберкулезными бактериями болезнь не развивается, инфицирование сопровождается небольшими неспецифическими изменениями с формированием устойчивого пожизненного иммунитета. Но у носителей вируса иммунодефицита, а также людей, не привитых или неправильно привитых БЦЖ, туберкулез может перейти в активную форму.
- Туберкулезная интоксикация
- Туберкулез внутригрудных лимфоузлов
- Первичный туберкулезный комплекс
Способ передачи и симптоматика
Бактерии, вызывающие заболевание, попадают в организм чаще всего аэрогенно, реже – через ЖКТ или при тактильном контакте. Задерживаются и размножаются они в альвеолах – нижней части дыхательного аппарата, по виду напоминающего пузырьки.
Некоторые бактерии попадают в лимфу и кровь, а с током этих жидкостей – в органы, где много макрофагов – клеток, отвечающих за уничтожение чужеродных и токсичных частиц в организме человека.
Особенности первичного туберкулеза, отличающие его от вторичного инфицирования микобактериями, следующие:
- бурное начало,
![]()
поражение 3 и 5-9 сегментов легких,- вовлечение в процесс болезни лимфатической системы (узлов и сосудов),
- высокая чувствительность кожной ткани к туберкулиновым пробам,
- развитие плеврита,
- присутствие микобактерий в лимфе и крови,
- преимущественно доброкачественное течение заболевания вплоть до самоизлечения.
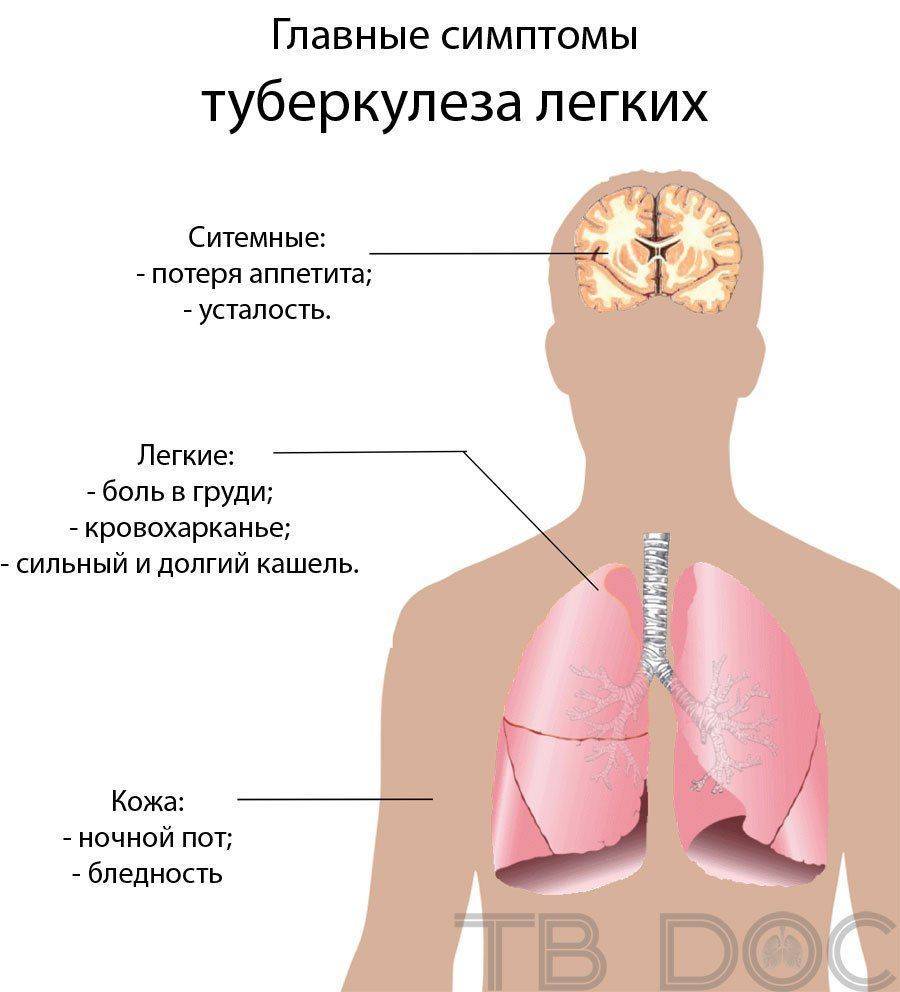
Первые симптомы, проявляющиеся у ребенка и подростка, имеют важнейшее значение при дальнейшей диагностике на всех этапах первичного туберкулеза. Следует обратить внимание на следующие изменения:
- Поведение. Пропадает типичная для ребенка жизнерадостность и подвижность. Он становится плаксивым и капризным.
- Нарушение сна, быстрая утомляемость в дошкольном возрасте. У школьников ухудшается память, снижается внимание, показатели в учебе становятся ниже.
- Снижение аппетита, а, следовательно, массы тела.
- Боли мышц и суставов, когда патологических изменений в этих тканях не обнаруживается.
- Изменения температуры. Температура тела часто колеблется в течение суток в пределах субфебрильной – на активной стадии заболевания. Но может не превышать норму, а по утрам – снижаться до минимальных отметок. При менингите туберкулезной природы или экссудативном плеврите стабильно наблюдается повышенная температура – 39-40 градусов.

Кашель. На ранних стадиях заболевания, как правило, не развивается. При туберкулезе лимфоузлов, расположенных в грудине, отмечается периодически возникающий кашель без мокроты. При массовом поражении клеток крови микобактериями (милиарный туберкулез), присутствует упорный, сухой и болезненный кашель.
И только при поражении легких и их деструктивном изменении присутствует мокрота, возможны в редких случаях выделения гноя и крови.
Формы первичного туберкулеза
Первичный туберкулез локализуется, как правило, в лимфатических узлах и легких, реже – в почках, суставах, брюшной области, костной ткани.
Существуют 3 формы первичного заболевания туберкулезом:
- Туберкулез неустановленной локализации (туберкулезная интоксикация).
- Туберкулез внутригрудных лимфоузлов.
- Первичный туберкулезный комплекс.
Деятельность микобактерий в организме провоцирует его на иммунный ответ в виде формирования особого клеточного иммунитета. При неправильном балансе реакций возникает избыточное производство веществ, повреждающих клеточные мембраны и вызывающих нарушение метаболизма в клетках. В результате вырабатываются токсины, которые с током крови разносятся по органам и вызывают интоксикационный синдром, являющийся признаком первичного туберкулеза.

Туберкулезная интоксикация является ранней формой заболевания и длится до 8 месяцев. Для нее характерны:
- вираж туберкулиновой пробы (резкое изменение реакции в сторону ее усиления),
- небольшие воспаления с неявной локализацией.
Туберкулезная интоксикация не диагностируется рентгенологически, для этого делается обзорная рентгенограмма или срединная томограмма.
Часто интоксикационный синдром завершается выздоровлением, пораженные участки превращаются в соединительную ткань, воспаление стихает, а казеоз (измененная структура тканей) нейтрализуется солями кальция. Микобактерии трансформируются в неактивную форму, которая поддерживает противотуберкулезный иммунитет, но, с другой стороны, может стать причиной его реактивации при сильном снижении общего иммунитета.
Если лечение не проводится, интоксикация может стать хронической. При прогрессировании заболевания микобактерии поражают лимфатическую систему, попадая во внутригрудные отделы. Далее туберкулез переходит и в другие лимфоузлы, их поражает частичный или тотальный казеоз, который охватывает окружающие клетки, сосуды и бронхи.
Такая форма получила название туберкулеза внутригрудных лимфатических узлов, она наиболее распространена среди зарегистрированных форм первичного туберкулеза.
Вследствие естественного тока лимфы болезнь редко распространяется за пределы бронхов и не затрагивает легкие. По мере прогрессирования воспаления лимфоидная ткань превращается в грануляции и, увеличиваясь, способна распространиться почти на весь лимфоузел. Локальное поражение может быть значительным.
Данная форма заболевания развивается на фоне нарушений иммунитета, отягощенных деятельностью микобактерий. Часто она вызвана несвоевременным или неправильным лечением. При отсутствии осложнений и грамотной терапии исход заболевания чаще всего благоприятный.
Воспаление проходит, казеоз кальцинируется, лимфоузлы принимают нормальное состояние. Излечение длительное, составляет 2-3 года. Осложнение данной формы заболевания – поражение ткани легких.
Первичный туберкулезный комплекс – наиболее тяжелая форма первичного туберкулеза, которая может затрагивать легкие, кишечник и другие органы. Развивается она при серьезных нарушениях в работе иммунной системы.
Обычно такая клиническая форма возникает при общении с близким родственником, инфицированным открытой формой заболевания. Такой туберкулез развивается при низком иммунитете и сильной инфекции, переданной воздушно-капельным путем.
Стадии развития данной формы туберкулеза:
![]()
микобактерии грудного отдела переходят в место входных ворот легких,- в легких образуется очаг воспаления (первичный аффект),
- инфекция распространяется через лимфатические сосуды на региональные лимфоузлы, происходит их воспаление.
Первичный туберкулезный имеет 3 обязательные составляющие:
- первичный аффект легочной ткани,
- лимфангит – воспаление отводящих сосудов лимфы,
- лимфаденит – воспаление внутригрудных лимфоузлов.
Первичный аффект может иметь различные размеры и даже охватывать целую долю легкого. Участок воспаления может развиться в любых сегментах легочной ткани.
Если комплекс вовремя выявлен, и терапия проводится правильно, заболевание протекает без осложнений, через пару лет в месте пневмонии формируются кальцинаты, в лимфоузлах и легких их размер достигает 1 сантиметра.
Первичный туберкулезный комплекс редко имеет осложнения, в этом случае кальцинаты бывают множественными, затрагивают, помимо легких, другие органы, возможен плевроцирроз, рубцы на бронхах.
Диагностика и лечение
- Анамнез. При первичной консультации врача важно проверить больного на контакт с носителями микобактерий, что причисляет его к группе риска.
- Более точно на наличие инфекции укажут положительные туберкулиновые пробы (Манту, Диаскинтест), при этом участок реакции бывает обычно больше, чем при вторичном инфицировании.
- Исследование мокроты, при ее наличии, промывных вод бронхов и желудка у маленьких детей, глотающих мокроту, на микобактерии.
![]()
Пальпация. При пальпации обязательно проверяются периферические лимфоузлы, так как первичный туберкулез на всех этапах сопровождается их увеличением. При осмотре больного врач обращает внимание на влажность кожи, тонус мышц, уплотнение подкожной клетчатки.- Перкуссия (простукивание). Простукивания легких могут выявить изменения тона при патологических изменениях ткани в виде очагов или грануляций. Небольшие изменения обнаруживаются с трудом.
- Аускультация. Внимание при прослушивании фонендоскопом уделяется подмышечным впадинам, междулопаточным областям, в этих местах звук изменяется чаще всего. У новорожденных детей необходимо совершать аускультацию при плаче или крике с активными дыхательными движениями. При туберкулезе легких часто встречается ослабленное дыхание в пораженной зоне.
- Рентгенологическое исследование. Именно по рентгенологическим данным ставится окончательный диагноз при многих формах туберкулеза. Однако первичные формы туберкулеза и небольшие увеличения лимфоузлов часто не просматриваются рентгеном. В этом случае используется метод КТ.
Лечение острого туберкулеза проходит в стационарных условиях при соблюдении диеты и режима. Продолжительность составляет от 6 до 12 месяцев. Лечение проводится в следующем порядке:
- трехкомпонентная химиотерапия – основной блок препаратов (Изониазид, Фтивазид, Рифампицин),
- патогенетическое лечение – нормализация обменных процессов,
- применение гормональных препаратов в виде аэрозолей при поражении бронхов (Будесонид),
- хирургическое вмешательство при позднем выявлении болезни.
После выписки из стационара больные находятся под наблюдением в противотуберкулезном санатории.
При своевременно начатом лечении рецидивы заболевания, как правило, не наступают и прогноз благоприятный.
Первичный туберкулезный комплекс у детей грудного возраста в клинической практике встречается чаще, чем у пациентов старших возрастных групп. Заражение происходит при столкновении с массивной инфекцией. Заболевание протекает по типу пневмонии, что приводит к необходимости его дифференциации. Также происходит значительное поражение внутригрудных лимфоузлов, прогрессируют симптомы лихорадки.
Этиология
Возбудителем туберкулёза являются микобактерии (палочка Коха) — это бактерии рода Mycobacterium. Их насчитывается более 100 видов.
Непосредственно туберкулез у человека могут вызывать лишь несколько видов: М. Tuberculosis, М. bovis и М. africanum. А также есть ряд микобактерий, которые способны вызывать микобактериозы. К ним относятся М. avium, М. fortinatum и М. terrae, M. leprae, M. ulcerance.
Естественным резервуаром заболевания является человек, болеющий туберкулезом в открытой форме, зараженные домашние и дикие животные, птицы (бациллоносители). Заразными, то есть опасными для окружающих, остаются носители с открытой формой. Крайне важно своевременно выявить и изолировать распространяющего инфекцию носителя.
Основные характеристики микобактерий туберкулеза
Бактерии имеют внешний вид тонких слегка изогнутых палочек. Они устойчивы к кислотам и щелочам, также к высыханию. Размножение происходит делением надвое, микобактерии не теряют способности к делению, как вне клеток, так и в макрофагах. Скорость деления довольно низкая. Самостоятельным движением они не обладают.
Устойчивы к температурам, границы которого включают от 29 до 42 градусов. Остаются жизнеспособны при значительно низких температурах. В воде способны существовать почти до полугода. При лиофилизации и заморозке остаются патогенны в течение 30 лет. Губительно на них действует ультрафиолет и высокие температуры. Однако крайне комфортно данные микроорганизмы чувствуют себя в условиях темноты и повышенной влажности (таким образом хорошо себя чувствуют в темных и сырых помещениях).
Палочки Коха окрашиваются по Циль-Нильсону в красный цвет.
Изменчивость морфологии микобактерии
Строение и размеры микобактерий могут меняться, так как зависят от их возраста и от условий окружающей среды (благоприятные или не благоприятные).
Чувствительность к антибиотикам
Чувствительность к лечебным препаратам связана со строением клеточной стенки (высокая гидрофобность), что является своего рода физическим барьером для лечебных препаратов, в том числе антибиотиков. Устойчивость обусловлена также геномом микроорганизмов, вызывающих туберкулез. Резистентность может быть даже к ряду именно противотуберкулезных средств, что может значительно снижать эффективность терапии. Таким образом, необходимо обязательно исследовать чувствительность к препаратам. На сегодняшний день с этой целью широко применяется метод ПЦР.
Патогенез первичного туберкулеза
- Воздушно-капельный,
- Алиментарный,
- Контактный,
- Внутриутробный.
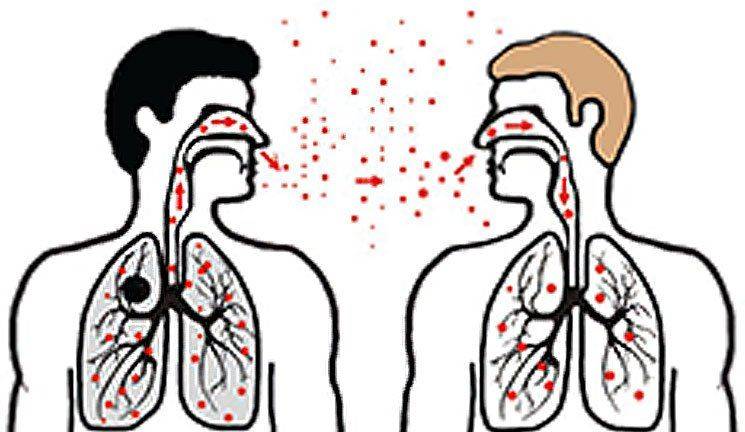
Опасны бациллоносители с открытой формой туберкулеза, которые способны выбрасывать в виде взвеси большое количество патогенных микобактерий при чихании, кашле и даже разговоре (расстояние может составлять до 10 метров). Заражение происходит при вдыхании и попадании в легкие зараженного воздуха.
Возможно самозаражение (то есть переход патологического процесса на другие органы) при заглатывании легочной мокроты, содержащей вирулентные микобактерии. Именно аэрогенный путь является основным для первичного туберкулеза. Все остальные пути передачи маловероятны, однако возможны и их стоит учитывать в патогенезе развития заболевания.
Стоит отметить, что верхние дыхательные пути имеют неспецифическую защиту, которая противостоит размножению бактерий. А именно мукоцилиарный клиренс, его функция основана на выработке слизи (которая не позволяет микроорганизмам распространятся) и работе мерцательного эпителия (который выводит слизь с экзогенными включениями вне организма). Таким образом, вероятность заражения возрастает при нарушении механизма мукоцилиарного клиреса, которое может быть вызвано остро или хронически протекающими заболеваниями органов верхних дыхательных путей.
- Алиментарный путь возможет при попадании в рацион продуктов с высокой обсеменённостью вирулентным штаммом. При нарушении нормальной защитной способности стенки желудочно-кишечного тракта возбудитель туберкулеза способен проникнуть через стеку в кровоток.
- Контактный путь заражения возможен при длительных контактах (животные, предметы, бациллоносители). Возбудитель способен проникать через слизистые оболочки, и крайне редко встречались случаи проникновения через кожные покровы.
- Внутриутробный путь заражения также встречается очень редко. Возможность попадания возбудителя к младенцу присутствует только во время родов, а точнее при разрыве плаценты.
Таким образом, чаще всего поражаются:
- лимфатические узлы;
- легкие;
- корковый слой почек;
- трубчатые кости;
- сосудистая оболочка глаз.
Без иммунного ответа микроорганизма микобактерии накапливаются в местах оседания. Первыми иммунными клетками, реагирующими на возбудителя, являются полинуклеарные лейкоциты. Однако из-за низкого бактерицидного потенциала лейкоциты гибнут. После к иммунной реакции подключаются макрофаги. Но из-за код-фактора микобактерий нарушается способность макрофагов к лизису.
Первичное инфицирование
В случае сниженного иммунитета активность макрофагов будет снижена. Таким образом фагоцитоз недостаточен, а микобактерии накапливаются в пораженных тканях в геометрической прогрессии. При лизисе оставшиеся макрофаги активно гибнут, при этом выделяя большое количество клеточных ферментов. Так образуются благоприятные условия для развития возбудителя туберкулеза. А также происходит расплавление окружающих тканей высвободившимися макрофагальными ферментами, что благоприятствует размножению внеклеточных микобактерий.
С ростом количества микроорганизмов сдвигается и иммунный ответ (снижается количество и активность иммунных агентов). Воспаление распространяется на близлежащие ткани. Наличие большой концентрации медиаторов снижает проницаемость стенок кровеносных сосудов. Происходит инфильтрация ткани иммунными агентами (лейкоцитами, моноцитами) и формирование туберкулезных образований, в месте которых преобладающим процессом будет некроз казеозного характера.
Первичное инфицирование при неправильном лечении переходит в хроническую форму или становится причиной вторичного туберкулеза.
Симптомы первичного туберкулезного комплекса
Клиническая картина при первичном туберкулезе очень схожа с пневмонией. У грудных детей поражение легких принимает различный характер. У взрослых в связи с формировавшимся иммунитетом может быть очень долгий бессимптомный период. У детей старшего возраста при исследовании обнаруживаются небольшие первичные фокусы в легочной ткани, также возможны различные осложнения первичного туберкулезного комплекса. Наиболее важным признаком является кровохарканье, однако, в связи с редким проявлением, необходимо полное обследование.
При клиническом исследовании признаком первичного туберкулеза выявляется лимфаденит шейных и подмышечных узлов. Они имеют плотную консистенцию, сохраняют подвижность. При аускультативном исследовании наблюдается отставание в дыхательном акте одной половины легкого от другого, жесткое везикулярное дыхание, мелкопузырчатые хрипы.
Если очаги поражения имеют маленькие размеры, то при физикальном обследовании отклонений обнаружено не будет.
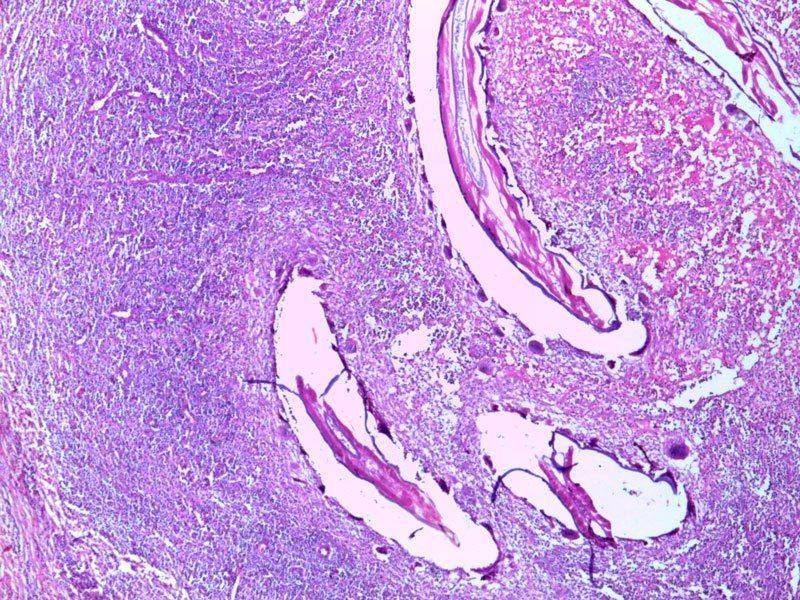
Лабораторные исследования
Лабораторные исследования включают изучение смывов бронхов (возможно желудка), в которых при микроскопии и необходимой окраске обнаруживают микобактерии туберкулеза.
Проводится комплексное лабораторное исследование анализов крови. Характерными изменениями будут лейкоцитоз со сдвигом ядра влево, эозинопения, монопения, повышение скорости оседания эритроцитов.
Осложнения
Осложнения при первичном туберкулезном комплексе основываются на прогрессировании патологии и вовлечение в него анатомически близких органов.
Диагностика
При постановке диагноза необходимо собрать подробный анамнез. Особенно важно установить контакты с бактерионосителем (бактерионосителями), реакции и виражи на туберкулиновые пробы. Так как наиболее важный признак первичного комплекса — это гиперэргическая реакция на пробу Манту.
В диагностическую схему входят исследования крови, мокроты, смывов из бронхов и желудка.
Необходимо провести рентгенологическое исследование, при котором можно локализовать свежие фокусы в легочной ткани или лимфоузлах.
Рентгенологическая картина
При первичном комплексе протекает три основные взаимосвязанных процесса: поражение легочной ткани, обильный синтез железистого компонента и связывающего их лимфангоита. Прежде чем патология становится биполярной происходит фаза активной инфильтрации клеточными компонентами легочной ткани. На рентгенограмме инфильтрат представлен областью с низкой эхогенностью. Данное затемнение заходит на корень легкого или вовсе его перекрывает. Инфильтрат имеет различные размеры. От пораженного участка специалисты выделяют следующие виды:
Патанатомия
Морфологическим выражением процесса является три компонента, которые входят в состав первичного туберкулезного комплекса:
Варианты течения
| Первичный туберкулезный комплекс | ||
| Первичный эффект | Лимфангит | Казеозный лимфангит |
| Инкапсуляция | Склероз | Инкапсуляция |
| Петрификация | Петрификация | |
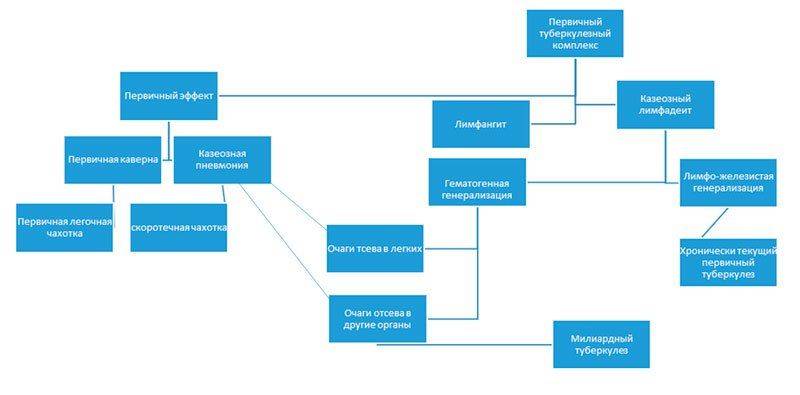
Четыре стадии
Выделают 4 этапа развития первичного туберкулезного комплекса:
На рентгене высматриваются три составные части:
- фокус в легочной ткани, его размер и форма могут варьировать, эрогенная активность зависит от интенсивности протекающего процесса;
- просматривается четкий лимфангоит;
- в области корня легких отмечается увеличение инфильтрированных лимфатических узлов. Корень на рентгенограмме будет расширенным, эхогенность повышена.
Фокус сморщивается, его эрогенная интенсивность возрастает, становятся более отчетливыми контуры поражения. Уменьшается лимфангоит и инфильтрация лимфатических узлов.
Очаг уменьшается, размер составит 1 см в диаметре, отмечаются известковые включения, которые на рентгене будут иметь интенсивную эхогенность. Они образуются в лимфоузлах корня легких. Очаг с основанием легких соединен тонкими нитями лимфангоита.
Очаг поражения значительно уменьшается, плотность и эхогенность возрастает. Он четко очерчен, зачастую имеет неправильную форму. Покрыт неплотным кальцификатом, отмечаются вкрапления. При благоприятном исходе образуется очаг Гона.
При своевременной диагностике, а также эффективном лечении исход благоприятный. Фокус склонен к полному рассасыванию. Структура и рисунок легких в итоге полностью восстанавливаются.
Дифференциальная диагностика
Особо важно дифференцировать первичный туберкулез от пневмоний, так как они имеют схожую клиническую картину.
| Критерий сравнения | Первичный туберкулез | Пневмония |
| Начало клинических проявлений | Сглаженное. | Острое, резкое, быстро протекающее. |
| Температура | На начальных стадиях без повышения температуры или с субфебральной формой. | Высокая, может достигать 41 градуса. |
| При аускультации | Жесткое дыхание, возможно прослушивание хрипов. | Сильное приглушение легочного звука, значительное голосовое дрожание, обили хрипов при прослушивании. |
| Лабораторные показатели крови | Выявляется повышение лейкоцитарного индекса, монопения, эозинопения. | Высокие показатели лейкоцитарного индекса и нейтрофилии. |
| Туберкулиновая проба | + | — |
| Присутствие микобактерий в мокроте и смывах | Есть | Нет |
| Реакция склер, кожи и суставов | Параспецифические реакции. | Отсутствуют. |
Лечение первичного и вторичного туберкулеза
Терапия должна быть разнонаправленна, как в отношении возбудителя туберкулеза, так и в отношении симптоматомов. Первичный и вторичный туберкулез лечатся аналогично.
Комплексный подход в отношении антибиотикотерапии добивается применением нескольких антибактериальных препаратов. Их количество может быть от трех до пяти. Курс в среднем составляет от полугода до года.
В отношении патогенетической терапии применяются иммуностимуляторы (витамины, микроэлементы, диета), противовоспалительные средства с осторожностью (кортикостероиды), физиотерапия, дыхательная гимнастика.
Так как у возбудителя есть резистентность ко многим видам антибиотиков, то лечение данными препаратами у некоторых больных не имеет положительного эффекта.
Показания к иссечению легкого:
- Открытие каверн:
— бактериоотделение во внешнюю среду вместе с мокротой, а также вторичное самозаражение через кровоток и лимфу;
— безрезультатное медикаментозное лечения в течение нескольких месяцев;
— открытие кровотечения опасное для жизни больного;
— кровохарканье;
— возможность рецидива. - Имеются значительные остаточные фокусы. В этом случае медикаментозно невозможно достичь стерилизации данных очагов, что дает высокие риски рецидива.
- Устойчивость штамма к большинству медикаментов.
- Осложнение очагового поражения эмпиемой плевры и коллапсом легкого.
- Подозрение на онкологическое осложнение.
Хирургическое вмешательство не может быть самостоятельным лечением. Применяется сочетанная терапия, которая дополняется антибиотиками различных групп, противовоспалительными препаратами, обезболивающими, жаропонижающими, иммунокорректирующими.
Без лечения туберкулез имеет высокий летальный исход, вероятность которого в общей массе составляет 50%.
Основным способом лечения туберкулеза в наши дни является поликомпонентная химиотерапия, то есть терапия с применением сразу нескольких различных компонентов. Данный способ подразделяется на несколько видов по количеству используемых лекарственных элементов.
Трёхкомпонентная схема лечения
- Стрептомицин;
- Изониазид;
- Парааминосалициловая кислота.
Для усиления антибактериального эффекта возможно применение следующей схемы:
- рифабутин/рифампицин;
- стрептомицин/канамицин;
- изониазид/фтивазид;
- пиразинамид /этионамид.
Керолл Стибл разработал эту тактику в 80-ых годах прошлого века. Применяется на сегодняшний день в большинстве стран.
Данная схема имеет высокую эффективность в антибактериальном эффекте, однако ее применение ограничивается большим количеством побочных эффектов. Довольно тяжело переносится пациентами.
Схема аналогична четырехкомпонентной схеме + циклосерин/капреомицин.

Данный способ применяется при образовании каверн с толстой фиброзной стенкой. Из-за сложности техники операции используется достаточно редко. Имеет осложнения — гнойный сепсис. Метод остался вспомогательным в терапии.
Профилактика первичного туберкулезного комплекса
Туберкулез — это социальная болезнь, развитие которой прямо пропорциально условиям жизни социума. Причинами высокой заболеваемости и распространенности является снижение социально-экономических условий, высокое количество лиц без определенного места жительства, высокий уровень миграции, снижение жизненного уровня населения.
Частота заражения лиц мужского пола в 3 раза выше, чем женского. Наиболее подвержена возрастная группа 20-40 лет.
В условиях учреждений лишения свободы заболеваемость возрастает в 40 раз. Это связано со скученностью содержания лиц заключения, низкими санитарно-гигиеническими условиями (отсутствие проветривания, высокая влажность в помещениях).
Профилактика
Профилактические меры могут быть первичными и вторичными:
- Вакцинация. Особо актуально для возрастных групп, включающих новорожденных и детей раннего возраста.
- Улучшение условий жизни.
- Улучшение условий труда. Особо актуально для ряда профессий, которая подразумевает работу с пыльными материалами либо в условиях запыления рабочего пространства.
- Улучшение экологической обстановки.
- Пропаганда, а также соблюдение санитарно-гигиенических норм.
- Обязательное ежегодное флюорографическое обследование.
- Здоровый образ жизни, отказ от вредных привычек.
- Здоровые рациональное питание.
- Подержание иммунитета на высоком уровне. При необходимости коррекция иммуномодуляторами, витаминными препаратами, средствами, содержащими в своем составе микроэлементы.
Если Вы заметили симптомы даже незначительной выраженности следует обратится к терапевту, фтизиатру или пульмонологу.
Читайте также: