Можно ли родить самой трихомониазом
Трихомониаз при беременности
Многие будущие мамы недоумевают, когда им назначают анализы на инфекции, передающиеся половым путем: зачем перестраховываться, если вроде бы все в порядке? К сожалению, эти заболевания в наше время довольно распространены и часто протекают бессимптомно. Между тем среди них есть и такие, которые могут отрицательно повлиять на ход беременности, роды и здоровье малыша. Именно поэтому данные болезни заслуживают особого разговора.
Виновником болезни является влагалищная трихомонада (Trichomonas - vaginalis) — одноклеточный организм, поражающий слизистую оболочку влагалища и уретры (мочеиспускательного канала). Это единственный паразит, способный существовать в половых органах человека.
Обязательным условием жизнеспособности трихомонады является наличие влаги: при высушивании она быстро погибает, во влажной среде выживает до нескольких часов (например, на стенках ванн, бассейнов, сиденьях унитазов). Кроме того, она неустойчива также ко многим другим факторам окружающий среды: повышению температуры более 40°С, прямым солнечным лучам, воздействию антисептических средств и проч. Трихомониаз — единственное из венерических заболеваний, возможность бытового заражения которым доказана, хотя такая вероятность ничтожно мала. Заражение трихомониазом может произойти при ношении чужого белья, пользовании общим полотенцем, мочалкой. В большинстве же случаев заражение происходит при генитальных половых контактах. Заражение при оральном и анальном сексе маловероятно.
Как проявляется трихомониаз?
Продолжительность инкубационного периода трихомониаза (времени, которое проходит от заражения до первых проявлений болезни) может колебаться в пределах от 2 дней до 2 месяцев.
Еще несколько лет назад после инкубационного периода развивались острые симптомы трихомониаза, которые заставляли женщину немедленно обратиться к врачу. При этом женщины жаловались на очень сильный зуд и боли во влагалище, наружных половых органах и при мочеиспускании; обильные пенистые желто-зеленые с неприятным запахом выделения из половых органов; чувство тяжести и жара внизу живота; частый стул. Как правило, нарушалось общее состояние: поднималась температура тела, появлялась слабость, утомляемость. Слизистая на половых органах приобретала яркий красный цвет, даже с точечными кровоизлияниями.
Течение беременности при трихомониазе
Трихомониаз, по мнению большинства врачей, не относится к тем заболеваниям, которые могут оказать губительное влияние на плод; он не вызывает пороки развития у плода. Но, разумеется, трихомониаз при беременности — состояние крайне нежелательное. Причин этому несколько.
Диагностика трихомониаза
Во время первого же гинекологического осмотра врач берет так называемый общий мазок для бактериоскопического исследования. Для анализа на трихомониаз берут выделения из заднего свода влагалища. Лучше, если этот анализ делается немедленно: биение ресничек трихомонады и высокая подвижность овальных микроорганизмов хорошо заметны под микроскопом, а результат исследования готов уже через 20 минут. Этот вид диагностики позволяет установить общее количество микробов и степень выраженности воспалительной реакции. Если мазок исследуют после высушивания и окрашивания, то результат чаще всего отрицательный, т.к. трихомонада при высушивании теряет свою подвижность и специфическую форму. При этом возможны диагностические ошибки, поскольку клетки эпителия влагалища могут быть приняты за трихомонад.
Наиболее точным методом на настоящий момент считается полимеразная цепная реакция (ПЦР). В ходе нее определяется, есть ли во влагалищном отделяемом ДНК трихомонады. Точность этого исследования составляет около 95%, а делается анализ за 1 —2 дня.
В сомнительных случаях при диагностике трихомониаза дополнительно может использоваться метод прямой иммунофлюоресценции (ПИФ) — для выявления антител к возбудителю инфекции в крови больного.
Лечение трихомониаза
Трихомониаз (он же трихомоноз) — это одна из самых распространенных в мире инфекций, передающихся половым путем. Считается, что трихомониазом заражено 10% населения земного шара. По данным ВОЗ, это заболевание ежегодно регистрируют примерно у 200 млн. человек. Причем среди зарегистрированных больных женщин в четыре раза больше, чем мужчин.
Основной группой лекарственных средств, применяемых при лечении трихомониаза, являются производные имидазола (МЕТРОНИДАЗОЛ, 0РНИДА30Л, ТИНИДАЗОЛ, НАКСОДЖИН, АТРИКАН). Препараты этой группы категорически противопоказаны до 12 недель беременности, в связи с их возможным отрицательным влиянием на плод. После 12 недель в некоторых случаях возможно применение этих препаратов короткими курсами. Такая терапия менее эффективна, чем обычный курс, и чаще дает рецидивы, но все же необходима во время беременности. При такой тактике лечения существенно уменьшается медикаментозная нагрузка на организм матери и плода. До 12 недель беременности лечение проводят только местными (вагинальными) препаратами (КЛОТРИМАЗОЛ, ГИНЕЗОЛ, БЕТАДИИ).
Для успешного лечения трихомониаз; необходимо начинать лечение немедленно после выявления заболевания, обязательно обследовать и лечить половых партнеров, в период лечения избегать незащищенных половых контактов, в связи с возможностью повторного инфицирования.
Женщины с трихомониазом рожают в специальных обсервационных отделениях. Новорожденных лечат после обследования при выявлении этого заболевания. Всем пациентам после окончания лечения проводятся контрольные исследования мазков на трихомонаду. Первый контроль осуществляют сразу после завершения лечения, два последующих — после каждой менструации, а у беременных — ежемесячно 3 раза. Спустя 4 недели после окончания лечения для контроля можно использовать ПИФ (анализ крови на антитела). Надо иметь в виду и то, что, даже полностью вылечив, можно очень легко заразиться им вновь.
Вопрос: Возможно ли заражение трихомониазом ребенка от матери при родах?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Может ли ребенок заразиться трихомониазом от матери во время родов?
Случаи заражения новорожденных трихомониазом достаточно редки. Как правило, встречаются они в условиях низкой социальной и половой культуры, при невнимательном отношении к своему здоровью и здоровью будущего ребенка, а также при частой смене половых партнеров.
Описаны случаи заражения новорожденного трихомониазом от матери, которая в прошлом проходила курс лечения от данного венерического заболевания. Это объясняется тем, что в популяции циркулируют штаммы возбудителя, резистентные к обычному лечению, а также крайне высоким риском реинфицирования, особенно в парах, в которых только один партнер проходил лечение. Кроме того, почти у 60% инфицированных женщин свежий трихомониаз протекает бессимптомно. Если говорить о хронической инфекции, которая развивается спустя 2 месяца после заражения, то почти во всех случаях заболевание никак себя не проявляет. В результате женщина не подозревает, что больна и беспрепятственно планирует беременность. Но, благодаря существующей системе здравоохранения, при которой женщина проходит необходимые обследования как минимум 3 раза за период беременности (в том числе и на заболевания, передающиеся половым путем), подобные случаи стали практически единичными.
Следует отметить, что беременные женщины, болеющие трихомониазом, подвержены высокому риску возникновения преждевременных родов, а также крайне велик шанс рождения детей с гипотрофией, то есть новорожденных с массой менее 2 кг. Все это значительно снижает защитный резерв малыша и увеличивает риск его заражения.
У взрослых, как известно, трихомонады способны поражать только органы мочеполового тракта, что связанно с их спецификой. Данные микроорганизмы обладают рядом защитных механизмов, которые позволяют им прекрасно выживать в условиях мочевых путей и органов репродуктивной системы, но которые практически бесполезны в условиях других органов, таких как желудочно-кишечных тракт, дыхательные пути или слизистые оболочки глаз. Тем не менее, по причине недостаточно развитых локальных защитных механизмов (особенно на фоне преждевременного рождения, что часто возникает при трихомониазе) у новорожденных данный недуг может поражать и другие органы и системы, а не только мочеполовой тракт.
Механизм заражения новорожденного чаще всего заключается в попадании возбудителей трихомониаза на эпителий ребенка во время прохождения его по родовым путям. Возбудитель трихомониаза поражает только плоский эпителий, что определяет органы, подверженные инфицированию.
Чаще всего поражаются следующие органы новорожденных:
- нижний отдел мочеполового тракта (малые и большие половые губы, преддверье влагалища, влагалище);
- анальный проход;
- кожа промежности и внутренней части бедра;
- глаза (роговица и конъюнктива);
- миндалины;
- легкие (тяжелые пневмонии).
У новорожденных заболевание дебютирует на 2 – 5 день после рождения, что значительно быстрее, чем у взрослых людей, и связанно с некоторыми особенностями слизистой новорожденного и более высокой восприимчивостью к болезням в целом. Хронизации заболевания, как правило, у новорожденных не происходит, и болезнь проявляется в полной мере.
Симптомами поражения мочеполового тракта являются:
- покраснение слизистой оболочки малых и кожи больших половых губ;
- покраснение влагалища;
- пенистые слизисто-гнойные выделения из влагалища со зловонным запахом.
Иногда ребенок испытывает жжение при мочеиспускании, проявляющееся сопутствующим криком.
Поражение глаз характеризуется покраснением роговицы и конъюнктивы век с незначительными слизисто-гнойными выделениями. Поражение миндалин происходит по типу ангины, с увеличением размеров и присутствием тонкого белого налета. Пневмонии, вызванные трихомонадой, сложны в диагностике, поскольку встречаются крайне редко и могут быть заподозрены только при наличии поражения трихомониазом других областей тела. Протекают такие пневмонии тяжело, с высокой температурой до 38 – 40 градусов, одышкой, бледностью кожных покровов, сильной вялостью ребенка и, возможно, даже с отказом от груди и летальным исходом. Важным симптомом является сильный зуд в пораженных участках слизистой и кожи. Наличие зуда у новорожденного можно определить по сильному постоянному крику, царапинам на теле, отсутствию скорого засыпания после кормления и неусидчивости (то есть ребенок не может найти себе места и постоянно резко и нервно двигается).
Важно отметить, что существует, хотя и очень низкая, но вероятность послеродового заражения новорожденного через предметы личной гигиены, такие как полотенца и простыни, использовавшиеся первоначально больной женщиной, а затем ребенком. Для предотвращения подобных инцидентов, у ребенка должно быть собственное постоянное белье, которое бы регулярно подвергалось стирке и глажке, поскольку при высоких температурах (90 – 100 градусов) возбудитель трихомониаза погибает менее чем за 1 минуту.
Болезни, передающиеся половым путем, угрожают здоровью современных женщин. Опасны они и для будущих мам. Одной из таких инфекций является трихомониаз. По распространенности он занимает первое место среди заболеваний мочеполовых органов. Чем опасна эта болезнь во время беременности, как ее выявлять и лечить?

Внедрение влагалищной трихомонады
Возбудителем трихомониаза является влагалищная трихомонада. Это простейшее одноклеточное животное. Оно имеет жгутик, благодаря которому может активно перемещаться. Также трихомонада, перетекая с места на место, образует выпячивания (псевдоподии), которые являются дополнительным органом движения.
Трихомонады не приспособлены для жизни во внешней среде. Там они быстро гибнут, так как не имеют никаких защитных приспособлений. Для них особенно губительны: высушивание, нагревание, прямые солнечные лучи. Хотя возбудитель сохраняет жизнеспособность в течение 24 часов в моче, сперме, влажном белье, передача инфекции через предметы быта происходит крайне редко. Возможность инфицирования женщин трихомониазом при купаниях в реках, плавательных бассейнах, а также в банях в настоящее время полностью отвергается.
В норме трихомонада не обитает в организме человека. Заражение происходит половым путем во время сексуального контакта с больным или носителем инфекции. Простейшие со спермой попадают во влагалище. Благодаря движениям жгутиков и псевдоподий они начинают активно внедряться в пространство между клетками слизистой влагалища и размножаться, так как среда вагины является для них идеальной.
Заболевание возникает не сразу, а спустя 1-4 недели (инкубационный период) после полового акта с инфицированным партнером. Носительство отмечается крайне редко и чаще – у мужчин. При этом носитель, не имея никаких жалоб и не догадываясь о своем заболевании, может заражать своих половых партнеров.
Трихомонады обитают только в мочеполовых органах: у женщины – в уретре (мочеиспускательном канале), бартолиновых железах, влагалище, шеечном канале; у мужчины – уретре, предстательной железе, семенных пузырьках. В матку и маточные трубы эти простейшие проникают крайне редко из-за неблагоприятных условий, в других органах (желудке, прямой кишке и пр.) они тоже погибают.
С током крови трихомонады не перемещаются. Внедрение трихомонад в организм не вызывает появления в крови защитных антител, поэтому возможно повторное заражение.
Как заподозрить трихомониаз?
Клинические проявления трихомониаза яркими не назовешь. Жалобы будут практически такими же, как при любом вульвовагините. Женщину, страдающую трихомониазом, обычно беспокоят:
- жидкие пенящиеся выделения из влагалища с неприятным запахом, сероватого или зеленоватого цвета;
- зуд, жжение;
- покраснение наружных половых органов;
- боль и кровяные выделения при половом акте;
- нарушение мочеиспускание (при поражении уретры).
Поэтому рекомендую быть очень внимательной к себе, особенно во время беременности. Если у вас появились какие-либо из перечисленных жалоб, необходимо срочно обратиться к врачу для обследования, установления причины воспалительного процесса и его лечения.
Чем опасна инфекция?
Трихомониаз у преимущественного числа пациенток протекает по типу вульвовагинита и при своевременном выявлении и лечении не представляет опасности для здоровья. Однако воспаление может затронуть органы мочевыводящей системы: уретру, мочевой пузырь, почки. При этом возникнет уретрит, цистит, пиелонефрит, будет нарушено мочеиспускание (учащено и болезненно).
При трихомониазе отмечается воспаление шейки матки и цервикального канала (цервицит). При длительном течении он сопровождается повреждением эпителия и гладкомышечного слоя шейки матки, снижается местный иммунитет, появляются изъязвления и эрозии, что, несомненно, может нарушить удерживающую функцию шейки матки во время беременности
При осложненном течении трихомониаза в воспалительный процесс могут вовлекаться бартолиновы железы, расположенные около входа во влагалище и необходимые для его увлажнения. При воспалении этих желез (бартолините) женщину могут беспокоить: их увеличение, уплотнение и болезненность. При закупорке протока возникает застой гноя и формирование абсцесса железы.
Женщинам, только планирующим беременность, следует знать: в матку и маточные трубы трихомонады проникают крайне редко из-за защитной функции мускулатуры шейки матки и резко щелочной реакции секрета полости матки. Однако в ряде случаев (во время менструации, после аборта или родов) эта защита может быть нарушена, и трихомонады попадут внутрь матки. В результате возникнет воспаление матки и маточных труб, что будет иметь негативные последствия: образование спаек, гиперпластические процессы эндометрия, бесплодие. Поэтому рекомендую тщательное обследование перед зачатием и лечение выявленных инфекций.
Трихомониаз у будущей мамы
Трихомоноз сопровождается нарушением состава биоценоза влагалища: снижается количество полезных лактобактерий, повышается – условно-патогенной флоры (кокков, грибов, анаэробов и пр.).
Трихомониаз не оказывает губительного влияния на плод и не приводит к возникновению у него пороков развития, тем не менее, он может доставить массу неприятностей и вызвать ряд осложнений: воспаление плодного пузыря, излитие околоплодных вод, преждевременные роды, рождение ребенка с низким весом.
Сами трихомонады не проникают через плаценту, однако они способны поглощать и переносить внутри себя, не повреждая, опасных для плода возбудителей половых инфекций (гонококков, хламидий и пр.), что способствует их внедрению в организм будущей мамы. Внутри трихомонады возбудители защищены от антибиотиков, их невозможно обнаружить.
Если роженица страдает трихомониазом, возможно инфицирование ребенка при прохождении через родовые пути и развитие у новорожденной девочки вульвовагинита и цистита. Простейшие могут быть занесены в гайморовы пазухи, миндалины, конъюнктиву глаз, слуховой проход и легкие малыша.
При подозрении на трихомониаз необходимо пройти лабораторное обследование. В течение суток накануне обследования не рекомендуется спринцеваться, чтобы избежать вымывания флоры.
Для микроскопического исследования берут соскобы: из заднего свода влагалища, цервикального канала и уретры. Для обнаружения трихомонад под микроскопом требуются специальные методы окраски.
С целью диагностики трихомониаза также используют: метод ПЦР и посев на специальные питательные среды. Точность этих исследований высока и составляет 95%.
При выявлении трихомониаза независимо от наличия или отсутствия признаков воспаления необходимо пройти лечение. В противном случае не исключено наступление неприятных осложнений, о которых мы уже говорили. Лечение назначается не только самой женщине, но и ее половому партнеру. Во время курса следует отказаться от половой жизни или использовать презерватив.
Во время беременности с целью лечения трихомониаза назначают Метронидазол внутрь однократно в дозе 2 г. При такой схеме существенно уменьшается медикаментозная нагрузка на организм матери и плода.
Препарат категорически противопоказан в первом триместре (до 12 недели) в связи с возможным отрицательным влиянием на плод. На втором этапе можно использовать эубиотики – препараты, восстанавливающие нормальный биоценоз влагалища.
Также необходимо учитывать тот факт, что изолированное инфицирование трихомонадами – нечастое явление. Важно провести комплексное обследование, выявить и пролечить всю имеющуюся половую инфекцию. После окончания курса проводится контрольное обследование 1 раз в месяц – 3 раза подряд.
Женщины с выявленным перед родами трихомониазом рожают в специальных обсервационных отделениях. Если после обследования у новорожденного обнаружена эта инфекция, ему также назначается специальное лечение.
Берегите свое здоровье! Обследуйтесь и лечитесь своевременно!
Трихомониаз – это заболевание, которое относится к категории венерических. Возникает оно из-за того, что в организм попадает простейшее жгутиковое – трихомонада. Этот паразит ежегодно заражает несколько десятков миллионов человек, в числе которых и беременные женщины. По данным ВОЗ – трихомоноз одно из самых распространённых заболеваний категории ЗППП.
Трихомониаз, который выявлен у женщин при беременности, может нанести непоправимый вред ребёнку.
О том, какую опасность несёт данное заболевание, мы и поговорим более подробно. Но для начала давайте рассмотрим вопрос о том, можно ли вообще забеременеть при наличии данной инфекции в организме.
Можно ли забеременеть при трихомониазе
На вопрос о том, существует ли способ забеременеть при трихомонозе, можно ответить однозначно – да. Свидетельство этому – огромное количество случаев трихомониаза, выявленного у беременных женщин. Конечно, идеальный вариант – начать планирование беременности заранее, когда можно пройти полное обследование организма на наличие скрытых инфекций, и, выявится ли у вас трихомониаз или другая инфекция, забеременеть после неё гораздо лучше, чем в период протекания заболевания.
Кстати, если не пройти лечение от трихомониаза, можно не забеременеть вообще. Так как при протекании данного заболевания репродуктивная функция организма начинает работать со сбоями. Трихомонады во влагалище изменяют его среду, поэтому сперматозоиды, попадая туда, погибают, не достигнув фаллопиевых труб. Также возбудители болезни могут размножаться в матке, из-за чего она подвергается изменениям. Это, в свою очередь, затрудняет имплантацию зиготы, и беременность никак не наступает. Также трихомоноз – причина спаек в маточных трубах и появления внематочной беременности.
Трихомониаз при беременности: лечение
Трихомониаз во время беременности – это состояние, которое может вызвать весьма неприятные последствия. Поэтому лечить его нужно в обязательном порядке. Лечение трихомониаза осуществляется не только у беременных женщин, но и у мужчин, с которыми они зачали ребёнка. Эффективного результата можно достигнуть только при таком подходе, иначе неизбежны случаи повторного заражения.
Так как пить антибиотики в период беременности нельзя, на ранних сроках лечение инфекции осуществляется способом применения вагинальных суппозиториев и спринцевания. В качестве свеч могут использоваться Бетадий, Гинезол, Тержинан. Если после этого трихомониаз у беременных не проходит, на более поздних сроках применяют сильные препараты. Использование лекарственных средств на основе метронидазола при лечении трихомониаза у беременных возможно только во втором и третьем триместре беременности. Данные препараты наиболее эффективны и надёжны. Причём во втором триместре лечение препаратами назначают короткими курсами, но на долгий период. Поэтому приём лекарств может осуществляться на протяжении трёх месяцев.
Чем опасен трихомониаз при беременности
Непосредственное влияние на плод трихомониаз не оказывает. Опасность заболевания выражается в других причинах, среди которых:
- Трихомониаз может оказать негативное влияние на беременность и стать причиной преждевременных родов или разрыва околоплодного яйца. В этом случае малыш родится с небольшим весом, максимум – 2 килограмма.
- Инфекция не проникает через плаценту к плоду, но ребёнок может заразиться трихомонозом в процессе родов. Конечно, если это произошло, необходимо лечить новорождённого. Но, к сожалению, препараты наносят вред несформировавшемуся организму малыша и отрицательно воздействуют на работу его систем и органов, а также на иммунитет.
- На фоне заболевания часто воспаляется слизистая оболочка матки, что приводит к выкидышу.
Кстати, если заболевание было выявлено только в период беременности, а не ранее, то девушка – его носитель. Симптомы трихомониаза в данном случае проявляются из-за ослабления иммунитета и изменений гормонального фона.
Таким образом, последствия трихомониаза у беременных крайне негативны. Чтобы их избежать, необходимо тщательно следить за собственным здоровьем и регулярно проходить обследование у врачей. Грамотный подход к планированию беременности полностью исключит возможность неоправданных рисков и избавит вас и малыша от негативных последствий трихомоноза.
В период беременности, женщинам назначают анализы на наличие бактерий, передающихся половым путем. Если инфекция обнаружена, необходимо узнать у врача, как проходят беременность и роды с трихомонадой. Дело в том, что такие заболевания зачастую протекают бессимптомно и могут иметь негативное влияние, как на беременность, так и на здоровье будущего ребенка.
О заболевании
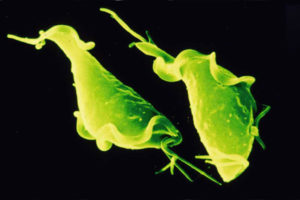
Трихомониаз — это бактериальная инфекция мочеполовой системы, ее возбудителем является вагинальная трихомонада. Пожалуй, это единственное заболевание венерического характера, которое может передаваться бытовым путем. При том, что трихомонада живет только во влажной среде, в сухом месте она погибает сразу, в сырых местах она может выживать до нескольких часов, таких как: стенки ванной, бассейнов, унитаза и так далее.
Трихомониаз во время беременности также может никак себя не проявлять и протекать фактически бессимптомно. Но, как правило, инфекция сопровождается рядом неприятных симптомов:
Диагностика трихомониаза
Обнаружить трихомонаду можно следующими методами:
Минздрав предупреждает: Более 10 миллионов человек умирают из-за паразитов, найденных в рыбе, овощах и фруктах, купленных на рынках и магазинах. Читать интервью >>
Во время первого обследования с зеркалами, гинеколог берет у беременной женщины общий мазок. Его направляют в лабораторию для бактериоскопического обследования. Чтобы выявить (или исключить) трихомониаз врач должен взять мазок с задних стенок влагалища.
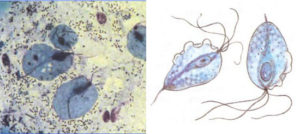
Вагинальная трихомонада в мазке
Идеальным вариантом будет, если мазок тут же исследуют под микроскопом, так как трихомонады какое-то время будут еще живыми, и пульсация их ресничек, а также — их большая двигательная активность в этот период будет очень хорошо видна.
Такой вид диагностики заболевания дает возможность установить не только наличие самой инфекции в организме беременной женщины, но и определить общую численность этих болезнетворных инфекционных микроорганизмов, а также определить уровень выраженности воспалительного процесса.
Чтобы подтвердить результаты анализов, врачами применяется, такое исследование, как посев на флору. Его еще называют культуральным методом. Суть данного лабораторного обследования состоит в том, чтобы взятый материал из влагалищной среды, был помещен (или, другими словами – посеян) на специальную питательную среду, которая положительно влияет на размножение трихомонадных бактерий.
Культуральный метод исследования
Риски заболевания при беременности
Многие врачи придерживаются такого мнения, что трихомонадная инфекция не несет критического риска для плода, однако такое заболевание при беременности крайне нежелательно. Это обусловлено следующими факторами:
- высокий уровень риска того, что околоплодная оболочка прорвется;
- активное развитие воспалительных процессов в маточной полости и цервикальном канале, что впоследствии может спровоцировать преждевременные сокращения матки и выкидыш;
- повышается риск того, что роды начнутся преждевременно.
О родах и лечении
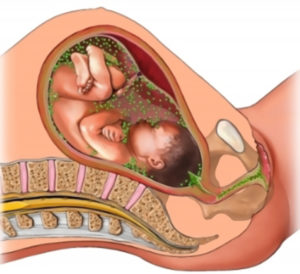
Трихомониаз у беременных
Новорожденный может заразиться трихомонадой, контактным путем, при прохождении родовых путей. Если у малыша в течение одного – семи дней, следующими за его рождением, обнаруживается инфекция в осадке мочи, это означает, что бактерии могут появиться в любых органах. Описаны редкие случаи их обнаружения в верхнечелюстных пазухах, миндальных впадинах, коньюктиве глаз, наружном слуховом проходе, а также – в прямой кишке и органах дыхания новорожденных. Чаще всего поражаются половые органы девочек, в силу их анатомо-физиологических особенностей.
Если это произойдет, то сразу после рождения ребенку будет назначена терапия по борьбе с инфекцией, что может пагубно сказаться на его иммунной системе.
Провериться на наличие различного рода инфекций лучше при планировании беременности обоим потенциальным родителям. Если какое-то бактериальное заражение будет обнаружено, пролечиться заранее.
Если же трихомонада была обнаружена при беременности или будущая мама инфицировалась в это время, то если:
- Это произошло в первом триместре беременности – лечение по борьбе с бактериями назначается врачами местное. Как правило, это различные вагинальные противовирусные, противогрибковые свечи, а также – подсушивающие флору. Никакого медикаментозного лечения в первом триместре не назначается, так как в это время идет закладка всех основных органов у малыша.
- Если инфицирование или обнаружение заболевания произошло на втором или третьем триместре, то уже применяется иной подход к лечению. Здесь уже допускается медикаментозное лечение. Но подбираются препараты очень аккуратно.
- Если речь идет о лечении в третьем триместре, то тут могут быть назначены антибиотики, так как все органы у ребенка уже сформированы и влияние антибиотических веществ на него не так опасно, как возможный риск инфицирования во время родов естественным путем.
Женщины, у которых трихомониаз не вылечили во время беременности, рожают в особых наблюдательных родильных отделениях. Это делается и в целях безопасности роженицы, и для новорожденных там особый, более тщательный осмотр.
Чаще всего, беременным женщинам, которым не удалось вылечить инфекцию, предлагают родоразрешение путем кесарева сечения, причем санирование проводят уже на 35-36 неделе. Ведь при данном заболевании повышается риск преждевременных родов (как упоминалось выше), да и при кесаревом сечении, как правило, до сорока недель не тянут, этими факторами и обусловлено такое раннее санирование. При наличии трихомониаза в родовом процессе больше никаких особенностей нет. Однако, все же стоит планировать беременность заранее, конечно, это получается не всегда, поэтому вышеописанная информация будет полезной для всех.
Всем пациентам, в том числе и новорождённым, после окончания терапии трихомониаза необходимо пройти контрольное лабораторное обследование мазков на бактерии.
Первичный контроль производится сразу после того, как лечение будет завершено, а два других — у женщин после родов, после каждой менструации или после того, как закончатся послеродовые выделения и по назначению врача. Беременные же должны сдавать такой анализ трехкратно каждый месяц . По прошествии месяца после завершения можно сдать кровь на антитела. Необходимо помнить о том, что, даже полностью излечившись, можно легко инфицироваться вновь.
Вам все еще кажется, что избавиться от паразитов непросто?
Глисты могут бессимптомно жить в вашем организме годами и продукты их жизнедеятельности будут мешать работе вашего организма и вызывать другие болезни, течение которых чаще становится хроническим.
Вам знакомы следующие симптомы не понаслышке:
- тошнота;
- газы и вздутие;
- частые простуды;
- плохой сон;
- проблемы с весом;
- излишняя нервозность;
- утомляемость;
- проблемы с кожей?
Избавиться от паразитов без серьёзных последствий для организма проще чем кажется, убедитесь в этом из статьи Кандидата Медицинских Наук Дворниченко В. В., как вывести глистов из организма навсегда. Читать статью >>
Запущена федеральная программа по избавлению населения от паразитов! Тяжело поверить, но эффективный препарат для очищения организма финансируется бюджетом и спецфондами . Страшная статистика свидетельствует, что 850 ТЫСЯЧ человек в России умирает каждый год из-за паразитов! Чтобы избежать этого нужно принимать копеечное средство.
Читайте также:


