Микоплазмоз у человека и вич
Большинство представителей семейства микоплазм могут спокойно жить на слизистых оболочках человека, не причиняя проблем.
Признаки микоплазмоза появляются только тогда, когда люди заражаются патогенными Mycoplasma genitalium.
Или если начинают слишком активно размножаться условно патогенные Ureaplasma urealyticum и Mycoplasma hominis.
Клинические симптомы при этом не зависят от вида возбудителя.
Больше определяются полом пациента: у мужчин и женщин, микоплазмоз протекает со своими особенностями.
Если обратить на них внимание вовремя, то заболевание вылечится быстро и без осложнений.
К сожалению, многие случаи микоплазмоза, с которыми мужчины и женщины обращаются к дерматовенерологу, – запущенные.
Когда уже есть симптомы поражения внутренних половых органов и даже суставов. Помочь таким пациентам сложнее.
Поэтому не помешает познакомиться подробнее с признаками и симптомами микоплазмоза, чтоб не затягивать с обращением к дерматовенерологу за обследованием и лечением.
- Возбудители микоплазмоза
- Общая характеристика микоплазмоза
- Микоплазмоз у женщин
- Восходящая инфекция при микоплазмозе у женщин
- Осложнения микоплазмоза у женщин
- Микоплазмоз у мужчин
- Уретрит при микоплазмозе у мужчин
- Простатит при микоплазмозе
- Яички и придатки при микоплазмозе
- Осложнения микоплазмоза у мужчин
- Микоплазмоз у женщин
- Микоплазмоз: не связанные с полом проблемы
- Диагностика и лечение микоплазмоза
Возбудители микоплазмоза
Впервые микоплазмы были обнаружены в 1981 году у двух мужчин, страдающих негонококковым уретритом.
Из-за очень мелких размеров и внутриклеточной локализации микроорганизмов, их сначала хотели отнести к вирусам.
Сейчас однозначно считается, что это – бактерии, с которыми у организма человека достаточно сложные отношения.
Инфекционный процесс у людей способны вызывать несколько представителей семейства микоплазм:
- Mycoplasma genitalium – патогенные, всегда вызывают воспалительный процесс;
- Mycoplasma hominis – условно патогенные, могут жить с человеком, не причиняя проблем;
- Ureaplasma urealyticum – сюда входит два подвида микоплазм, которые также относятся к категории условно патогенных.
Наиболее уязвим перед бактериями эпителий органов мочеполовой системы.
Поэтому основные симптомы микоплазмоза напрямую связаны с поражением этого отдела человеческого организма.
Но при процессах большой давности, симптомы микоплазмоза проявляются на суставах.
Почему так происходит – рассмотрим ниже.
Общая характеристика микоплазмоза
В зависимости от пути заражения, микоплазмы могут обитать в клетках эпителия внутренних и внешних половых органов, прямой кишке и конъюнктиве глаз.
Врачам дерматовенерологам в клинической практике наиболее часто приходится сталкиваться с микоплазменной инфекцией мочеполовой системы.
Остановимся на этом моменте подробнее.
При незащищенном вагинальном сексе, микоплазмы первым делом обсеменяют эпителий вагины, шейки матки и цервикального канала. Инкубационный период средний.
Первые признаки воспаления со стороны этих отделов организма можно заметить уже через 15-20 дней от момента заражения.
Проблема в том, что у 70% пациенток ранние симптомы практически не выражены.
Из-за чего острая фаза проходит незамеченной, и заболевание выявляется уже в запущенных, осложненных стадиях.
Список патологических процессов, вызываемых микоплазмами у женщин, включает в себя:
- поражения нижнего отдела мочеполовых путей – вагиноз, бартолинит, уретрит, цистит, эндоцервицит;
- восходящая инфекция – пиелонефрит, сальпингоофарит, эндометрит;
- осложнения – бесплодие, синдром Рейтера, патология беременности.
Первыми появляются симптомы вагиноза:
- зуд, жжение и дискомфорт во влагалище;
- болезненные ощущения при половом акте;
- неприятный запах из влагалища;
- бели – выделения из половых путей.
Проявления эти зачастую выражены очень плохо, слабо.
Выделения скудные, носят серозный или серозно-гнойный характер. 
Но при активном вагинозе, когда к микоплазмам присоединяется вторичная флора, картина становится заметнее.
Эндоцервицит – воспаление шейки матки и цервикального канала, при микоплазмозе встречается практически всегда.
Женщину при этом беспокоит дискомфорт, тянущие боли внизу живота, скудные выделения из влагалища.
То есть, симптомы схожи с вагинозом. Точно обнаружить цервицит позволяет гинекологический осмотр в зеркалах.
Обращает на себя внимание рыхлость, отечность и гиперемия шейки матки, подтекания гноя или серозной жидкости из цервикального канала.
Бартолинит – следствие прогрессирования инфекции, когда возбудители выходят на поверхность наружных половых органов женщины.
Характерный симптом – боль, гиперемия и отек с одной из сторон от входа во влагалище.
Такие проявления нарастают несколько дней, в ряде случаев бартолинит как бы застывает.
Не исключена самостоятельная регрессия процесса, но рассчитывать на такое не следует.
Воспаление женской уретры – очень частый спутник любых инфекций мочеполовых органов.
Цистит – достаточно типичный для женщин процесс.
Из-за короткой и широкой уретры микоплазмы быстро проникают в мочевой пузырь и обсеменяют эпителий его внутренней стенки. 
Признаки цистита известны:
- учащение позывов к мочеиспусканию, иногда пауза между походами в туалет составляет всего несколько минут;
- чувство неполного опорожнения мочевого пузыря;
- болезненные ощущения внизу живота, тяжесть;
- выраженный дискомфорт при мочеиспускании.
Общее состояние меняется мало.
Температура, слабость и симптомы интоксикации при микоплазменном воспалении нижнего яруса мочевыделительной системы у женщин встречаются редко.
Более того, у 40-70% пациенток, все описанные выше признаки также не обнаруживаются.
В этом коварство микоплазм и причина их большой распространенности.
Острая стадия и локализованный процесс остаются незамеченными.
Большинство обращений женщин к дерматовенерологам приходится именно на эту стадию заболевания, когда патология уже стала хронической.
Какие при этом будут симптомы – определяется тем, какой отдел поражен микоплазмами.
Пиелонефрит – боль в области поясницы, нередко с одной стороны, учащение позывов к мочеиспусканию.
Моча становится мутной.
Наоборот – в ней находят небольшие примеси лейкоцитов только при лабораторном обследовании.
По мере прогрессирования пиелонефрита, появляются утренние отеки на лице, общее состояние женщины также ухудшается.
Температура повышается, обычно это – признак присоединения вторичной флоры.
Сальпингоофорит – воспаление придатков одновременно с маточными трубами. 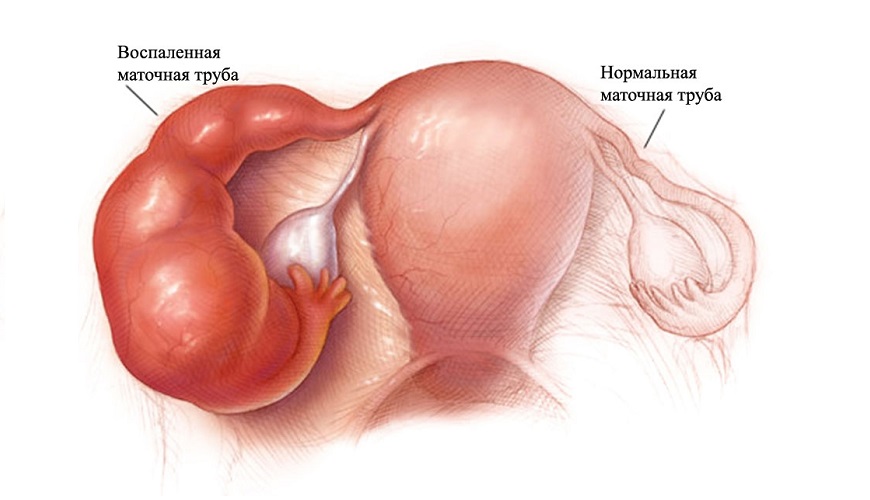
Такое сочетание весьма характерно для микоплазмоза.
Женщину будут беспокоить тянущие и ноющие боли в малом тазу по обе стороны от лобка, слабость, дискомфорт.
Иногда отмечается вздутие живота, диспареуния.
Характерный симптом, указывающий на воспаление придатков – нарушение менструального цикла.
Он становится нерегулярным, месячные обильные или наоборот – слишком скудные.
Изредка у женщин может развиваться такое опасное явление, как пельвиоперитонит – живот болит, напряжен, повышается температура тела.
Срочно нужна консультация хирурга.
Эндометрит, воспаление эпителия, выстилающего матку, при микоплазмозе встречается не так часто.
Поэтому, когда у женщины появляется боль в животе, повышается температура и ухудшается общее состояние, мало кто задумывается, что это симптомы эндометрита на фоне микоплазмоза.
Иногда, при обострении хронического процесса, могут возникать проявления заболевания со стороны нескольких органов сразу.
Клиническая картина тогда становится весьма непростой.
Специфичными для женщин являются такие симптомы давнего микоплазмоза, как проблемы с вынашиванием и бесплодие.
Не забываем, что много случаев острого и хронического микоплазмоза протекают бессимптомно.
Но возбудители никуда не деваются, воспалительный процесс остается.
Поэтому все женщины, у которых отмечался выкидыш, должны обследоваться на микоплазмоз.
Женское бесплодие при хроническом микоплазмозе связано с поражением маточных труб, которые запаиваются вследствие длительного вялого воспаления.
Яйцеклетка не может оплодотвориться, беременность не наступает.
По аналогии с процессами у слабого пола, мужской микоплазмоз делится на несколько категорий:
- поражение наружных половых органов;
- инфекция внутренних половых органов;
- осложнения.
Почки и мочевой пузырь у мужчин поражаются редко.
Это связано с анатомическими особенностями мочеиспускательного канала.
Для острого и хронического микоплазмоза характерна последовательность распространения инфекции.
Воспаление начинается с уретры, переходит на простату, а оттуда – на придатки и яички.
Типичное проявление острого микоплазмоза. 
Первые симптомы развиваются через 15-20 дней от момента заражения:
- дискомфорт и боль в мочеиспускательном канале;
- чувство жжения в начале и середине мочеиспускания;
- губки меатуса (наружного отверстия уретры) отекают, становятся гиперемированными;
- учащаются позывы к походу в туалет.
В перерывах между походами в туалет, могут определяться слизисто-гнойные выделения из меатуса.
Также характерный процесс.
Микоплазменный простатит протекает без острой клиники, симптомы чаще беспокоящие, чем ярко выраженные:
- дискомфорт в промежности, точке между мошонкой и анусом;
- ощущения подрагивания там же;
- затруднение мочеиспускания;
- изменение цвета и количества спермы;
- снижение либидо.
На фоне хронического микоплазмоза, симптомы простатита блекнут, теряют выраженность. 
Мужчин может иногда беспокоить дискомфорт в области простаты.
Острые проявления практически отсутствуют.
Обращает на себя внимание эпизодически возникающая тянущая боль в одном яичке или с обеих сторон.
Нередко отмечается дискомфорт при эякуляции, снижение либидо.
Хроническое течение инфекции в яичках и придатках приводит к серьезным осложнениям: водянке яичка и бесплодию.
Водянка – отек и скопление жидкости в одной из камер мошонки.
Связана с тем, что хроническое воспаление приводит к фиброзным изменениям в одной из оболочек яичка.
Из-за чего и начинается накопление жидкости.
Мужское бесплодие характерно для давнего, хронического микоплазмоза, в частности – процесса в придатках яичек.
Длительное воспаление осложняется тем, что семявыносящие протоки зарастают, сперматозоиды престают попадать в эякулят.
Микоплазмоз: не связанные с полом проблемы
Организм не может ничего сделать с микоплазмами, так как те располагаются внутриклеточно.
Но иммунитет на них реагирует и начинает синтезировать антитела к возбудителям и воспалительные белки цитокины.
В какой-то момент времени, эти белки начинают атаковать соединительную ткань суставных капсул, вызывая реактивный артрит крупных суставов.
Такое явление характерно для многих венерических инфекций.
Оно называется синдромом Рейтера: сочетание у одного человека урологической симптоматики, конъюнктивита и воспаления суставов.
Диагностика и лечение микоплазмоза
Острая фаза микоплазмоза часто проходит незаметно.
Симптомы хронической и этап осложненных расстройств – не специфичны, могут встречаться и при других венерических инфекциях.
Поэтому, чтоб установить факт микоплазмоза, не обойтись без лабораторных обследований.
Результативность анализов зависит от стадии, локализации воспаления.
Обычно это – культуральное исследование или ПЦР. 
Для исследования берут мазок из уретры, сок простаты, сперму, отделяемое из цервикального канала и так далее.
Положительные результаты хотя бы одного из анализов – повод начать лечение.
Под влиянием специфических антибиотиков, воспалительные симптомы микоплазмоза регрессируют достаточно активно, в течение 5-10 дней.
Но осложнения в виде бесплодия, вылечить уже не так просто.
А иногда без вмешательства хирургов и невозможно.К сожалению, иммунитет к микоплазмам не формируется.
Если признаки микоплазмоза появились после профессионально проведенного лечения с лабораторным подтверждением выздоровления, то скорее всего человек заразился снова.
Для предотвращения такого, обследовать и лечить нужно обоих половых партнеров сразу.
Даже если у одного из них нет воспалительных проявлений со стороны мочевыделительной системы.
При появлении признаков микоплазмоза обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
- ВИЧ
- Гарднереллез
- Кондиломатоз
- Молочница
- Сифилис
- Трихомониаз
- Баланопостит
- Герпес
- Гонорея
- Микоплазмоз
- Уреаплазмоз
- Уретрит
- Хламидиоз
- ЗППП
Микоплазмозы — это инфекционные заболевания, которые вызываются микоплазмами, характеризующиеся полиморфизмом клинических проявлений с преимущественным поражением органов дыхания, урогенитального тракта и ЦНС.
Этиология. Микоплазмы являются мельчайшими свободно живущими прокариотами, способными к автономному росту и репродукции, занимают промежуточное положение между вирусами, риккетсиями, бактериями и простейшими. Они относятся к семейству Mycoplasmatacae, которое включает 2 рода — Ureaplasma и Mycoplasma. Микоплазмы представляют собой мелкие полиморфные грамотрицательные микроорганизмы размерами от 0,1 до 10 мкм, содержат РНК и ДНК, подвижные.
Уникальными свойствами микоплазм являются отсутствие клеточной стенки (вместо нее имеют трехслойную мембрану), наименьший для прокариот размер генома (500-1000 МД), наличие минимального количества органелл, мембранный паразитизм. Последнее свойство связано с неспособностью микоплазм синтезировать холестерин, что заставляет их использовать пластический материал клетки хозяина. Прикрепление к поверхности клетки происходит за счет актиноподобного белка-адгезина. Возможно проникновение микоплазм внутрь клеток — в альвеолоциты, фагоциты и др. Возбудители способны к длительной персистенции в организме человека. Микоплазмы выделяют факторы патогенности — гемолизин, нейротоксин и перекись водорода, U.uralyticum — фермент уреазу, которая расщепляет мочевину до аммиака. Возбудители обладают иммунодепрессивной активностью, стимулируют репликацию вирусов в клетке (ВИЧ, онкогенных вирусов и др.). Основными клетками-мишенями являются эпителий респираторного и урогенитального трактов, ротовой полости, альвеолоциты, фагоциты, эндотелий капилляров и др.
Для человека патогенны 16 видов микоплазм. М.pneumoniae является возбудителем респираторного микоплазмоза, U.urealyticum, M.hominis и M.genitalium — заболеваний урогенитального тракта, M.incognitis — генерализованного микоплазмоза, M.orale и M.salivamm — периодонтитов, пульпитов, стоматитов, остеомиелитов, M.artritidis и M.fermentas — артритов.
Микоплазмы неустойчивы во внешней среде, погибают под действием низкой и высокой температур, при изменении pH, действии ультразвука, УФО, стандартных дезинфектантов, моющих средств. Чувствительны к макролидам, тетрациклинам, фторхинолонам, устойчивы к пенициллину и другим (3-лактамам, цефалоспоринам, карбапенемам, сульфаниламидам.
Эпидемиология. Микоплазмы занимают 4—6-е место в этиологической структуре острых респираторных инфекций. Они являются этиологическими агентами 5-30% острых респираторных инфекций и 6-25% пневмоний (в период эпидемического подъема — 30—60%).
Источником являются больные манифестными и субклиническими формами микопдазмоза. Выделение микоплазм реконвалесцентами продолжается в течение нескольких недель.
Пути передачи — воздушно-капельный, половой и вертикальный. С учетом низкой устойчивости микоплазм в окружающей среде воздушно-капельный путь реализуется только в условиях тесного контакта, поэтому очаги заболевания регистрируются в семьях, закрытых и полузакрытых коллективах (детских дошкольных и школьных учреждениях, общежитиях, казармах и др.).
Для респираторного микоплазмоза характерна осенне-зимне-весенняя сезонность. Эпидемические подъемы отмечаются один раз в 4—8 лет. Чаще болеют школьники (11-15 лет) и молодые люди. Постинфекционный иммунитет сохраняется в течение 5—10 лет, поэтому возможны повторные заболевания.
Патогенез. В патогенезе микоплазмозов выделяют несколько этапов.
1. Внедрение и размножение в месте входных ворот. Входными воротами для М.pneumoniae является слизистая респираторного тракта, для U.urealiticum, M.hominis и M.genitalium — слизистая урогенитального тракта, для M.orale и M.salivarum — слизистая ротовой полости. В месте входных ворот происходит размножение возбудителей на поверхности клеток и внутри них.
2. Диссеминация. В результате накопления микоплазмы и их токсины попадают в кровь. Диссеминация возбудителей происходит также в составе инфицированных нейтрофилов и макрофагов. Отмечается прямое поражение различных органов — ЦНС, сердца, печени, почек, суставов и др. Кроме того, неблагоприятное действие оказывают выделяемые микоплазмами токсины. Гемолизин повреждает клетки реснитчатого эпителия, вызывает гемолиз эритроцитов, нарушение микроциркуляции, развитие васкулитов и тромбозов. Нейротоксин оказывает токсическое влияние на ЦНС и сердечно-сосудистую систему, повышает проницаемость гемато-энцефалического барьера. Токсическими свойствами обладают перекись водорода и аммиак, которые выделяют микоплазмы.
3. Развитие серозного воспаления. Адгезия микоплазм к клеткам-мишеням приводит к нарушению тканевой архитектоники, межклеточных контактов, клеточного метаболизма и структуры клеточных мембран. В результате возникают дистрофия, метаплазия, гибель и десквамация эпителиоцитов, нарушение микроциркуляции, повышенная экссудация, некрозы, у грудных детей — гиалиновые мембраны. В генезе повреждения клеток на ранних этапах инфекционного процесса ведущую роль играет прямое цитодеструктивное действие микоплазм. В дальнейшем присоединяется иммунный компонент воспаления, связанный с отложением иммунных комплексов и инфильтрацией тканей клетками, участвующими в иммунном ответе. Формируется перибронхиальная, периваскулярная и интерстициальная инфильтрация пораженных тканей лимфоцитами, плазматическими клетками, гистиоцитами, макрофагами, моноцитами и единичными нейтрофилами. Кроме того, имеет значение тесный контакт микоплазм с клеточной мембраной, в условиях которого ответные защитные реакции неизбежно приводят к повреждению клеток. С 5—6-й недель болезни на первый план выдвигается аутоиммунный механизм воспаления, который играет особо важную роль при хронической форме микоплазмоза.
4. Развитие иммунного ответа, индукция ИДС и аутоиммунных реакций. В антимикоплазменной защите участвуют факторы врожденной резистентности (мукоцилиарный клиренс, нейтрофилы, макрофаги, комплемент, интерфероны) и иммунный ответ по клеточному (СЕ)8-лимфоциты) и гуморальному типам (антитела классов IgM, IgA, IgG). Микоплазмы эффективно противостоят защитным реакциям макроорганизма. Они парализуют движение ресничек мерцательного эпителия. Тесная связь с клетками и антигенная мимикрия приводят к нарушению распознавания микоплазм макрофагами. Возбудители инфицируют нейтрофилы и макрофаги, индуцируя тем самым незавершенный фагоцитоз. Кроме того, это ведет к нарушению кооперации клеток, участвующих в иммунном ответе по клеточному и гуморальному типам. Развитие вторичного ИДС способствует формированию микст-инфекции с участием хламидий, бактерий, вирусов, грибков и простейших. В последние годы доказано прямое активирующее влияние микоплазм на репликацию ВИЧ, онкогенных вирусов и др. В настоящее время установлено, что микоплазмы вызывают поликлональную активацию Т- и В-лимфоцитов, что в сочетании с наличием перекрестных антигенов с тканями легких, мозга, печени, поджелудочной железы, гладких мышц, лимфоцитов и эритроцитов приводит к развитию аутоиммунных реакций.
5. Исходы. Исходами первичной инфекции с учетом состояния иммунной системы являются выздоровление, переход в хроническую или латентную формы. При нормальном состоянии иммунного статуса происходит санация организма от микоплазм. У пациентов с ИДС развивается латентная форма микоплазмоза, при которой возбудители длительно сохраняются в организме. Происходит выключение гена, кодирующего синтез белка Р, (адгезина), что позволяет микоплазмам ускользать от иммунного ответа. В условиях иммуносупрессии возбудитель снова начинает размножаться. При глубоком ИДС микоплазмоз приобретает хроническое течение с локализацией воспаления в месте входных ворот и/или с формированием широкого спектра заболеваний — ревматоидного артрита, бронхиальной астмы, хронического интерстициального легочного фиброза, иммунных цитопений и др.
Классификация. А.П. Казанцев (1997) выделяет следующие клинические формы микоплазмоза:
1. Острое респираторное заболевание (ринофарингит, ларинготрахеит, бронхит). 2. Острая пневмония. 3. Абактериальный уретрит. 4. Воспалительные заболевания малого таза у женщин. 5. Менингеальная форма. 6. Внутриутробная инфекция.
Продолжительность инкубационного периода составляет 3—11 дней.
Клиническими формами являются ринит, фарингит, ларинготрахеит, бронхит, отит, мирингит, евстахеит, синусит. Наиболее часто встречается микоплазменный фарингит. Заболевание начинается остро или постепенно. Температура тела нормальная, субфебрильная или фебрильная.
Симптомы интоксикации выражены умеренно. Характерны жалобы на сухость, першение и боли в горле, сухой кашель, заложенность носа. Реже встречаются насморк, конъюнктивит, склерит, гиперемия лица. При фарингоскопии обнаруживают разлитую гиперемию и зернистость задней стенки глотки. Течение заболевания благоприятное. Лихорадка купируется, как правило, через 3—5 дней, однако субфебрилитет может сохраняться в течение 1—2 недель. Катаральные симптомы исчезают через 7— 10 дней. Наиболее частым осложнением является отит, реже встречаются мирингит, евстахеит и синусит.
Микоплазменный ларингит проявляется лающим кашлем, осиплостью голоса, иногда присоединяется инспираторная одышка. Характерным симптомом трахеобронхита является сухой навязчивый приступообразный кашель без реприз, который сопровождается болями в груди и животе, иногда заканчивается рвотой. Кашель может сохраняться в течение нескольких недель и даже месяцев. Иногда у больных бронхитом развивается бронхообструктивный синдром.
Микоплазменная пневмония наряду с хламидийной и пневмоцистной относится к группе атипичных пневмоний, для которых характерны отсутствие выраженной лихорадки и четких физикальных данных, приступообразный кашель, наличие интерстициальных очагов на рентгенограмме.
Микоплазменная этиология пневмонии имеет место у 9—22% детей и у 6% взрослых. Заболевание чаще развивается у детей старше 7 лет жизни. Инкубационный период составляет 8—40 дней. Микоплазменная пневмония начинается чаще постепенно (у 75% пациентов), реже — остро. Начальный период продолжается от 2 до 12 дней. Появляется симптоматика поражения верхних дыхательных путей (фарингит, конъюнктивит, ринит). Температура тела субфебрильная, реже нормальная или фебрильная, симптомы интоксикации выражены слабо.
В общем анализе крови обнаруживают лейкоцитоз, нейтрофилез со сдвигом влево, повышение СОЭ. При рентгенологическом исследовании выявляют интерстициальные изменения: усиление сосудистого и бронхолегочного рисунка, мелкие инфильтраты линейного или петлистого характера, интерстициальный отек, ателектазы. У детей раннего возраста пневмония двусторонняя, у подростков — чаще односторонняя (правосторонняя). У трети пациентов диагностируют очаговые, сегментарные и долевые пневмонии. Возможно вовлечение в патологический процесс плевры.
Свидетельством системного характера заболевания являются экстрарес-пираторные симптомы. У половины больных выявляют гепатомегалию, у 25% — спленомегалию, у 15% — полиморфную экзантему (мелкоточечную, розеолезную, пятнистую или пятнисто-папулезную). К экстрареспиратор-ным проявлениям относятся лимфаденопатия (чаще увеличены переднешейные лимфоузлы), патология печени (гепатит, фокальный некроз), сердца (миокардит, фокальный некроз, перикардит), суставов (артрит, полиартрит), почек (нефрит), крови (гемолитическая анемия, тромбоци-топения), нервной системы (менингит, менингоэнцефалит, полирадику-лонейропатия), поджелудочной железы (панкреатит), глаз (увеит), изменения на коже (узловатая эритема, полиморфная эритема, синдром Стивенса—Джонсона), диспепсический синдром (тошнота, рвота, боли в животе, диарея), синдром Рейтера.
Патология нервной системы возникает достаточно редко. Симптомы серозного менингита или менингоэнцефалита появляются одновременно с поражением органов дыхания или предшествуют ему. Микоплазмы могут являться причиной развития миелопатии и полирадикулоневропатии.
Микоплазмы вызывают уретриты, простатиты, вульвовагиниты, кольпиты, цервициты, метроэндометриты, сальпингоофориты, эпидидимиты, циститы и пиелонефриты. Патология урогенитального тракта чаще возникает у сексуально активных подростков.
Заболеваемость урогенитальным микоплазмозом женщин детородного возраста составляет 13,3%, при наличии хронической урогенитальной патологии — 23,6-37,9%. Во время беременности инфицированность микоплазмами возрастает в 1,5—2 раза (40—50%). Риск вертикальной трансмиссии, по данным различных авторов, колеблется от 3,5 до 96%. Внутриутробный микоплазмоз диагностируют у 5,5—23% новорожденных. Наиболее частым этиологическим агентом является M.hominis.
Инфицирование может произойти в анте- и интранатальном периодах. Антенатальное заражение реализуется гематогенным, восходящим, нисходящим, трансплацентарным путями, при аспирации инфицированных околоплодных вод. Помимо прямого повреждающего действия микоплазмы вызывают хромосомные аберрации в клетках плода. Они индуцируют выработку простагландинов, приводящих к сокращению матки и прерыванию беременности. Кроме того, неблагоприятную роль играют вызываемый микоплазмами спазм сосудов пуповины, воздействие вредных продуктов метаболизма и гипертермии, что ведет к внутриутробной гипоксии и задержке развития плода. Интранатальное инфицирование происходит в результате контакта слизистых оболочек ребенка с родовыми путями матери и аспирации околоплодных вод.
В связи с отсутствием патогномоничных симптомов важное значение для своевременной диагностики приобретает анализ данных акушерско-гинекологического анамнеза матери — наличие кольпита, вульвовагинита, цервицита, метроэндометрита, сальпингооофорита, уретрита, цистита, пиелонефрита, бесплодия, привычного невынашивания беременности, аномалии плацентации, преждевременной отслойки плаценты, угрозы прерывания беременности, позднего гестоза, многоводия, хорионамини-онита, преждевременного отхождения околоплодных вод, преждевременных родов, послеродового эндометрита, сепсиса.
При заражении в антенатальном периоде клиническая симптоматика имеет место при рождении — развивается врожденный микоплазмоз. Инфицирование в первые две недели беременности приводит к бластопатии — гибели зародыша или формированию системной патологии, сходной с генетическими заболеваниями. При инфицировании в сроке гестации 15-75 дней возникает эмбриопатия — истинные пороки развития на органном или клеточном уровне, в сроке гестации 76—180 дней — ранняя фетопатия (ложные пороки развития, связанные с кистозно-склеротической деформацией органов). Особенностью врожденного микоплазмоза является достаточно высокая частота пороков развития различных органов (ЦНС, сердечно-сосудистой, дыхательной, мочевыделительной систем, опорно-двигательного аппарата и др.), которые регистрируются у 63,4% детей.
Инфицирование при сроке гестации более 180 дней приводит к развитию генерализованной формы врожденного микоплазмоза. Достаточно часто встречаются недоношенность, задержка внутриутробного развития, гипоксически-травматическое поражение ЦНС, асфиксия. Симптомы имеют место при рождении или появляются в ближайшие часы после родов. Возникают клиника поражения органов дыхания, сердечно-сосудистой системы, ЦНС, геморрагический и лимфопролиферативный синдромы. Отмечаются одышка с участием вспомогательной мускулатуры, бледно-серый колорит кожи, цианоз, у половины детей — пенистые кровянистые выделения изо рта. При аускультации выслушивают мелкопузырчатые влажные хрипы и крепитации. На рентгенограмме выявляют расширение корней легких, пневмонические очаги, ателектазы, эмфизему. Развиваются сердечно-сосудистая недостаточность, чаще по правожелудочковому типу, отечный синдром, склерема. Симптомами микоплазменного менингита и менингоэнцефалита являются снижение двигательной активности, тремор, судороги, запрокидывание головы, гипорефлексия. Одним из первых проявлений может быть острая гидроцефалия, которая возникает уже на первой неделе жизни. В дальнейшем у половины детей после перенесенного менингоэнцефалита имеют место остаточные явления — отставание в психомоторном развитии, очаговые знаки, слепота, абсцесс мозга и др. У 20% детей с генерализованной формой врожденного микоплазмоза увеличена печень, у 10% — селезенка. У части пациентов возникают желтуха и геморрагический синдром — кровотечения, кровоизлияния в кожу, подкожную клетчатку, внутренние органы (чаще в легкие и в печень), кефалогематомы.
При интранатальном инфицировании чаще всего развивается пневмония, особенно у недоношенных детей, у которых она характеризуется тяжелым течением и может закончиться летальным исходом. Кроме того, возможно появление конъюнктивита, вульвовагинита, патологии ЦНС (менингита, менингоэнцефалита), кардита, абсцессов и некрозов кожи.
Диагностика микоплазмоза основана на учете данных эпидемического анамнеза, клинической симптоматики и лабораторного обследования, которое включает следующие методы.
1. Культуральный метод — культивирование микоплазм на питательных средах и определение их чувствительности к антибиотикам. Материалами являются носоглоточная слизь, мокрота, ликвор и др. 2. Реакция иммунофлуоресценции. Чувствительность метода составляет 55—66%, поэтому его используют для скрининговых исследований. 3. Полимеразная цепная реакция. Чувствительность метода составляет 92—100%, в связи с чем ПЦР наряду с культуральным методом может быть использована в качестве подтверждающего теста. 4. Иммуноферментный анализ. Позволяет раздельно определять антитела классов IgA, IgM и IgG. При первичной инфекции сначала появляются антитела IgM, затем IgG, в последнюю очередь — IgA. Антитела IgM определяются через 7 дней после первичного инфицирования. В течение 2—3 недель их титр увеличивается, затем снижается. Антитела этого класса могут сохраняться в течение 6—8 месяцев. При реинфекции они не синтезируются. Титр антител классов IgG и IgA при первичной инфекции увеличивается со 2—3-й недели болезни. При санации организма титр антител IgG и IgA снижается, при хронической инфекции — остается на высоком уровне, при реактивации и реинфекции — повторно увеличивается.
Читайте также:


