Гидраденит из за вич
Причины
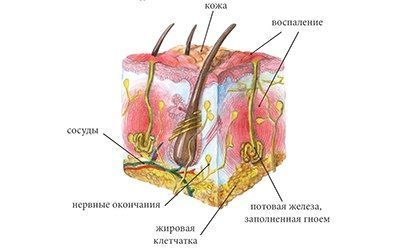
Гидраденит является разновидностью пиодермии. Данный термин объединяет в себе различные гнойно-воспалительные заболевания кожи, возникающие на фоне ее инфицирования болезнетворными микроорганизмами.
Воспаление потовых желез при гидрадените происходит под воздействием золотистого стафилококка, проникающего в них двумя основными путями: через микроскопические повреждения на коже либо с током лимфы из любой другой системы организма. Случайно повредить кожу в области подмышек и мошонки довольно просто. Это может произойти, например, при удалении волос бритвенным станком. Чрезмерная потливость также может рассматриваться как одна из причин развития гидраденита, поскольку постоянное намокание кожи способствует размножению различных вирусов, грибков и бактерий.
Воспаление потовых желез часто возникает у лиц с ослабленным иммунитетом, женщин, имеющих гормональные нарушения организма, эндокринные заболевания, лишний вес. Несоблюдение правил личной гигиены, особенно в жаркую погоду, также может вызвать развитие гидраденита.
Симптомы
Различают односторонний и двусторонний гидраденит. Первый диагностируется гораздо чаще. При одностороннем гидрадените происходит воспаление потовых желез только на одной стороне тела (в области одной подмышки).
В начале заболевания на коже в месте локализации будущего инфильтрата возникают практически незаметные узелки, которые могут становиться болезненными при нажатии на них. Подобные узелки сопровождаются незначительным кожным зудом, а также покраснением кожи. На протяжении следующих дней возникшие образования быстро увеличиваются в размере (до 2 см), становятся очень больными. Затем максимально увеличившиеся узелки соединяются под кожей и образуют один большой, воспаленный инфильтрат.
Клиническая картина гидраденита состоит из следующих симптомов: повышение температуры, сильная боль в области воспаления, недомогание организма, слабость, легкая тошнота.
По мере созревания инфильтрата центральная его часть становится мягкой, через кожу в месте его локализации явно начинает проступать гной. Затем очаг гидраденита вскрывается, наружу выходит его гнойное содержимое. В гное при этом может отмечаться примесь крови. После прорыва инфильтрата и выхода гноя самочувствие больной, как правило, улучшается. Гидраденит довольно легко принять за фурункул. Однако инфильтрат, формирующийся в результате данного заболевания, не имеет основного стержня, какой наблюдается при фурункулезе.
Продолжительность развития гидраденита составляет 10-12 дней. Затем в месте локализации нарыва образуется заметный безболезненный рубец.
В момент прорыва гнойника и выхода его содержимого наружу следует более тщательно следить за собственной гигиеной. В составе гноя присутствует большое количество стафилококков, вызвавших воспаление. Их попадание на кожу крайне неблагоприятно, поскольку может вовлечь в воспалительный процесс расположенные рядом, но оставшиеся нетронутыми потовые железы. В данном случае заболевание начнется с новой силой, но уже с вовлечением в процесс нагноения соседних желез.
Диагностика
Диагностика гидраденита основывается на результатах исследования крови больного (отмечается лейкоцитоз, повышенная СОЭ), внешнего осмотра места локализации инфильтрата. Неоднократное возникновение данного заболевания за непродолжительный период времени требует тщательного обследования всего организма, поскольку оно является свидетельством резкого снижения защитных функций организма.
Лечение
Инфильтрат, образующийся в месте воспаления потовых желез, не следует трогать руками и тем более выдавливать. Для того, чтобы инфекция не получила дальнейшее распространение, необходимо осторожно смазывать очаг заболевания салициловым или борным спиртом. Также не следует допускать длительного намокания кожи в месте воспаления.
В качестве лекарственных препаратов назначаются антибиотики, помогающие как можно быстрее побороть инфекцию. На стадии размягчения инфильтрата может быть проведено его операционное удаление. Такая мера позволит ускорить процесс выздоровления, а также избежать осложнений, которые могут возникнуть в случае попадания гноя на еще здоровые потовые железы. В ходе операции удаляется не только сам гнойник, но и вся подвергшаяся воспалению кожа. После рубцевания раны проводится еще одно хирургическое вмешательство с целью удаления подкожной жировой клетчатки в бывшем месте локализации инфильтрата. Это позволяет избежать повторного возникновения гидраденита.

Гидраденит (сучье вымя) – заболевание, поражающее апокринные потовые и сальные железы.
Железы находятся под грудью, мышками, перианальной области, а также внутренней поверхности бедер. Заболевание иногда связано с тяжелым кистозным акне и пилонидальными пазухами ( синдром фолликулярной окклюзии). Появляются первые симптомы, в большинстве случаев, после окончания полового созревания. Это связано с тем, что апокринные железы, после периода полового созревания, начинают укрепляться и развиваться.
Симптомы гидраденита впервые были описаны в 1839 году Вельпо. Распространенность заболевания составляет примерно 1% — 2% от общего количества населения. Проявление гидраденита можно наблюдать в любом возрастном периоде, хотя с возрастом, функции потовых желез угасают, поэтому у пожилых людей болезнь почти не проявляется.
Заболеть гидраденитом могут и женщины и мужчины. У женщин чаще всего инфицируются подмышечные участки и соски, а у мужчин, перианальный участок. Гидраденит развивается тогда, когда фолликулы потовых желез закупоривают поры жирами, мертвыми клетками кожи и другим биологическим материалам.
Причины возникновения гидраденита (сучья вымя)
Стафилококк (чаще золотистый), эшерихии, стрептококки и т.п. бактерии, являются возбудителями инфекции. При помощи различных порезов, ссадин, лимфатических сосудов они проникают в железы, вызывая инфицирование. Нарушается фолликулярная окклюзия и сопровождается разрывом фолликулярного эпителия, формированием свищевых ходов и абсцессов.
- Эндокринные факторы – ожирение, гирсутизм, акне, сахарный диабет;
- Половые гормоны – апокринные потовые железы стимулируются андрогенами и подавляются эстрогенами;
- Нарушенная функция половых желез;
- Болезнь Крона;
- Курение (заболевание чаще диагностируют у курящих людей);
- Слабый иммунитет;
- Усиленное потоотделение;
- Отсутствие нормальной личной гигиены.
- Появление болезненных отеков в паху, вокруг сосков, подмышечных впадинах, под грудью или вокруг ануса;
- Гнойные выделения;
- Неприятный запах.
Этапы развития заболевания
Этап 1. Одиночное или множественное формирование изолированных абсцессов без рубцов или свищевых ходов.
Этап 2. Периодическое возникновение абсцессов, одного или нескольких удаленных друг от друга поражений с образованием синусового тракта.
Этап 3. Самый разрушительный. Диффузное поражение с несколькими соединительными свищевыми ходами и абсцессами на широком участке тела. На этом этапе, ремиссия маловероятна. Болезнь может распространиться на затылок и внутреннюю поверхность бедер. Аногенитальное участие наиболее часто поражает пах, лобок, наружные половые органы, промежности, ягодицы и перианальные складки. Гидраденит не развивается мгновенно. Постепенно проходит различные стадии. В самом начале происходит формирование узла, который имеет размер горошины.
Первый симптом воспаления потовых желез – зуд и жжение подкожной клетчатки, эритема, местный гипергидроз. Через несколько дней болезненный узел увеличивается и приобретает фиолетовый оттенок. Вместе с образованным инфильтратом образуется еще несколько уплотнений, которые очень быстро сливаются в единое целое, инфицируются, возникает абсцесс. Когда в процесс вовлекаются соседние потовые железы, заболевание растягивается во времени. Боль воспаленных желез может быть иногда настолько сильной, что больной просто не в состоянии поднять руку и согнуть ее в локте. Отечность и инфильтрация увеличиваются, происходит нагноение узлов.
Когда узлы вскрываются, через перфорационное отверстие, начинает выделяться немалое количество сливкообразного гнойного содержимого с примесью крови. Через 10 – 15 дней заболевание заканчивается образованием рубцов. Развитие болезни сопровождается повышением температуры, появлением болезненных уплотнений, головной болью. Если не предпринимать лечебных действий, то повторное развитие болезни неминуемо. У людей, с ослабленным иммунитетом во время гидраденита, может произойти развитие серьезных осложнений гнойного поражения подкожного жира подмышек, груди. Может возникнуть сепсис, лейкоцитоз.
Многие дерматологические заболевания имеют схожие симптомы:
- актиномикоз;
- рожистое воспаление;
- паховая гранулема (донованоз);
- венерическая лимфогранулема;
- инфицированная бартолиниева киста;
- карбункул;
- лимфаденит;
- туберкулез;
- туляремия.
При постановке диагноза учитывается три элемента:
1. типичные повреждения
2. характерная локализация поражений
3. повторения Гидраденит (сучье вымя), характеризуется отсутствием некротического стержня, в отличие от фурункулеза. Лабораторные исследования включают:
- Исследование крови: количество тромбоцитов, СОЭ, анализ СРБ;
- Анализ мочи;
- Исследование функций щитовидной железы.
- Сепсис – опасное инфекционное заражение крови;
- Лимфаденит – инфицирование лимфатических узлов;
- Флегмона – диффузный воспалительный процесс с образованием гнойного экссудата;
- Абсцесс – гнойное скопление.
Начинать лечение нужно срочно, чтобы не допустить появление абсцесса и избежать хирургического вмешательства.
- Назначается антибактериальная терапия;
- УВЧ, тепловые процедуры;
- неспецифическая иммунотерапия;
- специфическая вакцинация;
- физиотерапевтические процедуры;
- повязки с мазями;
- строгое соблюдение личной гигиены, при которой использование дезодорантов полностью исключается;
- при инфильтрате с сильной болью назначают новокаиновые блокады Хирургическая операция проводится на поздних стадиях. Абсцесс, вскрывается, очищается от гноя.
У кого гидраденит бывает чаще всего?
У женщин среднего возраста чаще развивается подмышечный гидраденит, как следствие травмы во время эпиляции или бритья. У мужчин страдает паховая зона. В целом заболевание развивается у людей возрастом от 15 до 55 лет, поскольку апокриновые железы активно функционируют именно в детородном периоде. Нередко развитию воспаления способствуют нарушения правил личной гигиены. Заболевание может принимать рецидивирующую форму.
В группе риска люди с темной кожей, поскольку протоки желез у них широкие и короткие, бактериям легко по ним проникнуть внутрь.
Причины гидраденита
Возбудителем гидраденита чаще всего являются стрептококк и стафилококк, но может быть кишечная палочка и другие микробы.
Наиболее частые причины гидраденита и провоцирующие факторы:
- повышенная потливость;
- ожирение;
- болезни кожи – опрелости, экзема;
- эндокринные болезни, особенно сахарный диабет;
- нарушение правил личной гигиены;
- чрезмерное использование дезодорантов;
- тяжелые условия труда – запыленность, вредные выбросы;
- иммунодефицитные состояния;
- грубая депиляция, травмы при бритье, расчесах;
- ношение тесной одежды, приводящее к возникновению потертостей кожи;
- наличие в организме очага бактериальной инфекции;
- выраженные стрессовые состояния;
- наследственные анатомические особенности строения апокриновых желез.
Как проявляется гидраденит?
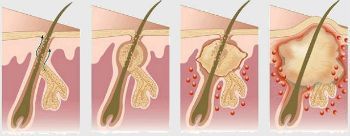
Симптомы гидраденита типичны, их трудно спутать с другими заболеваниями. Первоначальное проявление – упорный зуд, далее возникают мелкие подкожные узелки, которые с каждым днем увеличиваются. Процесс сопровождается болью, дискомфортом и даже ограничением движений. Узелки постепенно увеличиваются, начинают выступать над уровнем кожи. Окружающие ткани отекают, приобретают багрово-синюшный оттенок. Далее следует размягчение нескольких узелков, открываются отверстия, выделяющие гной, иногда с примесью крови.
Общее состояние страдает мало, лихорадки обычно не бывает. Ощущается дискомфорт и незначительное недомогание. Присоединение симптомов общей интоксикации говорит либо о распространении инфекции, либо о развитии осложнений.
Вскрытие гнойника улучшает общее состояние, боль стихает, подвижность увеличивается. Если нет осложнений, то гнойники полностью опорожняются и заживают с образованием втянутого рубца. Весь цикл развития болезни при своевременной помощи составляет 2 недели.
Иногда течение болезни становится хроническим, когда воспаляются расположенные рядом потовые протоки. В этом случае на пораженной области чередуются старые рубцы от заживших язв и свежие участки нагноений. Образуется болезненный инфильтрат, кожа над которым бугристая и воспаленная. Такое состояние может длиться месяц и дольше. В этом случае может понадобиться стационарное лечение.
Осложнения гидраденита

У ослабленных людей или у оставленных без медицинской помощи может развиться абсцесс или флегмона, крайне редко – сепсис. Нередко провоцирующим фактором развития осложнений становится ВИЧ/СПИД.
Наиболее вероятная причина развития осложнений – отсутствие ухода за кожей, окружающей воспаленную железу. На грязной, мацерированной или мокнущей коже инфекция распространяется очень быстро, захватывая все новые участки. Для формирования абсцесса достаточно, чтобы воспалились несколько рядом расположенных желез. При этом гнойники сливаются, расплавляя соседние ткани, разрушая подкожную клетчатку, иногда достигая мышц.
Флегмона – следующая стадия развития гнойника. Это разлитое воспаление, которое наиболее бурно развивается в подкожной клетчатке. Флегмона может развиться как вблизи места первичного воспаления, так и на отдаленном участке.
Абсцесс и флегмона сопровождаются признаками общей интоксикации, резко утяжеляющими состояние пациента.
Сепсис возникает при попадании патогенных микробов в общий кровоток. При этом гнойники могут образовываться в любом органе, это крайне опасное состояние.
Особенности диагностики
Характерная клиника, как правило, не оставляет сомнений. При гидрадените нет некротического стержня, как у фурункула. При сомнениях относительно возбудителя (туберкулез, лимфогранулематоз) выполняют бактериальный посев отделяемого, устанавливая чувствительность к антибиотикам. В общем анализе крови может быть воспалительный сдвиг (лейкоцитоз, увеличение СОЭ). При хроническом и рецидивирующем течении определяют иммунный статус.
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к дерматологу.
В ЦЭЛТ вы можете получить консультацию специалиста-дерматолога. Записаться на прием
Первичная консультация – 3 200 руб.
Повторная консультация – 2 000 руб.
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.

При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Ни в коем случае нельзя пытаться выдавить или как-то иначе вскрыть гнойник самостоятельно. Любые неумелые манипуляции приводят к распространению гноя в тканях, что ведет только к ухудшению состояния. Вероятность осложнений при таком подходе многократно возрастает.
Хирургическое лечение гидраденита
Хирургическое вмешательство требуется тогда, если центр воспаления уже размягчился или произошло самопроизвольное вскрытие гнойника. При этом вскрывать и дренировать один гнойник не имеет смысла, потому что в толще тканей находится множество мелких формирующихся нагноений. Выполняют широкий разрез, дающий доступ ко всему воспалительному инфильтрату. Разрез должен доходить до границы здоровой ткани. Удаляют весь гной, а следом – всю жировую клетчатку в зоне воспаления. Устанавливают дренажи, заживление всегда происходит вторичным натяжением.
В ЦЭЛТ вы можете получить консультацию хирурга. Записаться на прием
Первичная консультация – 2 700 руб.
Повторная консультация – 1 800 руб.
При рецидивирующем или хроническом течении, когда воспаления повторяются многократно, требуется радикальная операция. Такое лечение проходит в два этапа.
Вначале область хронического воспаления раскрывают широким разрезом и убирают всю пораженную подкожную клетчатку. Операционную рану залечивают открытым способом, используют необходимые антибиотики.
Когда рана очистится, и в ней появятся здоровые грануляции, производят полное удаление больной кожи и подкожной клетчатки. Образовавшийся дефект закрывают собственным кожным лоскутом пациента, полученным с другого участка. Сохраняют кровоснабжение пересаживаемого лоскута, что значительно ускоряет заживление. Такой прием носит название аутодермопластики.
Разбивка операции на два этапа нужна для того, чтобы добиться полного оздоровления тканей. Если выполнять такую операцию за один этап, кожный лоскут не приживется из-за нагноения, образуется грубый рубец.
Дополнительные методы лечения
В некоторых случаях используется рентгенотерапия, при которой потовые железы разрушаются. Для лечения затяжных и рецидивирующих форм может использоваться ультразвуковая терапия, электрофорез и другие физиотерапевтические методы. Все определяет конкретная клиническая ситуация.
Врачи ЦЭЛТ используют все возможные методы для того, чтобы полностью избавить человека от страданий. От пациента требуется только своевременное обращение к врачу-дерматологу или хирургу.
Запишитесь на прием через заявку или по телефону +7 (495) 788-33-88
Ближайшие к клинике ЦЭЛТ станции метро:
Шоссе энтузиастов
Перово
Партизанская
станции МЦК:
Шоссе энтузиастов
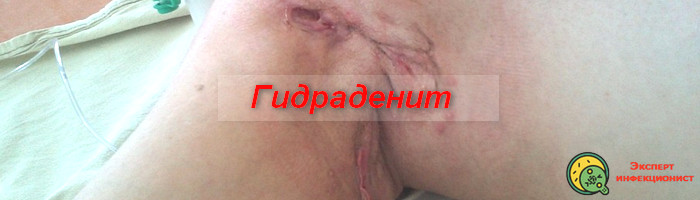
Гидраденит – это гнойное воспаление потовых желез. Относится к стафилококковым и стрептококковым пиодермиям и представляют одну из наиболее обширных групп воспалительных дерматологических заболеваний.
Дети и люди пожилого возраста не попадают в группу риска по гидрадениту, поскольку у первых потовые железы начинают функционировать в возрасте пубертатного периода, а у людей в возрасте их действие уже угасает.
Гидраденит под мышкой относится к часто встречаемым глубоким стафилококковым пиодермиям. Заболевание характеризуется длительным течением, частым развитием рецидивов и высоким риском возникновения осложнений. Подмышечная область не единственная для развития гидраденита.
Лечением гидраденита должен заниматься врач-дерматолог или хирург (при необходимости вскрытия и дренирования гнойника). Самолечение заболевания категорически противопоказано, так как гнойный гидраденит может быстро осложниться развитием множественных абсцессов, свищей, флегмон, лимфаденитов, лимфангитов, сепсиса и т.д.
Код гидраденит МКБ10 – L73.2.
Гидраденит – что это
Гидраденит у женщин встречается гораздо чаще, чем у мужчин.
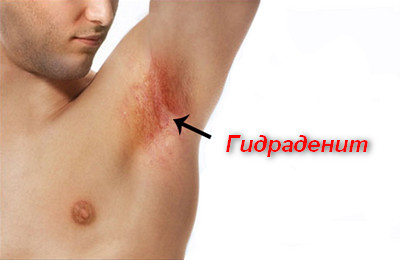
Ведущей причиной развития заболевания являются Staphylococcus aureus. Как правило, возбудители проникают в апокриновые потовые или сальные железы из волосяных фолликулов. В дальнейшем, происходит лимфогенное распространение инфекционного процесса.
Гидраденит под мышкой встречается чаще всего, однако заболевание может также поражать потовые и сальные железы на ареолах сосков, на наружных половых органах, коже пупка и вокруг ануса.
Клиническая симптоматика при гидраденитах прогрессирует медленно, однако у ослабленных больных или у пациентов с патологиями иммунной системы, заболевание может протекать в острой форме с быстрым развитием тяжелых осложнений. Также тяжелые формы гидраденитов с молниеносным течением часто встречаются у пациентов негроидной расы.
Гидрадениты под мышками встречаются преимущественно у женщин. У мужчин, как правило, поражаются железы промежности. Гидраденит в паху у женщин встречается крайне редко.
У пациентов пожилого возраста гидрадениты не регистрируются, в связи со снижением активности потовых и сальных желез. Также заболевание практически не регистрируется у детей, до наступления половой зрелости.
Гидраденит – причины
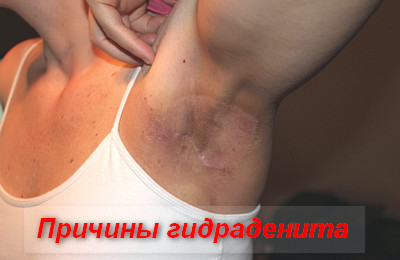
Ведущей причиной возникновения гидраденитов являются золотистые стафилококки. Реже гидраденит вызывают бета-гемолитические стрептококки группы А, негемолитические стрептококки, эшерихии коли, протей, синегнойная палочка. Также гидраденит может вызываться смешанной микробной флорой.
Важную роль в развитии заболевания играет повышение уровня андрогенов (в связи с этим, у маленьких детей и женщин после наступления менопаузы, заболевание не встречается).
В семейном анамнезе таких пациентов часто отмечают наличие у близких родственников гидраденитов, гнойных артритов, гангренозных пиодермий, абсцедирующего фолликулита волосистой части головы (подрывающий фолликулит Гофмана), абсцедирующих форм угрей.
Факторами риска развития гидраденита является наличие:
- постоянных раздражений кожи после бритья;
- ссадин, царапин, трещин, истончения кожи;
- чрезмерного потоотделения (гипергидроз);
- неправильного применения средств для депиляции;
- неправильного гигиенического ухода за кожей;
- ожирения;
- сахарного диабета;
- гиперандрогении;
- опрелостей;
- иммунодефицитных состояний;
- очагов хронической инфекции;
- сопутствующих стафилодермий или стрептодермий;
- обструкций протоков сальных или потовых желез;
- патологий сальных или потовых желез;
- обструкций волосяных фолликулов;
- сопутствующих острых бактериальных инфекций.
Способствовать развитию гидраденита в промежности может наличие у пациента инфекций, передающихся половым путем.
Классификация гидраденита
В зависимости от локализации воспалительного процесса, выделяют гидраденит в подмышечных впадинах, промежности, около сосков и т.д.
По скорости прогрессирования клинической симптоматики и длительности течения воспалительного процесса выделяют острую, подострую и хроническую формы заболевания.
По степени тяжести заболевание может быть легким, среднетяжелым и тяжелым.
Также выделяют неосложненные и осложненные формы гидраденита.
Гидраденит – стадии
Заболевание первой степени проявляется возникновением единичных или множественных изолированных абсцессов, не сопровождающихся рубцовыми изменениями кожи и формированием свищевых ходов.
Гидраденит второй степени сопровождается образованием рецидивирующих абсцессов, а также единичных или множественных рубцовых изменений кожи и свищевых ходов.
При гидраденитах третьей степени отмечается развитие диффузного воспалительного процесса или формирование нескольких связанных свищевых ходов и абсцессов.
Симптомы гидраденита
Чаще всего клиническая симптоматика заболевания прогрессирует медленно. Быстрое прогрессирование заболевания характерно для тяжелых форм болезни и чревато высоким риском развития осложнений.
У пациентов с нормальным иммунитетом, впервые возникший гидраденит может протекать в легкой форме. Однако, чем чаще возникают рецидивы заболевания, тем более тяжело протекает воспалительный процесс. Как правило, часто рецидивирующие гидрадениты хуже поддаются медикаментозному лечению.
Предвестниками развития гидраденита могут быть:
- небольшая припухлость, отечность кожи;
- легкое покраснение кожи;
- зуд и стянутость кожи;
- ощущение дискомфорта.
Первым проявлением гидраденита является возникновение единичных или множественных узелков под кожей. При пальпации узелки плотные (размягчение образования свидетельствует о его гнойном расплавлении), болезненны, подвижные (не спаянные с окружающими тканями).
При рецидивирующих гидраденитах воспалительное образование может быть неподвижным и спаянным с окружающими тканями.

Цвет воспалительного образования при гидрадените может варьировать от ярко красного до темно-бордового или синюшно-багрового.
Воспалительные узлы резко болезненны, кожа над ними натянута и напряжена. Вокруг узла отмечается ободок воспалительной гиперемии (покраснения) и отечности.
Характерно усиление болевого синдрома во время движения. Крупные узлы могут болеть даже в состоянии покоя.
Множественные узлы могут сливаться между собой или соединяться свищевыми ходами.
В некоторых случаях, инфильтративные образования могут сливаться с кожей, напоминая картину разлитой флегмоны.
Общее состояние пациента нарушено. Кроме сильного болевого синдрома, пациентов беспокоит:
- повышение температуры тела до 39-40 градусов;
- мышечные и суставные боли.
- слабость, вялость;
- тошнота, снижение аппетита;
- лихорадка.
Также характерно увеличение лимфатических узлов в области воспалительного процесса (подмышечные лимфатические узлы, над и под ключичные при гидрадените в подмышечной впадине, паховые и подколенные лимфоузлы при гидрадените в паху, на половых губах и т.д.).
При гидраденитах в промежности боли могут усиливаться при ходьбе или в положении сидя. Гидраденит возле анального отверстия сопровождается резким усилением болей во время дефекации. Также боли усиливаются при одевании тесной одежды.
При гидрадените возле анального отверстия необходимо исключить парапроктит.
При гидрадените на больших половых губах возможно хромота на одну ногу при ходьбе (из-за сильной боли), невозможность нормально сидеть, боли во время мочеиспускания.
Заболевание следует отдифференцировать от бартолинита (воспаления больших желез преддверия влагалища).
Гидраденит в подмышечной области сопровождается усилением боли при движении рукой.
При прогрессировании заболевания воспалительный узел нагнаивается. В центе узла появляется размягчение, отмечается положительный симптом флюктуации (колебания гноя или жидкости в замкнутой полости).
На данной стадии, клиническая картина заболевания схожа с симптоматикой фурункула или карбункула.

Во время вскрытия воспалительных инфильтратов часто обнаруживаются множественные свищевые ходы, соединяющие узлы или абсцессы.
Во время стихания воспалительного процесса происходит образование втянутых, гипотрофических рубцов. Часто, после заживления одного свищевого хода, возле уже зажившего рубца открывается новый свищ.
В некоторых случаях, узлы могут вскрываться самостоятельно. Однако, с целью снижения риска развития опасных осложнений и перехода острых форм заболевания в хронические (рецидивирующие), вскрытие узлов следует проводить в условиях хирургического отделения. Так как при хирургическом вскрытии гнойника, есть возможность дренировать и промыть антимикробными и антисептическими растворами сразу все свищевые ходы и полости абсцессов.
Лечение в домашних условиях может проводиться только под контролем врача, на стадии формирования гнойного инфильтрата.
На стадии дозревания инфильтративных образований отмечается прогрессирование лихорадки, слабости, болевого синдрома и т.д. После вскрытия абсцессов и дренирования гноя отмечается быстрое улучшение самочувствия пациента.
У пациентов с сахарным диабетом, иммунодефицитами и т.д. заболевание может протекать гораздо дольше.
Рецидивирующие формы могут длиться месяцами, сопровождаясь образованием свежих свищевых ходов возле образовавшихся рубцов.
Гидраденит – осложнения
Заболевание может осложняться развитием:
- абсцессов;
- флегмон;
- лимфангитов и лимфаденитов;
- стойкого застоя лимфы (лимфедемы);
- образование гипотрофических или келоидных рубцов;
- множественных свищей;
- сепсиса.
Гидраденит на половых губах может осложниться бартолинитом (за счет распространения инфекции). А гидраденит возле анального отверстия – парапроктитом.
У лиц, с гидраденитами возле пупка, возможно развития мезоденита (воспаления мезентериальных лимфоузлов).
Как лечить гидраденит
Лечение инфекционного процесса должно назначаться исключительно врачом.
Методы лечения гидраденита под мышкой, в паховой области, на ареолах сосков и т.д. не различаются.
На начальном этапе болезни применяют консервативную терапию, направленную на купирование распространения инфекционных процессов на соседние железы, профилактику развития осложнений.
Исключение составляет сухое тепло:
- прикладывание подогретого полотенца (теплого, но не горячего);
- пятиминутные прогревания синими лампами (расстояние до гнойника должно быть не менее 15 сантиметров);
- солнечная ванна (в летнее время);
- УВЧ, СМВ – терапии, УФО.

Компрессы с мазями при гидрадените во время созревания инфильтратов категорически противопоказаны, так как они способствуют мацерированию кожи и могут стать причиной распространения инфекционных процессов на близлежащие железы.
После оперативного вскрытия и удаления гнойного содержимого может проводиться локальное облучение инфракрасными лучами, УФО, лазеротерапия или магнитотерапия.
Также по показаниям (как правило, при часто рецидивирующем типе гидраденита), проводится ультразвуковая терапия или электрофорез с лекарственными веществами.
При тяжелом, трудно поддающемся лечению и часто рецидивирующем воспалительном процессе, может проводиться рентгенотерапия, разрушающая пораженную железу.
Также рекомендовано использование фиксирующих повязок. При поражении подмышечных впадин рекомендовано подвешивать больную руку на косынку.
Наружная терапия заключается в обрабатывании воспаленных областей и кожи вокруг них спиртовыми р-ми (борный, камфорный, этиловый) или салициловой кислоты. Также эффективна обработка раствором йода или бриллиантовой зелени.
На инфильтрат можно наносить тонким слоем ихтиоловую мазь, синтомициновые эмульсии, неомициновую мазь.
Строго по показаниям, при высоком риске осложнений, пациентам с тяжелыми, трудно поддающимися лечению формами болезни могут назначаться глюкокортикоидные средства (преднизолон, дексаметазон).
Дополнительно могут применяться антистафилококовые иммуноглобулины, стафилококковые анатоксины и т.д.
Для снятия болевого синдрома, уменьшения выраженности отека и устранения лихорадки показано применение НПВС (нестероидные противовоспалительные средства).

Вскрытие гидраденита показано только после полного созревания гнойных инфильтратов.
Поскольку гнойный инфильтрат при инфицировании потовых и сальных желез представлен множественными микроабсцессами, выполняется длинный разрез через весь инфильтрат до непораженной ткани.
В противном случае, если в глубине инфильтрата останется не вскрытый абсцесс, воспалительный процесс начнется заново, с формированием свежего инфильтрата.
После вскрытия инфильтрата и дренирования гнойного содержимого, проводится иссечение и удаление инфицированной ПЖК (подкожно-жировая клетчатка).
Для профилактики рецидивов заболевания, показано удаление пораженной потовой железы.
После того, как полностью стихнет инфекционное воспаление и образуется грануляционная ткань, проводится полное удаление пораженных кожных покровов и ПЖК.
Для закрытия образующегося дефекта выполняют аутодермопластику (закрытие дефекта лоскутками собственной кожи пациента).
Пациенту с гидраденитом показан постельный режим, иммобилизация пораженной конечности (фиксирующие повязки), обильное питье и диета.
На протяжении всего лечения и в течении трех месяцев после (для профилактики рецидивов) рекомендовано воздержаться от приема спиртных напитков, ограничить употребление сладкого, жирного, острого и т.д.
Также рекомендовано увеличить употребление свежих овощей, фруктов, ягод и т.д.
Дополнительно назначаются поливитаминные препараты.
Также следует ограничить физические нагрузки.
Читайте также:


