Что такое аногенитальные венерические бородавки

Наросты в аногенитальной области называют кондиломами. Они имеют вирусную природу происхождения и поражают интимную зону у обоих полов. Отсутствие своевременной и правильной терапии таких образований приведет к их превращению в рак, что в 70% случаев заканчивается летально. Чтобы защитить себя от онкологии и сохранить здоровье, врачи рекомендуют регулярно проходит диагностику и лечить кондиломы сразу после из обнаружения.
- остроконечные кондиломы (экзофитные),
- плоские наросты (эндофиты),
- бовеноидные папулы.
В медицине чаще встречается первый тип новообразований.
Аногенитальные бородавки у мужчин можно обнаружить на:
- головке или стволе пениса,
- крайней плоти
- яичках или рядом с ними.
- слизистой влагалища,
- половых губах,
- маточной шейке.
У представителей обоих полов:
- вокруг отверстия прямой кишки,
- на внутренней стороне бедер,
- в кишечнике,
- в мочевыделительном канале,
- во рту (на последней стадии недуга).
Остроконечные кондиломы – обособленные или групповые (сливающиеся вместе) наросты размером 1-4 мм. Они преимущественно мягкие, цвета окружающей кожи. Основание у них шире вершины, поверхность слегка бугристая. Их внешний вид напоминает маленькие остроконечные конусы, что и определило их название. 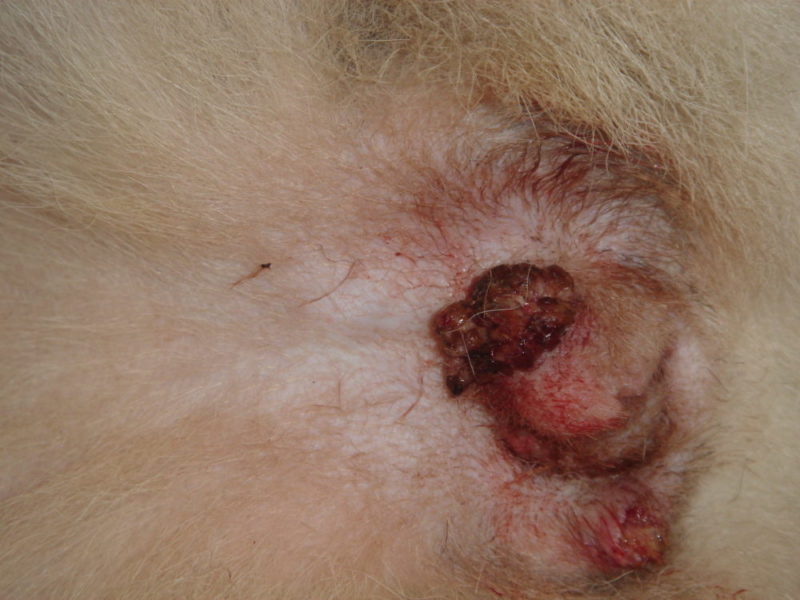
Плоские кондиломы представляют собой круглые мягкие узелки телесного цвета с пупырчатой поверхностью. Часто сливаются вместе. Особенно сложно обнаружить это заболевание у женщин, ведь наросты зачастую локализуются во влагалище и на шейке матки, что не дает их выявить визуально и отличить от окружающей поверхности.
Бовеноидный папулез бывает нескольких типов:
- бляшки с красноватым или темно-коричневым оттенком,
- круглые бородавчатые пузырьки цвета окружающей кожи,
- красноватые утолщенные пятна, грубые на ощупь.
Существует более 10 штаммов инфекции, но не все они одинаково опасны. Угрозу здоровью несут только типы 16, 18, 31, 33. Они входят в онкоопасноую группу ВПЧ. При длительном протекании заболевания они провоцируют возникновение злокачественных опухолей на женских и мужских гениталиях.
Заражаются генитальными бородавками преимущественно при интимном контакте, в том числе орально-генитальном и анальном, что объясняет появление кондилом во рту и в области анального отверстия. Барьерные контрацептивы (презерватив) не защищают на 100% от заразы. При расположении наростов в промежности возникает прямой контакт кожи и инфекция легко передается.
ВПЧ очень контагиозен, поэтому заразиться можно моментально. Шесть-семь человек из десяти на планете носят в себе папилломавирус. Однако инфицирование не всегда приводит к появлению кинических симптомов. В некоторых случаях иммунитет сразу подавляет вирус (особенно у молодых здоровых людей), в других – проявления минимальны и легко поддаются лечению. Если же вирус упорен, заболевание рецидивирует. Причина кроется в проблемах со здоровьем – ослабленный организм не может бороться с инфекцией.
Бытовой путь передачи также ВПЧ возможен, но встречается крайне редко. Способы инфицирования вирусом:
- посещение саун, бассейнов, косметических кабинетов,
- использование одного полотенца с больным, общих предметов туалета,
- загрязненный ободок унитаза.

Важно!В клинической практике встречаются случаи самозаражения, когда при расчесывании кондилом, бритье, мастурбации человек переносит частицы вируса из одного места в другое, создавая новые очаги.
Еще есть вертикальный путь передачи патогена – от матери к ребенку во время родов. По этой причине рекомендуется планировать беременность, вовремя проходить гинекологические осмотры, сдавать назначенные анализы. Современные методы лечения позволяют женщине в положении избавиться от кондилом до родов без риска для малыша.
При прохождении через родовые каналы вирус попадает с жидкостью на кожу младенца и в его ротовую полость. Печальное последствие этого – респираторный папилломатоз. При этом заболевании наросты появляются в гортани, трахее и нижних дыхательных путях. Удалять их приходится хирургическим путем. Заболевание склонно к рецидивам и сильно ухудшает качество жизни ребенка в дальнейшем.
Клинически генитальный папилломатоз проявляется через 2-3 месяца после заражения. Однако период инкубации болезни иногда исчисляется годами и десятилетиями. Вирус дремлет, а проявляется только в благоприятных для него условиях, например, при ослаблении иммунитета.
Бородавки на гениталиях легко обнаружить, если они располагаются на наружных половых органах или вокруг ануса. Внешний вид таких наростов можно посмотреть на фото внизу.
Важно уметь отличать кондиломы от других заболеваний: 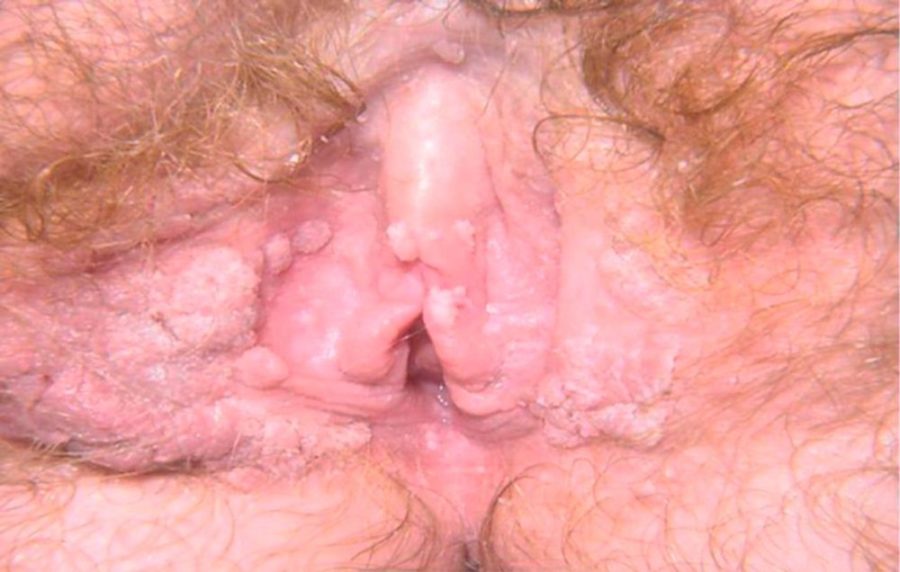
- неопасных вульгарных и нитевидных папиллом,
- пиодермии (гнойных прыщей),
- герпетических высыпаний,
- контагиозного моллюска,
- крупных сифилитических кондилом.
Иногда на кондиломатозные высыпания похожи перламутровые папулы – мелкие бляшки на коже половых органов, которые не являются патологией. Точно определить вид заболевания может только врач.
Сосочковидные кондиломы на наружных половых органах видны без увеличительного оборудования, со временем их количество и размер увеличивается. Нередко новообразования зудят или кровоточат из-за повреждения при бритье. Они легко срываются и воспаляются, к ним присоединяется вторичная инфекция, которая проявляется покраснением, болью, отеком, гнойными выделениями.
При локализации кондилом внутри уретры возникает резь во время мочеиспускания, жжение. Этот дискомфорт у женщин часто усиливается во время менструации.
Кондиломы, располагающиеся во влагалище или на шейке матки, обычно никак не проявляются и обнаруживаются только гинекологом во время осмотра. При большом количестве наростов иногда чувствуется боль во время полового акта, а при повреждении кондиломы выделяется незначительное количество крови. На запущенных стадиях может увеличиться объем и цвет выделений.
При кондиломах в анусе появляется ощущение инородного тела. Может возникать дискомфорт при использовании туалетной бумаги. Изредка на белье видны влажные выделения (результат мацерации) или капельки крови.
Все эти симптомы неспецифичны, поэтому невозможно поставить себе диагноз самостоятельно. Если возникают неприятные ощущения в аногенитальной области, необходимо обратиться к врачу.
Тяжесть генитального папилломатоза оценивают по его клиническим проявлениям:
- Легкая степень – на коже и слизистых присутствует менее 10 элементов, нет выраженной симптоматики, пациент не ощущает себя больным,
- Средняя степень – до 50 элементов, имеются признаки воспаления, дискомфорт, общая слабость,
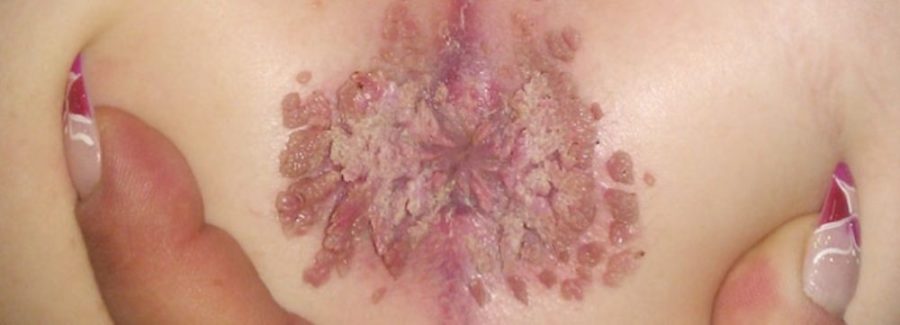
- Тяжелая степень – присутствует более 50 элементов, сливающихся в обширные конгломераты. Пациент ощущает сильную боль, не может вести половую жизнь, работать, испытывает трудности в быту.
При средней степени лечение генитальных бородавок заключается в их удалении. С легкой иммунитет справляется сам. После укрепления защитных функций организма заболевание обычно не рецидивирует и пациент навсегда забывает о проблеме.
Важно!Выраженный папилломатоз возникает на фоне иммунодефицита, что требуется дополнительной диагностики, выявления ведущего заболевания, назначения противовирусной и иммуномодулирующей терапии.
Тяжелая степень может потребовать лечения в стационаре, поскольку площадь повреждения при удалении большого количества бородавок обширная и человеку требуется длительное восстановление.
При подозрении на папилломатоз (кондиломатоз) половых органов следует посетить врача. Лучше всего обратиться в кожно-венерологический диспансер к венерологу. Таким образом можно получить консультацию по лечению обоим партнерам. Избавляться от заболевания лучше одновременно, чтобы избежать перезаражения.
Иногда генитальные бородавки обнаруживаются на осмотре уролога (у мужчин) или гинеколога (у женщин). Эти врачи тоже дадут грамотные рекомендации, направления на анализы, распишут схему лечения.
Главный способ диагностики ВПЧ – полимеразно-цепная реакция (ПЦР). Она позволяет обнаружить наличие вируса, его конкретный тип и онкогенность. Лаборатории предлагают разный объем исследований – на два, три, четыре штамма и более (до двадцати одного). Какой анализ лучше сдать, решает лечащий врач. Для исследования ПЦР используются клетки эпителия, взятые из урогенитального тракта или с поверхности новообразования.
Одновременно с этими исследованиями врач обязательно назначает анализы на ВИЧ и прочие инфекции, передающиеся половым путем, поскольку ВПЧ нередко активизируется на фоне других венерических заболеваний.
Женщины при плановом осмотре врача-гинеколога сдают цитологический мазок, в котором могут быть обнаружены клетки эпителия, измененные вирусом, а также уже переродившиеся в злокачественные. 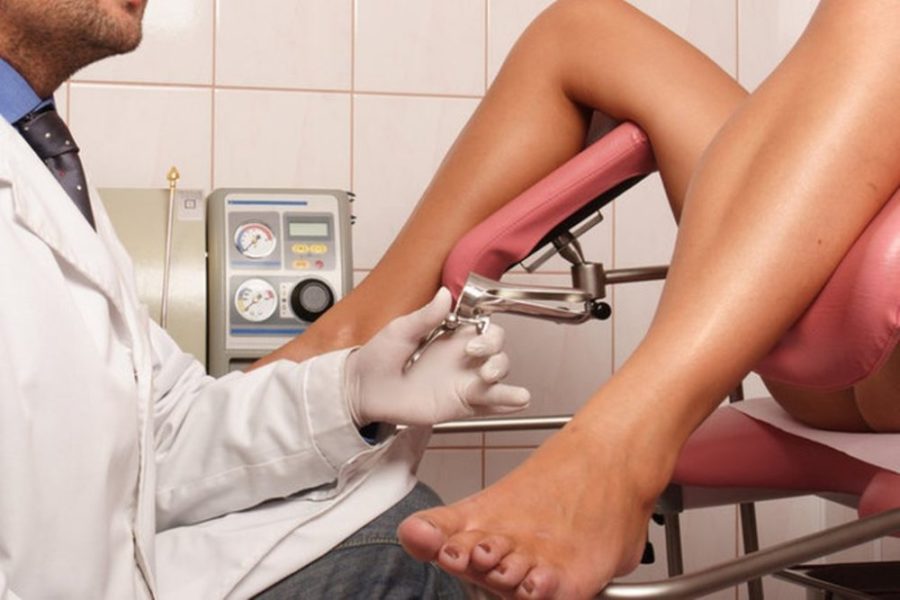
Для уточнения диагноза используется гистологическое исследование, при котором под микроскопом прицельно изучается морфологическое строение ткани, взятой из нароста.
При гинекологическом осмотре (кольпоскопии) для выявления измененного вирусом ВПЧ эпителия применяются пробы с уксусной кислотой. Для постановки диагноза ватный тампон смачивают в 3% уксусе (или 0,5 салициловой кислоте) и прижимают к подозрительным участкам на 5 минут. Атипический эпителий белеет, в отличие от здорового.
Кроме уксуса, используется проба Шиллера с 3% раствором Люголя – пораженные участки не окрашиваются йодом. Одновременно в процессе кольпоскопии берется цитологический мазок.
Как лечат венерические бородавки
Выделяется три направления лечения генитальной ВПЧ-инфекции:
- удаление новообразований, поскольку они представляют собой источник вируса,
- подавление ВПЧ в организме,
- общее оздоровление и укрепление иммунитета.
Два последних метода относятся к противорецидивной терапии.
Наросты на коже и слизистых оболочках удаляются несколькими методами:
- криодеструкция,
- хирургический лазер,
- диатермокоагуляция,
- прижигание химическими веществами (Кондилайн, Кондилин),
- радионож.
Выбор метода зависит от многих факторов:
- локализации кондилом,
- количества и размеров высыпания,
- состояния пациента (беременность, хронические заболевания),
- наличия оборудования и специалистов в выбранной клинике.
Процедуру проводит квалифицированный врач-хирург. Для обследования мочеиспускательного канала с целью обнаружения и удаления новообразований используется специальный аппарат – уретроскоп.
Важно!При множественных образованиях может понадобиться несколько процедур обработки, так как за один раз очистить обширную поверхность позволяют далеко не все методы (только лазер и радионож).
Крайне не рекомендуется удалять кондилом на интимных органах дома самостоятельно. Это опасно и неэффективно. Даже аптечные средства, такие как Солкодерм, Кондилин и Подофиллин, согласно инструкции, должны применяться в области гениталий только медицинскими работниками. При самостоятельном использовании в домашних условиях производитель не гарантирует безопасности лекарства, поэтому действовать придется на свой страх и риск. 
С целью противорецидивной терапии используются препараты на основе человеческого интерферона и противовирусные средства (Изопринозин, Ацикловир). Принимают их строго по назначению врача, так как неправильное лечение ухудшит ситуацию.
В качестве поддерживающей терапии нередко назначаются местные препараты, которые наносятся на кожу гениталий после удаления кондилом:
- крем Алдара,
- мазь Виферон,
- спрей Эпиген Интим,
- гель и спрей Панавир.
Для устранения самих кондилом народные средства не подходят. Однако альтернативная медицина располагает множеством рецептов, обладающих общеукрепляющим и иммуностимулирующим действием. Правильно составленный курс приема натуральных стимуляторов позволит избежать возвращения болезни.
В лечении кондиломатоза применяется:
- мед и продукты пчеловодства,
- мумие,
- элеутерококк, родиола розовая, эхинацея, шиповник, лимонник китайский.
Растительные иммуномодуляторы можно приобрести в аптеках в виде настойки или сухой травы. Применяют их по инструкции курсом не менее 14 дней. По необходимости лечение повторяют после 30-дневного перерыва.
Мумие продается в таблетках, капсулах или в жидком виде. Рекомендуется принимать препараты в дозировке 200 мг действующего вещества дважды в день в течение месяца.
Суппозитории с мумие, вагинальные и ректальные, используют при соответствующих формах кондиломатоза на ночь курсом в 10 дней.
Профилактика папилломатоза
Самый эффективный способ защиты от ВПЧ – вакцинация. Сегодня практически все клиники предлагают прививки от наиболее распространенных типов вируса – 6, 11, 16, 18. Вакцинация одновременно является профилактикой злокачественных опухолей, провокаторами которых является папилломавирус. 
К другим мерам защиты от заразы относится соблюдение гигиены, укрепление иммунитета и лечение хронических заболеваний.
Аногенитальные бородавки (АГБ), известные также как венерические бородавки, представляют собой доброкачественные новообразования. Они имеют вирусную этиологию, то есть причиной их появления становится инфицирование одной из разновидностей вируса папилломы человека (ВПЧ), которых известно более ста. Данная разновидность вызывается вирусами ВПЧ типа 6 или 11. Число людей, зараженных ими, достаточно велико, но в большинстве случаев они являются только вирусоносителями – внешние проявления заболевания наблюдаются лишь у 1-2 из 100 инфицированных.
Причины аногенитальных бородавок

Заражение папилломавирусом в подавляющем большинстве случаев происходит через половые контакты, однако не исключено и бытовое заражение
Венерические бородавки чаще всего локализуются на половых органах – у мужчин в зоне головки и непосредственно на коже полового члена, у женщин в области половых губ и промежности, – либо вблизи анального отверстия. Иногда зоной локализации становится кожа мошонки, а также слизистая ануса, стенки влагалища или мочеиспускательный канал (уретра).
Классификация
В зависимости от зоны локализации АГБ подразделяются на:
- внешние, образующиеся на наружной сухой дерме (ствол полового члена у мужчин, половые губы у женщин);
- вагинальные, размножающиеся на слизистой у входа во влагалище;
- анальные, занимающие слизистую оболочку заднего прохода вблизи анального отверстия;
- эндоуретральные, колонизующие область уретры;
- кондиломы шейки матки, с локализацией в одноименной зоне.
На фото аногенитальная бородавка выглядит как новообразование, имеющее дольчатое строение, подобно цветной капусте.
Те из них, что расположены на слизистых тканях (папулезные), имеют куполообразную форму, красноватый цвет, напоминающий сырое мясо, и мягкую консистенцию.
Для располагающихся на поверхности наружного эпидермиса кератонических кондилом характерно плотное строение и шершавая ороговевшая поверхность, как у обычных бородавок, встречающихся на коже рук.
Размеры отдельных новообразований составляют от 1 до 4 мм в диаметре. Они выступают над поверхностью кожи на 0,5 – 1,5 см. Объединяясь в колонии, бородавки могут занимать достаточно большие участки.
Также аногенитальные бородавки могут иметь вид пятен различного цвета – серовато-белого, розовато-красного или красно-коричневого. Они бывают как единичными, так и множественными, и располагаются на слизистой оболочке гениталий.
Код по МКБ-10
В 2007 году Всемирной организацией здравоохранения был сформирован единый перечень всех известных в официальной медицине заболеваний человека, получивший наименование Международной классификации болезней (МКБ). Каждая патология в нем обозначена индивидуальным буквенно-цифровым кодом в соответствии с тем, к какой группе заболеваний она принадлежит. Перечень обновляют примерно раз в год, и на сегодняшний день врачи используют его десятый вариант.
Аногенитальные венерические бородавки в Международной классификации болезней МКБ-10 обозначены шифром А63.0, где А – группа инфекционных и паразитарных болезней, а 63 – болезни, передающиеся преимущественно половым путем.
Диагностические методики

Больные аногенитальными бородавками должны обязательно пройти дополнительные обследования на наличие сифилиса, ВИЧ и других инфекционных заболеваний, передающихся половым путем
Аногенитальные бородавки могут быть обнаружены больными как самостоятельно, так и при прохождении осмотра у гинеколога, уролога, проктолога. Эти специалисты дают рекомендации, к какому врачу обращаться с кондиломами и папилломами аногенитального вида. Обычно пациенты с этой проблемой направляются на консультацию к дерматовенерологам, работающим в кожно-венерологических диспансерах. Примерная стоимость первого приема врача – от 500 до 800 рублей, общая стоимость обследования – до 5 тысяч рублей.
На первом приеме врач, к которому человек обратился с жалобами, выполняет внешний осмотр больного и проводит опрос, чтобы выяснить время и вероятный источник заражения. Затем его посылают на обследование с целью уточнения диагноза. Если оказывается, что пациент имел моногамную сексуальную связь и заразился от постоянного партнера, последний также должен будет сдать все необходимые анализы и пройти курс лечения.
В число диагностических процедур входит:
- Внешний осмотр аногенитальной области с использованием хорошего освещения и увеличительного стекла.
- Осмотр в гинекологическом кресле влагалищной зоны и шейки матки с использованием специальных зеркал.
- Уретроскопия – при обнаружении бородавок в области уретры, с целью определения границы пораженной зоны.
- Проба с 3-процентным раствором уксусной кислоты – после смазывания им пораженных участков аногенитальные бородавки приобретают серовато-белый цвет, который сохраняется в течение нескольких минут.
- Гистологические пробы – при подозрении на злокачественную форму новообразований (рекомендуются при АГБ у лиц 35-40 \-летнего возраста).
- Цитология (исследование проб ткани на клеточном уровне).
- Кольпоскопия – обследование влагалища и шейки матки при помощи кольпоскопа.
АГБ необходимо дифференцировать от таких вариантов нормы, как папулезные ожерелья полового члена (у мужчин) и микропапилломатоз малых половых губ (у женщин). При первом варианте, иногда наблюдаемом у подростков, отдельные папулы диаметром 1-2 мм располагаются вокруг головки полового члена. Они не сливаются, как это бывает с кондиломами, имеют гладкую поверхность без сосудистого рисунка. Микропапилломатоз предполагает наличие симметричных несливающихся папул правильной формы на внутренней стороне половых губ. У некоторых людей в области крайней плоти (мужчины) и вульвы (женщины) располагаются сальные железы, которые также иногда ошибочно принимаются за бородавки.
Лечение средствами традиционной медицины
Для лечения аногенитальных бородавок применяются препараты двух видов: цитотоксического и иммунологического воздействия. Первые оказывают разрушительное действие на ткань бородавки на клеточном уровне, вторые стимулируют естественный иммунитет, помогая организму самостоятельно справиться с вирусом папилломы.
Среди цитотоксических средств можно отметить Подофиллин – 10-25%-ный раствор в этаноле смолы растения, произрастающего в Северной Америке и Гималаях. Производным от Подофиллина является Подофиллотоксин, зарегистрированный в России в двух формах: Кондилин (0,5%-ный раствор) и Вартек (0,15%-ный крем) на основе Подофиллотоксина. Обе формы разрешены для самостоятельного применения пациентами.
5-фторурацил – еще один препарат цитотоксического действия, отрицательно воздействующий на синтез ДНК вируса папилломы человека, вызывающего появление аногенитальных бородавок. Крем для наружного применения на его основе можно заказать в аптеке при наличии рецепта.
Среди иммунологических препаратов для борьбы с АГБ применяются:
Обычно врачи назначают комбинированное лечение – применение фармацевтических средств одновременно с электрохирургическим либо лазерным иссечением бородавок. Иссечение хирургическим скальпелем применяется лишь в исключительных случаях, при удалении аногенитальных бородавок, переродившихся в злокачественную ткань. Оперативное вмешательство всех видов проводится под местной анестезией.
Еще один способ убрать аногенитальные бородавки – криотерапия, позволяющая удалить новообразования с помощью замораживания жидким азотом. Также применяется их прижигание концентрированными растворами щелочей, солей, кислот (таких, как трихлоруксусная кислота или Солкодерм, сочетающий в себе уксусную, щавелевую и молочную кислоты). Все эти процедуры проводятся только по назначению и под контролем врача.

Сок чистотела прекрасно справляется с очищением кожи от различных пигментных пятен, угревой сыпи, лишая, а также бородавок, папиллом и кондилом
Народные средства борьбы с кондиломами допустимы, но перед применением их следует обязательно обсудить со специалистами.
Часто для удаления кондилом используется столовый уксус и сок чистотела. Они наносятся на поверхность бородавок точечными касаниями ватных палочек, чтобы избежать ожога. Народные целители также рекомендуют смазывать бородавки касторовым маслом либо маслом эвкалипта. Следует помнить, что, даже будучи разрешенными к применению, средства народной медицины не должны быть единственным способом лечения – их нужно применять в комплексе с медикаментозными препаратами.
Профилактика венерических бородавок
Любой недуг, в том числе и аногенитальные бородавки, легче предупредить, чем вылечить. Поскольку основной путь передачи вируса, вызывающего появление аногенитальных бородавок, – половой, первое место в ряду профилактических мер занимает избегание незащищенных сексуальных контактов со случайными партнерами. Также необходимо регулярно проходить профилактические осмотры у уролога (мужчины) и гинеколога (женщины), чтобы иметь возможность начать борьбу с АГБ при первых проявлениях недуга.
Важно отказаться от вредных привычек – курения и злоупотребления алкоголем, нормализовать график работы и отдыха, избегать стрессов. Полезно чаще бывать на свежем воздухе и заниматься спортом. Всё это поможет укрепить иммунитет и не допустить размножения вируса папилломы человека в области ануса и гениталий.
Версия: Клинические рекомендации РФ (Россия)
Общая информация
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ АНОГЕНИТАЛЬНЫМИ (ВЕНЕРИЧЕСКИМИ) БОРОДАВКАМИ
Шифр по Международной классификации болезней МКБ-10
А63.0
ОПРЕДЕЛЕНИЕ
Аногенитальные (венерические) бородавки - вирусное заболевание, обусловленное вирусом папилломы человека и характеризующееся появлением экзофитных и эндофитных разрастаний на коже и слизистых оболочках наружных половых органов, уретры, влагалища, шейки матки, перианальной области.


Классификация
Общепринятой классификации не существует.
Этиология и патогенез
Возбудитель заболевания - вирус папилломы человека (ВПЧ) относится к роду папилломавирусов (Papillomavirus), который, в свою очередь, принадлежит к семейству папававирусов (Papavaviridae). Вирусы папилломы человека высоко тканеспецифичны и поражают клетки эпителия кожи и слизистых оболочек. К настоящему времени идентифицировано и описано более 190 типов ВПЧ, которые классифицируются на группы высокого и низкого онкогенного риска в соответствии с их потенциалом индуцировать рак. Международное агентство по изучению рака выделяет 12 типов ВПЧ высокого риска (типы 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59), которые могут потенцировать развитие рака и предраковых поражений различной локализации: шейки матки, вульвы, влагалища, анального канала, пениса, шеи, гортани, ротовой полости.
Аногенитальные бородавки являются наиболее распространенным клиническим проявлением папилломавирусной инфекции, при этом до 90% всех случаев заболевания у мужчин и женщин вызывается 6 и 11 типами ВПЧ. Среднее время между инфицированием ВПЧ и развитием аногенитальных бородавок составляет 11-12 месяцев у мужчин и 5-6 месяцев у женщин.
Папилломавирусная инфекция наиболее часто регистрируется у лиц молодого возраста, имеющих большое число половых партнеров. По данным ВОЗ, 50-80% населения инфицировано ВПЧ, но лишь 5-10% инфицированных лиц имеют клинические проявления заболевания.
Выявляемость ВПЧ значительно варьирует в различных этнико-географических регионах и определяется поведенческими, социально-экономическими, медицинскими, гигиеническими факторами. Географическая вариабельность характерна не только для частоты выявляемости вируса, но и для распределения генотипов ВПЧ. Согласно систематизированному анализу мировых данных, заболеваемость аногенитальными бородавками мужчин и женщин (включая новые случаи и рецидивы заболевания) варьирует от 160 до 289 случаев на 100000 населения, со средним значением 194,5 случаев на 100000 населения, а средний ежегодный уровень выявляемости новых случаев аногенитальных бородавок составляет 137 случаев на 100000 населения среди мужчин и 120,5 случаев на 100000 населения среди женщин.
В Российской Федерации показатель заболеваемости аногенитальными бородавками в 2014 году составил 21,8 случаев на 100000 населения: у лиц в возрасте от 0 до 14 лет – 0,6 случаев на 100000 населения, у лиц в возрасте 15-17 лет - 28,3 случаев на 100000 населения, у лиц в возрасте старше 18 лет - 25,9 случаев на 100000 населения. Однако данные показатели не отражают истинного уровня заболеваемости и являются следствием неполной регистрации новых случаев аногенитальных бородавок.
Клиническая картина
- половой контакт.
У детей:
- трансплацентарный (редко);
- перинатальный;
- половой контакт;
- контактно-бытовой, однако возможность аутоинокуляции и передачи ВПЧ через бытовые предметы остается недостаточно изученной.
КЛИНИЧЕСКАЯ КАРТИНА
Выделяют несколько клинических разновидностей аногенитальных бородавок:
- остроконечные кондиломы;
- бородавки в виде папул;
- поражения в виде пятен;
- внутриэпителиальная неоплазия;
- бовеноидный папулез и болезнь Боуэна;
- гигантская кондилома Бушке-Левенштайна.
– наличие одиночных или множественных образований в виде папул, папиллом, пятен на кожных покровах и слизистых оболочках наружных половых органов;
– зуд и парестезии в области поражения;
– болезненность во время половых контактов (диспареуния);
– при локализации высыпаний в области уретры - зуд, жжение, болезненность при мочеиспускании (дизурия); при обширных поражениях в области уретры – затрудненное мочеиспускание;
– болезненные трещины и кровоточивость кожных покровов и слизистых оболочек в местах поражения.
- остроконечные кондиломы - пальцеобразные выпячивания на поверхности кожных покровов и слизистых оболочек, имеющие типичный “пестрый” и/или петлеобразный рисунок и локализующиеся в области внутреннего листка крайней плоти, головки полового члена, наружного отверстия мочеиспускательного канала, малых половых губ, входа во влагалище, влагалища, шейки матки, паховой области, промежности и анальной области;
- бородавки в виде папул – папулезные высыпания без пальцеобразных выпячиваний, локализующиеся на кератинизированном эпителии наружного листка крайней плоти, тела полового члена, мошонки, латеральной области вульвы, лобка, промежности и перианальной области;
- поражения в виде пятен – серовато-белые, розовато-красные или красновато-коричневые пятна на коже и/или слизистой оболочке половых органов;
- бовеноидный папулез и болезнь Боуэна - папулы и пятна с гладкой или бархатистой поверхностью; цвет элементов в местах поражения слизистой оболочки – бурый или оранжево-красный, а поражений на коже – пепельно-серый или коричневато-черный;
- гигантская кондилома Бушке-Левенштайна - мелкие бородавчатоподобные папилломы, сливающиеся между собой и образующие очаг поражения с широким основанием.
Диагностика
Диагноз аногенитальных бородавок устанавливается на основании клинических проявлений. Для улучшения визуализации аногенитальных бородавок проводится проба с 5% раствором уксусной кислоты, после обработки которым образования некоторое время сохраняют серовато-белую окраску, а сосудистый рисунок усиливается.
Для верификации диагноза могут использоваться лабораторные исследования:
– исследование молекулярно-биологическими методами, позволяющими идентифицировать генотип ВПЧ, определять степень вирусной нагрузки и прогнозировать течение заболевания [1];
– цитологическое и морфологическое исследования, позволяющие исключить онкологическую патологию [2].
В связи с применением в терапии аногенитальных бородавок деструктивных методов дополнительно проводится серологическое исследование на сифилис, ВИЧ, гепатиты В и С.
Консультации других специалистов рекомендованы по показаниям в следующих случаях:
- акушера-гинеколога - с целью диагностики фоновых и диспластических процессов шейки матки, вульвы и влагалища; при ведении беременных, больных аногенитальными бородавками;
- уролога - при внутриуретральной локализации аногенитальных бородавок;
- проктолога - при наличии обширного процесса в анальной области;
- иммунолога - при наличии иммунодефицитных состояний и рецидивировании заболевания.
Дифференциальный диагноз
Дифференциальная диагностика проводится с сифилисом и заболеваниями кожи (контагиозным моллюском, фиброэпителиальной папилломой, себорейным кератозом и др.).
У женщин аногенитальные бородавки необходимо дифференцировать с микропапилломатозом вульвы - физиологическим вариантом, представляющим собой не сливающиеся папулы правильной формы, расположенные симметрично на внутренней поверхности малых половых губ и в области преддверия влагалища.
Сальные железы в области крайней плоти и вульвы у здоровых лиц также часто выглядят как отдельные или множественные папулы серовато-желтого цвета, расположенные на внутренней поверхности крайней плоти и малых половых губах.
Лечение
Показанием к проведению лечения является наличие клинических проявлений заболевания.
При отсутствии аногенитальных бородавок или цервикальных плоскоклеточных интроэпителиальных поражений лечение субклинической генитальной папилломавирусной инфекции не проводится.
Обследование и лечение половых партнеров проводится при наличии у них клинических проявлений заболевания.
Цели лечения:
- деструкция аногенитальных бородавок;
- улучшение качества жизни пациентов.
Общие замечания по терапии
Основным направлением в лечении является деструкция клинических проявлений заболевания. Вне зависимости от применяемого метода деструкции аногенитальных бородавок у 20-30% больных могут развиваться новые поражения на коже и/или слизистых оболочках аногенитальной области.
Показания к госпитализации
Госпитализация показана больным с обширным поражением кожи и слизистых оболочек вследствие деструктивного роста гигантской кондиломы Бушке-Левенштайна с целью хирургического иссечения пораженных тканей.
Методы деструкции аногенитальных бородавок
1. Цитотоксические методы
- подофиллотоксин, крем 0,15%, раствор 0,5% (А) 2 раза в сутки наружно на область высыпаний в течение 3 дней с 4-хдневным интервалом. Крем 0,15 % рекомендуется применять в терапии аногенитальных бородавок, расположенных в анальной области и области вульвы; раствор 0,5% рекомендуется применять в терапии аногенитальных бородавок, расположенных на коже полового члена. Курсовое лечение (не более 4-5 курсов) продолжают до исчезновения клинических проявлений заболевания 3.
Подофиллотоксин не рекомендуется применять в терапии аногенитальных бородавок, расположенных на слизистой оболочке прямой кишки, влагалища, шейки матки, уретры.
2. Химические методы
- 1,5% раствор цинка хлорпропионата в 50% 2-хлорпропионовой кислоте, раствор для наружного применения (С) наносится с помощью деревянного шпателя с заостренным наконечником (на аногенитальные бородавки диаметром от 0,1 до 0,5 см) или стеклянным капилляром (на аногенитальные бородавки диаметром свыше 0,5 см). Перед нанесением препарата обрабатываемую поверхность предварительно обезжиривают 70% спиртовым раствором для лучшего проникновения препарата. Раствор наносят на высыпания однократно до изменения окраски тканей на серовато-белый. В ряде случаев для достижения полной мумификации ткани аногенитальных бородавок требуется проводить до 3 сеансов нанесения кратностью 1 раз в 7-14 дней [10, 11].
- комбинация азотной, уксусной, щавелевой, молочной кислот и тригидрата нитрата меди, раствор для наружного применения (С) наносится однократно непосредственно на аногенитальные бородавки при помощи стеклянного капилляра или пластмассового шпателя, не затрагивая здоровых тканей. Не рекомендуется обрабатывать поверхность, превышающую 4-5 см 2 , перерыв между процедурами составляет 1-4 недели [12].
3. Иммуномодуляторы для местного применения
– имихимод, крем (А) наносится тонким слоем на аногенитальные бородавки на ночь (на 6-8 часов) 3 раза в неделю (через день). Утром крем необходимо смыть с кожи теплой водой с мылом. Курсовое лечение (не более 16 недель) продолжают до исчезновения аногенитальных бородавок [9, 13-15];
– внутриочаговое введение препаратов α-интреферона (В) 17.
Применение интерферонов системного действия (интерферона гамма) рекомендовано при рецидивирующем течении заболевания (А) 22.
4. Физические методы
- электрокоагуляция (В) [24];
- лазерная деструкция (С) [25];
- радиохирургическая деструкция (С) 27;
- криодеструкция (С) [7, 8, 28-31].
Деструкция проводится с предварительной поверхностной или инфильтративной анестезией кожи [32].
5. Хирургическое иссечение (С) показано при обширных поражениях кожи и слизистых оболочек вследствие деструктивного роста гигантской кондиломы Бушке-Левенштайна 30.
Особые ситуации
Лечение беременных
Во время беременности возможна активная пролиферация аногенитальных бородавок.
Лечение беременных осуществляется в сроке до 36 недель беременности с использованием криодеструкции, лазерной деструкции или электрокоагуляции при участии акушеров–гинекологов. При обширных генитальных кондиломах показано оперативное родоразрешение (с целью профилактики кондиломатоза гортани новорожденного) [33].
Лечение детей
Методами выбора лечения аногенитальных бородавок у детей являются физические методы деструкции, не вызывающие токсических побочных реакций.
Требования к результатам лечения
При отсутствии клинических проявлений заболевания пациенты дальнейшему наблюдению не подлежат.
Тактика при отсутствии эффекта от лечения
При рецидивировании клинических проявлений рекомендуется повторная деструкция аногенитальных бородавок на фоне применения неспецифических противовирусных препаратов:
- инозин пранобекс 500 мг перорально 3 раза в сутки в течение 20 дней (А) 36
или
- интерферон гамма 500000 МЕ подкожно 1 раз в сутки через день, на курс 5 инъекций (А) 19.
Профилактика
Для профилактики заболеваний, ассоциированных с ВПЧ, в Российской Федерации зарегистрированы вакцины: двухвалентная, содержащая антигены ВПЧ 16 и 18 типа, и черырехвалентная, содержащая антигены ВПЧ 6,11,16,18 типов. Вакцины с использованием рекомбинантной технологии получены из очищенных капсидных белков L1, которые путем самосборки образуют ВПЧ типоспецифические пустые оболочки или вирусоподобные частицы. Вакцинацию рекомендуется проводить до начала половой жизни [37].
Двухвалентная вакцина используется для профилактики рака и предраковых поражений шейки матки, вульвы, влагалища у женщин в возрасте от 9 до 45 лет.
Четырехвалентная вакцина используется для профилактики рака и предраковых поражений шейки матки, вульвы, влагалища, анального рака и аногентальных кондилом у женщин, а также для профилактики анального рака и аногенитальных кондилом у мужчин в возрасте от 9 до 26 лет. Вакцина исключительно профилактическая, лечебным эффектом не обладает.
Исследования по эффективности вакцины продемонстрировали, что среди лиц, неинфицированных ВПЧ, четырехвалентная вакцина обеспечивает почти 100% защиту от аногенитальных бородавок, ассоциированных с ВПЧ 6 и 11 типов и около 83% в отношении всех аногенитальных бородавок (А) [38, 39].
Информация
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
| Сила | Описание |
| А | По меньшей мере один мета-анализ, систематический обзор или РКИ, оцененные как 1++ , напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
| В | Группа доказательств, включающая результаты исследований, оцененные как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных как 1++ или 1+ |
| С | Группа доказательств, включающая результаты исследований, оцененные как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных как 2++ |
| D | Доказательства уровня 3 или 4; или экстраполированные доказательства из исследований, оцененных как 2+ |
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.
Читайте также:


