Число больных вич сочетанной с туберкулезом

Туберкулез у ВИЧ-инфицированных – сочетание двух иммунозависимых инфекций – представляет серьезную угрозу жизни человека. Помимо подавления иммунитета, опасность кроется и в лечении: в комбинации токсичных антиретровирусных и противотуберкулезных препаратов. Выявление туберкулезной инфекции на ранних стадиях ВИЧ-инфекции и жесткое соблюдение требований лечения является залогом продления жизни пациента.
Общая информация
Вирус иммунодефицита человека не только ослабляет иммунитет, но поражает различные органы и системы организма, что проявляется аутоиммунными патологиями, оппортунистическими инфекциями и опухолями.
ВИЧ-инфекция протекает стадийно:
- Инкубационный период. Длится от момента проникновения вируса в организм до первых клинических проявлений болезни (от месяца до 3 месяцев).
- Фаза первичных проявлений (бессимптомная — 2А, острая ВИЧ-инфекция — 2Б, острая инфекция с вторичными проявлениями — 2В). Длительность составляет от нескольких недель до нескольких месяцев.
- Субклиническая стадия. От 2-3 до 20 лет.
- Стадия вторичных заболеваний (4А, 4Б, 4В). На 4А стадии через 6-7 лет от момента инфицирования отмечается похудание на 10%, инфекционные поражения кожи и слизистых, рецидивирующие фарингиты, синуситы, герпес zoster. На 4Б стадии спустя 10 лет от заражения – похудание более 10% от первичной массы тела, диарея более месяца, стойкие инфекционные поражения внутренних органов, кожи, локальная саркома Капоши, рецидивирующий опоясывающий герпес. На 4В стадии через 12 лет от инфицирования – кахексия, нейропатии, тотальные инфекционные поражения органов, кожи, слизистых, злокачественные опухоли, менингиты, энцефалиты и пневмонии.
- Терминальная стадия — СПИД.

В подавляющем большинстве случаев активный туберкулез диагностируют на 4-й стадии ВИЧ-инфекции и на стадии СПИДа.
Известно, что туберкулезная инфекция активизируется при недостаточности именно клеточного звена иммунитета, которое и поражается вирусом иммунодефицита человека.
Туберкулез – инфекция-оппортунист при СПИДе, входит в список заболеваний, которые сопровождают ВИЧ и являются его маркерами. Поэтому всем лицам с диагностированным активным туберкулезом показан анализ на ВИЧ.
Особенности течения заболевания
Вирус иммунодефицита человека влияет на темпы развития активного туберкулеза, заражение окружающих людей, клинические проявления, а также смертность.
ВИЧ – наиболее серьезный из известных провокаторов риска активизации скрытого туберкулеза. ВИЧ-инфекция способствует переходу латентного туберкулеза в активный с риском 5-10% в течение года. При этом у лиц, не зараженных ВИЧ, инфицирование микобактерией заканчивается заболеванием с риском 5-10% в течение всей жизни.
В странах, где широко распространена ВИЧ-инфекция, так же часто встречается и туберкулез. При этом окружающие люди заражаются гораздо чаще, так как вирус иммунодефицита в значительной степени подавляет иммунитет, что является причиной более частых открытых форм туберкулезной инфекции у ВИЧ-инфицированных.
По мере течения ВИЧ-инфекции число лимфоцитов снижается, что и обуславливает прогрессию клиники туберкулеза. Симптомы легочной инфекции при ВИЧ определяются количеством Т-лимфоцитов в крови.
Основные симптомы сочетанной инфекции:
- выраженный астенический синдром;
- длительный кашель;
- лихорадка;
- похудание;
- диарея;
- увеличение лимфоузлов верхней половины тела.
На ранней стадии ВИЧ-инфекции, когда число Т-лимфоцитов более 350/мкл, иммунитет способен приостанавливать размножение палочек Коха. На данной стадии у ВИЧ-инфицированных чаще выявляют очаговую форму, а также бессимптомные каверны. Когда клеток становится менее 200/мкл, туберкулез прогрессирует, переходя в инфильтративную, милиарную разновидности. Туберкулез на стадии СПИДа отличается яркой клиникой и выявляется чаще.
Симптомы заболевания туберкулезом на ранней стадии ВИЧ-инфекции имеют схожесть с клиникой вторичного туберкулеза у лиц без ВИЧ. Отмечается бактериовыделение, положительные результаты микроскопического исследования, каверны. Клиника при СПИДе, наоборот, напоминает первичный туберкулез у пациентов без ВИЧ, а именно —отсутствие бактериовыделения. При выраженной степени иммунодефицита, когда количество Т-лимфоцитов достигает критического уровня, возрастает риск развития диссеминированного внелегочного распространения палочек Коха.

Нередко эти две болезни сопровождаются пневмоцистной пневмонией, грибковым поражением пищевода, криптококковым менингитом.
Принципы лечения
Пациентов с сочетанной инфекцией подразделяют на 2 группы:
- с положительной туберкулиновой пробой;
- с активным туберкулезом.
Лечение — профилактическое или химиотерапия — назначается в зависимости от статуса. В терапии туберкулеза важна приверженность пациента к лечению: соблюдение режима, регулярный прием лекарств продлевают жизнь.
Профилактическое лечение включает прием Изониазида сроком 6 месяцев. Учитывая нарушение метаболизма витамина В6 в организме при приеме Изониазида, одновременно назначаются препараты пиридоксина. Таким образом удается предотвратить нейропатию, которую усугубляет и ВИЧ-инфекция.
Основным препаратом химиотерапии при комбинации туберкулеза и ВИЧ-инфекции является Рифампицин, применение которого позволяет увеличить продолжительность жизни пациентов и снизить смертность.
Курс химиотерапии назначается параллельно с антиретровирусным лечением, направленным на подавление репликации вируса иммунодефицита человека. Начальная фаза лечения инфекции легких длится 2-3 месяца, основная фаза – 4-5 месяцев.
Нередко активный туберкулез выявляют раньше, чем ВИЧ, вирусная инфекция находится при этом на запущенной стадии. В таких ситуациях нельзя одновременно применять антиретровирусную терапию и противотуберкулезные антибиотики. Начинают химиотерапию, а затем противовирусное лечение. Это позволяет:
- снизить выраженность побочных эффектов;
- избежать взаимодействия препаратов;
- снизить вероятность нарушения режима лечения;
- снизить вероятность клинического обострения ВИЧ-инфекции после временного улучшения на фоне противовирусной терапии.
В процессе химиотерапии определяют уровень Т-лимфоцитов, чтобы понять, когда начинать антиретровирусное лечение. К нему приступают при падении Т-клеток ниже 350 в микролитре.
Стандартный режим лечения – высокоактивная антиретровирусная терапия (ВААРТ) — назначение трех противовирусных препаратов. Учитывают их токсичность, частоту приема и эффективность. Чем реже необходимо принимать таблетки, тем выше приверженность к лечению и шансы на успех.
Рифампицин меняет метаболизм лекарственных средств в печени, снижая их эффективность, поэтому дозировку некоторых противовирусных средств (ингибиторов протеаз) корректируют. При хронической диарее, которая часто сопутствует ВИЧ-инфекции, противотуберкулезные антибиотики вводят парентерально. Для профилактики других оппортунистических инфекций назначаются противогрибковые и противопротозойные средства.
Основными осложнениями сочетанного лечения являются токсический гепатит и панкреатит.
Прогноз
Успех лечения определяется:
- стадией вирусной инфекции;
- количеством лимфоцитов в крови;
- возможностью принимать назначенные препараты, проявлением побочных эффектов;
- приверженностью пациента к лечению, соблюдением режима ВААРТ и химиотерапии;
- наличием отягощающих факторов (потребление инъекционных наркотиков, алкоголизм).
При условии соблюдения режима химиотерапии и приема всего курса антибиотиков прогноз благоприятный. Несоблюдение режима гарантирует формирование устойчивых штаммов микобактерий.
Если ВИЧ, туберкулез сочетаются вместе с полирезистентностью, пациенты живут не более 1-2 лет, так как при множественной или широкой лекарственной устойчивости палочек Коха прогноз неблагоприятный. При выраженных побочных эффектах, развитии гепатита вследствие токсичности препаратов и невозможности принимать антибиотики назначенным курсом шансы на выживание уменьшаются.
Прогноз лечения туберкулеза легких при ВИЧ-инфекции на 4А, 4Б стадиях относительно благоприятный. Минимальные побочные эффекты от препаратов, чувствительность палочек Коха к антибиотикам, приверженность лечению, отсутствие отягощающих факторов позволяют приостановить размножение микобактерий на несколько лет.
Полезное видео
О взаимодействии между туберкулезом и ВИЧ можно узнать в этом видео:
Заключение
Вирус иммунодефицита человека является фактором, резко повышающим риск развития активного туберкулеза. Приблизительно в 30% случаев последний является причиной смерти у лиц с ВИЧ-инфекцией. Раннее выявление и активная терапия туберкулеза у пациентов с иммунодефицитом значительно снижают уровень смертности.
Эпидемиологическая ситуация по туберкулезу в сочетании с ВИЧ-инфекцией весьма напряженная. Ежегодно выявляется много новых случаев туберкулеза у ВИЧ-инфицированных людей и, к сожалению, в перспективе таких случаев будет больше, так как увеличивается как число ВИЧ-инфицированного населения, так и увеличивается число жителей, у которых растет стаж ВИЧ-инфицирования. При надлежащем отношении к своему здоровью, своевременном обследовании и регулярном наблюдении и лечении как у врача-специалиста по ВИЧ-инфекции, так и у фтизиатра пациент в большинстве случаев справляется с туберкулезом и снимается с учета по выздоровлении и истечении срока наблюдения. Ну, а для тех, кому свое здоровье не дорого, расплата неминуема. К сожалению, время не имеет обратного движения, прошлое не вернуть и не исправить. Ну, а теперь немного о проблеме.
Статистика проста. Риск заболевания туберкулезом населения, не имеющего ВИЧ-инфекции, составляет 10 % в течение жизни, такой же риск у ВИЧ-инфицированных лиц, имеющих в организме возбудителя туберкулеза – 10% в течение года. К сожалению, по мере увеличения лиц, имеющих в организме ВИЧ-инфекцию и продолжительности их жизни, у последних постепенно падает иммунитет. А это приводит к заболеванию их туберкулезом и большинство из них умирает именно от туберкулеза. Поэтому очень важно знать простые правила, соблюдение которых позволит ВИЧ-инфицированным лицам жить долго и счастливо.
Подход к выявлению туберкулеза у ВИЧ-инфицированных лиц (взрослых и детей) мало отличается от такового у неинфицированных. Однако эффективность такого подхода у лиц с ВИЧ-инфекцией имеет свои особенности по разным причинам:
Клинические проявления у ВИЧ-инфицированных, схожие с туберкулезом легких, могут быть связаны и с другими болезнями, и поэтому они менее специфичны для туберкулеза, чем у лиц с ВИЧ-негативным статусом.
Туберкулиновые кожные пробы у ВИЧ-позитивных лиц при снижении показателей иммунитета обладают меньшей чувствительностью, чем у ВИЧ-негативных.
ВИЧ-инфицированные лица чаще, чем ВИЧ-негативные, могут иметь болезни легких, вызванные несколькими причинами, что может маскировать ответ на противотуберкулезную терапию.
У ВИЧ-инфицированных лиц рентгенологические изменения в легких при туберкулезе могут быть схожими с другими вторичными болезнями, что затрудняет интерпретацию полученной рентгенологической картины специалистами лучевой диагностики.
Туберкулез, развивающийся у пациентов при значительном уменьшении показателей иммунитета (CD4-лимфоцитов менее 200 клеток), часто носит генерализованный характер с одновременным поражением нескольких систем и органов.
Большинство ВИЧ-инфицированных детей заражаются вирусом во время беременности. Поэтому максимальная распространенность ВИЧ-инфекции у детей приходится на детей до 5-и летнего возраста. Эт та возрастная группа,в которой наиболее сложно выяснить причину острой или хронической болезни легких, в том числе и туберкулеза.
У ВИЧ-инфицированных детей чаще встречаются другие хронические или острые легочные болезни, чем у ВИЧ-негативных.
Отсюда понятно, как следует организовать поиск больных туберкулезом у ВИЧ-инфицированного населения. Все лица, независимо от возврата, при выявлении ВИЧ-инфекции, должны быть обследованы на выявление туберкулеза. Также все больные туберкулезом должны быть обследованы на выявление ВИЧ-инфекции.
Поиск больных туберкулезом у ВИЧ-инфицированных включает несколько этапов.
Отбор лиц с клинико-рентгенологическими признаками, подозрительными на туберкулез, осуществляется следующим образом:
- активно (флюорографическое обследование у взрослых и постановка пробы Манту с 2 ТЕ стандартного туберкулина или с препаратом Диаскинтест у детей).
ВИЧ-инфицированные лица относятся к медицинской группе риска по туберкулезу, и им необходимо обследование на выявление туберкулеза при взятии на учет и в дальнейшем регулярно 2 раза в год. Подросткам с 15 лет и старше и взрослым – флюорографическое обследование, детям 1-7 лет – проба Манту с 2 ТЕ стандартного туберкулина, а с 8 до 15 лет – проба Манту с препаратом диаскинтест.
Однако по мере уменьшения числа CD4-лимфоцитов (особенно когда CD4-лимфоцитов менее 200 клеток) флюорографическое выявление туберкулеза легких менее информативно. Это связано с тем, что начало и течение туберкулеза у ВИЧ-инфицированных лиц отличаются от его начала и течения у лиц с сохранившимся иммунитетом.
Туберкулез у ВИЧ-инфицированных с низкими показателями иммунитета (СД4-лимфоциты менее 200) туберкулез может протекать как воспаление легких с острое началом, бурным и быстрым развитием болезни. Также уменьшается и чувствительность к туберкулину.
- по активному поиску 4-х проявлений туберкулеза у ВИЧ-инфицированных лиц: кашель, лихорадка, ночная потливость и потеря массы тела. Поиск должен быть при каждом обращении пациента за медицинской помощью в любое медицинское учреждение. При выявлении этих проявления болезни указанные пациенты должны быть обследованы на выявление туберкулеза. Для этого им назначается внеочередное лучевое обследование (рентгенография или флюорография) по клиническим показаниям, 3-х кратное исследование мокроты на КУМ и посев на выявление возбудителя туберкулеза и направление на обследование к фтизиатру.
При отсутствии всех описанных проявлений болезни наличие туберкулеза у ВИЧ-инфицированного человека маловероятно.
В целях предупреждения заболевания туберкулезом ВИЧ-инфицированных лиц важно регулярное наблюдение врача-инфекциониста, отслеживание показателей иммунитета и при уменьшении клеток СД4-лимфоцитов до 200 или ниже, наряду с приемом антиретровирусных препаратов, назначенных врачом-инфекционистом одновременно в течение 3-5 мес. принимать противотуберкулезные препараты.
Это реальная возможность существенно уменьшить риск заболевания туберкулезом ВИЧ-инфицированных лиц.
Все зависит от человека.

Как следует из заявлений Дмитрия Медведева и Вероники Скворцовой, чтобы остановить быстрое распространение в нашей стране ВИЧ-инфекции, на борьбу с ней уже с 2016 г. выделяются огромные дополнительные средства. В том числе это относится и к лечению ВИЧ-инфицированных больных, страдающих туберкулезом, доля которых среди больных СПИДом стремительно растет и приближается к 50%. Но не случится ли так, что многие миллионы рублей, которые запланировано потратить на химиопрофилактику туберкулеза у ВИЧ-инфицированных пациентов, будут потрачены впустую?


— Я бы уточнила: туберкулез на поздних стадиях ВИЧ-инфекции несомненно является исключительно опасным при несвоевременном выявлении, неинформированности больных ВИЧ-инфекцией о показаниях к незамедлительному обращению за медицинской помощью в этот период болезни и нарушении противоэпидемических требований при оказании медицинской помощи этим больным. Демонстрируют сложность ситуации статистические данные. Показатель заболеваемости туберкулезом, сочетанным с ВИЧ-инфекцией, в России за 16 лет увеличился в 53 раза, с 0,2 на 100 тысяч населения в 1999 году до 9,8 в 2014 году; а показатель распространенности активного туберкулеза, сочетанного с ВИЧ-инфекцией, — с 0,4 до 26. Иначе говоря, в 73 раза! Туберкулез все чаще становится непосредственной причиной смерти в условиях глубокого иммунодефицита, обусловленного ВИЧ-инфекцией. В 2008 году на долю туберкулеза приходилось 76% всех случаев смерти больных на поздних стадиях ВИЧ-инфекции, а в 2014 — уже 87%.
ВОЗ определяет борьбу с туберкулезом среди больных ВИЧ-инфекцией одним из приоритетных направлений в здравоохранении, при этом отмечает, что крайне важен охват эпидемиологическим надзором больных туберкулезом, сочетанным с ВИЧ-инфекцией, причем особенно социально неблагополучных больных. В настоящее время в нашей стране разрабатывается стратегия борьбы с туберкулезом, сочетанным с ВИЧ-инфекцией. Эта работа очень актуальна и требует оптимизации.
— А в чем вы видите причины роста в нашей стране заболеваемости туберкулезом среди больных ВИЧ-инфекцией?
— Основной причиной роста заболеваемости является прогрессирование иммунодефицита у больных ВИЧ-инфекцией, уже инфицированных микобактериями туберкулеза. Но кроме этой причины есть обстоятельства, на которые мы вполне можем повлиять. Изучив подходы к организации противотуберкулезной помощи больным ВИЧ-инфекцией в регионах, мы нашли недостатки в противоэпидемической и профилактической работе, которые можно устранить. Примеры. В 2014 году 8% больных туберкулезом, сочетанным с ВИЧ-инфекцией, имели в семье ВИЧ-больных, однако мы не нашли в информационных материалах, предоставляемых таким пациентам, сведений о мерах профилактики туберкулеза в семье. В России растет заболеваемость туберкулезом среди детей на ранних стадиях ВИЧ-инфекции. В прошлом году туберкулезом заболели 143 ребенка, из них почти половина имела ранние стадии ВИЧ-инфекции, то есть туберкулез у них развился не в связи с иммунодефицитом, а вследствие контакта детей с больными туберкулезом. В этих условиях очень важно усилить контроль выполнения противоэпидемических требований, изолировать детей из очагов инфекции, а также активизировать работу по профилактике туберкулеза, включая химиопрофилактику. Последнюю важно проводить только под контролем медицинских или социальных работников.
— Из ваших слов я понял, что играющая ключевую роль для решения обсуждаемой нами проблемы профилактика и химиопрофилактика туберкулеза у больных ВИЧ-инфекцией сейчас проводится неправильно?
— Поясните, пожалуйста, подробнее эти положения.
— Охватить 50% больных ВИЧ-инфекцией химиопрофилактикой туберкулеза согласно индикаторам, определенным Минздравом России, проблематично. Как известно, среди выявленных в стране лабораторным методом больных ВИЧ-инфекцией 30% не встают на диспансерный учет в региональные центры СПИД (ЦСПИД) или учреждения, выполняющие их функции на муниципальном уровне, а более 12% больных, встав на учет, диспансеризацию не проходят. Среди впервые выявленных их доля составляет около 10%. Таким образом, уже около половины больных ВИЧ-инфекцией являются недоступными для химиопрофилактики туберкулеза.
— А разве нельзя проводить эти мероприятия принудительно?
— Федеральный закон от 30.03.1995 года № 38 разрешает приглашение больных ВИЧ-инфекцией в медицинские учреждения только на добровольной основе. Без согласия больного информацию о его заболевании ВИЧ-инфекцией нельзя сообщать даже его родственникам и близким.
— Ольга Петровна, а чем должна отличаться химиопрофилактика у социально трудных больных?
— Прежде всего тем, что им нельзя выдавать на руки противотуберкулезные препараты для бесконтрольного их приема. Ведь помимо того, что более половины больных ВИЧ-инфекцией, относящихся к группе риска заболевания туберкулезом, лица социально неадаптированные, употребляющие наркотики, у 9% больных на поздних стадиях ВИЧ-инфекции зарегистрирована энцефалопатия, обусловленная ВИЧ-инфекцией. Именно поэтому коллеги обеспокоены указаниями широкого охвата больных ВИЧ-инфекцией химиопрофилактикой туберкулеза. Чтобы добиться регламентированного 50%-ного охвата пациентов химиопрофилактикой, придется выдавать противотуберкулезные препараты для самостоятельного приема, в том числе и явно недисциплинированным больным, которые не будут их принимать регулярно. А препараты им выдавать будут, поскольку уже сейчас в регионах планируются закупки этих препаратов на 50% больных ВИЧ-инфекцией.
Кроме того, для многих больных, которые все-таки будут принимать регламентированные препараты регулярно, их применение окажется бесполезным, так как почти у половины заболевающих туберкулезом выявляется первичная лекарственная устойчивость, и именно к тем средствам, которые и планируется выдавать для химиопрофилактики, то есть к изониазиду и рифампицину. Первичную лекарственную устойчивость к этим основным противотуберкулезным препаратам в среднем по стране уже имеют более 42% больных туберкулезом, сочетанным с ВИЧ-инфекцией. В пенитенциарных же учреждениях эта доля составляет 55%, а по отдельным регионам — достигает 70%. К тому же, если более глубоко рассматривать рекомендуемые в проекте инструкции и схемы применения препаратов для химиопрофилактики туберкулеза, то они построены без учета основных принципов их назначения. Рифампицин вообще нельзя назначать одновременно с ингибиторами протеазы, которые входят в основную схему антиретровирусной терапии, как раз той, которую назначают при снижении иммунитета, именно в период, когда и бывает показана химиопрофилактика туберкулеза. Кроме того, изониазид предлагается давать в малых дозировках или один раз в неделю, хотя в инструкции к использованию этого лекарства такое не допускается.
— При сочетании у больного ВИЧ-инфекции и туберкулеза обе болезни лечит один и тот же врач?
— Антиретровирусную терапию назначает инфекционист, а противотуберкулезную — фтизиатр, прошедшие подготовку по этой тематике. Химиопрофилактику туберкулеза должен назначать только врач-фтизиатр. Главным при организации противотуберкулезной помощи больным ВИЧ-инфекцией является разделение эпидемически опасных потоков больных. То есть больные ВИЧ-инфекцией, имеющие иммунодефицит, и больные туберкулезом, выделяющие в окружающею среду возбудителей, устойчивых к противотуберкулезным препаратам, не должны контактировать при получении лечебной помощи. Прием противотуберкулезных препаратов должен проходить под контролем медицинского персонала или социальных работников.
— А как при выполнении химиопрофилактики правильно организовать маршрутизацию больных ВИЧ-инфекцией, чтобы снизить вероятность их заражения туберкулезом?
— Очень плохо то, что для химиопрофилактики туберкулеза больных ВИЧ-инфекцией нередко, несмотря на иммунодефицит, направляют в противотуберкулезные учреждения, то есть в очаги туберкулезной инфекции. Анализ организации диагностики туберкулеза также показывает, что нередко при осуществлении таких мероприятий создаются условия для его распространения среди больных ВИЧ-инфекцией. В частности, для исключения туберкулеза пациентов с тяжелым иммунодефицитом нередко госпитализируют в диагностические отделения противотуберкулезных отделений, где часть больных имеет еще не диагностированный туберкулез и бактериовыделение. Нередко всех больных ВИЧ-инфекцией для диагностики и лечения туберкулеза госпитализируют в одно отделение, в то время как лиц без ВИЧ-инфекции — раздельно в зависимости от бактериовыделения и показаний для госпитализации. Такой порядок, несомненно, усугубляет эпидемиологическую ситуацию по туберкулезу среди больных ВИЧ-инфекцией. Учитывая особую эпидемиологическую опасность контакта для лиц с тяжелым иммунодефицитом с больными туберкулезом, необходимо обеспечить порядок организации и оказания противотуберкулезной помощи больным ВИЧ-инфекцией, сводящий к минимуму такую возможность.
Лечебную помощь больным туберкулезом, сочетанным с ВИЧ-инфекцией, следует оказывать в отделениях, формируемых с учетом наличия у пациентов бактериовыделения и лекарственной устойчивости. Для их лечения в противотуберкулезном стационаре должны быть выделены ставки врача-фтизиатра и врача-инфекциониста. На эти должности врачей рекомендуется назначать только после соответствующего усовершенствования по вопросам лечебно-диагностической помощи больным ВИЧ-инфекцией. Завершение лечения туберкулеза на амбулаторном этапе при стойком отсутствии бактериовыделения у больных ВИЧ-инфекцией должны проводить врачи-фтизиатры только на базе учреждений, оказывающих специализированную помощь больным ВИЧ-инфекцией.
№ 741 - 742
25 сентября - 8 октября 2017
Понравилась статья? Поделитесь с друзьями:
Эпидемическая ситуация по туберкулезу среди лиц с ВИЧ-инфекцией в Российской Федерации
Последние годы отмечается существенный рост распространения сочетания туберкулеза и ВИЧ-инфекции[2]. Прогрессирование ВИЧ-инфекции нередко приводит к развитию туберкулеза среди лиц, ранее инфицированных микобактериями туберкулеза (МВТ).
Цель исследования: определить влияние ВИЧ-инфекции на развитие эпидемического процесса при туберкулезе в России.
Материалы и методы
Результаты исследования
Растет показатель заболеваемости туберкулезом при сочетании с ВИЧ-инфекцией среди постоянного населения России: 2009 г. - 4,4; 2014 г. - 7,4; 2015 г. - 8,2 на 100 тыс. населения. Среди постоянных жителей, вставших на учет в 2015 г., 17,3% пациентов с туберкулезом были ВИЧ-позитивными (2009 г. - 6,5%; 2014 г. - 15,1%).
Заболеваемость туберкулезом среди пациентов с ВИЧ-инфекцией (постоянное население, 2015 г.) составила 2043,1 на 100 тыс. (рис. 1), что в 43,5 раза больше, чем в среднем среди населения России (47,0 на 100 тыс.).
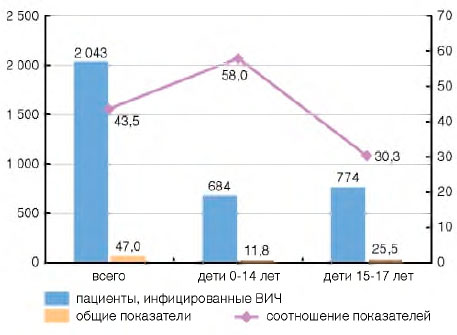
Рисунок 1. Заболеваемость туберкулезом постоянного населения Российской Федерации в 2015 г. (на 100 тыс. населения): всего и пациентов, инфицированных ВИЧ
В 2014 г. наступил перекрест показателей заболеваемости туберкулезом и ВИЧ-инфекцией среди всего населения страны (рис. 2). Впервые больных ВИЧ-инфекцией стало выявляться больше, чем пациентов с впервые зарегистрированным туберкулезом.
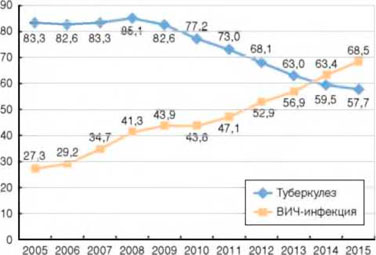
Рисунок 2. Заболеваемость туберкулезом и ВИЧ-инфекцией (на 100 тыс. населения)
Показатель смертности от туберкулеза в 2015 г. по сравнению с 2005 г., когда отмечался пик показателя, снизился в 2,5 раза (с 22,6 до 9,2 на 100 тыс.). При этом в 2015 г. отмечался рост показателя смертности от туберкулеза в Дальневосточном ФО на 2,4% (с 16,7, до 17,1 на 100 тыс.), где ВИЧ-инфекция влияет на эпидемический процесс при туберкулезе в наименьшей степени, и еще в 12 субъектах России.
Впервые в 2015 г. смертность от ВИЧ-инфекции превысила показатель смертности от туберкулеза (рис. 3).
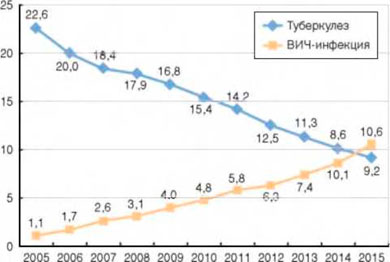
Рисунок 3. Смертность от туберкулеза и ВИЧ-инфекции (на 100 тыс. населения)
Доля туберкулеза как причины смерти в структуре смертности населения РФ от инфекционных и паразитарных болезней сокращается: 2005 г. - 82,8%; 2014 г. - 45,0%; 2015 г. - 39,2% (рис. 4). Доля туберкулеза как причины смерти в структуре смертности населения России от всех причин также сокращается: 2005 г. - 1,40%; 2014 г. - 0,77%; 2015 г. -0,71%.
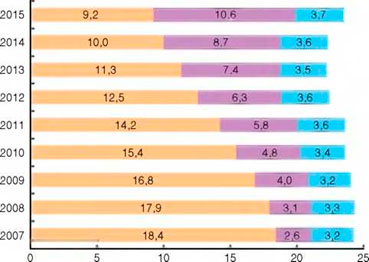
Рисунок 4. Смертность от некоторых инфекционных и паразитарных болезней в России (на 100 тыс. населения): с Крымским ФО с 2015 г.
Одновременно в структуре смертности населения России от инфекционных и паразитарных болезней растет доля умерших от ВИЧ-инфекции как причины смерти: 2005 г. - 3,9%; 2014 г. - 39,1%; 2015 г. - 45,2%. В структуре смертности населения России от всех причин доля ВИЧ-инфекции также увеличивается: 2005 г. - 0,07%; 2014 г. - 0,66%; 2015 г. - 0,81%.
ВИЧ-инфекция в молодом трудоспособном возрасте (18-44 года) выходит на одно из первых мест в структуре смертности населения России (рис. 5). От ВИЧ-инфекции (2015 г.) в возрасте 18-44 года умирает больше (6,9%), чем от заболеваний органов дыхания (4,0%) и нервной системы (1,9%), ишемической болезни сердца (5,4%), цереброваскулярных болезней (2,9%), туберкулеза (3,1%). Женщины от ВИЧ-инфекции в данном возрасте умирают чаще (8,4%), чем от заболеваний органов дыхания (4,3%), ишемической болезни сердца (3,7%), цереброваскулярных болезней (3,6%), болезней нервной системы (2,4%), туберкулеза (2,8%). Мужчины от ВИЧ-инфекции умирают чаще (6,4%), чем от злокачественных новообразований (4,5%), ишемической болезни сердца (6,0%), цереброваскулярных болезней (2,7%), болезней органов дыхания (3,9%) и нервной системы (1,7%), туберкулеза (3,2%).
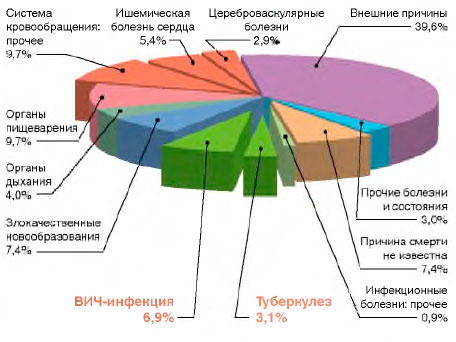
Рисунок 5. Структура смертности в России (2015 г.) населения молодого трудоспособного возраста (18-44 года)
Наблюдается рост общей летальности состоявших на учете пациентов с туберкулезом: 2012 г. - 11,6%; 2013 г. - 12,0%; 2014 г. - 12,5%; 2015 г. - 12,9%. При этом в структуре летальности сокращается доля пациентов, причиной смерти которых был туберкулез: 2012 г. - 49,2%; 2013 г. - 46,4%; 2014 г. - 42,7%; 2015 г. -39,1%.
В 2015 г. в смертность от ВИЧ-инфекции включали также пациентов с удовлетворительными показателями иммунитета на фоне ВИЧ-инфекции, когда число клеток CD4 было больше 350 и даже больше 500 в 1 мл крови, если у пациента был активный туберкулезный процесс. Отсюда такие быстрые темпы роста смертности от ВИЧ-инфекции. Умерло лиц с сочетанием ВИЧ-инфекции и туберкулеза в 2015 г. 9167 человек, в том числе при поздних стадиях ВИЧ-инфекции - 7394 человека, то есть на 1773 меньше.
В 8 субъектах России в 2015 г. пациенты с туберкулезом умерли от ВИЧ-инфекции на поздних стадиях в большем числе случаев, чем регистрировалась смерть от туберкулеза по Росстату.
В 2015 г. по сравнению с 2014 г. смертность от туберкулеза и от туберкулеза, зарегистрированного как смерть от ВИЧ-инфекции на поздних стадиях, снизилась на 2,7% (с 14,7 до 14,3 на 100 тыс. населения). При этом отмечается рост показателя в Сибирском ФО (+6,0%) и в 24 субъектах Российской Федерации.
Распространенность сочетания туберкулеза и ВИЧ-инфекции ежегодно растет: 2009 г. - 10,2; 2013 г. - 17,5; 2015 г. - 19,7 на 100 тыс. населения. Среди пациентов с туберкулезом, состоявших на учете в противотуберкулезных диспансерах на окончание 2015 г., 15,2% имели ВИЧ-инфекцию (2009 г. - 5,5%; 2014 г. - 12,7%).
Вследствие низкой летальности состоявших на учете пациентов с ВИЧ-инфекцией (2015 г. - 3,8%), которая существенно меньше летальности пациентов с туберкулезом (12,9%), показатель распространенности ВИЧ-инфекции растет быстрыми темпами и начиная с 2008 г. превышает показатель распространенности туберкулеза (рис. 6).
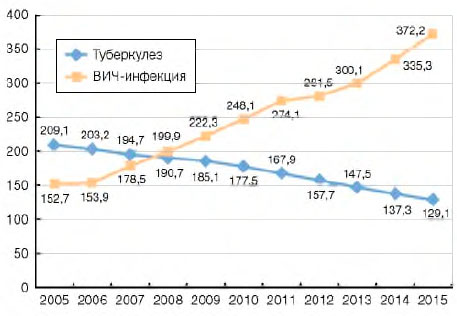
Рисунок 6. Распространенность туберкулеза и ВИЧ-инфекции на окончание года (на 100 тыс. населения)
На конец 2015 г. показатель распространенности туберкулеза среди пациентов с ВИЧ-инфекцией больше, чем в среднем по России в 41 раз (соответственно 5283,7 на 100 тыс. пациентов с ВИЧ-инфекцией и 129,1 на 100 тыс. населения в среднем по России).
Учитывая, что число больных ВИЧ-инфекцией ежегодно увеличивается, а при поздних ее стадиях заболеваемость туберкулезом высока, можно ожидать, что ВИЧ-инфекция не позволит в перспективе существенно снизить показатели заболеваемости и распространенности туберкулеза.
К 2020 г. ВИЧ-инфекция будет у 25% и более впервые выявленных пациентов с туберкулезом. Смертность от туберкулеза, по данным Росстата, будет уменьшаться, а от ВИЧ-инфекции - расти. К 2020 г. в структуре смертности больных ВИЧ-инфекцией причиной смерти до 60% будет туберкулез. А среди умерших пациентов с туберкулезом причиной смерти будет регистрироваться смерть от ВИЧ-инфекции в 1,5 раза чаще, чем смерть от туберкулеза.
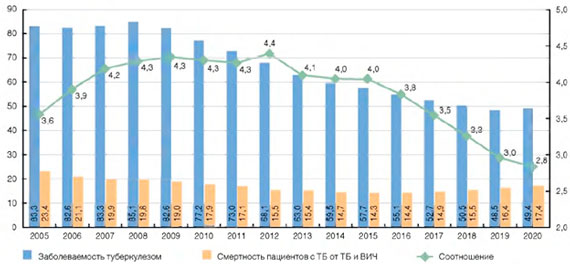
Рисунок 7. Прогноз показателей по туберкулезу в Российской Федерации (на 100 тыс. населения)
Среди состоящих на учете в противотуберкулезных диспансерах на окончание 2015 г. пациентов с туберкулезом больше всего пациентов с сочетанием туберкулеза и ВИЧ-инфекции в следующих субъектах Российской Федерации: Волгоградская, Иркутская, Кемеровская, Ленинградская, Московская, Новосибирская, Оренбургская, Самарская, Свердловская, Тюменская и Челябинская области, Республика Башкортостан, Ханты-Мансийский автономный округ, Алтайский, Красноярский и Пермский края, Москва и Санкт-Петербург. В этих 18 субъектах России состоят на учете 21142 пациента с сочетанной патологией - 73,4% от всех пациентов с коинфекцией, зарегистрированных в России (28821 человек).
За последние годы изменились пути передачи ВИЧ-инфекции, на первый план выходит половой гетеросексуальный путь. Парентеральное введение наркотиков как причина заражения ВИЧ сокращается после преобладания этого пути передачи во второй половине девяностых годов прошлого века и начале двухтысячных годов.
Одной из черт патогенеза ВИЧ-инфекции является гибель CD4 + Т-хелперов, концентрация которых медленно, но неуклонно снижается. У инфицированных ВИЧ CD4 + лейкоциты снижаются тогда, когда вирус прогрессирует. Низкий уровень клеток CD4 + значит, что у пациента снижен иммунитет. Синдром приобретенного иммунодефицита (СПИД) является терминальной стадией ВИЧ-инфекции и развивается у большинства пациентов при снижении числа CD4 + Т-лимфоцитов крови ниже 200 клеток/мл. СПИД - это комплекс вторичных заболеваний (B20-B24), развивающихся у инфицированных ВИЧ в процессе существенного снижения иммунитета, проявляющихся конкретными болезнями, в том числе туберкулезом.
Учитывая вышесказанное и неблагоприятную ситуацию по ВИЧ-инфекции, необходимо менять все разделы работы, прежде всего улучшить профилактику туберкулеза среди контингентов центров СПИДа. Наибольшее внимание необходимо уделить совместной работе противотуберкулезных медицинских организаций и центров СПИДа в субъектах Уральского, Сибирского, Приволжского и Крымского ФО.
Практически все впервые выявленные пациенты с туберкулезом (2014 г. - 95,2%; 2015 г. - 95,4%) и большая часть пациентов (2014 г. - 84,1%; 2015 г. - 84,3%), которые наблюдались в противотуберкулезной службе с активным туберкулезом на окончание года, были обследованы на антитела к ВИЧ (рис. 8).
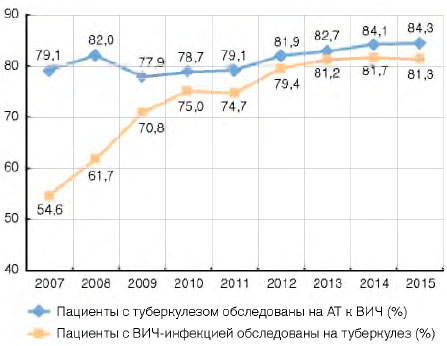
Рисунок 8. Обследование пациентов с ВИЧ-инфекцией на туберкулез и пациентов с туберкулезом на ВИЧ в России (проценты)
При этом надо отметить - пациенты, имеющие туберкулез, не подлежат обязательному медицинскому освидетельствованию на наличие ВИЧ-инфекции. Медицинское освидетельствование пациентов при подозрении на туберкулез и с установленным диагнозом туберкулеза в медицинских организациях должно проводиться добровольно при наличии информированного добровольного согласия на медицинское вмешательство освидетельствуемого лица или его законного представителя.
Несмотря на то что охват обследованиями на туберкулез среди пациентов с ВИЧ-инфекцией, состоящих на учете в центрах СПИДа, растет (2007 г. - 54,6%; 2014 г. - 81,7%; 2015 г. - 81,3%), можно констатировать: не выполняются федеральные нормативные документы[3], в соответствии с которыми пациенты с ВИЧ-инфекцией должны осматриваться на туберкулез 2 раза в год.
С помощью лучевого метода в 2015 г. осмотрено 80,9% ВИЧ-позитивных лиц (2014 г. - 80,6%), метода микроскопии мокроты - 11,9% (2014 г. - 12,3%), метода посева мокроты - 6,3% (2014 г. - 5,5%), метода ПЦР - 2,9% (2014 г. - 2,0%), морфологического метода - 0,8% (2014 г. - 1,0%).
В 2015 г. существенно выросла доля пациентов с ВИЧ-инфекцией, которым проводилась химиопрофилактика туберкулеза (ХП): среди впервые вставших на учет - в 31,1% случаев (2014 г. - 7,7%); в контингентах пациентов, состоящих на учете, - в 14,3% случаев (2014 г. - 5,3%) (рис. 9).
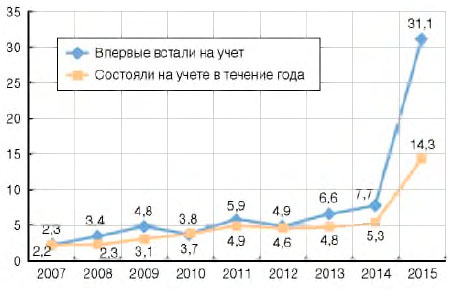
Рисунок 9. Химиопрофилактика туберкулеза инфицированных ВИЧ в России (проценты) среди лиц с ВИЧ-инфекцией
Значение имеет качество проведения ХП. Стадия заболевания или ее классификация определяет стратегию проведения ХП лицам с ВИЧ-инфекцией[4]. ХП назначается пациентам со сниженным иммунитетом при регистрации клеток CD4 менее 350 в 1 мкл. Лучшие результаты по снижению риска развития туберкулеза у больных ВИЧ-инфекцией отмечаются при одновременном приеме противотуберкулезных и антиретровирусных препаратов.
Эффективность противотуберкулезной ХП у пациентов с ВИЧ-инфекцией доказана в рандомизированных контролируемых исследованиях, в том числе в России. В Свердловской области[5] рассчитана экономическая эффективность ХП: 1 рубль, вложенный в полноценно проведенный курс ХП, экономит 220 руб., положенных для лечения туберкулеза у пациентов этой категории. Ни один пациент с ВИЧ-инфекцией, получивший полноценный курс ХП, туберкулезом в 2004-2010 гг. не заболел. Удалось к 2010 г. снизить у указанных контингентов вероятность заболевания туберкулезом в 5,8 раза и смертности от туберкулеза - в 10,6 раза.
Основным критерием эффективности ХП является отсутствие случаев развития активного туберкулеза у лиц, получивших ее, в течение двух последующих лет. О качестве проведения ХП в 2015 г. будем судить в 2016-2017 гг. по показателям заболеваемости туберкулезом контингентов центров СПИДа.
Другая важнейшая проблема профилактики туберкулеза - предотвращение заболеваемости туберкулезом среди детей с ВИЧ-инфекцией. Заболеваемость туберкулезом ВИЧ-позитивных детей в возрасте 0-14 лет (рис. 1) больше среднего показателя по России (постоянное население) в 58 раз (соответственно 683,9 на 100 тыс. пациентов с ВИЧ-инфекцией и 11,8 на 100 тыс. детей в среднем по России); детей в возрасте 15-17 лет - больше в 30 раз (соответственно 773,5 на 100 тыс. пациентов с ВИЧ-инфекцией и 25,5 на 100 тыс. детей в среднем по России).
Из 9532 детей с ВИЧ-инфекцией в возрасте 0-17 лет (на окончание 2015 г.) родились от матерей с ВИЧ-инфекцией 8794 (92,3%) ребенка.
Приказом по Свердловской области (2004 г.) было обеспечено проведение иммунизации детей, рожденных от матерей с ВИЧ-инфекцией или сомнительным результатом иммуноблота на ВИЧ, против туберкулеза вакциной БЦЖ-М в роддоме после принятия комиссионного решения о вакцинации. Через три года после начала действия приказа был проведен эпидемиологический анализ сплошным методом результатов[6]. Получены данные об уменьшении инфицированности МВТ и заболеваемости туберкулезом у детей, рожденных от матерей с ВИЧ-инфекцией.
Положительный опыт, полученный в Свердловской области, позволил убрать ВИЧ-инфекцию у матери из противопоказаний к проведению прививок БЦЖ-М новорожденному в роддоме[7].
На окончание 2015 г. в России от матерей с ВИЧ-инфекцией родилось 145287 детей. От матерей с ВИЧ-инфекцией в 2013-2015 гг. родилось 0,8% детей от числа всех родившихся живыми в роддомах России. Наиболее часто ВИЧ-инфекцию имели родившие в 2015 г. женщины в Иркутской (2,4%), Новосибирской (2,3%), Самарской (2,1%) и Свердловской (2,5%) областях. Родили детей 43% женщин, инфицированных ВИЧ. ВИЧ-инфекция в последующем подтверждена у рожденных матерями с ВИЧ-инфекцией детей: 2009 г. - в 6,7%; 2014 г. - в 6,2%; 2015 г. - в 6,1% случаев.
Тем не менее часть детей, родившихся от матерей с ВИЧ-инфекцией, вакциной БЦЖ в роддоме до сих пор не прививается. Национальный календарь профилактических прививок в полном объеме не выполняется, сокращается доля детей, привитых вакциной БЦЖ в роддомах России: 2005 г. - 89,1%; 2014 г. - 85,5%; 2015 г. - 84,6%.
Заключение
Эпидемическая ситуация по туберкулезу и ВИЧ-инфекции требует направить усилия на решение следующих проблем:
- совместно со специалистами центров СПИДа разобраться с кодированием случаев смерти при наличии туберкулеза у пациентов с ВИЧ-инфекцией;
- усилить меры профилактики ВИЧ-инфекции среди детей и профилактики туберкулеза среди пациентов с ВИЧ-инфекцией, состоящих на учете в центрах СПИДа;
- усовершенствовать нормативные правовые акты в сфере противодействия распространению ВИЧ-инфекции и туберкулеза среди ВИЧ-позитивных лиц в Российской Федерации;
- организовать мониторинг состояния заболеваемости туберкулезом больных ВИЧ-инфекцией в Российской Федерации, а также мероприятий, направленных на предотвращение распространения туберкулеза среди ВИЧ-позитивных лиц, на основании новых форм федерального статистического наблюдения и создания реестра/регистра пациентов с туберкулезом и ВИЧ-инфекцией;
- обеспечить рациональное использование противотуберкулезных препаратов для проведения химиопрофилактики туберкулеза у лиц, живущих с ВИЧ;
- обеспечить квалифицированную диагностику и контролируемое лечение туберкулеза у больных ВИЧ-инфекцией на всех этапах диспансерного наблюдения.
Читайте также:


