Все о чесотке литература
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Центральный научно-исследовательский кожно-венерологический институт МЗ РФ, Москва
Ч есотка – это заразное паразитарное кожное заболевание, которое вызывается чесоточным зуднем Sarcoptes scabiei. Чесотка была известна 4 тысячи лет назад в странах Востока, Китае, а термин “scabies” пришел из древнего Рима.
Большую часть жизни чесоточный зудень проводит в толще кожи, и его морфологический облик обусловлен приспособленностью к внутрикожному паразитизму. Самки чесоточного зудня, которые определяют клиническую картину заболевания, прогрызают ходы в эпидермисе, питаются им, откладывают яйца, а самцы, оплодотворив самок на коже хозяина, погибают.
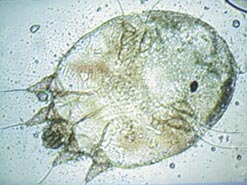
Самка клеща Sarcoptes scabiei имеет овальную черепахообразную форму, размеры 0,3–0,4 мм в длину и 0,25–0,38 мм в ширину, самец в 1,5 раза меньше самки. Ротовые органы клеща несколько выступают кпереди, по бокам находятся 2 пары ножек с присосками и 2 пары задних ножек с щетинками. Яйца зудня овальные, из яиц вылупливаются личинки размером 0,15–0,1 мм, имеющие не 4, как у взрослой особи, а 3 пары ножек, нимфы же морфологически похожи на взрослого клеща, но отличаются меньшими размерами. Оболочки яиц, из которых вылупились личинки, прозрачные, спавшиеся, с продольной трещиной по краю. Данная характеристика стадий превращения чесоточного клеща от личинки до взрослой особи важна для лабораторной диагностики чесотки.
Жизненный цикл чесоточного клеща делится на два периода: репродуктивный и метаморфический. Репродуктивный период протекает в материнском ходе, где самка откладывает яйца, а метаморфический, т.е. развитие от личинки до взрослого клеща – в везикулах, папулах, даже во внешне неизмененной коже. Чесоточный ход служит постоянным источником личинок, обсеменяющих больного. Самки прокладывают ходы на границе рогового и зернистого слоя эпидермиса. Итак, паразитарные элементы расположены в чесоточном ходе следующим образом: в переднем слепом конце хода находится самка, далее одно за другим последовательно отложенные яйца. Продуктивность чесоточного хода в среднем 1 личинка/сут.
Выживаемость извлеченного из чесоточного хода клеща составляет от 3 до 14 дней, губительным для них является уменьшение влажности до 35%, при этом клещи гибнут в течение суток, при температуре 60°С клещи погибают в течение часа, при кипячении – сразу.
За последние два десятилетия заболеваемость чесоткой увеличилась. Причин этому несколько: возросла миграция населения, повысилась восприимчивость к чесоточным клещам, возможно, из–за увеличения числа больных с иммунодефицитами. Не последнюю роль играют 15–30–летние ритмы солнечной активности. Максимум заболеваемости приходится на осенне–зимний период.
Источником заражения является больной чесоткой и его вещи. Чаще заражение происходит непосредственно от больного при тесном контакте (совместное пребывание в постели) или при уходе. Это прямой путь заражения от человека к человеку. Можно заразиться и через вещи (непрямой путь): постельное белье, спальники, полотенца, мочалки. Во влажной среде чесоточный клещ способен выживать до 5 суток.
Инкубационный период составляет в среднем 8 –12 дней, но может быть от нескольких часов до 6 недель, все зависит от количества внедрившихся клещей и от реактивности организма. Первым симптомом заболевания является зуд, который появляется при внедрении паразитов и беспокоит в основном в вечерние и ночные часы, так как на это время приходится наибольшая активность самки чесоточного клеща.
При развитии клинической картины чесотки основным симптомом заболевания служит чесоточный ход, который самка прокладывает на границе рогового и зернистого слоя эпидермиса. Типичный чесоточный ход имеет вид слегка возвышающейся над уровнем кожи линии беловатого или грязно–серого цвета длиной от 0,5 до 1 см. На переднем конце хода можно видеть самку клеща, просвечивающую через роговой слой в виде черной точки. Иногда чесоточные ходы могут быть представлены цепочкой мелких пузырьков, расположенных линейно. Такие чесоточные ходы наиболее часто располагаются на боковых поверхностях кистей, пальцев кистей, на ладонях, в области лучезапястных суставов, на локтях, лодыжках, тыле стоп и подошвах. При длительно существующем процессе выявляются старые сухие чесоточные ходы в виде сухих поверхностных трещин. У взрослых на коже подмышечных впадин, внутренней поверхности бедер, на животе, пояснице, в паховых и межъягодичной складках чесоточные ходы могут выглядеть в виде линейного шелушения на поверхности плотных узелков синюшно–багрового цвета. Если давность заболевания не превышает двух недель, то чесоточные ходы можно и не найти. С большим трудом они также обнаруживаются у чистоплотных людей – малосимптомная чесотка.
Помимо чесоточных ходов, для клинической картины чесотки характерно появление мелких пузырьков и узелков розового цвета, кровянистых корочек и расчесов в типичных местах локализации (кисти, лучезапястные и локтевые суставы, передняя и внутренняя поверхность бедер, ягодицы, поясница, низ живота, молочные железы у женщин, половые органы у мужчин).
Чесотка у детей
Чесотка у детей имеет свои особенности. Обычно поражаются все участки кожного покрова, вплоть до волосистой кожи головы и кожи лица, чего у взрослых никогда не наблюдается. В клинической картине отмечается полиморфизм высыпаний с преобладанием экссудативного компонента со склонностью к экзематизации и присоединению вторичной инфекции. В целом клиническая картина напоминает мокнущую экзему, неподдающуюся обычной терапии. Характерно, что у детей первых трех лет жизни редко поражаются межпальцевые промежутки и боковые поверхности пальцев кистей, а также кожа по переднему краю подмышечной складки. В некоторых случаях у детей грудного и раннего детского возраста в процесс могут вовлекаться ногтевые пластинки, пораженные чесоточным зуднем, которые утолщаются, разрыхляются, на их поверхности появляются трещины.
Диагноз чесотки у детей раннего возраста основывается на тщательном сборе анамнеза, осмотре лиц, находящихся в контакте с больным ребенком и выявлении чесоточного клеща при лабораторном исследовании.
Норвежская чесотка является редкой разновидностью чесотки. Впервые эта форма чесотки была описана Boeck и Danielsaen в 1848 г. в Норвегии у больных лепрой. Норвежская чесотка вызывается обыкновенным чесоточным клещом и встречается, как правило, у ослабленных и истощенных лиц, у больных с синдромом Дауна, больных туберкулезом и ВИЧ–инфицированных, онкологических больных и пациентов, длительно получающих гормональные и цитостатические препараты. Для норвежской чесотки характерен полиморфизм высыпаний (папулы, везикулы, пустулы, трещины), появляются грубые грязно–желтого цвета корки толщиной до 2–3 см, которые в виде панциря могут покрывать значительные по площади участки кожного покрова. В нижних слоях корок можно видеть извилистые углубления, соответствующие чесоточным ходам. При снятии корок обнажаются обширные мокнущие эрозии. Между слоями корок обнаруживается огромное количество клещей на всех стадиях развития (до 200 на 1 см2). В процесс вовлекаются ногтевые пластинки, которые утолщаются, разрыхляются, легко ломаются, на ладонях и подошвах развивается грубый гиперкератоз, волосы теряют блеск, становятся тусклыми, от больного исходит неприятный кислый запах, часто повышается температура тела. Больные норвежской чесоткой крайне контагиозны.
Узелковая чесотка (постскабиозная лимфоплазия кожи)
У части больных, получивших полноценное лечение, чаще на внутренней стороне бедер, на ягодицах, внизу живота и на половых органах у мужчин, на молочных железах у женщин появляются плотные зудящие лентикулярные папулы синюшно–багрового цвета. Т.В.Соколова (1987) доказала наличие чесоточных ходов в роговом слое лентикулярных папул путем соскобов с последующим микроскопированием содержимого в молочной кислоте. Во всех случаях обнаружены самки, яйца, личинки, опустевшие яйцевые оболочки и экскременты. Причем количество паразитарных элементов было вдвое выше, чем в чесоточных ходах типичной локализации (на запястьях, кистях и стопах). Предполагается, что длительное сохранение клещевого антигена в репродуктивных ходах приводит к возникновению зудящих папул в местах скопления лимфоидной ткани. В патогенезе развития скабиозной лимфоплазии лежит особенность кожи отвечать на внедрения клеща реактивной гиперплазией лимфоидной ткани. Через 2 –6 недель после специфического лечения чесоточного клеща в соскобах рогового слоя с поверхности таких папул не обнаруживали.
Псевдочесотка или клещевой дерматит возникает при попадании клещей от животных (собаки, свиньи, лошади, овцы, козы, кролики) на кожу человека. Инкубационный период составляет от нескольких часов до 2 суток. Самки клещей, внедряясь в эпидермис, ходов не образуют и не откладывают яйца, на месте внедрения возникают папулезные и уртикарные элементы. От человека к человеку заболевание не передается, высыпания регрессируют самостоятельно при устранении источника заражения.
При возникновении элементов скабиозной лимфоплазии необходимо дифференцировать их с лентикулярными папулами при вторичном сифилисе. Данные анамнеза и нахождение в соскобах рогового слоя чесоточного клеща позволяют поставить диагноз чесотки. В сомнительных случаях проводится серологическая диагностика с целью исключения сифилиса. Чесотку у детей следует отличать от детской почесухи и от крапивницы.
Длительно существующий процесс, нерациональное лечение могут привести к осложнению чесотки дерматитом, микробной экземой, пиодермией. Как правило, с увеличением давности заболевания возрастает вероятность осложнений, что нередко приводит к диагностическим ошибкам.
Диагноз чесотки основывается на клинических проявлениях, эпидемиологических данных и лабораторных исследованиях (обнаружение чесоточного клеща):
• метод извлечения клещей иглой
• метод тонких срезов
• метод послойного соскоба
• метод щелочного препарирования кожи
• экспресс–диагностика чесотки с применением 40% водного раствора молочной кислоты.
К антискабиозным препаратам в настоящее время предъявляются следующие требования: быстрота и надежность акарицидного действия, отсутствие раздражающего действия на кожу, простота в употреблении и доступность для массового применения. Всем этим требованиям отвечает аэрозольный скабицид Спрегаль. Препарат прост и удобен в применении, экономичен (одной упаковки достаточно для обработки 2–4 человек). Лечение начинают в вечерние часы, чтобы препарат действовал ночью, во время максимальной активности самки чесоточного клеща. Больной принимает душ и однократно наносит аэрозоль на всю поверхность кожного покрова сверху вниз на расстоянии 20–30 см. Особенно тщательно препарат наносят на кожу пальцев кистей, межпальцевых промежутков, стоп, подмышечных впадин, промежности. После обработки надевается чистое нательное белье, меняется также постельное белье. Одновременно таким же образом обрабатываются все члены семьи. Через 12 часов больной повторно принимает душ и опять меняет нательное и постельное белье. Обычно бывает достаточно однократного применения Спрегаля, однако, исходя из длительности эмбриогенеза, целесообразно эти процедуры повторить через 2 дня, т.е. на 4–й день курса с расчетом воздействия на вылупившиеся личинки. У детей грудничкового и раннего детского возраста при поражении лица Спрегаль наносят на салфетку, затем аккуратно, не допуская попадания препарата в глаза и рот, обрабатывают кожу.
Бензилбензоат – одно из эффективных и наиболее известных антискабиозных средств. Лечение бензилбензоатом, применяемым в виде 20% суспензии у взрослых и 10% суспензии у детей, рекомендуется проводить в течение 6 дней по следующей методике. 20% водно–мыльная суспензия препарата в количестве 100 г втирается однократно только в первый и четвертый дни курса. Обязательно купание больного перед каждым втиранием. Во второй и третий день втирание бензилбензоата не проводится. Эти дни могут быть использованы для лечения сопутствующих осложнений. Смена нательного и постельного белья проводится дважды: после первой обработки (в первый день) и через два дня после второго втирания, т.е. на шестой день лечения, когда больной должен повторно вымыться.
Следует упомянуть о лечении по методу Демьяновича, заключающегося в последовательном втирании 60% раствора гипосульфита натрия (раствор № 1) и 6% концентрированной соляной кислоты (раствор № 2). Также для лечении чесотки используются мази: Вилькинсона, 33% серная и мазь бензилбензоата. Однако они менее удобны в применении и по эффективности значительно уступают Спрегалю и 20% суспензии бензилбензоата.
При присоединении дерматита или микробной экземы проводится противовоспалительная и десенсибилизирующая терапия. Назначаются антигистаминные препараты (супрастин, фенкарол, лоратадин и др.), глюконат кальция в виде инъекций 10% раствора по 10,0 в/м в течение 10 дней. Наружно применяют кортикостероидные мази: элоком, адвантан, дипрогент и др. Для рассасывания очагов инфильтрации – пасты, содержащие 2–10% дегтя, нафталана, ихтиола, АСД–3.
При пиодермии, осложняющей течение чесотки, целесообразно назначение антибиотиков внутрь в случае распространенности процесса, а также проведение активной наружной терапии (мази банеоцин, линкомициновой, эритромициновой). Если гнойничковые высыпания ограничены, то проводится одновременное лечение чесотки и ее осложнений. При обилии гнойничков, корок, эрозий интенсивные антискабиозные мероприятия проводить нельзя из–за возможной диссеминации пиогенной инфекции. Вначале купируют проявления пиодермии, а затем проводят антискабиозную терапию.
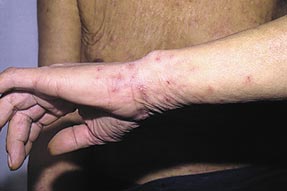
Высыпания при чесотке в области запястий.

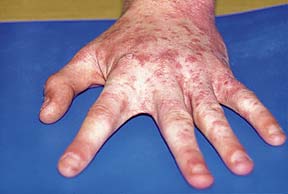
Высыпания при чесотке в области кистей.
При длительно существующей скабиозной лимфоплазии в ряде случаев эффективны криотерапия, а также введение под очаг депо–форм кортикостероидов.
При клещевом дерматите (псевдочесотке) прежде всего необходимо изолировать зараженное животное и тем самым прервать попадание клещей на кожу человека, после чего проводится терапия указанными выше антискабиозными препаратами.
Лечение больного чесоткой должно быть полноценным с последующим контролем каждые 10 дней в течение 1,5 мес. Не менее важно провести лечение всех лиц, находящихся в половом и тесном бытовом контакте с заболевшим. Для предупреждения повторного заражения и распространения инфекции необходима грамотно проведенная дезинфекция белья и предметов домашнего обихода. Обеззараживание постельного и нательного белья, полотенец производится кипячением в 1–2% растворе соды или с любым стиральным порошком в течение 10 минут от момента закипания. Для обработки верхней одежды, головных уборов, перчаток, мебели, ковров, матрасов, подушек, обуви, игрушек и других предметов, с которыми соприкасался пациент и которые не могут быть подвергнуты кипячению, применяется специально разработанный для этой цели препарат А–пар в аэрозольной упаковке. Одного баллона достаточно для обработки вещей 2–3 больных или 9 кв. м поверхности в помещении. Средство не оставляет пятен и не требует последующей стирки или чистки обработанных вещей и поверхностей. Верхнюю одежду, не подлежащую кипячению, проглаживают утюгом с отпаривателем с обеих сторон. Плащи, пальто, шубы, изделия из кожи и замши вывешивают на открытый воздух в течение 5 дней. Детские игрушки, обувь помещают в полиэтиленовый пакет и на время исключают из пользования (не менее 7 дней). В комнате больного ежедневно проводят влажную уборку с 1–2% раствором соды, обращая особое внимание на дверные ручки, подлокотники кресел и т.п. В профилактике чесотки и снижении заболеваемости немаловажную роль играет санитарно–просветительская работа.
1. Т.В.Соколова, Р.Ф.Федоровская, А.Б.Ланге. Чесотка . – М.,Медицина, 1989, 175с.
2. Чесотка. Методические рекомендации для врачей. – .М.,1992, 20 с.
3. Т.В.Соколова. Доброкачественная лимфоплазия кожи при чесотке. Современные аспекты диагностики, лечения и профилактики кожных и венерических заболеваний. – Владивосток, 1992, с.17.
4. Кожные и венерические болезни: Руководство для врачей .под редакцией Ю.К.Скрипкина, В.Н.Мордовцева. – М.,Медицина,1999, с.426 –436.
5. Кубанова А.А., Федоров С.М., Тимошин Г.Г., Левин М.М. Спрегаль в терапии больных чесоткой. – Журнал “ В мире лекарств”, 1999, 1, с.59.
Чесотка — паразитарная инфекция, протекающая с сильным зудом (особенно по ночам), поражениями эпидермиса, вызванными образованием ходов возбудителя в роговом слое и вторичным инфицированием кожи.
✎ Этиология. Возбудитель — чесоточный клещ (зудень) Sarcoptes (Acarus) scabiei var. hominis семейства Sarcoptidae. Эпидемиология. Чесотка распространена в странах с низкой гигиенической культурой населения; ежегодно в мире регистрируют не менее 300 млн случаев. Росту заболеваемости способствуют войны, стихийные бедствия и массовые миграции населения. Заболевание развивается после попадания клещей на кожу. Заражение происходит при контакте с больным, через предметы, принадлежащие ему (особенно одежду и постельные принадлежности). Значительно реже источник инфекции — различные домашние животные (собаки, коровы, козы, свиньи и т.д.). в большинстве подобных случаев возбудители — клещи, паразитирующие на животных и не способные длительно паразитировать у человека.
❐ Клиническая картина
● Появление извилистых серовато-белых ходов чесоточных клещей, особенно выражены поражения в участках с нежным и тонким роговым слоем — в межпальцевых промежутках, на разгибательных поверхностях рук, половом члене, мошонке, ягодицах, на сосках молочных желез (у женщин).
● У детей, особенно грудных, процесс нередко захватывает подошвы, ладони, лицо и волосистую часть головы.
● Наряду с чесоточными ходами появляются дискретные везикулы и папулы, вторичные эрозии (вызванные расчёсами), эритема, корочки и шелушение.
● На закрытых областях тела (ягодицы, промежность, подмышки) появляются узелки.
● При вторичном инфицировании расчёсов (стафилококки и стрептококки) образуются пустулы с возможным развитием пиодермии и экзематизацией.
● У больных с иммунодефицитом чесотка протекает атипично, со слабо выраженными клиническими проявлениями.
❐ Методы исследования
● Исследование кожных покровов под лупой: обнаруживают ходы паразитов. Также видны тёмные точки (скопления грязи), прозрачные или помутневшие утолщения в конце ходов (место расположения клещей).
● Для диагностики используют минеральное масло, нанося каплю на выходное отверстие хода. Затем извлекают материал, содержащий паразита, наносят на предметное стекло и микроскопируют. Первоначально клещи мало подвижны, но затем они активизируются (для усиления подвижности можно слегка подогреть стекло). Ходы, папулы и везикулы можно вскрывать копьевидной иглой.
● При микроскопии можно обнаружить различные стадии развития клеща: яйца, личинки, взрослых особей, а также продукты их жизнедеятельности. Часто могут быть положительными исследования соскобов из-под ногтей.
● Можно использовать 10% р-р КОН, растворяющий чешуйки эпидермиса (соскоб помещают на предметное стекло, наносят каплю КОН и накрывают покровным стеклом). При отрицательном результате микроскопии следует отсепарировать эпидермис и повторить исследование.
● При отсутствии видимых ходов проводят чернильный тест: на очаг поражения наносят синие чернила, затем отмывают избыток чернил
спиртом. Ходы окрашиваются и становятся видимыми. Затем делают аппликацию минерального масла, соскоб и проводят исследования вышеуказанным методом.
❐ Дифференциальный диагноз
● Дерматиты (атонический, себореиный, герпетиформный)
❐ Лечение:
● 5% мазь с перметрином (ниттифор) наносят на кожу на 12-24 ч (для взрослого обычно достаточно 30 г мази), затем смывают. В некоторых случаях рекомендуют повторное нанесение мази через 48 ч.
● Линдан используют как крем и шампунь. Крем или лосьон наносят на всю поверхность кожи и смывают через 8-12 ч. Некоторые дерматологи рекомендуют повторить через 7 дней. С осторожностью применяют у недоношенных, дистрофичных детей, а также у пациентов с тяжёлыми поражениями кожи или эпилептическими припадками в анамнезе.
● Бензилбензоат — в виде водно-мыльной суспензии (2 г зелёного или хозяйственного мыла разводят в 78 мл тёплой воды и добавляют 20 мл бензилбензоата, затем тщательно взбалтывают) втирают с помощью смоченного тампона в кожу (за исключением кожи головы, лица и шеи) рук, туловища, затем ног. Применяют только под наблюдением медицинского персонала. Возможно раздражение кожи.
● Спрегаль (аэрозоль) распрыскивается на расстоянии 20-30 см по всему телу, кроме лица и волос, особенно тщательно обрабатываются наиболее поражённые участки. По истечении 12 ч (но не раньше) кожу следует вымыть с мылом и хорошо сполоснуть. Для лечения достаточно обработать поверхность тела один раз. Препарат не противопоказан при беременности и новорождённым.
● Кротамитон в виде мази наносят на 8-14 ч, затем смывают.
● Повторные аппликации препаратов (кроме пермитина) проводят только по назначению врача.
● 5-10% линимент серы наносят на тело, начиная от кожи шеи.
● При беременности линдан применяют осторожно и не более 2 раз в течение беременности, т.к. он обладает нейротоксичностью и может вызывать судороги.
● Детям до 2 лет предпочтительнее назначение перметрина или линимента серы.
❐ Осложнения
● Прурит после клещей
✎ Течение и прогноз: На фоне лечения симптомы регрессируют через 1-2 дня. Зуд и дерматит присутствуют в течение 10-14 дней и могут быть излечены антигистаминными препаратами или глкжокортикоидами (внутрь или местно). Узелки могут сохраняться в течение нескольких недель. МКБ. В86 Чесотка См. также рис. 3-28
✎ Литература: Чесотка. Соколова ТВ, Федоровская РФ, Ланге АБ. М.: Медицина, 1989

Книга: Кожные и венерические болезни
Чесотка
Чесотка – заразное паразитарное заболевание, вызываемое чесоточным клещом (Acarus scabiei). В конце XX века чесотка стала одним из самых распространенных инфекционных дерматозов, вызываемых паразитами человека. Чесоточный клещ имеет овальную форму. Попавшая на кожу взрослая самка быстро буравит роговой слой эпидермиса, проделывая чесоточные ходы со скоростью до 5 мм в сутки, в которых откладывает яйца (по 2–3 яйца в сутки). Весь цикл развития половозрелого клеща от кладки яиц до рождения взрослой особи составляет 10 – 14 дней. Самцы, оплодотворив самку, погибают. Жизнестойкость клеща вне кожи человека слабая. Взрослые особи при температуре 22о С живут не более 48 часов, а при температуре более 550 С клещ погибает через 10 минут и теряет свою подвижность при температуре от 10 до 20о С. В связи с этим для устранения возможности непрямой передачи заражения достаточно выстирать белье при температуре воды выше 55о С.
В 95 % случаев заражение чесоткой происходит при непосредственном контакте с больным, однако можно заразиться через постельное белье, одежду больного, в банях, через игрушки. В последние годы выросло число больных, заразившихся чесоткой при половых сношениях, в связи с чем, заболеваемость чесоткой находится примерно на уровне заболеваемости венерическими болезнями. Поэтому необходимо у всех больных чесоткой проводить исследования на сифилис и гонорею.
Инкубационный период болезни составляет в среднем 10 – 14 дней, однако может удлиняться до 1,5 месяца.
Основной и характерной жалобой больного чесоткой является зуд, усиливающийся в вечернее и ночное время, когда самка выходит откладывать яйца в чесоточные ходы, раздражая рецепторы своими коготками. У детей чесоткой может поражаться весь кожный покров, у взрослых не поражаются подошвы, ладони, лицо. Однако имеется типичная локализация поражений – межпальцевые складки кистей, лучезапястные суставы, кожа живота, груди, ягодиц, поясничная область, молочные железы у женщин, наружные половые органы. Первичным морфологическим элементом является папуло-везикулярная сыпь, мелкого размера. При чесотке характерна парность элементов, т.е. очень близкое их расположение, чесоточные ходы. Кроме того на коже наблюдаются расчесы, геморрагические корочки. При присоединении вторичной инфекции могут появляться импетиго, эктимы, фолликулиты, фурункулы. При локализации импетиго и эктим или кровянистых корочек на разгибательной поверхности локтевых суставов это проявление называется симптомом Горчакова – Арди.
Различают следующие атипичные формы чесотки: малосимптомная, или стертая чесотка возникает у чистоплотных людей. На коже имеются единичные папулезные элементы, экскориации, отсутствуют чесоточные ходы, но беспокоит сильный зуд.
Норвежская чесотка , впервые описанная в 1848 году Беком у больных лепрой, довольно редкое заболевание, развивается у ослабленных лиц, страдающих астенией, болезнью Дауна, иммунодефицитом. Длится в течение нескольких месяцев и даже лет. Зуд отсутствует, процесс может быть универсальным. На коже имеются массивные грязно – бурого цвета слоистые корки толщиной до 2–3 см, между слоями которых и под ними находятся большие скопления клещей. Эти поражения чрезвычайно контагиозны.
Зерновая чесотка вызывается клещом, который находится в соломе и на зернах. Заражение человека происходит при попадании клеща на кожу из соломенных матрасов, с пылью. На месте укусов клещей появляются волдыри, гиперемия, пузырьки, которые могут переходить в гнойнички, беспокоит сильный зуд.
Узелковая чесотка характеризуется зудящими папулами, появляющимися после полноценного лечения чесотки. Предполагают, что гранулематозная реакция кожи может возникнуть в результате внедрения чесоточного клеща, вследствие раздражения кожи при расчесывании или за счет всасывания продуктов распада экскрементов. Имеется мнение и об иммуноаллергическом происхождении узелковой чесотки. Н. С. Потекаев и другие исследователи рассма-тривают ее как чесоточную лимфоплазию, поэтому дополнительное противочесоточное лечение назначать нецелесообразно.
Псевдочесотка, или клещевой дерматит , возникает при заражении чесоточными клещами животных (собак, свиней, лошадей, кроликов, овец, коз и других животных). Собаки являются наиболее частым источником заражения человека. Инкубационный период длится несколько часов. Клещи не проникают в эпидермис, а наносят укусы, вызывая сильный зуд, появление волдырей, крупных папул, везикул с резко выраженной воспалительной реакцией кожи. Заболевание от человека к человеку не передается.
Некоторые авторы выделяют грудничковую и детскую чесотки. У младенца вместо зуда наблюдается раздражение, а клиническая картина напоминает крапивницу с расчесами и волдырями, в центре покрытыми кровянистой корочкой. Локализация чаще в области промежности, на мошонке, в подмышечных впадинах. Может поражаться кожа лица в результате контакта с загрязненным постельным бельем. На коже стоп можно определить чесоточные ходы. У детей школьного возраста чесотка часто осложняется гнойничковыми поражениями и может напоминать клиническую картину экземы, пиодермитов, детской почесухи. Диагностика чесотки основывается на эпидемиологическом анамнезе, клинической картине, результатах осмотра контактов больного и лабораторного исследования. Дифференциальный диагноз необходимо проводить с группой зудящих дерматозов: кожный зуд, почесухи, крапивница, нейродермит, отличать от аллергического дерматита, токсикодермии, красного плоского лишая и других дерматозов. При локализации поражений на половом члене необходимо исключить сифилитические проявления. В настоящее время можно заразиться одновременно и чесоткой, и сифилисом.
Существует множество лекарственных средств, однако идеальное противочесоточное средство должно оказывать эффективное воздействие на клещей и их личинки, обладать минимальным сенсибилизирующим и раздражающим действием, быстро выводиться из организма, быть малотоксичным, не иметь запаха и не пачкать одежду. В течение многих лет широко применяются препараты, содержащие серу в концентрации 10% – 33% в виде серной мази, мази Вилькинсона, полисульфидного линимента и др. Однако, кроме выраженного положительного терапевтического эффекта, они обладают и нежелательными свойствами: имеют неприятный запах, пачкают одежду и белье, раздражают кожу и вызывают дерматиты, экзему. Широкое распространение в лечении чесотки получил бензилбензоат в виде 20% водно-мыльного раствора или мази, для детей до 3-х лет – 10%. Перед смазыванием больной принимает душ, затем втирает бензилбензоат двукратно с 10 минутным перерывом, одевает чистое белье. Лечение проводят в течение 3-х дней, после чего больной принимает душ и меняет нательное и постельное белье. 33% серная мазь (для детей 10% – 25%) втирается в кожу против роста волос после душа в течение 5 дней 2 раза в день. На шестой день больной принимает душ, меняет белье. Полисульфидный линимент, предлага-емый для лечениячесотки Л. И. Богдановичем и А. И. Конча, характеризуется простотой и легкостью получения, длительностью хранения его составных частей (до одного года) и быстрым терапевтическим эффектом. Основой полисульфидного линимента является 5 % мыльный гель. Для его приготовления берут 50 гр. измельченного детского мыла на 1 литр воды и подогревают до растворения мыла, затем охлаждают. Для приготовления полисульфида натрия берут 600 мл. воды, добавляют 200 гр. едкого натра и 200 гр. порошкообразной серы и помешивают стеклянной палочкой. Примерно через час образуется полисульфид натрия. Соотношение воды, едкого натра, серы – 3:1:1. Для получения 10% полисульфидного линимента к 100 частям мыльного геля добавляют 10 частей раствора полисульфида натрия и 2 части растительного масла. 10% полисульфидный линимент (для детей 5%) втирают после душа в течение 10 -15 минут. Повторное втирание проводится на следующий день. Через 2 дня принимается душ с заменой белья. Кротамитон в виде крема, мази или лосьона, кроме противочесоточных свойств, обладает противозудным действием, не вызывает побочных реакций, можно лечить детей и беременных. После мытья наносят на кожу дважды через 24 часа или четырехкратного через 12 часов в течение 2 суток. Мазь перметриновая 4% – применяется по схеме лечения серной мазью. Спрегаль назначается для лечения младенцев, детей старше одного года и взрослых, рекомендуется для семейного пользования. Вечером обрабатываются пораженные участки кожи, а через 12 часов проводится мытье с мылом. Целесообразно проводить две обработки с интервалом в 3 дня.
Во время лечения необходимо соблюдать некоторые правила: обрабатывать всю поверхность тела и конечностей, а не только пораженные участки; особое внимание уделять обработке рук, ног, межпальцевым складкам, кожи промежности, мошонки; избегать попадания препарата на слизистые оболочки; в случае норвежской чесотки при помощи кератолитических средств очищаются участки кожи от корок, больной изолируется. Необходима тщательная дезинфекция одежды и постельных принадлежностей, стирка с последующим кипячением. После лечения у некоторых больных остается сильный зуд, который может быть обусловлен аллергией к используемому препарату, физиологической гиперчувствительностью, неправильно поставленным диагнозом или неправильным лечением.
Профилактика заключается в соблюдении населением санитарно – гигиенических норм, ранней диагностике, изоляции и лечении больных. Обязательна дезинфекция белья и одежды. Лицам, бывшим в тесном бытовом или половом контакте с больным но без проявлений чесотки, назначается профилактическое лечение. Необходимо проводить профилактические осмотры на заразные кожные болезни в детских дошкольных и школьных учреждениях, а также в молодежных коллективах, санитарно – просветительную работу среди населения. На каждого больного чесоткой заполняется экстренное извещение в центр эпидемиологии и гигиены для проведения текущей и заключительной дезинфекции. Диспансерное наблюдение. После выписки из стационара повторный осмотр больного проводится через 2 недели. Если никаких проявлений болезни не выявлено, осмотрены и пролечены все контакты, больной снимается с диспансерного учета.
Читайте также:


