Увеличение лимфоузлов при педикулезе
Вшивость или педикулез — это кожное заболевание, которое возникает вследствие заражения человека кровососущими паразитами, живущими на коже.
Причины развития педикулеза
Возбудителем педикулеза являются вши, живущие на покрытых волосами участках кожи. Разные виды паразита живут на разных участках кожи. Головная вошь — на покрытой волосами коже головы, лобковые вши (площицы) — в области лобка, бороды, усов, бровей, подмышек, реже — на других частях тела. Исключением является платяная или бельевая вошь, обитающая в складках одежды, нательного и постельного белья.
Все вши питаются человеческой кровью. Максимальная длительность жизни вшей составляет 2 месяца.
Вши размножаются, откладывая гниды (яйца) на волосах или в волокнах ткани (бельевая вошь). В среднем через неделю из гниды выходит личинка, которая также питается кровью. Примерно через 2 недели (начиная с момента откладывания гниды) личинка превращается во взрослую вшу.
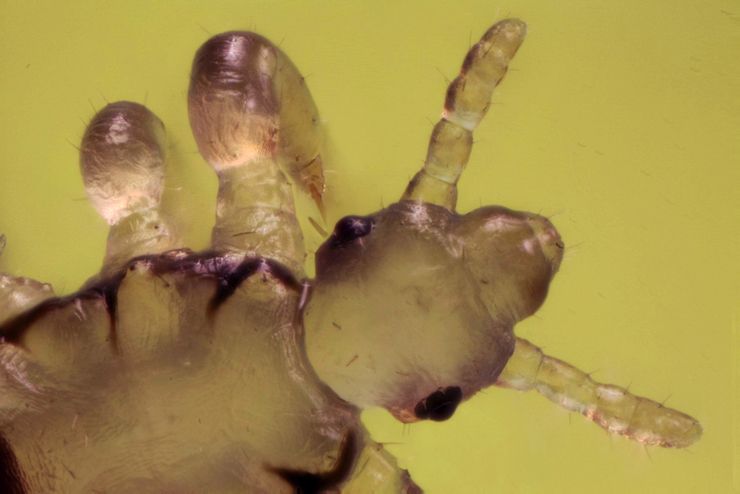
Вши и гниды имеют небольшие размеры, но хорошо видны при небольшом увеличении. Если сфотографировать вши и гниды, фото получается малоинформативным — на волосах видны беловато-желтоватые или сероватые образования, но детали разглядеть не удается.
Пути заражения педикулезом
Единственный источник заражения вшами — больной педикулезом человек.
Заражение вшами может произойти при пользовании общей расческой, бытовых контактах, ношении общего белья или одежды, сна в одной постели. Бельевая вошь передается во время половых контактов.
Основные симптомы педикулеза
Для того чтобы получить необходимую в качестве питания кровь, вши прокусывают кожу, а в ранку впрыскивают специфические вещества. Вследствие этого возникает зуд, интенсивность которого зависит от количества вшей и чувствительности кожи.
Зуд является основным симптомом педикулеза. При расчесывании мест укусов вшей присоединяется вторичный воспалительный процесс. Пораженный вшами участок кожи приобретает красный оттенок, начинает шелушиться и покрывается желтоватой корочкой.
При значительном количестве вшей могут увеличиваться близлежащие лимфоузлы (как реакция на воспалительный процесс в коже). Длительное течение педикулеза может сопровождаться образованием колтуна из волос и гноя.
Для лобковых вшей характерна меньшая интенсивность зуда. Места укуса имеют серовато-голубоватый оттенок (пятна могут достигать одного сантиметра в диаметре).
При обычном осмотре вши и гниды могут быть не видны. Для их обнаружения рекомендуют тщательно вычесать волосы тонкой расческой над листом бумаги. Уже при небольшом увеличении можно увидеть характерную форму вшей и гнид.
Следует помнить, что взрослые вши и личинки подвижны, а гниды плотно прикреплены к волосам у их основания.
Бельевых вшей и их гниды обнаруживают в складках нательного и постельного белья, одежды (как правило — в швах или близко к ним).
При лобковом педикулезе обязательно проведение тщательного осмотра для исключения заболеваний, которые передаются половым путем. Такое сочетание встречается примерно в трети случаев.
Основные методы лечения педикулеза
Для того чтобы полностью уничтожить вши и гниды, лечение проводят с использованием специальных противопедикулезных средств. Они выпускаются в виде шампуней, лосьонов и концентратов, которые разводятся водой в определенной пропорции. После соответствующей обработки волосы вычесываются для удаления погибших паразитов.
В большинстве случаев для лечения педикулеза достаточно одно- или двукратной обработки пораженного участка тела специальными препаратами.
При платяном педикулезе обязательно проводится обработка одежды и белья. Все эти предметы следует выстирать в горячей воде (а лучше — прокипятить) и тщательно прогладить горячим утюгом, обращая особое внимание на швы. При возможности, одежда обрабатывается специальными средствами.
Во время лечения лобкового педикулеза волосы на лобке желательно сбрить или остричь. Это связано с тем, что лобковые волосы достаточно тяжело вычесать для полного удаления паразитов.
Народные методы лечения педикулеза основаны на применении различных веществ, которые губительно действуют на вшей и гнид. К сожалению, часть из них малоэффективны, а часть — опасны для здоровья. Так, например, сок калины при педикулезе недостаточно эффективно воздействует на вши и гниды, но практически безопасен для кожи (хотя и способен вызывать раздражение и ожоги при длительном воздействии или чувствительной коже). В свою очередь применение керосина при педикулезе довольно эффективно избавляет от вшей и гнид, но несет большой риск для здоровья.
Методы профилактики педикулеза
Основной метод профилактики — четкое соблюдение личной гигиены, отказ от использования чужих расчесок, одежды, белья.
При малейшем подозрении на наличие паразитов необходимо обратиться к врачу-дерматологу и пройти соответствующий курс лечения.
Если в семье есть больной педикулезом, остальным членам семьи обязательно следует пройти осмотр. В зависимости от полученных результатов, врач может порекомендовать тот или иной метод профилактики или лечения данной болезни.
Приведенная информация не является рекомендацией к лечению педикулеза, а является кратким описанием заболевания с целью ознакомления. Не забывайте, что самолечением можно навредить своему здоровью. При появлении признаков болезни или подозрении на нее необходимо незамедлительно обратиться к врачу. Будьте здоровы.

Педикулез у детей проявляется зудом
На человека паразитируют только несколько видов вшей:
- головная – на волосяном покрове головы;
- платяная – на коже тела и одежде;
- лобковая – вши обитают в паховой области.
У детей педикулез в основном поражает волосистую часть головы, несколько реже – туловище. Следует учитывать, что тело насекомых покрывает плотная оболочка из хитина, достаточно устойчивая к раздражениям извне.
Клинические проявления
Самки вшей живут около одного месяца. За это время они откладывают свыше ста яиц, или гнид, которые удерживаются на волосах. Через десять дней появляются новые вши, а уже через три недели они получают способность к размножению. Укусы насекомых вызывают у детей сильный зуд, в результате чего кожа травмируется, может развиваться покраснение.
При пальпации шейные, затылочные и околоушные лимфоузлы могут быть увеличены и болезненны. Педикулез у детей в первую очередь характеризуется тем, что больной жалуется на выраженный зуд, из-за этого на затылке, в области висков, а также за ушами формируются лимонно-медового цвета корочки. Появление указанных симптомов указывает на необходимость тщательного осмотра головы и волос ребенка на предмет вшей и их яиц.
Продолжительное присутствие паразитов приводит к ломкости и тусклости волос.
При соблюдении гигиенических правил и хорошем уходе за ребенком обнаружить педикулез волосистой части головы не всегда просто, поставить диагноз в этой ситуации вместе с типичными симптомами поможет обнаружение гнид.
Педикулез кожных покровов туловища проявляется несколько иначе. Платная вошь имеет серо-желтую окраску, по габаритам немного превышает головную, живет и выводит потомство на одежде, нижнем и постельном белье, наиболее часто – в районе ворота, пояса и других труднодоступных мест. С целью высасывания крови насекомое выползает на кожу, чаще всего оно поражает поясничную и шейную область. После укуса появляется сильный зуд, который приводит к интенсивному расчесыванию пораженной зоны.
Кроме расчесов и явлений пиодермии – гнойничковых образований, заболевание часто сопровождается пигментацией кожных покровов, сохраняющейся долгое время на бывших пораженных участках.

Лечение от педикулеза важно начать как можно скорее
Диагностика
Основной диагностический метод – клинический осмотр пациента. Диагноз подтверждается при обнаружении насекомых, способных к воспроизведению потомства. Однако по современным стандартам обнаружение яиц не всегда указывает на заражение паразитами, поэтому не может быть основанием для изоляции от детского коллектива.
Симптомы болезни, зуд, играет существенную, но не ключевую роль в постановке диагноза. В некоторых случаях для выявления причин расчесов и зуда применяют лампу Вуда. Насекомые в свете лампы дают беловато-жемчужное свечение.
Использование современных цифровых технологий, в том числе видеодерматоскопии, позволяет под значительным увеличением обнаружить насекомое и зафиксировать его изображение. Этот способ чрезвычайно важен для установления причины заболевания и контроля эффективности проводимой терапии.
Лечение и профилактика
Этиотропная терапия включает следующие этапы:
- повторная обработка;
- лечение лиц, состоящих в контакте;
- дезинсекция и дезинфекция.
Предметы для ухода за волосами промывают в горячей воде 65С в течение пяти минут или на 60 минут помещают в инсектицидный раствор.
При обнаружении вшей на любой стадии развития и выбора метода лечения следует помнить о том, что обработка детей младше пяти лет, а также беременных и кормящих педикулицидами запрещена. В этом случае прибегают к механическому способу удаления насекомых при помощи частого гребня, стрижки или сбривания волосяного покрова.
В России для местного лечения педикулеза широко применяются инсектицидные средства. Для обработки кожи и волос у детей старше пяти лет и взрослых используют следующие препараты для устранения причины педикулеза:
При платяных вшах сначала нужно вымыться, затем нанести на весь кожный покров антипедикулезный препарат. Постельное белье и одежду следует обработать фумигантом или просушить при 65С в специальном шкафу. Также используют следующие методы лечения в домашних условиях:
- белье замачивают на полчаса, а затем кипятят в 2% растворе натриевой соли угольной кислоты в течение двадцати минут;
- предметы одежды, которые нельзя стирать и кипятить, проглаживают горячим утюгом через увлажненную марлю, уделяя особое внимание швам и складкам;
- вещи, которые нельзя стирать, обрабатывают в дезкамере.

Для профилактики белье и одежду проглаживают утюгом
Наилучшим средством профилактики является тщательное соблюдение гигиенических мероприятий. Тело и волосы нужно мыть каждый день, постельное белье меняют каждую неделю. Не рекомендуется использовать чужое белье, вещи, головные уборы, предметы ухода и гигиены. Родители должны как можно чаще осматривать волосяной покров детей, особенно если имеются жалобы на зуд.
Таким образом, педикулез – достаточно неприятное заболевание, особенно для детей, поэтому решающую роль играет профилактика – соблюдение личной гигиены.
Обзор
Увеличенные лимфоузлы можно прощупать под кожей в виде шишек или горошин, что нередко бывает при простуде. Однако есть и другие причины, приводящие к увеличению лимфоузлов. Некоторые из них требуют обязательного обращения к врачу.
Лимфоузлы являются частью иммунной системы и содержат лейкоциты — защитные клетки организма. Узлы расположены группами по нескольку десятков, реже — одиночно и соединены между собой лимфатическими сосудами. Обычно лимфоузлы прощупываются под подбородком или на шее, в подмышках или паху, в локтевых или подколенных сгибах — в этих местах они располагаются неглубоко под кожей. Основные скопления лимфоузлов, доступных для самообследования вы можете рассмотреть на рисунке.
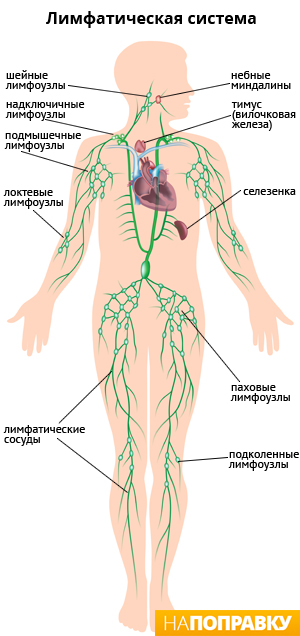
Через лимфатические узлы, как через фильтр, проходит межтканевая жидкость, оттекающая от внутренних органов и кожи. Лимфоузлы задерживают и обезвреживают возбудителей инфекций (бактерии, вирусы, грибы и простейших), чужеродные частицы, попавшие в организм, а также поврежденные клетки (в том числе, раковые).
Нормальные размеры лимфатических узлов могут сильно разниться в зависимости от их расположения в организме, возраста человека, состояния иммунитета, количества перенесенных заболеваний, рода занятий и индивидуальных особенностей. Например, лимфатические узлы на шее или под нижней челюстью можно прощупать практически всегда. А узлы, находящиеся в локтевом сгибе или подколенной ямке обычно столь малы, что найти их сложно.
Во время инфекционного заражения или болезни лимфоузлы могут увеличиваться на несколько сантиметров и более. Медицинское название этого явления — лимфаденопатия. При быстром увеличении размеров возникает болезненность при прощупывании лимфоузла. В большинстве случаев эти симптомы не опасны и проходят в течение нескольких дней, но иногда требуют лечения.
Тревожными признаками, которые всегда должны настораживать, являются следующие изменения лимфоузлов:
- узел остается увеличенным в течение
нескольких недель; - увеличение лимфоузлов только с одной
стороны; - увеличение нескольких групп лимфатических
узлов сразу (например, шейных и паховых); - лимфаденопатия — единственный симптом,
никаких других признаков болезни нет; - узел теряет эластичность и становится твердым на ощупь;
- кажется, что узел спаян с окружающими тканями,
невозможно точно определить его границы; - трудно сдвинуть кожу над лимфоузлом;
- кожа над узлом меняет цвет, становится горячей, появляется язва.
В этих случаях обязательно обратитесь к терапевту.
Увеличение лимфоузлов у детей и взрослых при различных заболеваниях
Резкая болезненность и увеличение размеров одного лимфоузла обычно является признаком его воспаления — лимфаденита. Причиной лимфаденита являются бактерии, попавшие в лимфатический узел. Такое бывает, например, при попытке выдавливать угри (акне), гнойнички на коже и др. Чаще лимфаденит проходит в течение нескольких дней самостоятельно, но иногда развиваются опасные осложнения: нагноение узла, попадание инфекции в кровь и распространение её по организму. Поэтому при выраженной болезненности лимфатического узла, увеличении его размеров и общем недомогании желательно обратиться к терапевту.
Самая распространенная причина увеличения группы лимфатических узлов в одной части тела — местная инфекция. Например:
- Увеличение лимфатических узлов около ушей, на шее, под нижней челюстью часто бывает при простуде, гриппе, наружном или среднем отите, ангине, синусите.
- Увеличение лимфоузлов подмышкой может свидетельствовать о раны или послеоперационного шва на руке. Лимфаденопатия подмышкой у кормящей женщины с симптомами застоя молока может говорить о развитии мастита.
- Лимфоузлы в паху принимают лимфатическую жидкость от половых органов, нижних конечностей и следят за порядком в этих областях, поэтому увеличиваются при половых инфекциях.
Редкой, но очень опасной причиной увеличение отдельных лимфатических узлов является рак. Например,при злокачественных опухолях органов живота часто встречается увеличение надключичных лимфоузлов. Причина в том, что именно лимфоузлы принимают на себя первый удар при распаде опухоли и развитии метастазов. Первые раковые клетки оседают в ближайших к опухоли лимфатических узлах, делая их твердыми, как камень. Узлы, пораженные метастазами, обычно увеличиваются только с одной стороны тела. При обнаружении у себя твердого безболезненного образования под кожей, спаянного с окружающими тканями, обратитесь к онкологу.
Немного реже встречается генерализованная или общая лимфаденопатия, когда увеличивается несколько или все группы лимфоузлов в организме. Такое бывает при:
- Кори, краснухе, аденовирусной инфекции, инфекционном мононуклеозе, ВИЧ-инфекции, гепатите В и гепатите С и некоторых других вирусных заболеваниях.
- Хламидиозе, бруцеллезе, токсоплазмозе, лептоспирозе, геморрагической лихорадке, энцефалите, боррелиозе и других бактериальных или паразитарных инфекциях. Многими из них можно заразиться за границей, при употреблении плохо обработанного мяса диких животных или если укусил клещ.
- Ревматоидном артрите, волчанке и других аутоиммунных болезных — заболеваниях, когда грубо нарушается работа иммунной системы и организм отторгает собственные клетки и ткани.
- Лейкозах и лимфомах - злокачественных заболеваниях крови и лимфатической системы. Остальные симптомы могут быть неспецифическими и проявляться незначительно: усталость, слабость, потеря аппетита и веса, быстрая утомляемость, частые простуды. В этом случае обратитесь к гематологу.
В этих случаях одновременное увеличение лимфатических узлов в разных частях тела нередко становится первым симптомом и главным критерием серьезного заболевания. Поэтому генерализованная лимфаденопатия является поводом для обязательного обращения к врачу.
Относительно безобидной причиной генерализованной лимфаденопатии иногда становится прием лекарственных препаратов (некоторых видов антибиотиков, лекарств от давления, подагры и др.). Увеличение лимфоузлов у детей может быть связано с аллергической реакцией, врожденной слабостью иммунной системы — иммунодефицитом, реакцией на прививку.
К какому врачу обратиться при лимфаденопатии?
Для диагностики и лечения лимфаденопатии вам может понадобиться помощь нескольких специалистов, найти которых легко с помощью сервиса НаПоправку:
- терапевт / педиатр (для детей);
- инфекционист - при подозрении на серьезную общую инфекцию;
- онколог - чтобы исключить злокачественное образование.
Возможно, Вам также будет интересно прочитать

Все материалы сайта были проверены врачами. Однако, даже самая достоверная статья не позволяет учесть все особенности заболевания у конкретного человека. Поэтому информация, размещенная на нашем сайте, не может заменить визита к врачу, а лишь дополняет его. Статьи подготовлены для ознакомительной цели и носят рекомендательный характер.
Вши - это крохотные насекомые, которые живут на теле человека и питаются его кровью. Хотя они не могут перепрыгнуть или прелететь на здорового человека, легко передаются при близком контакте с больным или во время использования его личных вещей.
Существует три вида вшей, которые могут поражать организм человека. Это головная, лобковая и платяная вши. Если тело начинает поражать большое количество таких вредителей, развивается инвазия (заражение организма паразитами). Ни один человек, независимо от его социального положения и национальности, не застрахован от появления таких паразитов.
Основным симптомом педикулёза является характерный зуд поражённых участков кожи. Яйца волосяной и лобковой вшей можно рассмотреть у основания волосяного стержня, в то время как гниды платяной вши чаще всего обнаруживают на швах одежды. Расчёсывая место укуса, вы повреждаете кожу, и возникает риск занесения инфекции. После укусов лобковой вши, в области туловища, бёдер и плеч остаются небольшие синевато-серые пятнышки.
Обычно лечение начинают с использования специальных кремов, лосьёнов и шампуней, предназначенных для уничтожения паразита. Возможно применение лекарственных средств, выписанных по рецепту и без него. Кроме этого, рекомендуется стирать одежду и бельё при высокой температуре.
Наиболее распространённый симптом при любом виде поражения вшами - это зуд, который является ответом на аллергическую реакцию организма.
Это острая реакция организма на определённые раздражители (аллергены). К ним относятся химикаты, еда, лекарства, грибок, растения и пыльца.
Симптомы аллергической реакции могут быть незначительными и просто раздражающими, но иногда они проявляются очень остро и несут угрозу для жизни больного:
В большинстве случаев, при первом попадании аллергена в организм, реакции не происходит. Однако, при каждом повторном раздражении человек будет становиться всё более чувствителен к аллергену, и это вызовет реакцию имунной системы.
Паразит прокусывает кожу, чтобы добраться до крови. Специфическое вещество, выделяемое при укусе вызывает аллергическую реакцию и зуд тела.
Однако, зуд может возникать не сразу после поражения участка кожи. Это зависит от степени чувствительности организма и особенностей развития заболевания. Если у человека впервые обнаруживают вшей, могут пройти недели и даже месяцы, прежде чем начнётся зуд. Когда же паразит поражает организм повторно, у пациента появляется зуд в течении нескольких дней после укуса. Имунная система организма реагирует быстрее и более остро, так как это происходит не в первый раз.
Некоторые люди очень чувствительны к укусам вшей, и у них зуд часто становится просто невыносимым.У других вырабатыватся защитная функция организма, поэтому они легче переносят зуд, даже если заболевание протекает повторно.
Помимо зуда выделяют ещё ряд характерных симптомов в зависимости от того, какая вошь поражает организм.
Этого паразита и его гниды можно рассмотреть на волосах, задней части шеи или в области за ушами.
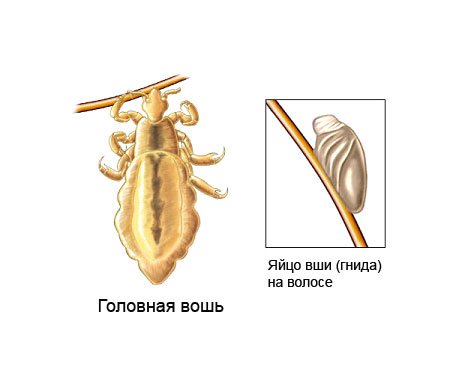
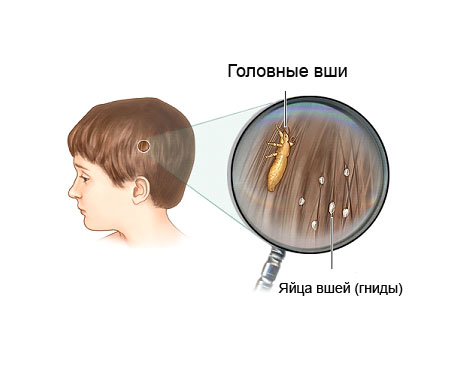
Этого паразита и его гниды можно рассмотреть на волосах, задней части шеи или в области за ушами. По цвету они бывают белые, коричневые или тёмно-серые. Их яйца (гниды) по форме напоминают крохотные шарики или могут быть овальными. Они крепко прилипают к основанию волоса и не соскальзывают при движении. У взрослого такие вши достигают размеров кунжутного семени.
При интенсивном расчёсывании кожи головы под волосяным покровом начинают образовываться небольшие язвы, из которых может выделяться кровь. Кроме этого, ранки начинают покрываться струпьями и повышается риск занесения инфекции. В ответ на это, лимфоузлы на шеи и за ушами начинают воспаляться и становятся более подвержены поражению.
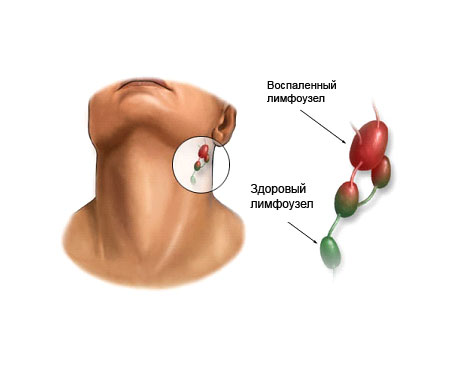
Лимфоузлы (гланды) напоминают по форме бобы. Они являются частью лимфатической системы, которая отвечает за транспортировку лимфы, питательных и отработанных веществ между тканями организма и кровотоком.
Лимфосистема, в свою очередь, выступает состовляющей имунной системы, защитной оболочки организма от заболеваний.
Лимфоузлы могут быть расположены обособленно или в группе. По размеру они варьируют от головки булавки до оливки. Сразу несколько лимфоузлов находятся в области шеи, паха и подмышек. Многие из них также могут не прощупываться на теле.
Если в организм заносится инфекция, близлежащий лимфоузел может воспалиться. Например, если вы простудили горло, данные образования в области шеи начинают увеличиваться в размере и становятся более чувствительными.
Площица (лобковая вошь)
Поражение организма данным поразитом вызывает зуд в области половых органов, ануса, подмышек, ресниц и других частей тела с волосяным покровом. После укуса лобковой вши остаются небольшие синевато-серые точки (пятнышки) на туловище, бёдрах и плечах. Даже после уничтожения всех паразитов, следы от поражения могут оставаться на коже до нескольких месяцев. Площицу как и головную вошь можно рассмотреть у основания волосяного стержня.
Если лобковая вошь поражает ресницы и веки, это может вызывать раздражение и образование струпьев в данных местах. Паразита можно заметить у основания ресниц.
У 1/3 людей с таким диагнозом, как правило, обнаруживают также другие заболевания, передающиеся половым путём. К симптомам заболеваний, передающихся половым путем относят зуд, покалывание, жжение и боль в области половых органов.
Заболевания такого рода могут вызывать различные симптомы как у мужчин так и у женщин.
Причины полностью отражают локализацию патологического очага. Так, в человеческом организме множество лимфатических узлов, которые первые отражают воздействие различных негативных факторов. Воспаление считается реакцией организма на проникновение чужеродных патогенных агентов из вне. Если воспаление сопровождается покраснением кожи, отечностью, увеличением объема лимфоузла, начинается незамедлительное лечение.
Характер патологии
Лимфатические узлы представляют собой важную часть лимфатической системы. Узлы сосредоточены в области жизненноважных органов и система по направлению лимфотока. В норме узлы имеют диаметр от 0,4 до 5 см, округлую форму. Основной функцией лимфоузлов является создание барьера на пути инфекционных агентов и раковых клеток.
Выделяют следующие основные группы лимфатических узлов:
паховые:
подколенные;
шейные;
внутригрудные;
подмышечные;
надключичные;
бедренные:
локтевые.

В отдельные группы выделены подвздошные (чуть выше паховых), брюшные (парааортальные или брыжеечные), бронхопульмональные (с локализацией в легочных структурах). При возникновении опасности здоровью человека лимфоузлы блокируют внутри потенциально опасный агент и начинают его атаковать собственными ресурсами. Атака сопровождается посылами сигналов в головной мозг и в кровеносную систему о необходимости подачи большей лейкоцитов к источнику существующей проблемы. Воспаление начинается именно при борьбе организма с чужеродной микрофлорой.
В медицине воспаление лимфоузлов называют лимфаденитом, характеризующимся патологическим воспалением лимфоузлов с их выраженным увеличением. Причинами возникновения воспалительного очага могут быть множественные факторы, начиная от глубокого кариеса, оканчивая онкологическими заболеваниями. При видимом воспалении следует незамедлительно обратиться к врачу за выяснением истинной причины лимфаденита.
Общие причины воспаления
Почему воспаляются лимфоузлы - возбудителями патологии являются гноеродные микроорганизмы, преимущественно, из группы кокковых бактерий. Патогенная среда, передвигаясь по току крови или лимфатической жидкости, вызывает образование флегмоны, панариция. Выделяют две основных группы лимфаденитов:
гнойные;
негнойные.
Обе группы могут протекать в хронической или острой форме. При гнойном лимфадените очаги нагноения могут спровоцировать развитие аденофлегмоны, остеомиелита, трофической язвы, гнойной раны, фурункулеза. Пути распространения патологии многочисленны. Так, попадание инфекции возможно через миндалины, пораженную кровь, лимфатическую жидкость, легкие.
Общие инфекционные причины воспаления могут быть следующими:
заражение стафилококком, стрептококком;
инфицирование туберкулезной палочкой;
паразиты в организме;
гнойные раны на коже;
хроническая интоксикация организма.
Повышенные нагрузки патогенными агентами и провоцируют сильное увеличение узла. Если синтеза лимфоцитов недостаточно для самоуничтожения патогенной среды, тогда узел увеличивается, воспаляется, болит.
Среди неинфекционных причины выделяют следующие:
попадание инородного тела;
онкологические заболевания кровеносной системы;
метастатический рак (метастазы проникли из других органов).
Неинфекционные причины воспаления часто встречаются у пожилых и престарелых людей при отягощенном онкологическом анамнезе. В отдельных случаях лечение неэффективно, назначается поддерживающая терапия.
Воспаление лимфоузлов у мужчин
Причины воспаления лимфоузлов у мужчин зависят от характера анатомических особенностей, физиологии. Лимфаденит у мужчин во многом аналогичен развитию патологии у женщин, но существует целый ряд вспомогательных факторов, которые негативно отражаются на мужской лимфатической системе в целом. Увеличение отдельных лимфоузлов в организме может свидетельствовать о различной степени поражения того или иного органа, инфекционном поражении любого генеза.
Воспаление подчелюстных лимфоузлов может быть вызвано паротитом (свинкой), при этом, по мере прогрессирования заболевания узлы распухают настолько, что напоминают свиную морду. Паротит у лиц старше 18 лет протекает очень тяжело, лечение длительное и многосоставное. Основным причинами опухания подчелюстных лимфоузлов у мужчин являются следующие:
повреждение кожи (бритье, спортивные травмы);
последствия вывихов, подвывихов;
гнойная ангина (у мужчин заболевания отягощается осложнениями со стороны сердца и сосудов).
Подчелюстные лимфоузлы могут воспаляться при обычном ОРВИ, ОРЗ, а также при хронических стоматологических заболеваниях.
Воспаление в области паха обычно ограничивается инфекционными заболеваниями половых органов и мочевыделительной системы. Поражение репродуктивной системы чаще носит локализованный характер, что и провоцирует воспаление только паховых лимфоузлов. Воспаления органов малого таза у мужчин происходит намного быстрее из-за поверхностного отношения к собственному здоровью (особенно, в молодом возрасте).
Частота воспалений на коже, образовании гнойников и других кожных высыпаний обусловлена повышенной жирностью мужского кожного покрова. У мужчин физиологически усиленное потоотделение, волосяные фолликулы намного шире и крупнее, поэтому они быстрее засоряются. Часто воспаляются определенные лимфоузлы у мужчин, если имеют место гнойные поражения кожи. Гнойниковые заболевания кожи чаще наблюдаются в области подмышек, паховой зоны, ягодиц, бедер.
При интенсивных физических нагрузках, во время работы и деятельности в быту возможна сильная травматизация суставов ног или рук. При повреждениях могут образовываться бурситы (увеличение суставных сумок, инфицирование синовиальной жидкости), которые становятся причиной воспаления подмышечных или паховых лимфоузлов. У мужчин риск производственных, бытовых и спортивных травм намного выше, чем у женщин.
Воспалению отдельных регионарных лимфатических узлов у мужчин могут способствовать аллергические реакции, отягощенный клинический анамнез, недолеченные острые заболевания и их последующая хронизация.
Воспаление у женщин
Особенности разнообразия патологического воспаления у женщин отражены лишь дополнительными факторами, особенностями воспаления при анатомических различиях половых путей и мочевыводящей системы. В остальном причины могут проявляться в одинаковой степени и по тем же причинам:
онкологические процессы любой локализации;
системная красная волчанка (хронический процесс или неадекватная вакцинация);
инфекционные заболевания вирусной, бактериальной и грибковой природы;
паразитарные инфекции, СПИД, сифилис;
При воспалении паховых лимфоузлов у женщин часто регистрируют заболевания мочеполовой и репродуктивной системы. Обычно воспаление в области паха возникает после родов при геморрое, при венерических заболеваниях, остром вагините, бартолините. Травматизация кожи в области бикини при удалении нежелательных волос тоже может спровоцировать воспаление волосяных фолликул. Ношение неудобной обуви, травмы голеностопных суставов, инфицирование при некачественном педикюре, повреждение кожи при мозолях - все это может спровоцировать воспаление паховых лимфатических узлов.
Если локализация воспаленных лимфоузлов приходится на шею и голову, то имеет место гнойно-воспалительный процесс в органах слуха и дыхания, полости рта.
Образование воспаленных лимфоузлов под мышками характеризует появление мастопатии, гнойного мастита (лактационного или нелактационного), онкологических опухолях в молочных железах, при гидрадените. Воспаление подмышечных лимфоузлов может быть спровоцировано нарушением функциональности щитовидной железы, при гнойных заболевания кожных покровов. Изменения гормонального фона могут происходить на фоне климакса, менструаций, беременности и лактации. Подмышечный лимфаденит, также может возникать из-за повреждений при маникюре, сбривании волос в подмышках, травматизация волосяных луковиц при эпиляции.
Воспаление лимфоузлов на шее может быть вызвано с воспалением кожи лица при прыщах, акне (самостоятельное выдавливание), некачественная косметика, при заболеваниях полости рта.
Причины воспаления у детей
Лимфатическая система у детей достаточно чувствительна к негативному воздействию внутренних или внешних факторов. При развитии органических патологий лимфоузлы первыми реагируют на изменения. У детей лимфоузлы могут увеличиваться не локализовано, а по всему телу, сигнализируя о нарушениях масштабно.
При воспалении подчелюстных и ушных лимфоузлов можно подозревать развитие следующих заболеваний:
корь, скарлатина, ветряная оспа, краснуха;
хронические заболевания органов дыхания, слуха;
простудные заболевания, грипп.
Различные заболевания, поражающие центральную нервную систему, также могут спровоцировать увеличение и воспаление ушных лимфоузлов у детей любого возраста. Чем младше ребенок, тем сильнее проявления лимфаденита.
Подчелюстные и затылочные лимфоузлы реагируют воспалением при паразитарных заболеваниях кожи головы при педикулезе (вши), гнойно-воспалительных процессов в полости рта, слизистых зева, на коже лица.
Лимфоузлы в области подмышек реагируют на общие воспаления в организме (воспаления, инфекции любой этиологии и характера), доброкачественные лимфоретикулезы. Воспаление может спровоцировать мононуклеоз, токсоплазмоз.
Брюшные лимфоузлы воспаляются при инфицировании органов ЖКТ, паразитарных инфекциях, проникновении патогенной микрофлоры в органы эпигастрального пространства. Симптомы увеличения лимфоузлов напоминают течение энтероколита, кишечной инфекции с выраженными диспепсическими расстройствами (разжижение стула, рвота, состояние острого живота, спазмы кишечника. В медицине воспаление лимфатических узлов брюшного отдела называет мезаденитом.
Увеличение объемов лимфоузлов в паховой области связано с инфекционными заболеваниями, при гнойных заболеваниях кожи ягодичной области (фурункулы, карбункулы), травматизации. Воспаление возможно даже после затягивания раны. Воспаленные паховые узлы у грудничков могут свидетельствовать о пеленочном дерматите, воспалении мочеполовой системы (пиелонефрит, нефрит). Инфицирование половых органов детей может возникать из-за постоянного нахождения детей без трусиков. Белье защищает детей от травмы, инфекций. У девочек раннего возраста может возникать вульвовагинит (воспаление влагалища), у мальчиков - воспаление крайней плоти.
Воспаление узлов в детском возрасте любой локализации всегда должно наблюдаться врачами. Хронические воспаления могут быть первыми признаками начинающегося рака.
Основные причины по локализации воспаления
Общими причинами лимфаденита различной локализации можно считать проявления, характерные для взрослых и детей. Основными локализациями воспалительного процесса считают следующие группы лимфоузлов в лимфатической системе.

Воспаление шейных лимфоузлов связано с инфекционными заболеваниями вирусного, грибкового или бактериального генеза. Бактериальные причины чаще вызваны проникновение неспецифической микрофлоры (гонококки, стафилококки, синегнойная палочка, бактерии клодистрий протей) и специфической (туберкулезная палочка, бактерии сифилиса, бруцеллы, грибок актиномицет). Другими причинами возникновения шейного лимфаденита являются следующие:
инфекционные заболевания верхних и нижних дыхательных путей;
гнойные заболевания кожи лица, шеи, затылка;
системные инфекционные заболевания (корь, паротит, краснуха):
гистиоплазмоз или кокцидиомикоз.
У детей в возрасте 7-12 лет выделяют физиологический лимфаденит, когда увеличение лимфоузлов на шее связано со стремительным развитием и ростом ребенка. В этом случае достаточно наблюдения. У взрослых хроническое увеличение может быть связано с гормональными расстройствами. При стойком увеличении лимфоузлов и одновременно вилочковой железы может быть опасным сигналом.
Воспаление узлов в подмышечных впадинах - частая реакция организма на возбудители ОРВИ, гриппа, при несвоевременном и неполноценном лечении простудных заболеваний. Воспаление узла подмышками при простуде может стать причиной экстренной госпитализации пациента. Другими причинами воспаления считают и такие:
инфекционные процессы в организме;
заболевания молочных желез.
При увеличении лимфоузла пациенты испытывают дискомфорт, ощущение инородного тела. Можно самостоятельно прощупать уплотнение в подмышечной впадине.

Паховая область - особенно чувствительное место, лимфоузлы которой быстрее всего реагируют на воспалительные заболевания половых органов и мочевыводящих путей, а также репродуктивной системы и органов малого таза. Если имеют место венерические заболевания, пациенты определяют в паху хорошо прощупываемый бугорок, который увеличивается с каждым днем. Лечение таких образований в паху обязательно, так как необратимые осложнения для организма вполне вероятны. Другими причинами патологии могут быть:
травматизация паховой области;
активная форма туберкулеза;
иммунодефицитные состояния (ВИЧ, системные заболевания);
Особенно важно обратиться к врачу при сочетании высокой температуры, интоксикации организма, при увеличении лимфоузлов справа или слева от наружных половых органов, боли внизу живота.

Воспаление подчелюстных лимфатических узлов часто связано с патологией лор-органов, злокачественными опухолями. Не исключен вариант осложнения инфекционных заболеваний верхних или нижних дыхательных путей, органов слуха. Другими причинами считают следующие:
системные заболевания (красная волчанка, корь);
хронические заболевания стоматологических заболеваний;
кожные гнойные очаги.
Симптомы подчелюстного воспаления проявляются в болезненность при жевании, при разговоре, покраснение кожи, уплотнение на челюсти, повышение температуры тела. Увидеть воспаление под челюстью можно при выраженной патологии.
Проникновение патогенной микрофлоры в затылочную область возможно с током крови и лимфатической жидкости. Чаще затылочное воспаление не связано с простудными или инфекционными заболеваниями. Часты случаи воспаления на затылке в детском возрасте, причинами которого становятся:
воспаление среднего уха;
реакция на лекарственные препараты;
потница или крапивница;
поражение волосяного покрова (педикулез);
Несмотря на локализацию воспалительного процесса необходимо провести адекватное лечение, направленное на снижение неприятных симптомов и устранение основной причины. На начальных этапах развития применяют консервативные методы: медикаментозное лечение, физиотерапия, вскрытие абсцессов, дренирование гнойного очага. Антибиотикотерапия назначается в соответствии с возбудителем патологии. Гнойные лимфадениты лечат только оперативным путем, вскрывая очаг воспаления. Дальнейшее лечение проводят аналогично терапии гнойных ран.
Длительность лечения зависит от тяжести патологического процесса. В среднем лечение достигает 12 месяцев. Лимфаденит имеет множество причин возникновения, но истинные провоцирующие факторы можно определить только после проведения дифференциальной диагностики. Рецидивирующие воспаления связаны с основной причиной патологии, когда происходят обострения хронических заболеваний органов и систем.
Профилактика рецидивов воспалительного процесса заключается в устранении провоцирующих факторов, при своевременном лечении хронических заболеваний. Соблюдение всех рекомендаций лечащего врача позволит избежать осложнений со стороны лимфатической системы. При появлении хронического воспаления у детей осмотр педиатров в периоды обострений простуд, ангины и других дыхательных патологий обязателен.
Читайте также:


