Чесоточная лимфоплазия чем лечить
профессор С.М. Федоров, к.м.н. М.Н. Шеклакова
Центральный научно-исследовательский кожно-венерологический институт МЗ РФ, Москва
Чесотка - это заразное паразитарное кожное заболевание, которое вызывается чесоточным зуднем Sarcoptes scabiei. Чесотка была известна 4 тысячи лет назад в странах Востока, Китае, а термин "scabies" пришел из древнего Рима.
Большую часть жизни чесоточный зудень проводит в толще кожи, и его морфологический облик обусловлен приспособленностью к внутрикожному паразитизму. Самки чесоточного зудня, которые определяют клиническую картину заболевания, прогрызают ходы в эпидермисе, питаются им, откладывают яйца, а самцы, оплодотворив самок на коже хозяина, погибают.
Самка клеща Sarcoptes scabiei имеет овальную чере-пахообразную форму, размеры 0,3-0,4 мм в длину и 0,25-0,38 мм в ширину, самец в 1,5 раза меньше самки. Ротовые органы клеща несколько выступают кпереди, по бокам находятся 2 пары ножек с присосками и 2 пары задних ножек с щетинками. Яйца зудня овальные, из яиц вылупливаются личинки размером 0,15-0,1 мм, имеющие не 4, как у взрослой особи, а 3 пары ножек, нимфы же морфологически похожи на взрослого клеща, но отличаются меньшими размерами. Оболочки яиц, из которых вылупились личинки, прозрачные, спавшиеся, с продольной трещиной по краю. Данная характеристика стадий превращения чесоточного клеща от личинки до взрослой особи важна для лабораторной диагностики чесотки.
Жизненный цикл чесоточного клеща делится на два периода: репродуктивный и метаморфический. Репродуктивный период протекает в материнском ходе, где самка откладывает яйца, а метаморфический, т.е. развитие от личинки до взрослого клеща - в везикулах, папулах, даже во внешне неизмененной коже. Чесоточный ход служит постоянным источником личинок, обсеменяющих больного. Самки прокладывают ходы на границе рогового и зернистого слоя эпидермиса. Итак, паразитарные элементы расположены в чесоточном ходе следующим образом: в переднем слепом конце хода находится самка, далее одно за другим последовательно отложенные яйца. Продуктивность чесоточного хода в среднем 1 личинка/сут.
Выживаемость извлеченного из чесоточного хода клеща составляет от 3 до 14 дней, губительным для них является уменьшение влажности до 35%, при этом клещи гибнут в течение суток, при температуре 60°С клещи погибают в течение часа, при кипячении - сразу.
Эпидемиология
За последние два десятилетия заболеваемость чесоткой увеличилась. Причин этому несколько: возросла миграция населения, повысилась восприимчивость к че соточным клещам, возможно, из-за увеличения числа больных с иммунодефицитами. Не последнюю роль играют 15-30-летние ритмы солнечной активности. Максимум заболеваемости приходится на осенне-зимний период.
Источником заражения является больной чесоткой и его вещи. Чаще заражение происходит непосредственно от больного при тесном контакте (совместное пребывание в постели) или при уходе. Это прямой путь заражения от человека к человеку. Можно заразиться и через вещи (непрямой путь): постельное белье, спальники, полотенца, мочалки. Во влажной среде чесоточный клещ способен выживать до 5 суток.
Клиника
Инкубационный период составляет в среднем 8-12 дней, но может быть от нескольких часов до 6 недель, все зависит от количества внедрившихся клещей и от реактивности организма. Первым симптомом заболевания является зуд, который появляется при внедрении паразитов и беспокоит в основном в вечерние и ночные часы, так как на это время приходится наибольшая активность самки чесоточного клеща.
При развитии клинической картины чесотки основным симптомом заболевания служит чесоточный ход, который самка прокладывает на границе рогового и зернистого слоя эпидермиса. Типичный чесоточный ход имеет вид слегка возвышающейся над уровнем кожи линии беловатого или грязно-серого цвета длиной от 0,5 до 1 см. На переднем конце хода можно видеть самку клеща, просвечивающую через роговой слой в виде черной точки. Иногда чесоточные ходы могут быть представлены цепочкой мелких пузырьков, расположенных линейно. Такие чесоточные ходы наиболее часто располагаются на боковых поверхностях кистей, пальцев кистей, на ладонях, в области лучезапястных суставов, на локтях, лодыжках, тыле стоп и подошвах. При длительно существующем процессе выявляются старые сухие чесоточные ходы в виде сухих поверхностных трещин. У взрослых на коже подмышечных впадин, внутренней поверхности бедер, на животе, пояснице, в паховых и межъягодичной складках чесоточные ходы могут выглядеть в виде линейного шелушения на поверхности плотных узелков синюшно-багрового цвета. Если давность заболевания не превышает двух недель, то чесоточные ходы можно и не найти. С большим трудом они также обнаруживаются у чистоплотных людей - ма-лосимптомная чесотка.
Помимо чесоточных ходов, для клинической картины чесотки характерно появление мелких пузырьков и узелков розового цвета, кровянистых корочек и расчесов в типичных местах локализации (кисти, лучезапястные и локтевые суставы, передняя и внутренняя поверхность бедер, ягодицы, поясница, низ живота, молочные железы у женщин, половые органы у мужчин).
Чесотка у детей
Чесотка у детей имеет свои особенности. Обычно поражаются все участки кожного покрова, вплоть до волосистой кожи головы и кожи лица, чего у взрослых никогда не наблюдается. В клинической картине отмечается полиморфизм высыпаний с преобладанием экссудатив-ного компонента со склонностью к экзематизации и присоединению вторичной инфекции. В целом клиническая картина напоминает мокнущую экзему, неподдающуюся обычной терапии. Характерно, что у детей первых трех лет жизни редко поражаются межпальцевые промежутки и боковые поверхности пальцев кистей, а также кожа по переднему краю подмышечной складки. В некоторых случаях у детей грудного и раннего детского возраста в процесс могут вовлекаться ногтевые пластинки, пораженные чесоточным зуднем, которые утолщаются, разрыхляются, на их поверхности появляются трещины.
Диагноз чесотки у детей раннего возраста основывается на тщательном сборе анамнеза, осмотре лиц, находящихся в контакте с больным ребенком и выявлении чесоточного клеща при лабораторном исследовании.
Норвежская чесотка
Норвежская чесотка является редкой разновидностью чесотки. Впервые эта форма чесотки была описана Воеск и Danielsaen в 1848 г. в Норвегии у больных лепрой. Норвежская чесотка вызывается обыкновенным чесоточным клещом и встречается, как правило, у ослабленных и истощенных лиц, у больных с синдромом Дауна, больных туберкулезом и ВИЧ-инфицированных, онкологических больных и пациентов, длительно получающих гормональные и цитостатические препараты. Для норвежской чесотки характерен полиморфизм высыпаний (папулы, везикулы, пустулы, трещины), появляются грубые грязно-желтого цвета корки толщиной до 2-3 см, которые в виде панциря могут покрывать значительные по площади участки кожного покрова. В нижних слоях корок можно видеть извилистые углубления, соответствующие чесоточным ходам. При снятии корок обнажаются обширные мокнущие эрозии. Между слоями корок обнаруживается огромное количество клещей на всех стадиях развития (до 200 на 1 см 2 ). В процесс вовлекаются ногтевые пластинки, которые утолщаются, разрыхляются, легко ломаются, на ладонях и подошвах развивается грубый гиперкератоз, волосы теряют блеск, становятся тусклыми, от больного исходит неприятный кислый запах, часто повышается температура тела. Больные норвежской чесоткой крайне контагиозны.
Узелковая чесотка
(постскабиозная лимфоплазия кожи)
У части больных, получивших полноценное лечение, чаще на внутренней стороне бедер, на ягодицах, внизу живота и на половых органах у мужчин, на молочных железах у женщин появляются плотные зудящие лентику-лярные папулы синюшно-багрового цвета. Т.В.Соколова (1987) доказала наличие чесоточных ходов в роговом слое лентикулярных папул путем соскобов с последующим микроскопированием содержимого в молочной кислоте. Во всех случаях обнаружены самки, яйца, личинки, опустевшие яйцевые оболочки и экскременты. Причем количество паразитарных элементов было вдвое выше, чем в чесоточных ходах типичной локализации (на запястьях, кистях и стопах). Предполагается, что длительное сохранение клещевого антигена в репродуктивных ходах приводит к возникновению зудящих папул в местах скопления лимфоидной ткани. В патогенезе развития скаби-озной лимфоплазии лежит особенность кожи отвечать на внедрения клеща реактивной гиперплазией лимфоидной ткани. Через 2 -6 недель после специфического лечения чесоточного клеща в соскобах рогового слоя с поверхности таких папул не обнаруживали.
Псевдочесотка
Псевдочесотка или клещевой дерматит возникает при попадании клещей от животных (собаки, свиньи, лошади, овцы, козы, кролики) на кожу человека. Инкубационный период составляет от нескольких часов до 2 суток. Самки клещей, внедряясь в эпидермис, ходов не образуют и не откладывают яйца, на месте внедрения возникают папулезные и уртикарные элементы. От человека к человеку заболевание не передается, высыпания регрессируют самостоятельно при устранении источника заражения.
Дифференциальный диагноз
При возникновении элементов скабиозной лимфоплазии необходимо дифференцировать их с лентикуляр-ными папулами при вторичном сифилисе. Данные анамнеза и нахождение в соскобах рогового слоя чесоточного клеща позволяют поставить диагноз чесотки. В сомнительных случаях проводится серологическая диагностика с целью исключения сифилиса. Чесотку у детей следует отличать от детской почесухи и от крапивницы.
Осложнения
Длительно существующий процесс, нерациональное лечение могут привести к осложнению чесотки дерматитом, микробной экземой, пиодермией. Как правило, с увеличением давности заболевания возрастает вероятность осложнений, что нередко приводит к диагностическим ошибкам.
Лабораторная диагностика
Диагноз чесотки основывается на клинических проявлениях, эпидемиологических данных и лабораторных исследованиях (обнаружение чесоточного клеща):
- метод извлечения клещей иглой
- метод тонких срезов
- метод послойного соскоба
- метод щелочного препарирования кожи
- экспресс-диагностика чесотки с применением 40% водного раствора молочной кислоты.
Лечение
К антискабиозным препаратам в настоящее время предъявляются следующие требования: быстрота и надежность акарицидного действия, отсутствие раздражающего действия на кожу, простота в употреблении и доступность для массового применения. Всем этим требованиям отвечает аэрозольный скабицид Спрегаль. Препарат прост и удобен в применении, экономичен (одной упаковки достаточно для обработки 2-4 человек). Лечение начинают в вечерние часы, чтобы препарат действовал ночью, во время максимальной активности самки чесоточного клеща. Больной принимает душ и однократно наносит аэрозоль на всю поверхность кожного покрова сверху вниз на расстоянии 20-30 см. Особенно тщательно препарат наносят на кожу пальцев кистей, межпальцевых промежутков, стоп, подмышечных впадин, промежности. После обработки надевается чистое нательное белье, меняется также постельное белье. Одновременно таким же образом обрабатываются все члены семьи. Через 12 часов больной повторно принимает душ и опять меняет нательное и постельное белье. Обычно бывает достаточно однократного применения Спрегаля, однако, исходя из длительности эмбриогенеза, целесообразно эти процедуры повторить через 2 дня, т.е. на 4-й день курса с расчетом воздействия на вылупившиеся личинки. V детей грудничкового и раннего детского возраста при поражении лица Спрегаль наносят на салфетку, затем аккуратно, не допуская попадания препарата в глаза и рот, обрабатывают кожу.
Бензилбензоат - одно из эффективных и наиболее известных антискабиозных средств. Лечение бензил-бензоатом, применяемым в виде 20% суспензии у взрослых и 10% суспензии у детей, рекомендуется проводить в течение 6 дней по следующей методике. 20% водно-мыльная суспензия препарата в количестве 100 г втирается однократно только в первый и четвертый дни курса. Обязательно купание больного перед каждым втиранием. Во второй и третий день втирание бензил-бензоата не проводится. Эти дни могут быть использованы для лечения сопутствующих осложнений. Смена нательного и постельного белья проводится дважды: после первой обработки (в первый день) и через два дня после второго втирания, т.е. на шестой день лечения, когда больной должен повторно вымыться.
Следует упомянуть о лечении по методу Демьяновича, заключающегося в последовательном втирании 60% раствора гипосульфита натрия (раствор № 1) и 6% концентрированной соляной кислоты (раствор № 2). Также для лечении чесотки используются мази: Вилькинсона, 33% серная и мазь бензилбензоата. Однако они менее удобны в применении и по эффективности значительно уступают Спрегалю и 20% суспензии бензилбензоата.
При присоединении дерматита или микробной экземы проводится противовоспалительная и десенсибилизирующая терапия. Назначаются антигистаминные препараты (супрастин, фенкарол, лоратадин и др.), глюко-нат кальция в виде инъекций 10% раствора по 10,0 в/м в течение 10 дней. Наружно применяют кортикостероид-ные мази: элоком, адвантан, дипрогент и др. Для рассасывания очагов инфильтрации - пасты, содержащие 2-10% дегтя, нафталана, ихтиола, АСД-3.
При пиодермии, осложняющей течение чесотки, целесообразно назначение антибиотиков внутрь в случае распространенности процесса, а также проведение активной наружной терапии (мази банеоцин, линкоми-циновой, эритромициновой). Если гнойничковые высыпания ограничены, то проводится одновременное лечение чесотки и ее осложнений. При обилии гнойничков, корок, эрозий интенсивные антискабиозные мероприятия проводить нельзя из-за возможной дис-семинации пиогенной инфекции. Вначале купируют проявления пиодермии, а затем проводят антискаби-озную терапию.
При длительно существующей скабиозной лимфо-плазии в ряде случаев эффективны криотерапия, а также введение под очаг депо-форм кортикостероидов.
При клещевом дерматите (псевдочесотке) прежде всего необходимо изолировать зараженное животное и тем самым прервать попадание клещей на кожу человека, после чего проводится терапия указанными выше антискабиозными препаратами.
Высыпания при чесотке в области запястий 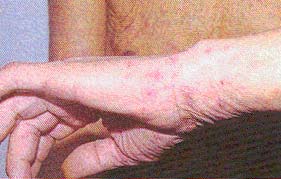
Постскабиозная лимфоплазия 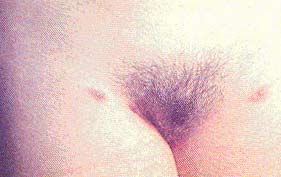
Высыпания при чесотке в области кистей 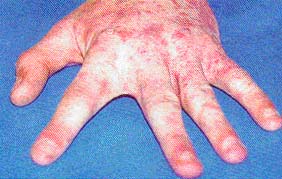
Профилактика
Лечение больного чесоткой должно быть полноценным с последующим контролем каждые 10 дней в течение 1,5 мес. Не менее важно провести лечение всех лиц, находящихся в половом и тесном бытовом контакте с заболевшим. Для предупреждения повторного заражения и распространения инфекции необходима грамотно проведенная дезинфекция белья и предметов домашнего обихода. Обеззараживание постельного и нательного белья, полотенец производится кипячением в 1-2% растворе соды или с любым стиральным порошком в течение 10 минут от момента закипания. Для обработки верхней одежды, головных уборов, перчаток, мебели, ковров, матрасов, подушек, обуви, игрушек и других предметов, с которыми соприкасался пациент и которые не могут быть подвергнуты кипячению, применяется специально разработанный для этой цели препарат А-пар в аэрозольной упаковке. Одного баллона достаточно для обработки вещей 2-3 больных или 9 кв. м поверхности в помещении. Средство не оставляет пятен и не требует последующей стирки или чистки обработанных вещей и поверхностей. Верхнюю одежду, не подлежащую кипячению, проглаживают утюгом с отпаривателем с обеих сторон. Плащи, пальто, шубы, изделия из кожи и замши вывешивают на открытый воздух в течение 5 дней. Детские игрушки, обувь помещают в полиэтиленовый пакет и на время исключают из пользования (не менее 7 дней). В комнате больного ежедневно проводят влажную уборку с 1-2% раствором соды, обращая особое внимание на дверные ручки, подлокотники кресел и т.п. В профилактике чесотки и снижении заболеваемости немаловажную роль играет санитарно-просветительская работа.
Литература
1.Т.В.Соколова, Р.Ф.Федоровская, А.Б.Ланге. Чесотка . -М.,Медицина, 1989, 175с.
2.Чесотка. Методические рекомендации для врачей. -М.,1992, 20 с.
3.Т.В.Соколова. Доброкачественная лимфоплазия кожи при чесотке. Современные аспекты диагностики, печения и профилактики кожных и венерических заболеваний. -Владивосток, 1992, с.17.
4. Кожные и венерические болезни: Руководство для врачей под редакцией Ю.К.Скрипкина, В.Н.Мордовцева. -М.,Медицина, 1999, с.426-436.
5. Кубанова А.А., Федоров СМ., Тимошин Г.Г. Левин М.М. Спрегаль в терапии больных чесоткой. -Журнал "В мире лекарств", 1999, 1, с.59.



Чесотка — это дерматоз, вызываемый клещом Sarcoptes scabiei и передающийся контактным путем. Заболевание проявляется мучительным зудом, часто на фоне совсем незначительных высыпаний. Чтобы избежать диагностических ошибок, чесотку нужно исключать у каждого больного с жалобами на упорный генерализованный зуд. Синонимы: scabies , зудневая чесотка.
Эпидемиология и этиология
Молодые люди (заражаются обычно при половых контактах), лежачие больные и пожилые (заражение через постельное белье); дети (обычно младше 5 лет). Чесоточная лимфоплазия чаще встречается у детей.
Чесоточный клещ (зудень) — Sarcoptes scabiei . Единственный хозяин — человек. Клещ быстро проникает в кожу и проделывает в ней ходы, в которых откладывает яйца. Самки живут 4—6 нед, роют ходы но ночам (по 2—3 мм в сутки), а яйца откладывают днем, каждая — по 40—50 яиц за всю жизнь. Личинки вылупляются из яиц через 72—96 ч.
Раньше эпидемии чесотки наблюдались каждые 15 лет. В конце 60-х годов заболеваемость чесоткой резко возросла и остается высокой по сей день.
Происходит при соприкосновении кожи с пораженной кожей — во время полового акта, детских игр, при уходе за больным и т. п. На одежде и постельном белье клещи способны прожить более 2 сут, поэтому возможен и контактно-бытовой путь передачи. Особенно много клещей распространяют больные норвежской чесоткой.
Обитатели домов престарелых, психиатрических больниц, приютов.
Зуд возникает в результате сенсибилизации к чесоточному клещу. При первичной инфекции зуд появляется через несколько недель; при повторном заражении — в первые 24 ч. Ослабленный иммунитет, психические и неврологические заболевания предрасполагают к развитию норвежской чесотки (см. с. 852). Обычно на больном паразитирует около десяти клещей, при норвежской чесотке их число превышает миллион.
Нередко выясняется, что похожие симптомы есть у кого-нибудь из родственников или половых партнеров. При норвежской чесотке в анамнезе часто имеется иммунодефицит (ВИЧ-инфекция, трансплантация органов), психическое или неврологическое расстройство (синдром Дауна, деменция, инсульт, травма спинного мозга, нейропа-тия, проказа).
Инкубационный период При первичном заражении зуд обычно появляется через 1 мес, а генерализованная сыпь — спустя еще 1—2 нед. При повторном заражении зуд возникает сразу.
Без лечения — недели и месяцы. Норвежская чесотка может длиться годами.
• Зуд. Сильный, распространенный; как правило, страдает все тело, за исключением головы и шеи. Обычно усиливается вечером или ночью и не дает спать. При норвежской чесотке у половины больных зуда нет.
• Сыпь. От отсутствия сыпи до универсальной эритродермии. У одних больных зуд длится месяцами, а сыпи нет. У других (как правило, страдающих аллергическими заболеваниями) из-за расчесов развивается диффузный нейродермит. Болезненность высыпаний характерна для бактериальных осложнений чесотки.
Высыпания обусловлены: (1) жизнедеятельностью клещей; (2) аллергическими реакциями; (3) постоянным расчесыванием и растиранием; (4) вторичными бактериальными инфекциями. Кроме того, выделяют особые клинические формы чесотки. Высыпания, обусловленные жизнедеятельностью клещей
• Чесоточные ходы: прямые или извитые,
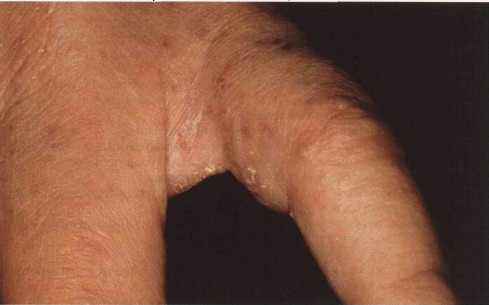
Рисунок 30-5. Чесотка. Чесоточные ходы в типичном месте — межпальцевом промежутке. Это слегка выпуклые полоски, прямые или извитые, сероватые или цвета нормальной кожи. Обнаружить их не так просто. На слепом конце хода — маленькая везикула или папула
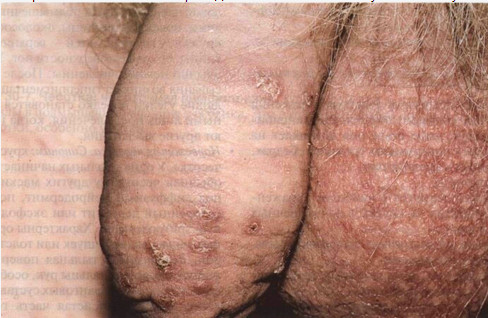
Рисунок 30-6. Чесотка. Чесоточные ходы на теле полового члена. Из-за расчесов на поверхности элементов образовались эрозии и корки сероватые или цвета нормальной кожи, слегка выпуклые полоски длиной 0,5— 1 см (рис. 30-5 и 30-6). На слепом конце хода — маленькая везикула или папула. Размеры самок — 0,5 мм. Каждая самка проделывает в эпидермисе только один ход, длина которого может достигать 10 см. У светлокожих людей в чесоточных ходах различимы темные крупинки — экскременты клещей. Чесоточный ход легче обнаружить, если нанести на пораженную кожу обычные чернила. Чернила проникают в ход и прокрашивают его. Слепой конец хода, где находится клещ, выглядит как маленькое возвышение с красным ободком или как везикула. Локализация ходов: участки кожи, на которых почти нет волосяных фолликулов, а роговой слой эпидермиса тонкий и мягкий. Излюбленная локализация (в порядке убывания частоты): межпальцевые промежутки, запястья, тело полового члена, локтевые ямки, стопы, наружные половые органы, ягодицы, подмышечные впадины, другие участки (схема XI ). У грудных детей могут быть поражены голова и шея.
• На ранних стадиях чесоточной лимфопла-зии ходы иногда видны на поверхности зудящих узелков.
• При норвежской чесотке — четко очерченные бляшки, покрытые толстыми корками или чешуйками.
Высыпания, обусловленные аллергическими реакциями
• У ряда больных отмечается зуд без высыпаний.
• Сыпь за пределами участков поражения (мелкие волдыри) обусловлена сенсибилизацией; чаще всего она возникает на передней поверхности туловища, бедрах, ягодицах и предплечьях.
• Зудящий дерматит в наиболее пораженных участках: на кистях, в подмышечных впадинах.
Высыпания, обусловленные постоянным расчесыванием и растиранием
• Экскориации, ограниченный нейродермит, узловатая почесуха.
• У страдающих аллергическими заболеваниями на месте расчесов развивается диффузный нейродермит. Локализация: кисти, особенно межпальцевые промежутки, запястья, подмышечные впадины, околососковые кружки, поясница, ягодицы, половой член, мошонка; у грудных детей, кроме того — волосистая часть головы, лицо, ладони и подошвы. У взрослых же волосистая часть головы и лицо, а также верхняя часть спины, как правило, не поражены.
• Генерализованный диффузный нейродермит.
Вторичные бактериальные инфекции
• Импетиго (болезненность, корки, эритема), эктима.
• Стафилококковый фолликулит, фурункул, абсцесс.
• Острый постстрептококковый гломеруло-нефрит.
• Чесоточная лимфоплазия. Синонимы: узелковая чесотка, постскабиозная лимфоплазия. Характерное проявление — зудящие узелки. Они возникают у 7— 10% больных чесоткой. Это узлы с гладкой поверхностью, диаметром 5—20 мм, красного, розового, желто-коричневого или коричневого цвета (рис. 30-7). На поверхности вновь появившихся узелков можно увидеть чесоточные ходы. Локализация: половой член, мошонка, подмышечные впадины, поясница, ягодицы, околососковые кружки; у грудных детей — верхняя часть спины, боковые поверхности ног. Узелки обычно немногочисленны. После рассасывания возникает гиперпигментация. Зудящие узелки нередко становятся заметными лишь после лечения, когда исчезают другие высыпания.
• Норвежская чесотка. Синоним: крустозная чесотка. У одних больных начинается как обычная чесотка, у других маскируется под диффузный нейродермит, псориаз, себорейный дерматит или эксфолиатив-ную эритродермию. Характерны ороговение, образование чешуек или толстых корок. Локализация: тыльная поверхность кистей, запястья, пальцы рук, особенно в области пястно-фаланговых суставов, ладони, локти, волосистая часть головы, ушные раковины, подошвы, пальцы ног. При иммунодефиците поражение может быть генерализованным (у взрослых охватывает голову и шею), при неврологических заболеваниях — ограниченным областью нарушения чувствительности.

Рисунок 30-7. Чесотка: чесоточная лимфоплазия. Зудящие узелки — коричневатые папулы иузлы вподмышечной впадине у ребенка. Это патогномоничный признак хронической чесотки, особенно у детей
Зуд, местный или генерализованный, с сыпью или без сыпи
Лекарственная токсидермия, крапивница, диффузный нейродермит, контактный дерматит (в частности, вызванный стекловолокном), дисгидротическая экзема, дермографизм, розовый лишай, герпетиформный дерматит, псевдочесотка (заражение клещами, паразитирующими на животных), платяные вши, фтириаз, красный плоский лишай, дерматозойный бред, зуд при внутренних болезнях. Пиодермия
Импетиго, эктима, фурункулез. Чесоточная лимфоплазия Пигментная крапивница (у детей младшего возраста), папулезная крапивница (реакция на укусы насекомых), болезнь Дарье, узловатая почесуха, вторичный сифилис. Норвежская чесотка
Псориаз, диффузный нейродермит, себорей-ный дерматит, эксфолиативная эритродер-мия, гистиоцитоз X .
На взрослом человеке в среднем паразитирует от 6 до 10 клещей. Клещей легче всего обнаружить в межпальцевых промежутках рук, на сгибательной поверхности запястий и половом члене. На чесоточный ход наносят каплю вазелинового масла и делают со-скоб лезвием № 15 (до появления крови). Материал переносят на предметное стекло, добавляют каплю иммерсионного или вазелинового масла и закрывают покровным стеклом. Диагноз считается установленным, если при микроскопии находят клещей, их яйца или экскременты (рис. 30-8).
Общий анализ крови
При норвежской чесотке — эозинофилия.
• Чесоточный ход: расположен в роговом слое эпидермиса, на слепом конце находится самка клеща (тело круглое, длиной 400 мкм). Вокруг клеща за счет межклеточного отека (спонгиоза) обычно образуется везикула. Видны также яйца клеща. Эозинофильная инфильтрация дермы.
• Чесоточная лимфоплазия: плотный хронический эозинофильный инфильтрат. В ряде случаев — реактивная гиперплазия лимфоидной ткани, атипичные мононук- леары (гистологическая картина напоминает лимфому).
• Норвежская чесотка: утолщенный роговой слой эпидермиса, содержащий множество клещей.
Проводят для исключения вторичной инфекции ( Staphylococcus aureus , стрептококки группы А).
Диагноз ставят на основании клинической картины и по возможности подтверждают микроскопией. Каждого больного с генерализованным зудом нужно тщательно осмотреть в поисках чесоточных ходов. Когда не удается обнаружить клеща, ставят диагноз ex juvantibus (то есть назначая пробное лечение).
Течение и прогноз
В большинстве случаев чесотка полностью излечима. При вторичных инфекциях, вызванных стрептококками группы А, возможен гломерулонефрит. У ВИЧ-инфицированных норвежская чесотка, осложненная стафилококковой инфекцией, может привести к сепсису и смерти.
Часто сохраняется еще несколько недель после уничтожения клещей, что подтверждает его аллергическую природу (реакция на антигены клеща). При повторном заражении зуд становится ощутимым уже через несколько суток.
У ВИЧ-инфицированных бывает неизлечимой.
После лечения 80% зудящих узелков рассасываются в течение 3 мес, некоторые сохраняются до 1 года.
Акарицидные средства Самый эффективный и безопасный препарат — перметрин, самый дешевый — лин-дан. В некоторых странах описаны случаи устойчивости чесоточных клещей к линда-ну. Если линдан наносят на кожу сразу после ванны, а также при тяжелом сопутствующем дерматите, возможны эпилептические припадки. Известны также случаи апластической анемии после лечения лин-даном.
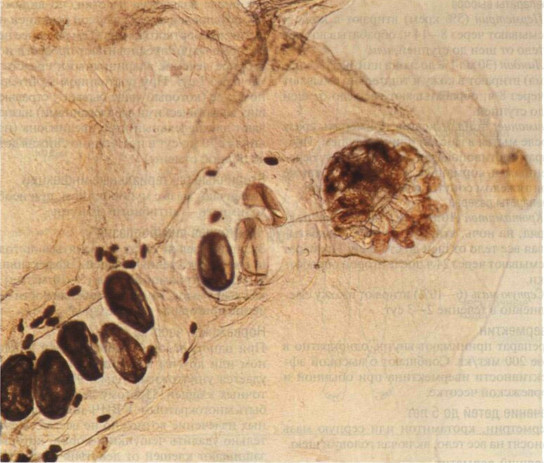
Рисунок 30-8. Чесоточный ход. В соскобе с межпальцевого промежутка кисти отчетливо видны самка клеща Sarcoptes scabiei (в конце хода), 8 яиц и мелкие темные гранулы — экскременты
• Перметрин (5% крем) втирают в кожу и смывают через 8—14 ч, обрабатывают все тело от шеи до ступней, или
• Линдан (30 мл 1 % лосьона или 30 г 1 % крема) втирают в кожу и тщательно смывают через 8 ч; обрабатывают все тело от шеи до ступней.
Внимание: линдан нельзя применять сразу после мытья в ванной или под душем. Препарат противопоказан детям до 5 лет, беременным и кормящим женщинам, а также при тяжелом сопутствующем дерматите. Препараты резерва
• Кротамитон (10% крем), двое суток подряд, на ночь, втирают в кожу, обрабатывая все тело от шеи до ступней. Препарат смывают через 24 ч после второй обработки.
• Серную мазь (6—10%) втирают в кожу ежедневно в течение 2—3 сут.
Препарат принимают внутрь однократно в дозе 200 мкг/кг. Сообщают о высокой эффективности ивермектина при обычной и норвежской чесотке.
Лечение детей до 5 лет
Перметрин, кротамитон или серную мазь наносят на все тело, включая голову и шею.
• Н,-блокаторы с седативным действием, например гидроксизин или дифенгидра-мин, по 25 мг внутрь на ночь.
• Мази с кортикостероидами назначают при тяжелом дерматите; наносят на пораженные участки.
• Прием кортикостероидов внутрь: короткий курс преднизона (1—2 нед) значительно облегчает состояние и утоляет зуд.
Зуд, сохраняющийся в течение недели и бо- лее после излечения чесотки, по-видимому, обусловлен аллергической реакцией на антигены мертвого клеща. Тем не менее некоторые врачи предпочитают провести повторное лечение акарицидными средствами через 7 сут. При постоянном мучительном зуде (который чаще бывает у страдающих аллергическими заболеваниями) назначают двухнедельный курс преднизона (начиная с 70 мг/сут и постепенно снижая дозу до полной отмены).
Вторичные бактериальные инфекции
Назначают мазь с мупироцином, при необходимости — антибиотики внутрь.
Чесоточная лимфоплазия Зудящие узелки могут сохраняться до года после уничтожения клещей. Эффективны инъекции триамцинолона (5—10 мг/мл) в каждый узелок; по мере необходимости лечение повторяют каждые 2 нед.
При однократной обработке кожи линда-ном или другим акарицидным средством удается уничтожить только 90—95% чесоточных клещей. Поэтому лечение должно быть многократным. У ВИЧ-инфицированных излечение возможно не всегда. Желательно удалить чешуйки и корки, которые защищают клещей от действия акарицид-ных средств.
Постельное белье и одежду стирают в горячей воде и гладят, подвергают химической чистке либо запечатывают в полиэтиленовый пакет не менее чем на 72 ч.
Осматривают и лечат всех половых партнеров больного, с которыми были контакты на протяжении последнего месяца, членов семьи, близких друзей.
Читайте также:


