Чесотка пузырьки на ладонях
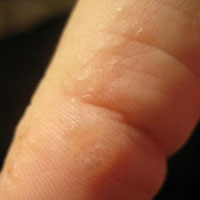
Водянистые пузырьки на руках могут возникнуть у каждого без исключения человека – как у взрослого, так и у ребенка. Ни время года, ни погодные условия на этот процесс не влияют, как и пол и возраст.
Так в чем тогда дело? Почему появляются волдыри на руках, и как с ними бороться? Рассмотрим самые распространенные причины неприятного явления, и разберемся в вопросе, как быстро убрать пузырьки на пальцах рук.
Характер пузырчатых высыпаний на пальцах рук и ладонях
Перед тем как задаваться вопросом лечения пузырчатой сыпи на руках, необходимо внимательно рассмотреть прыщики и точно определить их характер. Дело в том, что волдыри и везикулы – разные вещи, и причины их появления на коже тоже разные.
Так, волдыри – это бесформенные образования, содержащие воду. Они могут иметь разные размеры и локализацию, но не всегда их образование свидетельствует именно о патологическом процессе.
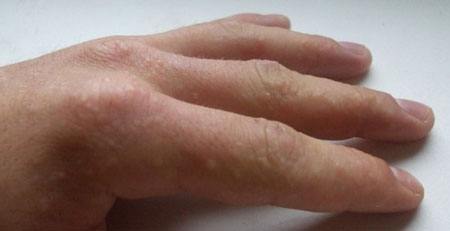
Пупырышки на пальцах рук, которые имеют четкие очертания и могут сливать друг с другом, образуя один большой пузырь, называются везикулами. Именно они зачастую становятся главным симптомов кожных заболеваний.
Внутри таких пузырьков находится жидкость, которая часто содержит возбудитель патологического процесса. Конечно, если речь не идет о специфической аллергической реакции.
Выяснив характер волдырей на коже с жидкостью на руках, можно переходить непосредственно к изучению причин их появления.
Причины пузырчатых высыпаний на руках
Причины, по которым на пальцах рук появились водяные прыщики, могут быть патологическими и непатологическими. Рассмотрим самые распространенные варианты.
Аллергия, сопровождающаяся появлением водянистых пузырьков на пальцах рук, может проявляться в разных формах. Но самой часто встречающейся ее разновидностью является контактный дерматит.
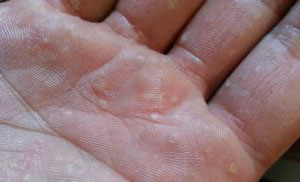
Это патологический процесс, который возникает на фоне контакта кожи рук с мощными аллергенами: бытовой химией, некачественной косметической продукцией, медикаментами и пр. Пузырчатые высыпания при контактном дерматите вызывают сильный зуд, и способны сливаться в большие волдыри. Как правило, они поражают пальцы рук, но иногда могут распространяться и по всей кисти.
Водянистые прыщики на руках, появившиеся при контактном дерматите, могут лопаться. В этом случае на их поверхности будет образовываться тонкая шелушащаяся корочка. Зуд станет немного меньше, но полностью исчезнет лишь через несколько дней. На месте, где ранее располагались волдыри, образуются красные пятнышки, которые тоже со временем исчезают.
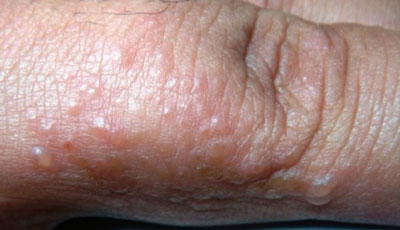
Если чешутся пальцы на руках и появляются пупырышки, а на коже имеются старые ранки или царапины, это может говорить о присоединении грибковой инфекции. Поначалу, кроме зуда и жжения, никаких симптомов не наблюдается, но, по мере прогрессирования заболевания, эпидермис начнет шелушиться и менять оттенок. При отсутствии своевременного реагирования на проблемы возможно распространение инфекции на здоровые участки кожи и ногти.
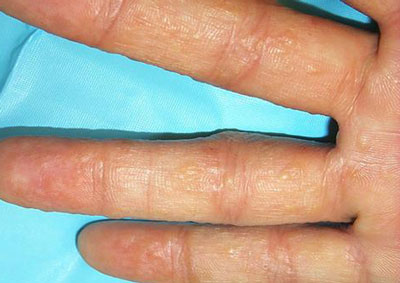
Но этого не достаточно. При подозрении на чесотку пациент должен обратить внимание на наличие следующих сопутствующих симптомов:
- шелушения и покраснения кожи на пальцах рук и между ними,
- зуда, усиливающегося ночью,
- образования мокнущих участков в зоне поражения.
Важно! Такие клинические проявления чесотки не должны игнорироваться. От этого заболевания очень сложно избавиться, поэтому без консультации дерматолога не обойтись!
Герпесвирусная инфекция, наряду с грибком, является одной из самых распространенных причин появления подкожных волдырей на пальцах рук. Везикулы наполнены прозрачной, желтоватой или мутной жидкостью, содержащей миллионы заразных зараженных клеток. 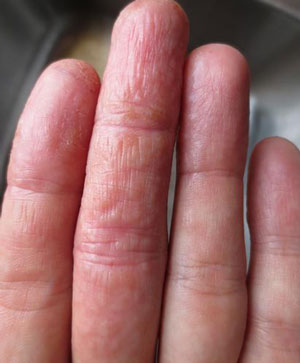
Герпес на руках сопровождается:
- покраснением вокруг пузырьков,
- болью и жжением,
- сильным зудом,
- ощущением жара в пораженном герпетической сыпью участке эпидермиса.
Лечение герпеса, сопровождающегося образованием водяными пузырьками на пальцах, кистях или ладонях рук, проводится за счет противовирусных препаратов. Антибиотики в этом случае будут бесполезны!
Высыпания на руках в виде пузырьков могут появляться в том случае, если кожа человека слишком чувствительна к ультрафиолету. Но длительное пребывание под открытыми солнечными лучами может вызвать ожог вне зависимости от того, насколько чувствительным является эпидермис.
Мелкие водянистые пузырьки на коже рук, появившиеся по причине ожогов, практически не вызывают зуда или жжения. Но при прикосновении к ним могут возникать болевые ощущения, поэтому их необходимо как можно скорее обработать мазью с декспантенолом.
Помимо вышеперечисленных причин, способных привести к возникновению водяных пузырей на коже, часто подобное отклонение становится следствием:
- закупорки потовых желез (потница),
- снижения защитных функций кожи,
- гормонального дисбаланса,
- частых стрессов.
Как видно, если на ладонях появились водянистые зудящие подкожные пузырьки, причин этому существует огромное множество. Многие из них не требуют экстренного врачебного вмешательства, поскольку для устранения дискомфорта будет достаточно и проведения домашней терапии.
Но! Если водянистые пузырьки на руках чешутся, разрастаются, либо же их становится больше, медлить с походом к дерматологу не стоит. В большинстве случаев специалисту достаточно провести визуальный осмотр пораженных сыпью мест, но иногда пациенту может понадобиться проведение дополнительных диагностических процедур для выявления источника заболевания.
Методы лечения пузырчатой сыпи на руках
Как лечить водяные пузырьки на руках? Если речь идет о медикаментозном лечении, то оно зависит от того, чем было вызвано появление сыпи.
Некоторые прыщики не требуют какого-либо вмешательства, и быстро исчезают сами. Например, если они были вызваны раздражением. Но если проблема не исчезает, а, наоборот, усугубляется, здесь уже нужен совсем иной подход.
Важно! Водяные прыщики на пальцах рук ни в коем случае нельзя выдавливать! Кожное заболевание (например, герпес или грибок) можно легко спутать с проявлением аллергии. Выдавливание волдырей может привести к распространению инфекции на здоровые участки кожи!
Если на пальце руки появился пузырь с жидкостью, и присоединились другие симптомы чесотки, то лечится данное заболевание с помощью специальных мазей. Одной из самых эффективных является серная мазь. Она имеет довольно резкий, отталкивающий запах, но очень хорошо справляется с чесоточным клещом.
В борьбе с чесоткой можно также попробовать использование следующих препаратов:
- мази, эмульсии или лосьона Бензилбензоат,
- аэрозоля Спрегаль,
- крема или раствора для эмульсии Медифокс,
- цинковой мази.
Несмотря на натуральный состав многих препаратов от чесотки, применять их необходимо крайне осторожно. При самостоятельном использовании конкретного средства для борьбы с чесоточными водянистыми пузырьками на коже рук, обязательно следует изучить инструкцию, которая к нему прилагается.
Кожные проявления аллергической реакции, сопровождающиеся маленькими волдырями на пальцах рук, которые чешутся и шелушатся, не всегда требуют лечения. Зачастую такой неприятный симптом проходит сам через несколько часов, максимум – через сутки. Но если зуд причиняет массу дискомфорта, либо течение аллергии заметно усугубляется, можно прибегнуть к применению пероральных противоаллергических препаратов:
Помимо таблеток и сиропов, при аллергии используются и мази. Однако помните, что они могут быть гормональными и негормональными.
Гормональные противоаллергические мази применяются при глубоком поражении нижележащих слоев дермы. Но поскольку речь идет о возникновении водяных волдырей на пальцах рук, использовать следует негормональные препараты для накожного нанесения:
- Фенистил,
- Мирамистин,
- Целедерм,
- Афлодерм,
- Лориден А,
- Белосалик и пр.
Важно! Многие из вышеперечисленных препаратов запрещены к применению детям и беременным женщинам. Если возникли аллергические высыпания в виде пузырьков на ладонях у ребенка или будущей мамы, единственно правильным решением будет обращение к врачу.
В лечении герпетической везикулярной сыпи огромное значение имеет комплексный подход. Особенно это касается случаев, когда волдыри на пальцах появились по причине активности ГВ Варицелла-Зостер (вирус герпеса 3 типа, вызывающий развитие опоясывающего лишая и ветряной оспы). В этом случае важно не только использовать мази для наружного применения, но и принимать противовирусные таблетки.
Если же пузырчатая сыпь стала следствием заражения ВПГ 1 или 2 типа (что бывает крайне редко, поскольку эти герпесвирусы поражают, как правило, кожу и слизистые оболочки губ и носа (герпес 1 типа) и половых органов (герпес 2 типа)), можно обойтись только мазями:
- Ацикловиром,
- Герпевиром,
- Зовираксом,
- Фамвиром,
- Липстером,
- Ациком и пр.
Мазь наносится тонким слоем на пузырьковые высыпания 3-5 раз в день. Таблетки же (Ацикловир, Новирин, Хелпекс и др.) принимаются внутрь после еды 2-3 раза в день. Курс терапии длится от 5 до 7 дней, но если речь идет о пероральном применении лекарств, лучше все нюансы обсудить с дерматологом.
Мелкие водянистые пузырьки на пальцах рук, ставшие следствием грибка кожи, успешно лечатся с помощью мазей. Хорошо зарекомендовали себя следующие препараты (в скобках указано действующее вещество):
- Кандид (клотримазол),
- Низорал (кетоконазол),
- Экзодерил (нафтифин),
- Залаин (сертаконазол).
Не менее эффективными при маленьких водянистых прыщиках на руках, которые чешутся, являются салициловая и цинковая мазь. Они стоят гораздо дешевле, чем вышеперечисленные средства, и имеют намного меньше противопоказаний и побочных эффектов. Наносить их на пораженные грибком участки кожи необходимо 2-3 раза в день.
Пузырьки на руках, ставшие следствием солнечного ожога, можно обрабатывать мазями Бепантен, Пантенол, Спасатель, Левомеколь. Это высокоэффективные средства, которые, к тому же, разрешены к применению маленьким детям и беременным женщинам.
После самопроизвольного вскрытия волдырей (причем, не только от ожогов – после изъявления герпесной везикулы или грибкового пузырька этот метод тоже будет эффективным) ранки можно смазывать Эритромицином или линиментом Синтомицина. Препараты ускорят их регенерацию клеток, что поспособствует скорейшему заживлению поврежденных участков эпидермиса.
Пузырьки на пальцах рук, что чешутся, можно также убрать с помощью домашних средств:
- сока алоэ,
- спиртовой настойки календулы, разведенной в равных соотношениях с водой,
- примочек с солевым раствором,
- протираний кожи отваром или настоем коры дуба.
Если пупырышки на руках, которые сильно чешутся, являются следствием появления потницы, от них можно избавиться с помощью проведения водных процедур.
Важно избегать повреждения высыпаний, а если оно, все же, произошло, незамедлительно обрабатывать ранку антисептическими растворами или мазями. Инфицирование ранки может привести к куда худшим последствиям, чем зудящие пузырьки на коже.
Большинство кожных заболеваний, передающихся контактным путем, имеют схожую симптоматику на начальных стадиях, поэтому их самостоятельное определение зачастую затруднено. Чесотка на руках, особенно у детей, начинается с мелкой сыпи и слабого зуда, поэтому ее путают с крапивницей, дерматитом, экземой и даже химическим ожогом, и из-за потерянного времени лечение становится сложным и длительным. Как распознать эту болезнь по первым признакам, что является источником ее появления и какие терапевтические меры предпринять?
Что такое чесотка на руках
Сильный свербеж на коже – еще не болезнь, поскольку он может быть спровоцирован аллергеном, перепадом погоды, стрессом. Чесотка же как заболевание является результатом деятельности чесоточного клеща (Sarcoptes scabiei), заражению которым может подвергнуться даже чистоплотный человек: соблюдение гигиены влияет только на течение болезни. Основным проявлением чесотки считаются мелкие высыпания, затрагивающие межпальцевую область, ладонь, однако это зависит от ее формы. Несколько важных фактов об этом заболевании:
- Заразиться могут лица обоих полов и всех возрастов, вспышки заболевания наблюдаются преимущественно в школах, детских садах, но передача чаще происходит в семьях ввиду более плотного контакта между людьми.
- Чесотка поражает не только руки, но поскольку они являются самой контактной зоной, болезнь начинается с них: после возбудитель может перейти на тело. Однако волосистую часть головы и лицо клещ затрагивает редко.
- Основная возрастная группа заражения чесоткой в России – юношеская; реже страдают дети школьного возраста.
Причины болезни
Возбудитель чесотки именуется чесоточным клещом. Активностью преимущественно отличается самка: ее размеры больше размеров самца (могут достигать 0,4 мм), и в проделанных между зернистым и роговым слоем эпидермиса ходах она откладывает свои яйца. После из них появляются личинки, которые быстро взрослеют и тоже начинают проявлять активность. Существует определенный набор факторов, стимулирующих заражение и развитие заболевания:
- Несоблюдение правил гигиены – нечистоплотные люди поражаются чесоточным клещом с большей частотой и передают патогенные микроорганизмы тоже с большей активностью.
- Пребывание в многолюдном коллективе – большая скученность (особенно в холодное время года) повышает шансы на длительное контактирование носителя клеща и здорового человека. Если же нахождение среди людей постоянное (интернаты, воинские части, общежития, детские дома), риск чесоточной эпидемии возрастает еще больше.
- Снижение иммунного ответа возбудителю – на фоне генетических особенностей организма, приема лекарственных препаратов, наличия ВИЧ-инфекции. Если иммунитет ослаблен, размножение клеща происходит бесконтрольно, но зачастую бессимптомно. Такой человек – носитель, не подозревающий о собственной опасности для окружающих.
- Нервное перенапряжение, стрессовые ситуации – вторичные факторы, провоцирующие снижение защитных сил организма.
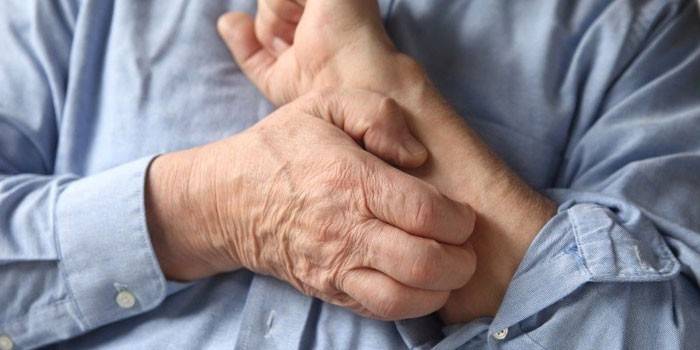
Как можно заразиться чесоткой
Передача возбудителя происходит от человека к человеку, хотя известны случаи заражения через животных – это псевдосаркоптоз, который вызывает клещ рода Sarcopte. Основных же пути получения чесотки 2:
- Контактный – кожа к коже: происходит преимущественно в семье и детских учреждениях (садики, школы, кружки). Клещ может быть передан при половом акте, длительном пребывании в одной постели, частых контактах рук открытыми поверхностями кожи: контактный спорт, детские игры.
- Бытовой – через соприкосновение с предметами личного пользования. Особую опасность представляют полотенца, постельное белье, мочалки, однако частота передачи возбудителя таким способом ниже, чем контактным.
Высокую степень заразности чесотки врачи объясняют особенностями чесоточного клеща: он внедряется в кожу за 15-20 мин., после чего начинает проявлять активность. Существует еще несколько особенностей данного микроорганизма, которые нужно помнить для правильной первичной самостоятельной постановки диагноза:
- В России чесотка относится к группе сезонных заболеваний, поскольку самки чесоточного клеща максимально плодовиты осенью (период сентябрь-декабрь) и прохладную погоду переносят лучше жаркой. В регионах, где температурные перепады по временам года малозаметны, заражение не имеет сезонности.
- Основная активность клеща – в темное время суток, поэтому передача преимущественно происходит через постель и симптомы чесотки обостряются тоже вечером или ночью. За минуту клещ может передвинуться по коже на 2,5 см. Спаривание особей тоже происходит ночью.
- Во влажной среде патогенный микроорганизм живет до 5-ти дней, но если температура воздуха превышает 21 градус, спустя сутки (максимальный срок жизни – 36 ч.) он погибнет, а активность прекратит уже через несколько часов. Однако эти цифры актуальны только для пребывания клеща во внешней среде – не на коже.
Жизненный цикл чесоточного клеща
Спариваются возбудители чесотки на поверхности кожи, после чего самцы гибнут, а самки начинают формировать ходы в роговом слое эпидермиса (посредством растворения кератина особыми протеолитическими ферментами, содержащимися в слюне), чтобы оставить там яйца. За ночь откладывается до 4-х шт., а ход каждый вечер прорывается на 2-3 мм. Самцы, которые не приняли участия в оплодотворении самок, тоже занимаются формированием ходов (ответвлений от основного). Жизненный цикл клеща от состояния яйца выглядит так:
- Появление личинки происходит через 2 (максимум – 4) дня после отложения самкой яйца, и в эти же сутки она начинает проявлять активность, тоже формируя ходы, но только в верхнем слое эпидермиса.
- Спустя 4 дня личинка становится протонимфой, а после – телеонимфой (это происходит еще через 2-5 суток).
- Последующее развитие во взрослую особ происходит через 5 дней, поэтому суммарно на полное превращение личинки в готового к спариванию клеща уходит 1,5-2 недели.
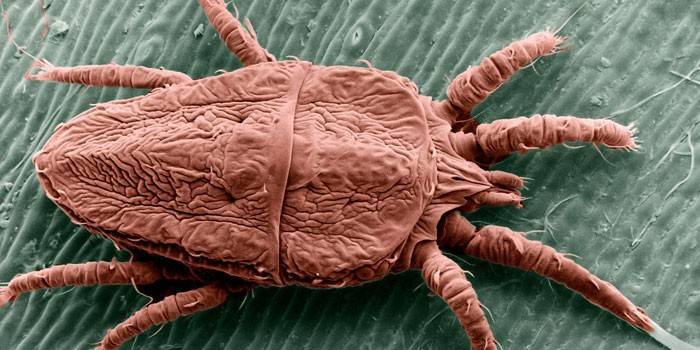
Как выглядит чесотка на руках
Преимущественно заболевание поражает кисти – на запястья и выше, к локтевому сгибу, клещи переходят уже после активного размножения. Обильная сыпь в виде мелких розовых пузырьков, которые могут сразу начать собираться в группы, первоочередно формируется в межпальцевых складках. После наблюдается чесотка на ладонях (обе стороны). Выраженность симптоматики по мере проникновения возбудителя глубже растет, к сыпи добавляются разветвленные белые полосы, слегка поднимающиеся над уровнем кожи. Зуд усиливается, сыпь становится везикулярной или буллезной.
Инкубационный период типичной формы – до 6-ти недель, проявлять себя чесотка начинает с сыпи, локализующейся на кистях и сопровождающей кожным зудом. Неприятные ощущения усиливаются вечером и ночью (ввиду биологических особенностей возбудителя), по мере развития заболевания пораженные участки становятся крупнее, а зуд – более выраженным. Дополнительно к первичной симптоматике врачи относят:
- образование чесоточных ходов, постепенно разрастающихся – линии белесого цвета, в переднем конце темная точка;
- появление расчесов на фоне сильного зуда.
Все основные проявления заболевания являются реакцией организма на аллерген – продукты жизнедеятельности клеща, и на укусы. Главными симптомами, составляющими клиническую картину чесотки у взрослого, являются не только сыпь и зуд – можно заметить и:
- белесые линии клещевых ходов (в основном на суставных сгибах, боковых поверхностях пальцев), образующиеся после перитоннельной реакции организма хозяина;
- эритематозные папулы – узелки красного цвета, которые могут быть одиночными или собраны в группы;
- везикулярную сыпь – пузырьки с кровянистыми коростами и остающиеся от них струпья;
- буллезную сыпь – крупные (от 5 мм) пузырьки, собранные в группы;
- экскориации (расчесы) являются вторичным симптомом на фоне везикулов и папул;
- вторичные гнойничковые высыпания;
- дерматит – из-за постоянных механических повреждений кожи;
- пиодермии – присоединение стафилококковой или стрептококковой инфекции (дополняющим симптомом будут гнойные корки); может осложниться фурункулами, абсцессами, лимфаденитом, рожистым воспалением.
У грудного ребенка визуально симптоматика как при крапивнице – внимание на себя обращают волдыри ожогового типа, а клиническая картина сбивает курс в направлении мокнущей экземы, которую не удается вылечить. Основные характерные моменты:
- сыпь и чесоточные ходы затрагивают все тело и волосистую часть головы;
- чесотка между пальцами рук у детей младше 3-х лет почти не диагностируется;
- при обилии высыпаний на руках могут быть затронуты ногтевые пластины, которые утолщаются и становятся рыхлыми;
- нарушается сон из-за сильного зуда, ребенок часто плачет;
- за короткий срок у грудничков развивается сепсис.
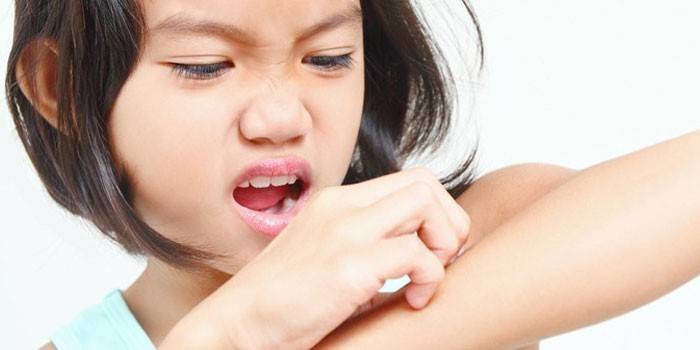
Клинические виды
Типичная форма обладает симптоматикой, рассмотренной выше, а если на зонах расчесов образуются гнойничковые высыпания, это пиодермия – присоединение бактериальной инфекции. В редких случаях (не больше 7%) наблюдается появление круглых кожных уплотнений величиной до 2-х см: зачастую они затрагивают локти и всегда вызывают сильный зуд. Это узелковая чесотка или скабиозная лимфоплазия, которая спровоцирована аллергической реакцией организма на жизнедеятельность клещей (сами они в узлах отсутствуют). Отдельно выделяют нетипичные формы:
Диагностика
Обнаружение чесоточных ходов, где находятся клещи – то, на основе чего дерматолог при первичном осмотре уже может уверенно говорить о чесотке. Однако для уточнения ее вида и подбора правильного лечения нужно провести дополнительные исследования:
- Окраска кожи йодной настойкой – для проявления ходов (там, где краска оставит темные коричневые полосы).
- Разрыхление рогового слоя на чесоточном элемента молочной кислотой (40%-ной) в течение 5-ти мин. для взятия соскоба.
- Осмотр кожного покрова через видеодерматоскоп – альтернатива йодному окрашиванию.
- Микроскопия – тоже применяется для осмотра клещевых ходов.
- Взятие анализов крови на лейкоциты, СОЭ, альбумин.
Лечение
Терапевтическим мерам должны подвергаться все члены семьи, где есть больной чесоткой, и все члены коллектива, если в нем выявлено более 3-х случаев заболевания. Детей от посещения учебных учреждений отстраняют на 10 суток. Схема лечения составляется врачом, базируется на акарицидных препаратах и требует:
- подстричь ногти;
- втирать местные средства голыми руками (так препарат останется на кистях);
- держать лекарство на коже 8-12 ч;
- мытья только после окончания лечения и до его начала;
- использовать местные средства на ночь;
- при большом количестве очагов поражения обрабатывать лекарствами локальные зоны сыпи (не всю кожу);
- детям обязательно наносить лекарственные средства и на волосистую часть головы;
- если поражены половые органы, сексуальные контакты отменяются ввиду высокого риска присоединения венерических заболеваний.
По истечении 2-х недель с момента окончания лечения нужен повторный визит к дерматологу. Основным симптомом устранения заболевания является утихание зуда – он будет сохраняться около недели после окончания лечения, но постоянно идти на спад. Реинвазия возникает только на фоне рано завершенного терапевтического курса. Если прописанные врачом меры не дали результата (малоэффективно лечение только при норвежской разновидности), необходимо лечение в стационаре.

Медикаментозная борьба с чесоткой в России преимущественно предполагает назначение синтетических инсектицидов пиретроидов, но на фоне скабицидных лекарств обязательно используются и симптоматические средства. Врач может назначить антигистаминные, нестероидные и гормональные препараты. Основными лекарствами против чесотки являются:
Делать ставку на нетрадиционную медицину при борьбе с чесоточным клещом врачи не рекомендуют – все ее методы больше носят симптоматический характер, поэтому лучше их использовать в комплексной терапии. Самые эффективные:
- Масло лаванды – втирать несколько капель в кожу 2-3 р/день, затрагивая только пораженные места.
- Смесь тертого хозяйственного мыла и луковицы (2:1 по весу), прокипяченная и остуженная для застывания используется при принятии душа, но больше подходит для профилактики у членов семьи, где есть больной.
- По 1 ст. л. сала, тертого мыла и жидкого дегтя прогревают, смешивают, соединяют с 1 ст. л. серы и дают остыть. Используют как мазь локально на пораженные участки по вечерам в течение недели.
Профилактика
Чесоточный клещ имеет устойчивость к мылу и воде, регулярный прием душа не может являться серьезной профилактической мерой. Если зафиксирована эпидемиологическая ситуация, после контакта с зараженным нужна обработка кожи противоклещевыми средствами (преимущественно растворы). После перенесенного заболевания требуется дезинфекция вещей:
- прокипятить постельное белье и одежду в растворе соды;
- обработать вещи, с которыми вступал в контакт больной: стирка и противоклещевые спреи.

Чесотка на руках – это заразное заболевание. При прямом контакте с зараженным (рукопожатия, в толпе людей в автобусах, метро) передается чесоточный клещ. Заражаются чесоткой на руках в любом возрасте, но среди людей до 30 лет приходится большинство случаев. Особенно страдают дети, так как они ведут активный образ жизни и общаются с большим количеством детей (в детском садике, во дворе, в школе) и взрослых.
Во время болезни на руках появляется зуд, усиливающийся по ночам, сыпь и образование паразитных ходов. Если не предпринять меры, на расчесы на руках попадет инфекция и возникнут осложнения. Чтобы избежать этого, надо вовремя принять меры, а для этого необходимо знать причины болезни, ее симптомы у детей и взрослых, медикаментозные и народные средства лечения.
Чесотка на руках на фото 8 штук с описанием
Причины чесотки на руках
Заразиться можно только от человека, клещ, паразитирующий на животных, при попадании на кожу человека не способен ее прогрызть и погибает, так как не выживает во внешней среде. Во время прогрызания он вызывает легкий или умеренный зуд.
Чтобы начать паразитировать, клещу не надо много времени, достаточно 15-20 минут. За это время она прогрызает верхний слой кожи и начинает прокладывать себе ходы для паразитирования и откладывания яиц. Межпальцевое пространство первым попадает под паразитизм зудня.
Просмотрите фото чесотки между пальцами рук, локтях и на ладонях, чтобы самостоятельно продиагностироваться.
- Чесоточный клещ может находиться в местах сосредоточения большого количества людей: спортзалы, торговые центры, бассейны, сауны.
- Через предметы, с которыми контактировал зараженный паразитом. Это могут быть дверные ручки, телефонные трубки, перила лестниц. Попадают под угрозы все члены семьи больного. Если здоровый человек спит с больным в одной постели, риск заразиться почти стопроцентный, так как именно ночью чесоточный клещ начинает активно проявлять себя. При использовании одного полотенца, обуви и одежды также риск высок.
- Антисанитария и несоблюдение правил гигиены.
- При большом количестве половых партнеров, соответственно, частых контактах с людьми, высока вероятность, что один из них окажется больным чесоткой.
Симптомы чесотки на руках
Симптомы появляются обычно спустя неделю после заражения. У людей, уже болевших чесоткой, этот промежуток сильно сокращается, и чесотка может начать паразитировать уже спустя пару дней. Обычно они появляются у нескольких человек, находящихся в одном коллективе. Во время откладывании яиц оплодотворенной самкой происходит следующее:
- Сыпь – покраснения на коже. Они локализуются на разных участках рук: в межпальцевом пространстве, ладони, запястья и плечи. При затянутом лечении и при расчесывании рук появляются пузырьки в виде аллергической реакции на слюну и продукты жизнедеятельности клеща. Если сильно расчесывать кожу, можно содрать кожу на папулах, что приведет к заражению вторичными инфекциями. Появившиеся на теле пятна сопровождаются зудом, в области их появления образуются сероватые линии на коже.
Если вовремя не продиагностировать болезнь и не начать лечение, паразит распространится на другие участки тела: живот, ноги, грудь, ягодицы.
- Зуд. Сопровождается покраснениями на коже, в ночное время, когда самка чесоточного клеща начинает вести активный образ жизни, зуд усиливается. Появляется зуд во время спаривания чесоточных клещей и как аллергическая реакция на паразита. Во время расчесывания при зуде надо быть как можно более осторожным, так как можно занести инфекцию. У некоторых видов чесотки данный симптом может быть скрытым, например, у чесотки чистоплотных.
- В толще коже появляются чесоточные (паразитные) ходы, характеризующиеся белым цветом и возвышением над кожей. Ходы могут достигать длинны 1,4 см. На конце бывает черная точка – тело самого клеща. Именно по ходам на руках опытный врач легко определит диагноз у пациента.
Начальная стадия может длиться 1-1,5 месяца. В это время личинки клеща развиваются, вызывая первый зуд. Когда они вылупляются, проявляются все основные симптомы чесотки: сильный зуд, сыпь на руках. Ходы обозначаются уже во время заражения (оплодотворенная самка прокладывает их себе для откладывания яиц).
Чтобы узнать, как выглядит чесотка на руках у детей и взрослых и как выражаются ее симптомы, просмотрите фото.
Чесотка на руках у детей
Симптомы у взрослых и детей не отличаются, к ним относится сыпь, зуд и образование чесоточных ходов. Но у детей чесотка протекает в сложной форме, в отличие от взрослых. Бывают случаи, когда применяемые препараты для лечения чесотки и народные методы не помогают детям. В таком случае единственным вариантом излечения остается высечении кожи с чесоточным клещом.
Дети входят в особую группу риска, по статистике на первом месте по заболеваемости стоят подростки, втором – школьного возраста и на третьем месте – дети дошкольного возраста. Это связано с тем, что дети гораздо чаще взрослых находятся в местах скопления большого количества людей: в детском саде, во дворе дома, в школе.
Чесотка на руках у взрослых
Чесотка у взрослых от 30 лет встречается гораздо реже, чем у детей, подростков, молодых людей, но при этом проявляется с такими же симптомами и требует такого же лечения.
Передается чесотка у взрослых во время рукопожатий и при другом прямом контакте в толпе людей в средствах передвижения, в помещениях.
После поражения кожи паразитом, спустя 7-14 дней проявляются симптомы чесотки. К ним относится усиливающийся ночью зуд, появление сыпи, паразитных ходов. Во время расчесывания покраснений есть вероятность занести инфекцию, что приведет к нагноению расчесов.
Лечение чесотки на руках
Если не предпринять своевременные меры и не избавиться от клеща, возникнут проблемы, например, заражение вторичными инфекциями.
Поэтому требуется диагностика врача и лечение медикаментозными методами.
Диагностика проводится следующим способом:
- Осмотр кожного покрова врачом и опрос больного. Если у того есть жалобы на зуд на руках, появление покраснений, и если врач обнаружит на коже чесоточные ходы, то проявления симптомов будет достаточно для постановки диагноза.
- В более сложных случаях, когда симптомы менее выражены, распознавание чесотки проводится под микроскопом.
Курс лечения включает в себя соблюдение правил личной гигиены, так как при мытье рук кожа очищается от клещей. Помимо этого, пациент должен соблюдать следующие правила:
- Терапия должна проводиться не только у больного, но и у всех членов коллектива, в котором он находится.
- Наносить средство надо помытыми с мылом руками.
- Во время лечения ногти должны быть коротко остриженными.
- Проведение дезинфекции дома, постельного белья. После курса надо его сменить и надеть чистое нательное белье. Также обязательна стирка одежды при температуре 60 градусов.
Во время лечения врачи рекомендуют включить в свой рацион продукты, укрепляющие иммунитет. К таким относится лук и чеснок.
Лечение медикаментозными средствами признано самым эффективным, быстрым и надежным, так как их можно использовать детям с пяти лет (некоторые средства с трех). Самолечение и использование народных средств современной медициной для лечения чесотки на руках иногда занимает много времени, что неэффективно в борьбе с чесоточным клещом. Есть большое количество препаратов, имеющих низкую цену, удобство применения и скорость действия.
Медикаментозные средства делятся на несколько видов:
- Мази. Это самый популярный, бюджетный и в то же время самый надежный препарат для лечения чесотки на руках. Часто для полного излечивания хватает двух, иногда даже одного использования мази от чесотки на руках. Среди большинства мазей 10%-ные назначаются детям, 20% — взрослым. Перед использованием мазей надо тщательно помыть все тело и наносить мазь необходимо на всю кожу, не только на пораженные, исключая кожу головы. После лечение или во время его рекомендуется дезинфекция мебели, смена постельного белье, стирка одежды.
- Аэрозольные препараты отличаются удобством применения и высоким эффектом. Часто их используют для лечения группы людей с очагом поражения. Применяют их, распыляя на все тело на расстоянии, указанном в инструкции. Обычно хватает одной процедуры, но если чесотка протекает с осложнениями, потребуется ее повторение.
В современном мире специалистами разработано большое число медикаментозных препаратов, которые подойдут любому и имеющие много других преимуществ. Поэтому прибегать к домашней медицине не стоит даже в качестве дополнительного метода лечения. Для излечения лучше будет обратиться к дерматологу, который самостоятельно поставит диагноз и назначит, чем лечить чесотку на руках. Медикаментозные методы обеспечивают пациента уверенностью в безопасности и надежности использования.
Народной медицине известны следующие способы лечения чесотки на руках: использование дегтя, эфирных масел, чистотела, отвара лука и чеснока.
Профилактика чесотки на руках
Для профилактики чесотки в первую очередь необходимо снизить количество контактов с людьми — сократить число ежедневных рукопожатий, быть осторожным в больших группах людей.
- В некоторых случаях у человека нет возможности избавиться от контактов с людьми и снизить риск заражения заразными заболеваниями. В таком случае надо самостоятельно профилактироваться противочесоточными препаратами.
- Соблюдайте личную гигиену, не пользуйтесь чужими предметами гигиены, не надевайте чужую одежду и чаще меняйте постельное и нательное белье.
- Проводите дезинфекцию в доме. Это займет много времени, но защитит вас от возможного заражения.
- Старайтесь реже прикасаться к дверным ручкам и перилам лестницы.
Читайте также:


