Стрептококковые гнойнички на теле
Появиться гнойнички на коже могут при недостаточном поддержании гигиены тела и лица. Также развивается отклонение при расчесывании уже имеющихся прыщей на эпидермисе. Частым источником подобных высыпаний на ногах и руках, содержащих внутри гной, становится внутреннее нарушение, требующее срочного лечения. При развитии гнойничков требуется срочно обращаться к специалисту, который поможет избавиться от проблемы.
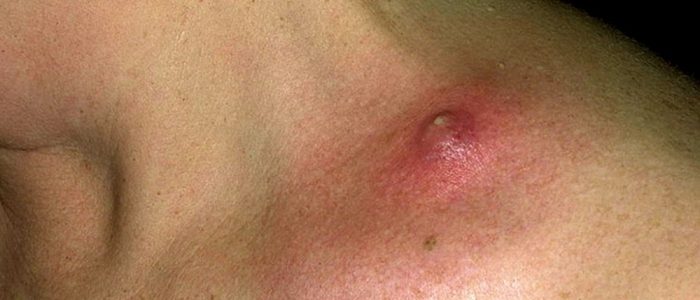
Почему образуются: главные причины
Гнойники на теле являются следствием жизнедеятельности патогенных микроорганизмов, таких как стафилококки, стрептококки, пневмококки, микоплазмы и гонококки.
Мелкие и большие гнойные прыщики у взрослого и ребенка требуют особого внимания, поскольку часто вызывают опасные осложнения, в том числе велики риски попадания гнойной жидкости в кровь. Частая причины появления гнойного прыща кроется в проникновении инфекции в имеющуюся ранку либо небольшие трещины на кожном покрове. Также маленькие, красные гнойники являются следствием влияния следующих негативных факторов:
- недостаточный уход за кожным покровом;
- отклонения процессов метаболизма;
- нарушенный баланс гормонов в организме;
- воспалительные реакции различной локализации;
- герпесвирусная инфекция;
- признаки чесотки;
- псориаз;
- регулярные переохлаждения либо перегрев тела;
- симптомы сахарного диабета, при котором нарушается обмен веществ;
- отклонения со стороны центральной нервной системы;
- аллергическая реакция;
- проблемы с продуцированием кожного секрета.
Разновидности и клиническая картина
Гнойничковые высыпания на коже сопровождаются различными симптомами, которые зависят от вида прыщей. У некоторых больных фиксируется единичный маленький либо большой прыщик, других же тревожат множественные белые угри, распространяющиеся по всему лицу или телу. Популярные типы прыщей с гноем представлены в таблице.
| Разновидность | Особенности течения |
| Фурункул | Чаще диагностируется у мужчин в зоне шеи, носа, подмышек |
| Формируется инфильтрат, вокруг которого кожа становится красной и отекает | |
| На месте узелка образуется гнойник большого размера | |
| Сопровождается болью, усиливающейся при пальпации | |
| Повышается температура тела и чувствуется слабость во всем теле | |
| Сикоз | Является следствием нейроэндокринных патологий |
| Сперва краснеет эпидермис, после чего формируются гнойные прыщи на теле | |
| Повышается чувствительность пораженных областей | |
| После вскрытия гнойника появляется корочка желтоватого цвета | |
| Абсцесс | Поражение мягких тканей, сопровождающееся воспалительной реакцией |
| Возникновение полости с гнойным содержимым | |
| Боль и краснота в месте повреждения | |
| Нарушенный ритм сердца | |
| Остиофолликулит | Отклонение затрагивает волосяные фолликулы |
| Образуются множественные пустулы, вызывающие зуд | |
| На месте гнойников часто остаются язвенные ранки и корки | |
| Гидраденит | Гнойный воспалительный процесс, проявляющийся в апокриновых потовых железах |
| Связан прыщ с активностью стафилококков | |
| Болевой синдром и посинение эпидермиса | |
| Сильный отек | |
| Карбункул | Формируются гнойники, затрагивающие сразу несколько фолликул |
| Обостряются в летний период | |
| Размер образования достигает нескольких сантиметров | |
| Нередко удаляется оперативно |
В чем опасность?
Как только у пациента появляются гнойничковые прыщи по всему телу требуется обращаться к специалисту и проводить необходимое лечение. Категорически запрещаются любые попытки самостоятельно справиться с гнойниками, которые могут спровоцировать распространение гнойной жидкости. В тяжелых случаях возможно развитие флегмоны и повреждение внутренних органов. Нередко гной попадает в кровь, что опасно гибелью больного. Самостоятельное выдавливание гнойников опасно переходом патологии в хроническую форму. Если подобные действия предпринимать при устранении гнойных прыщей в районе носогубного треугольника, то вероятны такие осложнения:
- воспалительная реакция в головном мозге;
- энцефалит;
- неврит черепно-мозговых нервов.
Что делать и как лечить?
Терапия назначается лишь после того, как будет определена причина появления гнойников на кожном покрове. Справиться с проблемой удается посредством медикаментозных препаратов различного действия. Результативны при гнойных прыщах мази и другие лекарства локального действия. В запущенных случаях прописываются таблетированные формы медикаментов. Устраняют гнойники лекарственными средствами, указанными в таблице.
При терапии гнойников обязательно требуется откорректировать ежедневное питание. Пациенту требуется исключить все вредные продукты, негативно влияющие на состояние эпидермиса и функцию сальных желез. Также рекомендовано проводить физиотерапевтические процедуры. Справиться с гнойными прыщами удается при помощи воздействия ультразвуковых волн. Особенно важно в этот период следить за гигиеной всего тела, в особенности пораженной гнойниками области.
Если образовалась гнойничковая сыпь на коже, то можно воспользоваться природными веществами. Поскольку подобные прыщи являются опасными, то такое лечение обязательно комбинируют с традиционными методами. Когда появляются гнойники, то убрать их можно, используя такие рецепты:
- Сок столетника. Подобное лекарство направлено на вытягивание гнойной жидкости. Для купирования патологического процесса требуется прикладывать лист алоэ, разрезанный пополам, к прыщу.
- Календула. Настойка на основе растения применяется для протирания пораженных областей. Рекомендуется лечить гнойники с добавлением меда и выполнять лечебные примочки.
- Целебная смесь. Для приготовления раствора потребуется смешать березовые и крапивные листья, корни одуванчика и лопуха. На 2 ст. л. лекарства используют поллитра кипятка. Ставят на огонь на четверть часа, процеживают и студят. Употребляют внутрь 3 раза в день.
- Луковые аппликации. Для устранения гнойника используют овощ, который запекают и фиксируют на пораженной области посредством пластыря. Рекомендуется проводить манипуляцию перед отходом ко сну.
Профилактические рекомендации
Предупредить гнойники на разных участках кожного покрова удается при соблюдении гигиенических правил. Стоит ответственно отнестись к выбору косметических средств по уходу за кожей. Важной мерой профилактики служит коррекция образа жизни и питания, предусматривающие отказ от вредных привычек и плохой пищи. Если произошли нарушения со стороны внутренних органов и систем, то не стоит пытаться самостоятельно справиться с проблемой. В таком случае необходимо обратиться к доктору и провести необходимую терапию.
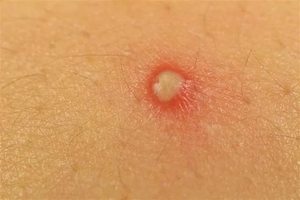
Гнойниками или гнойничками на коже лица и других частей тела в медицине принято называть высыпания на коже в виде полостей, заполненных гноем. Наибольшее беспокойство обычно вызывают гнойники на лице и частях тела, не закрытых одеждой, где они видны посторонним и портят внешний вид. Впрочем, не меньше неприятностей доставляет и гнойник, незаметный постороннему глазу, особенно когда малейшее внешнее воздействие на него сопровождается болевыми ощущениями.
Распространено также бытовое название гнойные прыщи. Гнойники на коже могут иметь разные формы и быть разного цвета (наиболее неприятны и заметны красные), возникать единично или в больших количествах, в одних случаях они быстро исчезают сами, в других задерживаются надолго.
Дополнительным неприятным фактором иногда становятся рубцы и шрамы, остающиеся на коже после их удаления.
Разновидности гнойничков
Врачи подразделяют гнойники на коже по таким разновидностям:
- пустулы (круглые, обычно красные бугорки с гноем внутри, как правило, окружённые воспалённой кожей);
- узлы, образующиеся при поражении глубоких слоёв кожи, в отличие от пустул, указывающих на поражение поверхностного слоя;
- кисты, возникающие вследствие слияния нескольких расположенных рядом гнойников;
- папулы (безболезненные и небольшие образования);
- фурункулы, указывающие на воспаление волосяных фолликулов, сальных желёз и прилегающей соединительной ткани;
- карбункулы (проявления воспаления кожи вокруг сальных желёз, характеризующееся быстрым распространением).
Причины возникновения гнойников
Появление гнойничков на коже обычно указывает на такие процессы в организме, как:
- инфицирование. Чаще всего в таких случаях гнойные прыщи указывают на поражение кожи золотистым стафилокком, который может быть занесён как из внешней среды (например, через царапины), так и из других поражённых составляющих организма через кровь;
- нарушение обмена веществ, связанное с такими болезнями, как диабет, авитаминоз, анемия, болезни щитовидки и т. п.;
- гормональная перестройка организма в период полового созревания, беременности, перед месячными;
- наличие хронических заболеваний (таких, как, например, тонзилит);
![]()
избыточное выделение сала в период полового созревания у подростков (подростковые угри, или сальные пробки);- избыточный приём антибиотиков или стероидосодержащих препаратов;
- интоксикация организма;
- аллергия;
- стрессы, переживания на нервной почве;
- частые перегревания или, наоборот, переохлаждения;
- использование некачественной косметики;
- недостаточный уход за кожей.
Как лечить гнойники
В свете причин, в результате которых возникают гнойники на коже, становится понятно, что воевать с ними путём их удаления, то есть чисто косметическими методами бесполезно, а во многих случаях и опасно. Необходимость устранения причины, а не следствия актуальна не только для медицины.
Поэтому определить правильный путь к избавлению от гнойничков на теле может только врач, установивший первопричину их появления.
Врачу же по результатам обследований и наблюдением за ходом лечения станет понятно, достаточно ли общего лечения или же потребуются дополнительные меры по удалению гнойников.
В отдельных случаях может потребоваться даже избавляться от них хирургическим путём.
В домашних условиях для борьбы с гнойниками на коже могут применяться такие средства, как антибактериальные мази (например, Левомеколь или Олфокаин), внешняя обработка раствором соли, спиртовым раствором Хлорофиллипта, Мирамистином или Хлоргексидином, нередко эффективны такие средства, как простой йод или мазь Вишневского, Ихтиоловая мазь и Цинковая мазь. Из народных средств популярны настои ромашки, календулы, чистотела, сок алоэ. Но в любом случае без назначения врача экспериментировать не стоит.
Если первопричиной возникновения гнойничков на коже стали нарушения обмена веществ, врач может назначить диету. Как правило, в таких случаях речь идёт о полном отказе от пряной пищи, консервантов, красителей, колбасы, крайне осторожном употреблении сладостей и сахара, замещении животного белка растительным. Может быть рекомендован питьевой режим из расчёта 50 мл воды на 1 кг массы тела в день.

Для избавления от гнойников на коже, образовавшихся вследствие аллергических реакций, назначается соответствующее противоаллергенное лечение. Прежде чем назначать антибактериальные препараты, врач путём клинических анализов должен убедиться, с какой именно инфекцией имеет дело в этом конкретном случае.
В отдельных случаях могут быть эффективны электрофорез и ультрафиолетовое облучение.
Практикуется также лечение гнойничков на теле жидким азотом (криотерапия).
Опасность самолечения гнойников на теле
Различные способы самолечения, как уже было сказано выше, устраняют следствие, а не причину. А вот дальнейшее бесконтрольное развитие заболевание, проявлением которого стали гнойнички, может быть чревато в отдельных случаях даже летальным исходом. Если речь идёт о гнойниках, первопричиной которой стала инфекция кожи, после устранения внешнего проявления заражение может распространиться как на соседние участки, так и попасть в кровь.
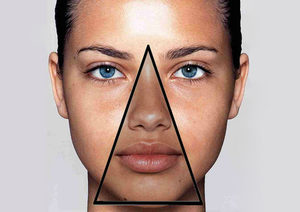
Столь же опасно и выдавливание прыщей, следствием которого может стать распространение содержащихся в гное болезнетворных микробов на прилегающие ткани с последующим их заражением. А если дело касается выдавливания гнойников в носогубном треугольнике, который в медицине неспроста прозвали треугольником смерти, эта процедура может оказаться чреватой такими осложнениями, как неврит черепно-мозговых нервов, энцефалит или менингит.
Меры по профилактике гнойников
В свете того, что причины возникновения гнойничков на коже достаточно разнообразны, универсальные методы предложить будет трудно. Но некоторые профилактические меры всё же не будут лишними и значительно снизят вероятность высыпания гнойных прыщей.
К ним относятся:
- грамотный уход за кожей, особенно в период, когда в организме проходят гормональные перестройки;
- регулярные прогулки на воздухе;
- сбалансированное питание;
- воздержание от таких дурных привычек, как курение, злоупотребление алкоголем, употребление наркотиков и т. п.
Стрептококковый дерматит – воспалительное (гнойное) заболевание кожи, вызванное стрептококками. Это условно-патогенные микроорганизмы, в небольших количествах присутствующие в нормальной микрофлоре человека. Они устойчивы во внешней среде, месяцами сохраняют жизнеспособность в пыли и на различных предметах. При кипячении стрептококки погибают сразу, при дезинфекции – за 15 минут, при температуре +60 о С – за 30 минут. Помимо дерматита они вызывают ангину, бронхит, фарингит, тонзиллит, лимфаденит, пневмонию, менингит и другие, опасные для здоровья заболевания.
Особенности стрептококкового дерматита
Для развития болезни должны совпасть два фактора – повреждение кожного покрова и стрептококк на его поверхности. Чаще всего стрептококковый дерматит диагностируется у детей, у них более нежная и уязвимая к инфекциям кожа. Пока иммунитет остаётся в норме, кожа обеспечивает надёжную защиту организма от бактерий – стрептококки в этой ситуации безопасны. В кожный покров, мягкие ткани и кровь они проникают в случае повреждений и травм, на кожу они попадают с предметов обихода и носителей инфекции. Инкубационный период болезни – 2-10 дней, пути заражения – контактный и воздушно-капельный. Как выглядит повреждённая кожа на разных этапах заболевания, можно увидеть на фото, представленных ниже:
Симптомы стрептококкового дерматита
Когда в организм проникает стрептококк, он активно размножается, поражает кожу, вызывает проблемы с работой ЖКТ, печени и почек. Болезнь сопровождается типичными признаками, наиболее характерные из них:
- Внезапно возникающие покраснения отдельных участков кожи.
- Пузыри средних размеров, похожие на мозоли.
- Жёлто-бурый цвет гнойного содержимого.
- Образование грубой корки жёлтого цвета после вскрытия пузырей.
- Слишком сухая кожа.
Подобные симптомы вызывают стрептококки бета-гемолитической группы, они быстро распространяются по организму. Болезнь развивается настолько быстро, что победить её на начальном этапе невозможно. Для этого нужно провести ряд микроскопических исследований и установить причины.

Причины стрептококкового дерматита
Стрептококк можно обнаружить в микрофлоре человека и воздухе, он присутствует на различных вещах. Заразиться можно где угодно, но чтобы бактерии начали активно размножаться, должны быть веские причины.
- Снижение иммунитета.
- Частые стрессы.
- Несоблюдение правил гигиены.
- Варикоз, другие проблемы с сосудами.
- Резкие перепады температуры.
- Внешние повреждения кожи.
- Игнорирование дезинфекции ран.
- Хронические заболевания.
- Интоксикация.
Часто можно наблюдать сразу несколько провоцирующих факторов, в этом случае болезнь развивается значительно быстрее. Если при лечении эти факторы не устранить, результата не будет.
Стрептококковый дерматит у детей
- Наблюдается повышение температуры.
- Появляются признаки отравления.
- Беспокоят головные и мышечные боли, тошнота и рвота.
- Снижается аппетит и общая активность.
- Увеличиваются и болят лимфоузлы.
- Анализы показывают воспаление.
- Импетиго. Дерматит носовых пазух, локальные поражения кожи на лице, кистях, стопах и других открытых участках тела.
- Щелевидное импетиго. Заеды – узкая полоса воспалённой кожи вокруг рта, трещины в уголках губ, иногда – возле носовых крыльев и в складках глаз.
- Ногтевой панариций. Воспаление вокруг ногтей, которое сопровождается покраснением, отёчностью, болезненностью. Если болезнь не лечить, образуются флегмоны, развивается эрозия.
- Стрептококковые опрелости. Наблюдаются у детей первого года жизни – поражается кожа в складках рук и ног, под мышками и в паху, появляются опрелости за ушами.
- Эримато-сквамозная (сухая форма). Чаще всего признаки болезни возникают на лице, реже – на туловище, ногах и руках. Влажное отделяемое отсутствует.
- Буллезное импетиго. Поражаются кисти рук, стопы и голени – появляются пузырьки с гноем, которые потом лопаются и образуют очаги открытой эрозии.
- Эктима вульгарная. Тяжёлая форма дерматита – сопровождается глубоким поражением кожи, некрозом тканей, крупными язвами, высыпания локализуются на ягодицах и ногах.

Диагностика стрептококкового дерматита
Диагностика стрептококкового дерматита представляет собой комплекс мероприятий, в число которых входит визуальный осмотр у дерматолога и анализ:
- Крови (общий и биохимический).
- Мочи.
- Кала на яйца гельминтов.
- На реакцию Вассермана.
В случае сомнений врач назначает исследование посева гнойного отделяемого на состояние микрофлоры с определением чувствительности к антибиотикам.
Лечение стрептококкового дерматита
Чтобы избавиться от стрептококкового дерматита, нужно обратиться к врачу и пройти квалифицированное лечение. Оно включает в себя комплекс мер, направленных на устранение причины и симптомов заболевания. Как правило, это:
- Антибиотики и антигистаминные препараты.
- Гормональные лекарственные средства.
- Влажно-высыхающие повязки.
- Антисептическая обработка.
Если врач назначает несколько лекарств в виде таблеток, между их приёмом должно проходить какое-то время. В период лечения стандартные гигиенические средства следует заменить лечебными или нейтральными. Для обработки поражённых участков кожи следует использовать ранозаживляющие, противовоспалительные и антибактериальные мази. Лекарства и мази нужно применять осторожно, при появлении побочных эффектов – сразу обращаться к врачу.
Дополнительно назначают лекарства для устранения причины заболевания, допускается сочетание медикаментозного лечения с народными средствами. Но перед использованием рецептов народной медицины нужно обязательно проконсультироваться с дерматологом.

Наиболее эффективные народные средства для лечения стрептококкового дерматита – это:
- Витаминная мазь. Смешайте гранатовый сок и мёд в пропорции 1:1. Наносите смесь на сухую кожу 2-3 раза в день, через 15-20 минут смывайте тёплой водой без мыла.
- Настой ореховых листьев. 2 ст. ложки измельчённых листьев грецкого ореха залейте стаканом кипятка, оставьте на 2 часа. Смачивайте в отваре тампоны, прикладывайте их на воспалённые места 2 раза в день на 15 минут.
При адекватном лечении симптомы стрептококкового дерматита исчезают через 7-10 дней.
Осложнения стрептококкового дерматита
Стрептококковый дерматит требует обязательного лечения под наблюдением врача. Эта болезнь не проходит сама по себе, не мене опасно самолечение, в результате которого возникает риск осложнений, наносящих ущерб здоровью:
- Поражение до 80% кожи.
- Фурункулы.
- Плотные корки на коже, после них – рубцы и шрамы.
- Пигментация.
- Скарлатина.
- Псориаз.
- Экзема.
- Вторичная инфекция.
- Сепсис.
- Миокардит.
- Ревматизм.
- Гломерулонефрит (болезнь почек).
Прогнозы при лечении осложнений благоприятные, но в некоторых случаях, помимо наблюдения дерматолога, требуется помощь других специалистов. Важны и профилактические меры.

Профилактика стрептококкового дерматита
Чтобы не заразиться стрептодермией, соблюдайте ряд простых правил:
- Мойте руки перед едой, после улицы, общественных мест и туалета.
- Не касайтесь лица грязными руками.
- Обрабатывайте травмы антисептиками.
- Следите за здоровьем, поддерживайте иммунитет, регулируйте рацион.
- При появлении первых признаков дерматита обращайтесь к врачу.
Чтобы не допустить рецидивов после болезни, соблюдайте правила личной гигиены и диету, чаще гуляйте на свежем воздухе, занимайтесь спортом, весной и осенью принимайте витамины. Чтобы не заразиться при уходе за больным, используйте марлевые повязки и обрабатывайте антисептиками.
Стрептодермия или пиодермия стрептококковая, инфекция на коже, поражающая поверхностные либо глубокие её слои. Заболевание может распространиться по обширной площади тела, приобрести хроническую форму либо перерасти в другую гнойную патологию в случае присоединения иных бактерий.
Клиника и причины появления инфекции
Стрептодермия – заразная болезнь, возбудитель которой переносится воздушно-пылевым путём либо при прямом и бытовом контакте с болеющим человеком. Например, на ранку попадает пыль, или возбудитель передается от инфицированного лица через руки, игрушки, предметы общего пользования, особенно если в семье или коллективе не соблюдаются санитарно-гигиенические нормы.
Стрептодермию вызывает бета-гемолитический стрептококк из группы А. После заражения микробом у человека на коже вскоре образуются шелушащиеся округлые пятна, а затем на них появляются гнойные вкрапления. Стрептодермия подразделяется на 2 вида: поверхностная – импетиго и глубокая – эктима. Каждая имеет несколько форм. 
Вначале стрептококк внедряется в кожу, если нарушена целостность покровов в месте контакта с патогеном. После заражения наступает инкубационный период стрептодермии длительностью 1 – 1,5 недели. В течение этого времени микроб размножается, но при условии, что для развития есть предрасполагающие факторы. Например, антисанитария, у человека ослаблен иммунитет, он имеет другие инфекционные очаги в организме или заболевания хронического характера: авитаминоз, патологии сердечно-сосудистой и эндокринной системы, подобное.
С окончанием инкубационного периода на коже проявляются розовые либо красные пятна с неровными краями. Во второй стадии нередко повышается температура, кожа может шелушиться, начинает зудеть, в месте поражения возникают единичные или множественные пузыри с экссудатом, инфекция внедряется глубже в ткани, после чего стрептодермия уже проходит с осложнением. Когда гнойный элемент вскрывается, образуется язвочка, а вытекшее содержимое быстро высыхает и превращается в твёрдые корки.
- турниоль (инфекция ногтевых валиков);
- простая (стрептококковое импетиго);
- пузырчатая;
- эритемо-сквамозная (сухая);
- опрелости;
- ангулярный стоматит (заеда);
- белый лишай;
- вульгарная эктима.
Обследование и лечение необходимо начинать, как только появились первые признаки инфекции, поскольку воспаление быстро охватывает новые участки тела. После перенесённого импетиго на коже несколько месяцев видны пятна без пигментации, эктима же может оставить шрамы или рубчики. При несвоевременно проведённой терапии выздоровление наступает не раньше чем через месяц.
Диагностика стрептодермии
Существует немало кожных заболеваний, проявляющихся высыпаниями или пятнами либо другими признаками, характерными для стрептококковой инфекции: атопический дерматит, опоясывающий лишай, микробная экзема, ветрянка, язвенно-вегетирующая пиодермия и так далее. Поэтому врач при осмотре проводит дифференциальную диагностику и берёт биоматериал с поверхности повреждений для лабораторных исследований.
При подозрении на стрептодермию проводят анализы:
- бактериологический (отделяемого из ранки, пузырьков);
- крови (общий, на сахар, стерильность, гормональный статус, иммунограмму, ВИЧ, сифилис);
- кала на наличие гельминтов;
- мочи общий.
Бактериологическое исследование биоматериала помогает выявить возбудителей инфекции и их восприимчивость к лекарствам. В результатах общего анализа крови при хронической форме стрептодермии иногда нет отклонений от нормы, но чаще определяется возрастание нейтрофилов (вид лейкоцитов) и увеличение скорости оседания эритроцитов, что указывает на воспалительный процесс в организме.
Для проведения исследования на иммунодефицит и венерические заболевания требуется согласие пациента. В случае осложнений либо обнаруженных сопутствующих стрептодермии патологий анализируют кровь на стерильность, уровень гормонов, делают иммунограмму.
Роль лабораторных исследований важна, чтобы установить виды патогенных микроорганизмов, спровоцировавших инфекцию. Ведь стрептококк часто присоединяется, если уже есть болезнь, повреждающая кожу, например, дерматит, экзема, герпес и так далее. Во время обследования медики ищут основную причину инфекции, определяют форму стрептодермии, подбирают оптимальное лечение. Правильное же сочетание лекарств форсирует процесс выздоровления. 
Терапия стрептодермии
Медикаменты назначают соответственно возрастной категории пациента и его индивидуальному физиологическому состоянию. Чем раньше человек обратился к врачам, тем быстрее осуществляется регенерация клеток и скорее наступает эффект от лекарственного воздействия.
Лечение стрептодермии консервативными методами сводится к следующему:
- обработка ран дезинфицирующими веществами;
- накладывание на повреждения мази, геля;
- инъекции;
- физиопроцедуры УФОК, УФО (облучение ультрафиолетом крови, поражённой кожи);
- витаминотерапия;
- приём антигистаминных и иммуномодулирующих препаратов;
- диета.
Чтобы ускорить лечение, пациенту требуется соблюдать медицинские рекомендации и строгие санитарные условия: тщательная гигиена, стерильность инструментов и рук при обрабатывании ранок, дезинфекция личных вещей.
Чтобы прекратить распространение бактерий и подсушить ранки, для обработки кожи в случае стрептококковой инфекции применяют спиртовые и водные дезинфицирующие растворы. Тип средства подбирают в зависимости от локализации повреждений на коже.
Хлоргексидином, перекисью, Метиленовым синим, Мирамистином, марганцовкой и другими водными растворами обрабатывают область вокруг глаз, губы, слизистые оболочки. Этими препаратами также при стрептодермии проводят лечение младенцев, детей, людей с чувствительной кожей, либо если подтверждён аллергический дерматит, к которому подсоединилась инфекция.
Спиртовыми растворами: зелёнкой, синькой, йодом, Фукорцином, Борной или Салициловой кислотой – нельзя обрабатывать мокнущие ранки, слизистые оболочки, губы, веки, кожный покров при индивидуальной непереносимости препарата. Запрещены они при возрастных или других противопоказаниях к применению.
Перед обработкой кожи при стрептодермии следует продезинфицировать руки. Все действия проводят стерильными ватными либо марлевыми тампонами. Если в области повреждения образовались пузырьки с гноем (буллы, фликтены), их прокалывают, затем повторно применяют антисептик. В процессе обработки сыпи также захватывают здоровую кожу примерно на 1 см вокруг высыпаний. Процедуру повторяют до 4 раз в день, а через полчаса по завершении манипуляции применяют средства для местной терапии.
После обработки эрозий надо использовать мази, гели или пасты, в состав которых вошли противомикробные и антисептические вещества. Местную терапию продолжают, пока полностью не заживут ранки. При стрептодермии препараты наносят на очищенную водными либо спиртовыми растворами сухую поверхность повреждений. Если же доктор назначил применение препаратов в виде компресса, процедуру проводят дважды в день: густо смазывают средством ранку, сверху покрывают марлевой салфеткой, закрепляют бинтом либо лейкопластырем и оставляют на 30-60 минут, согласно указаниям в инструкции.
При стрептодермии помогут снять воспаление, остановить развитие стрептококка и других микробов такие медикаменты, как Резорцин, Циндол,
Полезно также обрабатывать поврежденную кожу мазями, содержащими антибиотик: Эритромициновая, Тетрациклиновая, Гентамициновая, Левомеколь, Стрептоцид, Синтомицин.
При стрептодермии врач назначает приём витаминов группы B (рибофлавин, тиамин, фолиевую кислоту, пиридоксин, кобаламин), а также A, C, D, E, K, PP, H. Они улучшают регенерацию клеток, очищают организм от продуктов жизнедеятельности микроба, нормализуют обмен веществ.
Иногда лечение проводят с применением глюкокортикостероидов – препаратов, содержащих гормоны. Врач назначает Пимафукорт, Целестодерм B, Лоринден C и другие мази, если у пациента со стрептодермией сочетается экзема, атопический дерматит, язвы, аллергия на антисептики.
При эктиме, множественных повреждениях кожи инфекцией, ослабленном иммунитете, осложнениях врач назначает Оспамокс, Амоксициллин, Бактоклав, Фромилид, Азицин и прочие антибиотики. Применяя этот тип лекарств, пациент должен параллельно пить пробиотики, чтобы нормализовать кишечную микрофлору.
Чтобы предотвратить распространение стрептодермии на новые участки тела, не рекомендуется купаться, расчёсывать ранки. Разрешено протирать кожу ромашковым настоем, а на высыпания накладывать влажные примочки, смоченные в травяных или дубовой коры отварах, чтобы уменьшить зуд и воспаления. В целях профилактики нужно своевременно обрабатывать антисептиком укусы насекомых, царапины и ранки, а также соблюдать личную гигиену.
Заключение
Стрептококковая инфекция кожи – серьёзное дерматологическое заболевание, лечить которое следует антибактериальными препаратами, угнетающими именно этот вид патогена, иначе терапия не будет эффективной. Кроме противомикробных лекарств, врач назначит дополнительные медикаменты, процедуры местного и общего воздействия, чтобы не допустить осложнений. Поскольку стрептодермия заразна, надо также проводить дезинфекцию предметов обихода.
Читайте также:




