Сколько живет возбудитель чумы в почве
чума не передаётся от человека к человеку,только через укусы блох и грызунов. вот :
Чума - острая инфекционная болезнь, вызываемая бактериями Yersinia pestis и проявляющаяся в двух основных формах - бубонной и легочной. Основными носителями возбудителей чумы являются грызуны, главным образом крысы, земляные белки, койоты, суслики, тушканчики — всего около 300 видов. Человеку чума всегда передается из природного резервуара — от инфицированных животных.
В городах чумные бактерии сохраняются среди крыс и мышей; именно крысы служат основным источником заражения человека. В сельских районах главными носителями инфекции являются полевые или лесные грызуны, обитающие в данной местности.
В некоторых регионах Сибири, Манчжурии, Южной Африки, Южной Америки и США заболеваемость чумой носит эндемический характер. В США заболевания были отмечены главным образом в юго-западной части страны: в Калифорнии, Неваде, Колорадо, Аризоне и Нью-Мексико. Бубонная чума чаще встречается в районах со средней температурой воздуха ниже 27° C; при 29° C эпидемии начинают идти на убыль.
Эпидемиям чумы у человека обычно предшествуют эпизоотии (эпидемии у животных). Бубонная чума, не осложненная легочными проявлениями, обычно менее заразна и передается при укусе крысиных блох. Однако заражение чумой возможно и при непосредственном контакте с больным или с выделениями больного организма (человека или животного).
Инкубационный период продолжается 2-10 дней. Для бубонной чумы характерно внезапное начало в виде сильного озноба, быстрого повышения температуры, сильной головной боли, головокружения, жажды, рвоты. В ближайших к месту блошиного укуса лимфатических узлах развивается воспаление.
У больных быстро развиваются состояние полной прострации (оглушенность и заторможенность), спутанность сознания и кома. Некоторые начинают бредить, пытаются убежать.
Чума - заболевание непродолжительное: смерть или перелом в болезни наступают в течение нескольких дней. Бубонная чума может осложниться пневмонией, что в свое время практически всегда приводило к смерти. При крупных эпидемиях бубонной чумы смертность достигала 90%.
Зато очень хорошо сохраняется возбудитель столбняка, сибирской язвы(Begemot прекрасно написАл), споры грибков,и чёрт его знает,какая ещё хрень. Так что,мойте руки перед едой!
Если не сложно, буду признателен!
Драгос, нет, я метеоритов не боюсь, а вот гадость какую-нибудь домой не хочу, поэтому и спросил!
Так гадость вокруг нас, здесь и сейчас. Похлеще всякой чумы. Посмотришь рекламу по ящику и понимаешь, что если не потравишь микробов в туалете, то пипец. Все умрут в страшных конвульсиях. А сопрофиты в ковре? Их только суперпылесосом надо. Иначе опять пипец. И всё такое.
Не надо раскапывать могильники с сибирской язвой и разные чумные захоронения, вот и весь рецепт.
РС. Подцепить столбняк намного реальней по нашей жизни, и пострашнее чем чуму.
Подскажите, есть на берегу реки в лесу (км.15 от ближ человеческого жилья) 2 фундамента от небольших каменных домов. Со слов местных до революции там был лепразорий. В связи с дичайшим количеством слепней и отсутствием времени, минут 10 побегал с минаком, но естестно зацепил только мусор.
Вопрос имеет смысл там копатся, ибо добиратся дюже геморройно, а логика подсказывает, что еслиэто действительно был лепрак, то обитатели там особо не шиковали и жили натуральным хозяйством?
ПРОКАЗА (лепра), хроническое инфекционное заболевание, обычно поражающее кожу и периферические нервы. Вопреки предрассудкам, проказа не передается при простом прикосновении больного и не всегда смертельна. Лишь от 5 до 10% лиц, подвергающихся опасности заражения проказой, действительно заболевают ею, так как большинство людей обладает достаточным уровнем иммунологической защиты от возбудителя, а кроме того, его патогенность, т.е. способность вызывать заболевание, относительно низка. Среди медиков давно известно, что распространение проказы происходит в результате длительного прямого кожного контакта. Однако многие современные исследователи считают, что заражение возможно и при вдыхании бактерий, попадающих в воздух из полости носа или рта больного.
Известны два основных типа проказы: лепроматозный, поражающий в основном кожу, и туберкулоидный с поражением главным образом нервов. Выделяют также стертую и пограничную формы заболевания, но их можно считать промежуточными, имеющими тенденцию развития в какой-либо из двух основных типов.
Проказу вызывают палочковидные микроорганизмы, Mycobacterium leprae, открытые в 1874 Г.Хансеном. Инкубационный период от заражения до проявлений заболевания может длиться от 2 до 20 лет, но в большинстве случаев первые симптомы появляются через 3–10 лет.
Симптомы. В основном при проказе поражаются охлаждаемые воздухом ткани организма: кожа, слизистая оболочка верхних дыхательных путей и поверхностно расположенные нервы. В нелеченных случаях инфильтрация кожи и деструкция нервов могут приводить к выраженной деформации облика и уродству. Однако сами микобактерии лепры не способны вызывать отмирание пальцев кисти или стопы. К утрате частей тела в результате некроза тканей приводит вторичная бактериальная инфекция в тех случаях, когда лишенные чувствительности ткани подвергаются травмам, что остается незамеченным и невылеченным.
Из двух типов проказы лепроматозный протекает тяжелее. Микобактерии обильно размножаются в коже, вызывая образование узлов, называемых лепромами, а иногда и чешуйчатых бляшек. Постепенно кожа утолщается, образуются крупные складки, особенно на лице, которое приобретает сходство с львиной мордой.
При проказе туберкулоидного типа на коже появляются плоские чешуйчатые пятна красноватого или беловатого оттенка; в местах поражения происходит утолщение оболочек нервов, которое, прогрессируя, приводит к локальной потере чувствительности. Следствием повреждения крупных нервных стволов может быть деструкция костей и суставов, которая обычно ограничивается конечностями.
Чудно! Я понял о чем Вы, но зачем?
Отредактировано мною. Излишнее цитирование у нас не приветствуется.
Вовочка.
Механизм заражения лепрой врачами не установлен до сих пор.
Это заболевание относится к "социальным" т.к и туберкулез зависит от уровня жизни и санитарной культуры.
Географически очаги наибольшей заболеваемости населения находятся вблизи устьев больших рек, у мест древних поселений, отсюда и положение лепрозориев на территории бывшего СССР.
Астраханская область. Лепрозорий в г. Астрахани. Заболевших лепрой регистрируется больше всего в с. Селитренном ( бывшая столица Золотой орды, Сарай) Село построено на развалинах города . В прошлом огромный город, культурный центр, пересечение торговых путей из стран Юго-восточной Азии. Монголия, Китай, Индия т.е. страны , где лепра и по сей день широко распространена.
Прошло 700 лет а очаг остался на том же месте.
- 4936
- 3,3
- 2
- 4
Обратите внимание!
Спонсоры конкурса: Лаборатория биотехнологических исследований 3D Bioprinting Solutions и Студия научной графики, анимации и моделирования Visual Science.
Незнакомка в маске
Лики чумы
Возможно, преобладание какой-либо из форм чумы (преимущественное поражение того или иного органа) во время разных эпидемий связано не только с механизмами передачи бактерий, но и со свойствами конкретного штамма-возбудителя.
Решающей стала третья пандемия, разгоревшаяся в Китае в 1855 году. На разгадку самой страшной тайны были брошены все научные силы, изрядно к тому времени поокрепшие. И наконец в 1894 году исследования французского бактериолога Александра Йерсéна (Alexandre Yersin) и японского врача Сибасабуро Китасато (Shibasaburō Kitasato), проводимые независимо друг от друга в Гонконге, принесли долгожданные результаты. Исследуя человеческий патологический материал и трупы грызунов, Китасато и Йерсен выделили и описали коккобациллы, предположительно вызывающие чуму. И если результаты Йерсена нареканий не вызвали, то японскому бактериологу изрядно подпортили репутацию (и вызвали бесконечные споры относительно приоритета в открытии чумной палочки) противоречия в описании возбудителя, судя по всему, объясняемые загрязнением образцов оппортунистами-пневмококками [4].
Жертва мутации
Однако этого приобретения Y. pestis было недостаточно для того, чтобы научиться вызывать опаснейшую системную инфекцию (септическую форму чумы). Оказалось, что для подобного усовершенствования потребовалась всего одна (!) аминокислотная замена в белке Pla — I259T. Эта замена оптимизировала протеолитическую активность белка и существенно повысила инвазивный потенциал бактерий при развитии бубонной чумы. Таким образом, ученые полагают, что первым делом бактерия приобрела свойства легочного патогена, провокатора вспышек легочной чумы, а позже в результате дополнительной мутации появились еще более опасные штаммы, вызывающие пандемии легочно-септической и бубонно-септической чумы [6].
Тем не менее среди всех минусов Y. pestis ученые находят и плюсы ее контакта с людьми. В 2014 году в журнале PLoS ONE была опубликована статья Шэрон де Витте из Университета Южной Каролины, в которой говорилось, что люди, пережившие пандемию чумы, стали обладателями более крепкого здоровья. Ученые исследовали останки людей, живших до, во время и после чумы, обращая особое внимание на причины смерти и состояние их костей. Результаты показали, что пережившие эпидемию, а также их потомки, доживали в среднем до 75 лет и обладали завидным иммунитетом.
Немного о Pla

Почему же протеаза Pla относится к факторам вирулентности, то есть как именно она помогла чумной палочке, которая и так может похвастать богатым арсеналом приспособлений для процветания в млекопитающих и трансмиссии блохами? Одна из обязанностей Pla — активация плазминогена: образующийся при этом плазмин разрушает фибриновые сгустки, что важно, например, для распространения бактерии из бубонов по организму.
Недавно была установлена связь развития первичной легочной инфекции с механизмом, связанным с инактивацией апоптотической сигнальной молекулы под названием Fas-лиганд (FasL). Роль FasL в клетке определяется его способностью запускать процесс апоптоза. У этого белка, пронизывающего мембрану активированных цитотоксических Т-лимфоцитов и эпителиальных клеток дыхательных путей, есть внеклеточный домен, который связывается с рецептором FasR на поверхности других клеток (преимущественно лимфоцитов, а также гепатоцитов, раковых и некоторых других), что посредством активации протеаз caspase-8 и caspase-3/7 запускает апоптоз. Так поддерживается гомеостаз иммуноцитов, предотвращаются аутоиммунные процессы и уничтожаются клетки, экспрессирующие чужеродные антигены.
Проводимые на мышах эксперименты показали следующее: бактерии с нормальной протеазой Pla способствовали снижению количества FasL, что приводило к быстрой колонизации легких, в то время как йерсинии с инактивированной Pla размножались медленнее. Описанный механизм подавления иммунного ответа, по мнению ученых, может использоваться и другими патогенами, в особенности вызывающими инфекции дыхательный путей. А это, в свою очередь, открывает новые перспективы в борьбе с такими заболеваниями: можно подумать, например, над разработкой ингибиторов Pla или введением дополнительных молекул FasL [7].

Рисунок 2. Блоха цепляется за шерсть крысы. Фотография сделана с помощью электронного микроскопа, применено окрашивание. Рисунок с сайта science.nationalgeographic.com.
Блохи — прожорливые кровососы. Питание особи может длиться от одной минуты до нескольких часов; некоторые виды умудряются заполнить свои желудки до отказа — так, что даже не успевают переварить свой кровавый обед. Возможно, именно этот факт сыграл для насекомых злую шутку, но пришелся как нельзя более кстати Y. pestis.


Рисунок 4. Крысы (Rattus norvegicus) являются переносчиками блох, а следовательно, и чумной палочки. Рисунок из [12].
С момента своего появления человек подвержен воздействию бактериальных инфекций. Различные патогенные микроорганизмы внесли свой вклад в историю человечества, но самый кровавый след оставил возбудитель чумы. Выделить бактерию Yersinia pestis, являющуюся возбудителем чумы, удалось только в конце XIX века. А до этого даже не эпидемии, а пандемии уносили миллионы жизней.
История открытия микроба
Задолго до открытия учеными возбудителя было известно о высокой заразности заболевания. В Средние века, чтобы не допустить распространения заразы, к людям и вещам, попавшим в область заражения, применялись жесткие карантинные меры. Первый чумной карантин ввели в Венеции в 1422 г.
Попытки выявить причины, провоцирующие развитие чумы, делались врачами во все времена. Однако только с появлением развитой техники микробиологических исследований ученым удалось обнаружить микроорганизм, являющийся возбудителем заболевания. Русские врачи Самойлович Д.С., Скворцов И.П. начали искать возбудителя болезни, используя микроскопы. Но слабая техника работы с микропрепаратами и отсутствие методик микробиологических исследований не позволили выявить причину инфекции.
Только в 1894 г возбудитель чумы удалось обнаружить – ученые работали в Гонконге, где началась третья пандемия. Исследовав образцы тканей, взятых у трупов и зараженных людей, японский бактериолог Китасато Сибасабуро выявил одинаковые микроорганизмы в форме коротких палочек. Ему удалось на питательных средах вырастить чистую культуру возбудителя чумы. Лабораторные животные, зараженные выращенной культурой, погибали, а вскрытие обнаруживало характерные патологоанатомические изменения. О результатах исследования – выявлении причины чумы – Китасато доложил в Гонконге 7 июля 1894 г.
Одновременно с Китасато французский бактериолог Александр Йерсен, исследуя трупы зараженных чумой, выделил вызывающий заболевание микроорганизм и вырастил чистую культуру. Результаты своих исследований он обнародовал 30 июля 1894 г. Но только в 1926 г. Хавкину В.А. удалось создать эффективную вакцину против чумы. Сегодня в природных очагах инфекции фиксируются только отдельные случаи заражения.
Хотя первым об открытии микроорганизма, вызывающего чуму, доложил Китасато, честь открытия чумной бациллы принадлежит французскому бактериологу и медику Александру Йерсену. Изучая выделенную бактерию, Китасато допустил ошибки при окрашивании мазков, и неверно оценил подвижность микроорганизма. В результате Китасато ошибочно охарактеризовал выделенный микроорганизм как грамположительный и слабоподвижный. Первоначально чумную бактерию отнесли к роду Bacterium, затем – к Pasteurella. В 1967 г. этот род, в честь А. Йерсена, переименовали в Yersinia.
Характеристика возбудителя
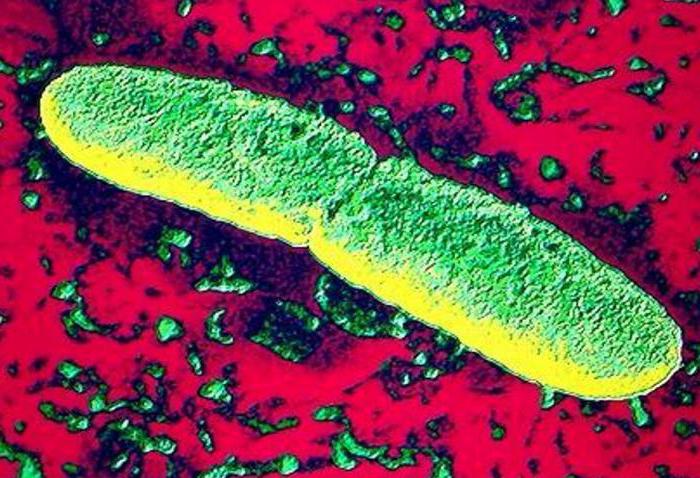
Возбудителем чумы является неспорообразующая коккобацилла Yersinia pestis. Бацилла неподвижна и имеет слизистую капсулу.
Таксономия возбудителя чумы:
- Отдел Gracilicutes;
- Семейство Enterobacteriaceae;
- Род Yersinia;
- Вид Yersinia pestis.
У иерсиний микробиология насчитывает 18 видов (на май 2015 г.), среди которых только три опасны для человека, являясь инфекционными агентами:
- болезни чума – Yersinia pestis;
- псевдотуберкулеза – Yersinia pseudotuberculosis;
- иерсиниоза – Yersinia enterocolitica.
Все иерсинии являются грамотрицательными палочками, но, в отличие от псевдотуберкулезной и иерсиниозной, у чумной палочки-прокариота нет жгутика.
Морфология возбудителя чумы изучена достаточно полно. Возбудитель бубонной чумы по форме клетки является коккобациллой и выглядит как неподвижная короткая овоидная палочка. Для Yersinia pestis характерен полиморфизм – были обнаружены удлиненные, нитевидные, шарообразные и зернистые разновидности. В связи с особенностью строения иерсинии (неоднородное распределение цитоплазмы в клетке с повышением концентрации в концевых областях), для чумной палочки характерно биполярное окрашивание. Она лучше окрашивается на полюсах, чем в центре. Как и у всех прокариотов, ядро – это то, чего нет в клетках Yersinia pestis.
Бактерия приобретает синий цвет при окраске по Леффлеру метиленовым синим или окрашивается по Романовскому-Гимзе (синий цвет) с ярко выраженной биполярностью.
Возбудитель чумы легко переносит низкие температуры, вплоть до замораживания. При низких температурах может сохраняться достаточно длительно:
- 6 месяцев в трупах;
- 9 месяцев в воде и влажных почвах.
При комнатной температуре микроорганизмы, являющиеся возбудителем чумы, могут сохранять жизнеспособность до 4 месяцев. В выделениях заболевших, попавших на одежду и белье, бактерии живут неделями. Микроорганизмы защищены слизистой капсулой от пересыхания, которое для них губительно.
Коккобацилла Yersinia pestis чувствительна к УФ-облучению и нагреванию, при которых быстро погибает:
- при 60°С – в течение часа;
- при 70°С – уже через 10 минут.
При обработке дезинфицирующими растворами возбудитель чумы быстро погибает – достаточно всего 5-минутного воздействия 5% раствора Acidum carbolicum (карболовая кислота).
Бактерии – возбудители чумы – обладают сложной антигенной структурой. Ее составляют около 10 различных антигенов, среди которых:
- О – соматический, в клеточной стенке (эндотоксин);
- F – поверхностный термостабильный (капсульный);
- V/W – обеспечивают антифагоцитарную активность.
Возбудитель чумы является одной из самых агрессивных и патогенных бактерий, поэтому заболевание всегда протекает крайне тяжело.
Коккобацилла Yersinia pestis по форме существования представляет собой факультативный анаэроб, она хорошо растет на мясопептонном агаре и бульоне. Оптимальной температурой для культивирования возбудителя чумы считается 25-30°С, а начинается размножение уже при +5°С. Бациллы Yersinia pestis, помещенные в питательные среды, растут в виде специфических колоний, которые могут быть двух форм:
Бактерии чумы, высеянные на агаре, образуют светло-серый налет. На питательном бульоне спустя 48 часов формируют рыхлую пленку, от которой вниз спускаются сосульки. Бактерия Yersinia pestis не способна разжижать желатин, не створаживает молоко. Разлагает ряд сахаров на кислоту.
- поражению сердца – кардиотоксин;
- разрушению печени – гепатотоксин;
- тромбоцитопатии и непроницаемости сосудов – капилляротоксин.
Чума представляет собой природно-очаговый трансмиссивный зооноз. Трансмиссивными называются инфекционные болезни человека, возбудители которых переносятся кровососущими насекомыми и клещами. Зоонозы – это инфекции, общие для человека и животного. Основным источником и переносчиком возбудителя болезни были и остаются дикие грызуны (около 300 разновидностей), живущие повсеместно. Возбудитель антропозоонозной чумы – коккобацилла Yersinia pestis – поражает диких животных, формируя случаи чумы нерегулярного характера (спорадические).
В природных условиях естественными носителями возбудителя чумы чаще всего являются мыши, суслики и подобные грызуны, с сохранением своего специфического хранителя инфекции в каждом территориальном очаге. Заражение чумной коккобациллой происходит при контакте инфицированных животных со здоровыми. В результате развития острой формы болезни зараженные животные погибают, и эпизоотия может прекратиться. Другие во время спячки переносят чуму в вялотекущей форме и, проснувшись весной, являются естественным источником болезни, поддерживая природный инфекционный очаг на данной территории.
Бактерия Yersinia pestis, при схожести названия болезни, не имеет никакого отношения к чуме крупного рогатого скота (КРС). Ее инфекционным агентом является РНК-содержащий вирус, наиболее близкий к возбудителю собачьей чумки. В июне 2011 г. ООН провозгласила, что чума КРС полностью уничтожена на планете.
Если в дикой природе бациллоносителями являются грызуны, то в городах основным резервуаром чумной палочки считаются синантропные крысы (то есть те, образ жизни которых связан с человеком). Основные виды крыс, ответственные за распространение чумы:
- пасюк, житель городских канализационных систем и подвалов;
- черная (корабельная) крыса, обитает в домах, зернохранилищах, трюмах кораблей;
- александрийская (египетская, рыжая) крыса.
Когда происходит заражение человека от инфицированного животного, имеются следующие пути передачи:
- Воздушно-капельный. Источник заражения – больной легочной формой чумы.
- Трансмиссивный – возбудитель передается при укусе насекомых, блох или клещей.
- Пищевой – через продукты, полученные от зараженных животных, чаще всего верблюдов.
- Контактно-бытовой. Возбудитель зооантропонозной чумы переносится через контакт со шкурами больных животных.
Высокая вирулентность и патогенность чумной бациллы обусловлены значительной проникающей способностью и наличием белкового токсина. Факторы патогенности Yersinia pestis закодированы в плазмиде и хромосоме бактерии.
Чума является острым инфекционным заболеванием и относится к особоопасным. Это строго карантинная инфекция, которая характеризуется:
- исключительной тяжестью протекания;
- крайней заразностью;
- высоким уровнем летальности.
Чумная бацилла попадает в организм через ранку при укусе насекомого или сквозь неповрежденный эпидермис и слизистые оболочки дыхательных путей или ЖКТ. Болезнь поражала людей во все времена – достоверно известно о трех пандемиях чумы, охвативших огромные территории:
- Юстинианова (551-580 годы) зародилась в Египте, жертв более 100 млн.
- Черную смерть (XIV в.) занесли из Китая в Европу – вымерла третья часть населения.
- Третья пандемия (конец XIX в.) началась в Гонконге и Бомбее, 6 млн жертв только в одной Индии.
Во время последней пандемии удалось выявить возбудитель чумы – бактерию Yersinia pestis. Действующую вакцину против этих микроорганизмов создали только в 1926 г.
Скрытый период болезни может продолжаться до 9 дней, а для легочной формы – не более 1-2 дней. Начинается чума остро, температура резко поднимается до 40°С, сопровождается ознобом, признаки интоксикации всегда ярко выражены. В процессе развития болезни быстро поражаются лимфоузлы, легкие, печень, сердце. Независимо от формы, для чумы типичны жалобы больных на мышечные боли и постоянную головную боль. Часто присутствует психомоторное возбуждение, возможны галлюцинации.
Внешнее проявление чумы на лице больного:
Такие симптомы начальной стадии типичны для чумы любой формы. Исходя их симптоматики болезни, Рудневым Г.П. была предложена клиническая классификация чумы, которая используется и сегодня:
- локальная (кожная, бубонная, кожно-бубонная);
- генерализованная (септическая, может быть как первичной, так и вторичной);
- внешнедиссеминированная (кишечная).
Симптоматика заболевания в зависимости от вида чумы разнообразна:
- Описание кожной чумы. На кожном покрове место проникновения бациллы обозначается болезненной пустулой, с темно-красным содержимым, которая, вскрываясь, оставляет увеличивающуюся язву. Первоначально ее дно имеет желтоватый цвет, потом на месте язвы появляется черная корочка, которая отпадает и оставляет после себя грубые рубцы.
- Протекание бубонной формы. Такое течение чумы наиболее типично. Характеризуется поражением близлежащих к месту проникновения инфекции лимфатических узлов. Наиболее характерно увеличение паховых лимфоузлов, возможно – подмышечных, и совсем не типично – шейных. Обычно бубоны одиночные, их появление сопровождается болями в месте появления и выраженными симптомами интоксикации. Спустя 2 дня лимфоузлы пальпируются резко-болезненно, первоначально имеют твердую консистенцию, далее размягчаются до тестообразного состояния. Пораженные лимфоузлы превращаются в единую массу, подвижную при пальпации. Далее они сами изъязвляются или рассасываются. Дальнейшее протекание чумы сопровождается воспалением серозно-геморрагического характера с последующим некрозом тканей.
- Особенности кожно-бубонной инфекции. Протекание объединяет в себе признаки поражения чумной коккобациллой лимфоузлов и кожные проявления. Локальные формы чумы предрасположены к переходу во вторичную пневмонию или чумной сепсис. Каких-либо значимых клинических отличий протекания первичной и вторичной чумы не выявлено.
- Клиника септической формы. Скрытый период септической чумы короткий – менее двух суток. После происходит молниеносная интоксикация, приводящая к инфекционно-токсическому шоку с формированием клинической симптоматики желудочно-кишечных и почечных кровотечений. Это становится причиной гибели больного. Без оказания экстренной медицинской помощи смерть наступает в 100% случаев.
- Признаки легочной чумы. Заболевание, проявившееся как результат аэрогенного инфицирования, носит название первично-легочной формы. Она характеризуется короткой инкубацией, сразу же после чего проявляется синдром острой интоксикации. Спустя еще 2 дня добавляется резкий кашель с сильными режущими болями в области грудной клетки. Во время кашля первоначально отхаркиваются стекловидные выделения, быстро переходящие в пенистую кровяную мокроту. Появляется тахикардия, давление падает, начинаются обширные кровоизлияния, с дальнейшим сопором (глубоким угнетением сознания) и комой.
- Симптоматика кишечной формы. Первыми клиническими проявлениями являются резкие боли в области живота, сопровождающиеся изматывающей рвотой и диарей (выделения представляют собой слизисто-кровянистую субстанцию). Интоксикация всегда выраженная общая. Вопрос рассмотрения кишечной как самостоятельной формы, согласно клинической классификации Руднева, на данный момент окончательно не решен. Не совсем ясно, является заболевание результатом внедрения бацилл чумы в кишечник или данное состояние связано с собственной реакцией кишечной микрофлоры.
Лабораторная диагностика чумы проводится с использованием современных методов микробиологии, иммуносерологии и генетики. Применение современных методов диагностики заболевания, которое вызывается чумными бактериями, полностью оправданно при обследовании пациентов с аномально высокой температурой, находившихся в очаге возникновения инфекции.
После продолжительных исследований микробиологам удалось установить, что заболевание чумой у человека вызывают бактерии Yersinia pestis. Чума представляет собой особо опасное инфекционное заболевание, поэтому ее лечение проводят исключительно в условиях специализированного стационара. Больным назначается этиотропная терапия и симптоматическое лечение. Препараты, дозировка и схемы подбирают согласно форме инфекции. Параллельно проводится глубокая дезинтоксикация, назначаются жаропонижающие, сердечные, дыхательные и сосудистые аналептики, а также симптоматические средства.
Хотя после перенесения болезни иммунитет формируется, но он крайне слабый и непродолжительный. Нередко наблюдались случаи повторного заражения, и болезнь протекала в столь же тяжелой форме, как первый раз. Противочумная вакцинация дает иммунитет к заболеванию только на 1 год и не имеет 100% гарантии.
При возникновении угрозы инфицирования лицам группы риска – пастухам, сельхозработникам, охотникам, сотрудникам противочумных учреждений – проводится повторная вакцинация через 6 месяцев.
Имею два образования: техническое и экономическое. Также интересуюсь воспитанием детей, медициной, женскими темами, путешествиями, психологией, а также дизайном и ремонтом.
В мире существуют разные заболевания. Но ни одно среди них не вызывало такого ужаса и страха, как чума. Эта болезнь с древних времен не знала пощады. Она унесла миллионы жизней, невзирая на пол, возраст и благосостояние людей. Сегодня болезнь уже не приносит огромного количества смертей и горя. Благодаря чудесам современной медицины чуму удалось превратить в менее опасное заболевание. Однако полностью искоренить недуг не удалось. Чумная палочка (Yersinia pestis), вызывающая болезнь, продолжает существовать в этом мире и поражать людей.
Предок возбудителя
Несколько лет назад специалисты-микробиологи начали проводить исследования с целью изучения эволюции болезнетворных микроорганизмов. Изучалась и палочка чумы. Среди существующих микроорганизмов нашлась генетически похожая на нее бактерия – Yersinia pseudotuberculosis. Это возбудитель псевдотуберкулеза.
Проведенные исследования позволили ученым сделать один вывод. Когда на планете начала зарождаться жизнь, палочки чумы еще не было. Примерно 15–20 тысяч лет назад существовал возбудитель псевдотуберкулеза. Он был потребителем мертвой органики, размножался в экскрементах животных, вокруг захороненных в земле трупов. Некоторые факторы спровоцировали в дальнейшем его эволюцию. Часть возбудителей псевдотуберкулеза трансформировалась в чумную палочку.
Как произошла эволюция
В тех местах, где возникли первичные очаги чумы, возбудитель псевдотуберкулеза обитал в норах сурков (тарбаганов). Его эволюции, то есть появлению палочки чумы, поспособствовали определенные факторы:
- Наличие на животных блох. Когда сурки впадали в спячку, насекомые скапливались на их мордах. Это было самым благоприятным местом для их обитания. Зимой в норе всегда стояла отрицательная температура. Только рот и нос зверьков были источником теплого воздуха.
- Наличие на слизистой оболочке ротовой полости сурков кровоточащих ранок. Живущие на мордах блохи кусали зверьков в течение всей зимы. В местах прокусов возникали кровотечения. Они не останавливались, потому что животные спали, и температура их тела была низкой. У активных сурков кровотечения быстро бы прекращались.
- Наличие Yersinia pseudotuberculosis на лапках зверьков. Тарбаганы перед спячкой зарывали входы в норы собственным пометом. Из-за этого на их лапках скапливались возбудители псевдотуберкулеза.

Эпидемии болезни в прошлом
Современные ученые не могут сказать, всегда ли чума преследовала людей. По сохранившимся сведениям, известно лишь о трех крупных эпидемиях. Первая из них – так называемая Юстинианова чума – началась примерно в 540-х годах в Египте. За несколько десятков лет чумная палочка опустошила почти все государства Средиземноморья.
Третья эпидемия чумы началась в конце XIX века. Вспышку заболевания зафиксировали в Китае. За 6 месяцев в этой стране погибло 174 тысячи человек. Следующая вспышка произошла в Индии. В период с 1896 года по 1918 год от возбудителя опасного заболевания погибло 12,5 млн людей.

Чума и современность
По проявлениям чумы в современном периоде ведется статистика. Всемирная организация здравоохранения отмечает, что в период с 2010 года по 2015 год чумой заболело 3248 человек. Летальный исход был в 584 случаях. Это значит, что у 82% людей наступило выздоровление.
Чумная палочка стала менее опасной по нескольким причинам. Во-первых, люди стали соблюдать правила гигиены, чистоту. Для примера можно сравнить современный период со Средневековьем. Несколько веков назад в Западной Европе люди выбрасывали все пищевые отходы и фекалии прямо на улицы. Из-за загрязненности окружающей среды горожане страдали от различных заболеваний, умирали от чумы.
Во-вторых, современные люди живут вдалеке от природных очагов заболевания. С зараженными грызунами и блохами чаще всего сталкиваются только охотники, туристы.
В-третьих, на сегодняшний день медицине известны эффективные способы лечения и профилактики опасного заболевания. Специалистами созданы вакцины, определены препараты, которые способны убить палочку чумы.

А теперь о возбудителе
Если говорить о строении чумной палочки, то Yersinia pestis представляет собой грамотрицательную мелкую бактерию. Она отличается выраженным полиморфизмом. Подтверждают это встречающиеся формы – зернистые, нитевидные, колбовидные, продолговатые и др.
Yersinia pestis является зоонозной бактерией, относящейся к семейству Enterobacteriaceae. Этому микроорганизму родовое название Yersinia было дано в честь французского бактериолога Александра Йерсена. Именно этот специалист в 1894 году во время исследования биологических материалов людей, умерших от опасной болезни, смог выявить возбудителя.
Микроорганизм, способный вызывать эпидемии с высоким уровнем летальности, после обнаружения всегда интересовал микробиологов. Специалисты с момента открытия Yersinia pestis изучали строение бактерии (чумной палочки), ее особенности. Результатом одних исследований, проведенных отечественными учеными, стало составление в 1985 году классификации возбудителя, выделенного на территории СССР и Монголии.
| Подвиды чумной палочки | Район циркуляции |
| Pestis (основной) | Природные очаги Азии, Америки и Африки |
| Altaica (алтайский) | Горный Алтай |
| Caucasica (кавказский) | Закавказское нагорье, Горный Дагестан |
| Hissarica (гиссарский) | Гиссарский хребет |
| Ulegeica (улэгейский) | Северо-восточная Монголия, пустыня Гоби |
Способы проникновения палочки
Возбудитель чумы обитает в организме мелких млекопитающих. В кровеносной системе палочка размножается. Блоха во время укусов зараженных животных становится переносчиком инфекции. В организме насекомого бактерия оседает в зобу, начинает интенсивно размножаться. Из-за увеличения количества палочек зоб закупоривается. Блоха начинает испытывать сильный голод. Для его утоления она скачет с одного хозяина на другого, разнося при этом инфекцию между животными.
В организм человека палочка попадает несколькими способами:
- при укусе инфицированной блохи;
- во время незащищенного контакта с зараженными материалами и инфицированными биологическими жидкостями;
- при вдыхании инфицированных мелких частиц или мелкодисперсных капель (воздушно-капельным путем).

Формы заболевания и симптомы
В зависимости от способов проникновения чумной палочки в организм выделяют 3 формы болезни. Первая из них – бубонная. При такой чуме возбудитель попадает в лимфатическую систему человека после укуса блохи. Из-за болезни лимфатические узлы воспаляются, становятся так называемыми бубонами. На поздних стадиях чумы они превращаются в гнойные раны.
Вторая форма заболевания – септическая. При ней возбудитель попадает прямо в кровеносную систему. Бубоны не образуются. Септическая форма возникает при двух способах проникновения чумной палочки в организм человека – после укуса зараженной блохи, а также после контакта с инфицированными материалами (попадание возбудителя через повреждения кожи).
Третья форма – легочная. Она передается от зараженных больных воздушно-капельным путем. Легочная форма чумы считается самой опасной. Без лечения итогом прогрессирования заболевания в большинстве случаев является летальный исход.
Лечение чумы
В течение долгого времени человечество не знало о способах проникновения чумной палочки, не догадывалось, чем можно остановить смертельно опасное заболевание. Лекари придумывали разные причудливые способы, которые не приводили к излечению. К примеру, в Средние века целители готовили непонятные зелья из растений, измельченных змей, советовали людям быстро и надолго бежать из зараженной местности.
Сегодня чума лечится антибиотиками из группы аминогликозидов (стрептомицином, амикацином, гентамицином), тетрациклинами, рифампицином, левомицетином. Летальные исходы наступают в тех случаях, когда заболевание протекает в молниеносной форме, и специалистам не удается своевременно выявить болезнетворную бактерию.
Чумная палочка, несмотря на достижения современной медицины, по-прежнему относится к коварным возбудителям. Очаги заболевания в природе занимают порядка 7 % суши. Они располагаются на пустынных и степных равнинах, в высокогорной местности. Людям, побывавшим в природных очагах чумы, стоит обращать внимание на свое здоровье. При попадании возбудителя в организм инкубационный период длится от нескольких часов до 9 дней. Затем возникают первые симптомы – внезапно повышается температура тела до 39 градусов и выше, возникают судороги, озноб, сильная головная и мышечная боль, затрудняется дыхание. При таких симптомах требуется незамедлительное обращение к врачу.
Читайте также:


