Скарлатина клинические рекомендации у детей общество педиатров
Рисунок 1. Экстрабуккальная скарлатина, лимфангиит В современных условиях наряду с новыми болезнями (ВИЧ-инфекция, лайм-боррелиоз, геморрагические лихорадки) сохраняют свою актуальность и давно известные, в частности скарлатина,
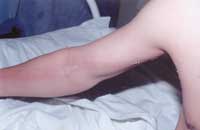 |
| Рисунок 1. Экстрабуккальная скарлатина, лимфангиит |
Скарлатина отличается от других форм тем, что вызывается только токсигенными штаммами стрептококка при отсутствии антитоксического иммунитета и характеризуется симптомокомплексом, обусловленным эритрогенным токсином Дика. В разные времена скарлатину считали то тяжелой, то легкой болезнью с благоприятным исходом.
В 80-90-х годах в ряде стран (в Англии, США, Швеции и др.) был отмечен подъем заболеваемости различными формами стрептококковой инфекции, в частности утяжеление течения скарлатины.
Традиционно скарлатина считается детской болезнью. По данным A. R. Каtz, D. M. Morens, 80% случаев скарлатины приходятся на возраст от 4 до 8 лет. Полагают, что лица старше 10 лет имеют высокий уровень защитных антител, образовавшихся вследствие субклинической иммунизации. Известные на сегодня работы, посвященные скарлатине, относятся к описанию этой болезни у детей.
В течение последних 10 лет под нашим наблюдением в КИБ № 2 находились 442 взрослых больных, из них 284 — мужчины, 158 — женщины. Возрастной состав больных представлен в табл. 1.
Среди пациентов преобладали солдаты срочной службы, студенты, учащиеся. Военнослужащие, лица, проживающие в общежитии, поступали в клинику в первые два дня болезни, остальные — на третий-четвертый день и позже.
В летние месяцы госпитализированных было в 1,5 раза меньше, чем в холодное время года. Диагностика скарлатины на догоспитальном этапе свидетельствовала о слабом знании этой болезни. Диагнозы, с которыми больные направлялись в клинику, приведены в табл. 2.
Кроме того, у 15 из 319 больных, направленных в клинику с диагнозом скарлатина, был диагносцирован псевдотуберкулез.
В стационаре диагноз скарлатины в 95% случаев устанавливался в день поступления на основании типичного симптомокомплекса, включающего признаки интоксикации, развивающиеся с первых часов болезни (повышение температуры, головная боль, тошнота, рвота, слабость), воспаления (тонзиллит или инфицированная рана кожи, регионарный лимфаденит, ангулярный хейлит) и аллергии (сыпь, кожный зуд, эозинофилия). При постановке диагноза учитывались следующие факторы: характерный вид языка, белый дермографизм, изменения периферической крови (нейтрофильный лейкоцитоз), быстрый эффект от пенициллинотерапии.
На основании данных литературы и собственных многолетних наблюдений мы сделали вывод, что надежного и доступного лабораторного теста для ранней диагностики скарлатины на нынешний день не существует. Поэтому при постановке диагноза необходимо в первую очередь учитывать клиническую картину болезни. Следует также тщательно проводить дифференциальный диагноз.
Как показал анализ диагнозов, с которыми больные направлялись в клинику, а также наши наблюдения, наибольшую трудность в ряде случаев вызывает дифференциальный диагноз с псевдотуберкулезом. Для исключения последнего мы проводили соответствующие бактериологические и серологические исследования.
В современных условиях скарлатину у детей относят к легким болезням, тяжелые формы заболевания не регистрируются. Между тем скарлатина у взрослых, имеющая ту же клиническую картину, что и у детей, существенно отличается по тяжести течения (табл. 3).
Всем больным в динамике исследовали периферическую кровь. Кроме того, проводились биохимические, бактериологические и серологические исследования в отношении псевдотуберкулеза, а также ЭКГ.
Картина периферической крови у большинства больных характеризовалась нейтрофильным лейкоцитозом; у 34,13% больных содержание лейкоцитов оставалось в пределах нормальных показателей. В случае тяжелого течения регистрировался сдвиг влево до миелоцитов. Увеличение числа эозинофилов наблюдалось обычно на второй неделе болезни (81% больных). У подавляющего большинства пациентов (94,6%) течение болезни было ровным. Осложнения как в острый период, так и в период реконвалесценции выявлялись сравнительно редко (табл. 4).
Преимущественно ровное течение болезни, по нашему мнению, обусловлено своевременным назначением антибактериальной и патогенетической терапии. Все больные с момента установления диагноза получали лечение пенициллином по 3-6 млн/сут. в течение пяти-семи дней. Зарубежные авторы рекомендуют пенициллин и в качестве препарата выбора при лечении больных со стрептококковой инфекцией. При непереносимости пенициллина назначали эритромицин до 2,0 в сутки таким же курсом.
Тяжелая форма болезни была диагностирована у 14 прежде здоровых лиц в возрасте от 18 до 37 лет. Болезнь характеризовалась острейшим течением, гипертермией, многократной рвотой, некротической ангиной, сыпью с геморрагическим компонентом.
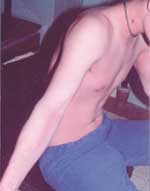 |
| Рисунок 2. Шелушение кожи после сыпи, типичное для скарлатины |
Больные поступали на второй-третий день болезни с признаками инфекционно-токсического шока (либо ИТШ развивался в течение ближайших суток): в местах локализации сыпи кожа становилась цианотичной, на этом фоне появлялись множественные геморрагические элементы. Конечности становились холодными, температура снижалась до нормальной, быстро падало артериальное давление до 60/40–50/20 мм рт. ст., пульс становился нитевидным, мочеиспускание прекращалось.
С развитием ИТШ лечение осуществлялось в условиях реанимационного отделения.
В одном случае мы наблюдали септическую форму болезни с летальным исходом.
В 8 случаях (0,6%) отмечалась экстратонзиллярная форма скарлатины. По данным В. Д. Цизерлинга (1993), в 97% случаев скарлатины наблюдается первичная локализация возбудителя в ротоглотке, в 2% случаев — на коже, в 1% — в легких.
У военнослужащих, возраст которых колебался от 18 до 20 лет, входными воротами возбудителя являлись раны на руках. Эта форма болезни отличалась от классической отсутствием тонзиллита и сгущением сыпи в области входных ворот.
На основании вышеизложенного можно сделать следующие выводы:
- скарлатина у взрослых чаще всего имеет среднетяжелое течение;
- антибиотиком выбора при лечении скарлатины по-прежнему является пенициллин;
- диагностика заболевания основывается главным образом на клинических проявлениях скарлатины и дополняется некоторыми лабораторными данными (картиной периферической крови — небольшое снижение гемоглобина, лейкоцитоз с нейтрофильным сдвигом, эозинофилия, ускорение СОЭ);
- при своевременном лечении скарлатины осложнения нетяжелые и бывают редко.
Больной Г. 20 лет, военнослужащий строительного батальона. Заболел остро 17.01.92: озноб, головная боль, подъем температуры до 40°С, тошнота. Госпитализирован на второй день болезни с подозрением на менингит. При поступлении жаловался на сильную головную боль, головокружение, слабость, тошноту. Температура 39,1°С. На коже выявлена типичная для скарлатины зудящая сыпь. У основания большого пальца правой кисти — инфицированная рана, регионарный лимфаденит и лимфангиит (рис. 1).
В области раны четко выраженное сгущение сыпи. Диагностирована экстратонзиллярная (экстрабуккальная) форма скарлатины. На фоне лечения пенициллином (3 млн/сут.) через сутки температура нормализовалась, исчезли симптомы интоксикации.
На четвертый день госпитализации на фоне угасающей сыпи наблюдались снижение остроты зрения, туман перед глазами, двоение, тошнота. На следующий день развились птоз век, мидриаз, нарушение конвергенции, осиплость, косоглазие, парез небной занавески, одышка (24’), сухость во рту, легкий парез n. facialis справа.
С учетом наличия раны на кисти и участия в земляных работах мы диагностировали раневой ботулизм (факт употребления консервированных продуктов больной отрицал).
В дальнейшем лечение проводилось в специализированном отделении. Диагноз подтвержден. Исход благоприятный.
Больная С. 37 лет имела контакт с больным ребенком, диагноз которого дифференцировался между краснухой и скарлатиной. Заболела 01.09.95 остро, болезнь началась с подъема температуры до 39°С, боли в горле, сильной головной боли, многократной рвоты. К концу первого дня болезни появилась сыпь. Врачом поликлиники диагностирована краснуха. Принимала аналгин, панадол, супрастин. Состояние не улучшалось. На третий день болезни госпитализирована с диагнозом: краснуха, тяжелое течение.
Ан. крови 05.09 (5-й день болезни): Hb — 67 г/л, эр. — 2,1, тром. — 52,0, лейк. — 21,4, миелоциты — 2%, метамиелоциты — 7%, п/я — 52%, с/я — 25%, э-о, лим. — 9, м. — 4, СОЭ — 50 мм/ч, общ. белок — 42,3, мочевина — 33,9, креатинин — 0,417, билирубин своб.— 22,5, связ. — 58,5.
В дальнейшем нарастали явления ДВС-синдрома, на седьмой день болезни пациентка умерла.
При патологоанатомическом исследовании выявлены язвенно-некротический тонзиллит, язвенно-некротический фарингит, флегмонозный парафарингит, сепсис (бактериологическое исследование — выделен стрептококк), обильная мелкая геморрагическая сыпь на коже, склонная к слиянию, больше в низу живота, в паховых областях, подмышечных впадинах, набухание головного мозга, некротическая геморрагическая пневмония в нижних долях обоих легких. Смерть больной наступила от комплекса осложнений вследствие септической скарлатины.
Представляет интерес случай комбинации экстратонзиллярной скарлатины и раневого ботулизма.
ВНИМАНИЕ! САЙТ ЛЕКЦИИ.ОРГ проводит недельный опрос. ПРИМИТЕ УЧАСТИЕ. ВСЕГО 1 МИНУТА.
Скарлатина у детей
2. Код протокола: Р-педиатрический.
3. Коды по МКБ-10:
4. Дата разработки протокола: 20.03.2014.
5. Категория пациентов: дети от 0 до 18 лет.
6. Пользователи протокола: врачи педиатры, детские инфекционисты, врачи общей практики.
7. Определение: скарлатина – острое инфекционное заболевание, которое вызывается – β-гемолитическим стрептококком группы А, характеризующееся внезапным началом, ангиной, мелкоточечной сыпью на гиперемированном фоне, переходящей в пластинчатое шелушение и склонная к осложнениям септического и аллергического характера.
8. Клиническая классификация (по В.Н Тимченко, 2008г.):
3. Критерии тяжести:
· Выраженность синдрома лихорадки
· Выраженность синдрома интоксикации
· Выраженность местных изменений
· Негладкое (Осложнения: ранние, поздние, специфические, неспецифические).
Пример формулирования клинического диагноза:
-Скарлатина, типичная, лёгкой степени тяжести, неосложнённое течение.
- Скарлатина, типичная, средней степени тяжести, неосложнённое течение.
- Скарлатина, типичная, тяжёлой степени тяжести, неосложнённое течение
- Скарлатина, стертое течение.
- Скарлатина, экстратонзиллярная, средней степени тяжести, неосложнённое течение.
9. Показания для госпитализации:
1. выраженная интоксикация, нейротоксикоз;
2. развитие специфических и неспецифических осложнений;
3. дети до 2 лет;
4. дети из многодетных семей, домов ребенка, школ-интернатов;
5. при невозможности надлежащего ухода на дому за больным.
10. Перечень диагностических мероприятий:
- основные: ОАК, ОАМ, копрограмма, б/посев кала, мазок из носа и носоглотки на бактерии Леффлера и флору.
- дополнительные: ИФА, ЭКГ, при осложнениях со стороны дыхательной системы: рентгенограмма легких. При поражении нервной системы: люмбальная пункция, компьютерная томография. При осложнениях со стороны почек: анализ мочи по Нечипоренко, б/посев мочи.
11. Диагностические критерии скарлатины:
1) Жалобы, анамнез, физикальные данные:
Инкубационный период продолжается 5-7 дней, чаще он составляет 2-3 дня. Заболевание начинается остро с резкого нарушения самочувствия ребенка: он становится вялым, сонливым. Температура тела быстро достигает высоких цифр (38—40°С в зависимости от степени тяжести болезни).
Типичный и постоянный симптом - ангина, характеризующаяся ярким покраснением мягкого неба, увеличением миндалин, в лакунах или на поверхности которых нередко обнаруживается налет. Подчелюстные лимфатические узлы увеличены, болезненны. Сыпь держится на коже в течение 3—7 дней, после чего исчезает, не оставляя после себя пигментации. Спустя 5-7 дней начинается отрубевидное шелушение, сначала на более нежных участках кожи (шея, подмышечные складки и пр.), а затем по всей поверхности тела. Характерно для скарлатины пластинчатое шелушение на ладонях и подошвах, которое начинается от свободного края ногтей и по пальцам распространяется непосредственно на ладони и подошвы.
Язык вначале обложен, со 2-3-го дня очищается и к 4-му дню принимает вид: "малинового" языка, сменяющегося на 2 неделе лаковым языком. В начале болезни отмечаются симптомы повышения тонуса симпатической, а с 4-5-го дня - парасимпатической нервной системы.
В связи с повышенной ломкостью сосудов можно обнаружить мелкие точечные кровоизлияния в области суставных сгибов, а также в местах, где кожа подвергается трению или сдавлению одеждой. Становятся положительными эндотелиальные симптомы: симптомы жгута (Кончаловского-Румпеля-Лееде) и щипка. Типичны белый дермографизм, симптом Пастиа (скопление мелких кровоизлияний на складках кожи в паховых, подмышечных и локтевых впадинах, в связи с чем они имеют насыщенно-темный цвет).
Экстратонзиллярная скарлатина. Воротами инфекции становятся места поражения кожи - ожоги, ранения, очаги стрептодермии и т.д. Сыпь имеет тенденцию распространяться от места внедрения возбудителя. При этой редкой в настоящее время форме заболевания воспалительные изменения со стороны ротоглотки и шейных лимфатических узлов отсутствуют.
Стёртые формы скарлатины. Протекают со слабо выраженными общетоксическими симптомами, изменениями в ротоглотке катарального характера, скудной, бледной и быстро исчезающей сыпью.
Токсико-септическая формаразвивается редко и, как правило, у детей старшего возраста. Характерны бурное начало с гипертермией, быстрое развитие сосудистой недостаточности (глухие тоны сердца, падение артериального давления, нитевидный пульс, холодные конечности), нередко возникают геморрагии на коже. В последующие дни присоединяются осложнения инфекционно-аллергического генеза (поражения сердца, суставов, почек) или септического характера (лимфадениты, некротическая ангина, отиты и др.).
2) лабораторно-инструментальные исследования:
- в ОАК: в первые 2—3 дня отмечается умеренный нейтрофильным лейкоцитоз, повышение СОЭ. После 3—4-го дня эозинофилия (6—8 % эозинофилов).
- при бактериологическом исследовании - обнаружение стрептококка группы А.
3) показания для консультации специалистов:
- кардиоревматолога - ревматизм, миокардит, синовиит;
- оториноларинголог - паратонзилярный абсцесс, некротическая ангина, мастоидит, этмоидит;
4) дифференциальный диагноз:
12. Цели лечения:
- своевременная диагностика и лечение возникших осложнений;
- предупреждение эпидемического распространения заболевания.
13. Тактика лечения:
1) немедикаментозное лечение:
- изоляция больного на 10 дней, детей дошкольного возраста и школьников первых 2х классов дополнительно изолируют еще на 12 дней;
- режим постельный в течение всего острого периода;
- диета с учетом возраста ребенка, формы и периода заболевания. В острый период рекомендуется молочно-растительная пища, механически и химически щадящая, обильное питье;
- гигиена полости рта (полоскание 2% раствором пищевой соды);
2) медикаментозное лечение:
Препараты выбора:
Бензилпенициллина натриевая соль в/м, старше 1 года по 100000ЕД/кг/сутки (при лёгкой и среднетяжёлой форме), до 200000-300000 ЕД/кг/сутки (при тяжёлых), 4-6 раз в сутки, курсом 7-10 дней;
Амоксициллин 50-75 мг/кг/сут в 2 приема, перорально курсом 7-10 дней;
Альтернативные препараты:
Азитромицин 12мг/кг в 1 прием, перорально курсом 7-10 дней;
Кларитромицин 15мг/кг в 2 приема, перорально курсом 7-10 дней;
Клиндамицин 30-40 мг/кг/сут в 3-4 приема, перорально курсом 7-10 дней;
- дезинтоксикационная терапия при тяжёлых токсических формах скарлатины:
10% глюкоза+ 10% альбумин, реополиглюкин, рефортан 6% в/в капельно.
- местное лечение ангины:
Биопарокс детям старше 2,5 лет по 2-4 ингаляции через рот и 1-2 ингаляции в каждый носовой ход 4 раза в день, курсом 10 дней.
- при высокой лихорадке (выше 38,5 о С)
Парацетамол 10-15 мг/кг перорально, с перерывом не менее 4-6 часов;
Ибупрофен в разовой дозе 5-10 мг/кг перорально, 3-4 раза в сутки;
Стрепсилс, таблетки для рассасывания, детям старше 5 лет по 1 таблетке каждые 2-3 часа, но не более 8 таблеток в сутки;
- в качестве общеукрепляющих средств показаны витаминно-минеральные комплексы:
Мульти-табс, АлфаВИТ в возрастных дозировках курсом, Пиковит в сиропе с 1 года; курсом не менее 1 месяца;
- при наличии осложнений бактериальной природы назначаются антибактериальные препараты:
Препаратами выбора являются:
Амоксициллин 15 мг/кг 3 раза в сутки, перорально;
Амоксициллин + клавулановая кислота 20-40 мг/кг 3 раза в сутки, перорально;
Альтернативные препараты:
Цефуроксим 40 мг/кг/в сутки в 2 приема, перорально;
Цефотаксим детям старше 1 мес – по 50-100 мг/кг/сут. парентерально в 2-3 введения.
-лечение антибиотиками проводится под прикрытием про- и пребиотиков, курсом 3-4 недели:
Энтерожермина в суспензии в разовой дозе детям от 1 месяца до 12 лет по 1 флакону 2 раза в сутки, старше 12 лет по 1 флакону 2-3 раза в сутки, перорально.
Линекс детям от 0 до 2 лет – по 1 капсуле на прием (вскрыть капсулу и растворить в молоке, смеси, пюре), старше 2 лет – по 1-2 капсуле, 3 раза в сутки.
Хилак форте – детям от 0 до 6 лет: по 15-30 капель, старше 6 лет: по 20-40 капель, 3 раза в сутки.
-в периоде реконвалесценции с иммуномодулирующей целью:
Иммунал в разовой дозе: детям от 1 года до 6 лет – 5-10 капель, 6-12лет – 10-15 капель, старше 12 лет – 20 капель, 3 раза в сутки, курсом от 1 до 8 недель под контролем иммунограммы.
Перечень основных лекарственных средств:
1.) Бензилпенициллина натриевая соль, порошок во флаконах по 125000 ЕД, 250000ЕД, 500000ЕД, 1000000 ЕД;
2.) Амоксициллин 500-1000мг табл.; 250-500мг капсула; 250 мг/5 мл пероральная суспензия;
3.) Парацетамол 500 мг, 250мг табл.;
4.) Биопарокс 10 мл, 400 ингаляционных доз;
5.) Стрепсилс таблетки для рассасывания;
6.) Фурацилин, порошок, таблетки по 0,02г;
7.) Таблетки Мульти-табс, АлфаВИТ, сироп Пиковит;
8.) 10% раствор глюкозы во флаконах по 400мл;
9.) Альбумин 10%, раствор для инъекций по 100мл;
10.) Реополиглюкин во флаконах по 400мл;
11.) Рефортан 6% во флаконах по 250мл, 500мл.
Перечень дополнительных медикаментов:
1.) Амоксициллин + клавулановая кислота, таблетки, покрытые оболочкой 500 мг/125мг, 875 мг/125 мг, порошок для приготовления раствора для внутривенного введения во флаконах 500мг/100мг, 1000мг/200мг;
2.) Цефуроксим250 мг, 500 мг таблетка; 750 мг во флаконе, порошок для приготовления инъекционного раствора;
3.) Цефотаксим 250 мг, 500 мг, 1 000 мг, во флаконе, порошок для приготовления инъекционного раствора;
4.) Линекс капсулы по 1г;
5.) Энтерожермина, суспензия для перорального применения 5 мл;
6.) Хилак-форте 30мл, 100мл, капли для приема внутрь;
7.) Иммунал 50 мл, во флаконе, раствор для приема внутрь;
3) Другие виды лечения: не показано
4) Хирургические вмешательства: по показаниям (аденофлегмона, паратонзиллит, гнойный отит, этмоидит).
5) Профилактические мероприятия: основным является раннее выявление и изоляция источников инфекции на 10 дней (на дошкольников и школьников 1-2 классов на 22 дня), наложение карантина на контактных детей на 7 дней с момента изоляции больного скарлатиной.
6) Дальнейшее ведение (рекомендации ИВБДВ):
1. Повторный осмотр участкового врача через 2 дня. Если ребенку стало хуже или он не может пить или сосать грудь, появляется лихорадка, учащенное или затрудненное дыхание, осмотр проводится раньше.
2. Научить мать, в какой ситуации необходимо срочно вновь обратиться к врачу.
Коронавирус, конечно, затмил другие инфекции, но они никуда не делись. Поэтому родителям стоит быть особенно внимательными. Сегодня рассказываем о скарлатине. Какие у нее симптомы? Сколько длится инкубационный период? Чем отличается от ангины? Как лечить? На эти и другие вопросы родителей отвечает педиатр Мария Чахнашвили.


— Давайте начнем с определения: что такое скарлатина?
— Острое инфекционное заболевание, вызываемое бактерией, которая называется бета-гемолитический стрептококк группы А. Она вызывает и острый тонзиллит, иными словами, гнойную ангину.
— Какие у скарлатины главные симптомы? Как родителям распознать ее на ранней стадии?
— Признаки скарлатины — высокая температура, сильная боль в горле, синдром ангины и сыпь. Именно сыпь отличает скарлатину от обычной ангины. Она появляется в виде маленьких красных точек, слегка возвышающихся над кожей и шершавых на ощупь. Сначала — на шее, груди и животе, а затем распространяется по всему телу, исключая лишь носогубный треугольник и лобок. Когда сыпь сходит — остается шелушение.
— Как она диагностируется?
— Диагностика — это осмотр врача, типичная сыпь и экспресс-тест на стрептококк. Стрептатест имеет чувствительность 97% и специфичность 95%, а результат известен уже через 10 минут. Есть еще и культуральный метод (посев) — тогда результат известен через несколько дней.
— Если посев не показал наличие стрептококка, а остальные признаки, например, сыпь есть — это может быть скарлатина?
— Нет, наличие стрептококка при скарлатине обязательно.
— Может быть скарлатина без сыпи? А без температуры?
— Скарлатина без сыпи — это ангина. В этом и отличие этих заболеваний, вызываемых одним и тем же микробом. Что касается температуры, то без нее скарлатины быть не может.
— Иногда скарлатину путают с синдромом Кавасаки. Как родителям разобраться, какие анализы нужно сдать? Что их отличает?
— Разбираться в этом — задача не родителей, а врача. Но вообще при Кавасаки сыпь крупнее, скорее, как при кори. Кроме того, есть конъюнктивит, увеличено количество тромбоцитов в крови и есть изменения на УЗИ сердца.

— Как лечить скарлатину?
— Лечение здесь одно — антибиотик. Эффект от него наступает уже в первый-второй день приема, и через 3–4 дня ребенок выглядит совершенно здоровым. Но нужно обязательно закончить полный курс лечения антибиотиками, который составляет для неорганизованных детей, то есть не посещающих детские сады и школы, — 10 дней, а для организованных — 14 дней.
— Если анализы еще не готовы, а врач настаивает на антибиотике — стоит дать или лучше дождаться результатов анализов?
— Лучше дождаться результатов анализа.
— А в каких случаях требуется госпитализация?
— Если возникли осложнения. Или же по социальным показаниям — невозможность амбулаторного получения препаратов, изоляция.
— Какие могут быть последствия неправильного лечения и какие осложнения могут возникнуть?
— Если ребенок мало пьет и у него высокая лихорадка — может развиться обезвоживание. Если вовремя не начать принимать антибиотик — может развиться паратонзиллярный абсцесс, отит или синусит, иногда менингит и пневмония. Самые тяжелые осложнения при отсутствии адекватной терапии — это постстрептококковый артрит, эндокардит и гломерулонефрит.
— Вовремя — это сколько по времени? Мы же посев ждем неделю.
— Нет, посев на стрептококк — это обычно три дня, но при соответствующей клинике и изменениях в анализах крови, например, если наблюдается высокий уровень СРБ ( C-реактивного белка — прим. ред.), решение про антибиотик можно принять через сутки. Ну и не стоит забывать про стрептатест. Он позволяет принять решение через 15 минут.
— Когда переболевший скарлатиной ребенок считается полностью выздоровевшим? Когда он может вернуться в школу или детский сад?
— По международным рекомендациям — сразу после нормализации температуры. Однако по российским СанПиНам выписка возможна только через 21 день.
— Почему такая разница?
— Деликатно не получится ответить. Это странности советской медицины. Пережитки прошлого.
«Порядок допуска переболевших скарлатиной и ангиной в детские учреждения:
— А взрослый может заразиться скарлатиной?
— Да. У взрослых она проявляется так же, как у детей, но протекает гораздо тяжелее.
— Но взрослые вроде бы болеют реже: считается, что это детская болезнь.
— Да, реже, но тяжелее.
— Какие меры принять для профилактики скарлатины? Что сделать родителям, чтобы минимизировать риск заражения ребенка?
— Специфической профилактики, то есть вакцинации, от скарлатины не существует. Она может передаваться от зараженного человека к здоровому через прикосновения (контактным путем), при кашле, чихании (воздушно-капельным путем) или через использование общей посуды, а также, например, при облизывании общих игрушек. Поэтому все, что можно сделать — минимизировать контакт с заболевшим, тщательно мыть лицо и руки после контакта и не пользоваться общей посудой.
— Можно ли заболеть скарлатиной повторно?
— Очень редко. В норме, после перенесения скарлатины в организме вырабатываются антитела к эритротоксину. Повторные случаи связывают с тем, что применение антибиотика с первых дней болезни не дает организму успеть выработать эти самые антитела.
Патогенез болезни обусловлен развитием местного воспалительно-некротического очага в месте внедрения бактерий и поступлением в кровоток термолабильной части токсина Дика (эритрогенного токсина стрептококков), вызывающего инфекционно-токсический синдром.
Клинически скарлатина характеризуется симптомами интоксикации, острым тонзиллитом с яркой гиперемией зева, появлением типичной мелкоточечной сыпи на общем гиперемированном фоне, сгущающейся на кожных складках в местах естественных сгибов. Сыпь сменяется мелкочешуйчатым шелушением кожи, крупнопластинчатым на ладонях и подошвах.
В типичных случаях скарлатина диагностируется на основании клинических проявлений болезни.
В комплексе лечебных мероприятий ведущая роль принадлежит этиотропной терапии. Хороший эффект наблюдается от антибиотиков пенициллинового ряда.
Специфическая профилактика скарлатины не разработана.
-
Эпидемиология
Механизм передачи скарлатины аэрозольный. Путь передачи – воздушно-капельный. Обычно заражение происходит при длительном тесном общении с больным или носителем. Возможны также алиментарный (пищевой) и контактный (через загрязненные руки и предметы обихода) пути передачи.
Естественная восприимчивость к болезни высокая. Скарлатина возникает у лиц, не имеющих антитоксического иммунитета, при их инфицировании токсигенными штаммами бактерий, выделяющих эритрогенные токсины типов А, В и С.
Постинфекционный иммунитет типоспецифический: при инфицировании стрептококками группы А другого серовара возможно повторное заболевание.
Скарлатина распространена повсеместно, чаще встречается в регионах с умеренным и холодным климатом.
Подъем заболевания наблюдается в осеннее-зимне-весенний период.
В основном болеют дети дошкольного возраста, посещающие организованные коллективы.
Одной из характерных особенностей скарлатины являются периодические подъемы и спады заболеваемости. По данным статистики в первом полугодии 2007 года среди инфекций, передающихся воздушно-капельным путем (без учета ОРВИ), скарлатина составила 9,8 % случаев, что на 34,3 % случаев больше, чем за аналогичный период 2006 года.
- Классификация Фарингеальная форма. Развивается при заражении через слизистые оболочки ротоглотки. Наблюдается в 97 % случаев.
- Типичная скарлатина. Эта форма скарлатины протекает со всеми характерными симптомами заболевания. Выделяют три степени тяжести.
- Легкая форма скарлатины. Характеризуется исчезновением всех симптомов на 4-5-й день болезни. Встречается в 80 % случаев.
- Среднетяжелая форма скарлатины. Характеризуется большей выраженностью симптомов. Клинические проявления купируются к 5-7-му дню болезни.
- Тяжелая форма скарлатины. Встречается редко, как правило, у взрослых. Может протекать в виде токсической скарлатины с симптомами поражения ЦНС (бред, расстройства сознания), явлениями почечной, сердечной-сосудистой недостаточности или геморрагического синдрома.
В других случаях может наблюдаться тяжелая септическая скарлатина, которая протекает с некротической ангиной, выраженным лимфаденитом, септическими осложнениями.
Возможен также вариант токсико-септической скарлатины, которая представляет собой сочетание токсической и тяжелой септической скарлатины. Характеризуется бурным началом с резко выраженной интоксикацией, гипертермией, быстрым развитием сердечно-сосудистой недостаточности.
- Атипичная скарлатина. Протекает без полной клинической картины заболевания.
- Стертая форма. Часто встречается у взрослых. Типичные симптомы могут отсутствовать или быть выражены незначительно.
В некоторых случаях может протекать в тяжелой, токсико-септической форме.
- Рудиментарная форма. Протекает с незначительно выраженной и кратковременной (1-2 дня) симптоматикой заболевания.
- Стертая форма. Часто встречается у взрослых. Типичные симптомы могут отсутствовать или быть выражены незначительно.
Экстрабуккальная форма. Возникает при попадании возбудителя через раневую поверхность (составляет 2% случаев) и легкие (наблюдается в 1% случаев).Редко встречающаяся форма скарлатины. Воротами инфекции является пораженная кожа (ожоги, ранения, очаги стрептодермии). Воспалительные изменения со стороны ротоглотки и шейных лимфоузлов при этой форме отсутствуют. Но наблюдается регионарный к воротам инфекции лимфаденит и все остальные характерные для скарлатины симптомы.
- Типичная скарлатина. Эта форма скарлатины протекает со всеми характерными симптомами заболевания. Выделяют три степени тяжести.
- Код МКБ 10 А38 - Скарлатина.
- Этиология Возбудитель заболевания – бета-гемолитический стрептококк группы А (S.pyogenes). Устойчив к физическим воздействиям (замораживание, высушивание), неустойчив к дезинфектантам. Высоко чувствителен к пенициллинам.
- Патогенез
Проявление болезни при контакте со стрептококками во многом зависит от иммунитета, который есть у человека как к самому микробу, так и к токсину Дика (токсин, вырабатываемый стрептококками).
Скарлатина развивается у людей, которые не имеют ни противомикробного, ни противотоксического иммунитета.
При отсутствии противомикробного, но наличии противотоксического иммунитета при попадании возбудителя развивается ангина.
При существовании обоих видов иммунитета отмечается так называемое здоровое носительство микроба.Возбудитель проникает в организм человека через слизистые оболочки зева и носоглотки, в редких случаях возможно заражение через слизистые оболочки половых органов и поврежденную кожу. В месте адгезии бактерий формируется местный воспалительно-некротический очаг.
Развитие инфекционно-токсического синдрома обусловлено в первую очередь поступлением в кровоток термолабильной фракции токсина стрептококков - токсина Дика (эритрогенный токсин), а также действием пептидогликана клеточной стенки. Эритрогенный токсин обладает такими свойствами как пирогенность, цитотоксичность, способность подавлять функциональное состояние ретикулоэндотелиальной системы, повышать проницаемость клеточных мембран, вызывать резкое расширение капилляров кожи и острое воспаление верхних слоев дермы с последующими некробиотическими изменениями клеток эпидермиса. В организме человека, ранее не болевшего скарлатиной, он в течение нескольких часов вызывает развитие лихорадки, общей интоксикации, катарального тонзиллита и обильной точечной сыпи.Токсинемия приводит к генерализованному расширению мелких сосудов во всех органах, коже и слизистых оболочках и появлению характерной сыпи.
Одновременно развиваются умеренные явления периваскулярной инфильтрации и отека дермы. Эпидермис пропитывается экссудатом, его клетки подвергаются ороговению, что в дальнейшем приводит к шелушению после угасания скарлатинозной сыпи. Сохранение прочной связи между ороговевшими клетками в толстых слоях эпидермиса на ладонях и подошвах объясняет крупнопластинчатый характер шелушения в этих местах.Из лимфатических образований слизистой оболочки ротоглотки возбудители по лимфатическим сосудам попадают в регионарные лимфатические узлы, где накапливаются и вызывают развитие воспалительных реакций с очагами некроза и лейкоцитарной инфильтрации.
Последующая бактериемия может привести к проникновению микроорганизмов в различные ткани с формированием гнойно-некротических процессов в них (гнойного лимфаденита, отита, поражение костной ткани височной области, твердой мозговой оболочки, височных синусов).Компоненты клеточной стенки стрептококка (групповой А-полисахарид, пептидогликан) и внеклеточные продукты (стрептолизины, гиалуронидаза, ДНКаза) обуславливают развитие реакций гиперчувствительности замедленного типа (ГЗТ), аутоиммунных реакций, формирование и фиксацию иммунных комплексов, нарушения системы гемостаза, что может стать причиной развития гломерулонефрита, артериитов, эндокардитов.
Синтез и накопление антитоксических антител в динамике инфекционного процесса, связывание ими токсинов обусловливают уменьшение и ликвидацию проявлений токсикоза и постепенное исчезновение сыпи.
- Основные признаки типичной скарлатины
- Острое начало.
- Повышение температуры в первые часы болезни до 38-39°С, сопровождающаяся ознобом.
- Выраженная интоксикация.
- Острый тонзиллит. Сопровождается регионарным лимфаденитом.
- Мелкоточечная экзантема, появляющаяся на 1-2-е сутки болезни. Сгущение сыпи наблюдается в местах естественных складок – локтевых, паховых сгибах, в подмышечных ямках (симптом Пастия).
- Бледный носогубный треугольник, без сыпи.
- Шелушение кожи на месте исчезновения сыпи.
- Типичная скарлатина
Инкубационный период при скарлатине продолжается от 1 до 10 дней.
Типичным считается острое начало заболевания с повышения температуры тела в первые часы болезни до высоких цифр (38-39°С), сопровождающейся ознобом, интоксикации, боли в горле.
Интоксикация проявляется недомоганием, головной болью, слабостью, снижением аппетита.
Появляется боль в горле при глотании. Острый тонзиллит - типичный и постоянный симптом скарлатины, в зависимости от тяжести течения может быть катаральным, лакунарным, реже - некротическим. Сопровождается ангина регионарным лимфаденитом, переднешейные лимфатические узлы при пальпации плотные и болезненные.Скарлатинозная экзантема появляется на 1-2-е сутки болезни. Расположена сыпь на общем гиперемированном фоне.
Первые элементы сыпи появляются на коже лица, шеи и верхней части туловища, затем сыпь быстро распространяется на сгибательные поверхности конечностей, боковые стороны груди и живота, внутреннюю поверхность бедер. Характерно сгущение сыпи в виде темно-красных полос на кожных складках в местах естественных сгибов – локтевых, паховых сгибах, в подмышечных ямках (симптом Пастия). Местами элементы сыпи сливаются, что создает картину сплошной эритемы. На лице экзантема расположена на щеках, меньше – на лбу и висках.
За счет повышенной ломкости сосудов возможны мелкоточечные кровоизлияния в области суставных сгибов, в местах трения или сдавления одеждой.К 4-5-му дню болезни самочувствие больных улучшается, температура тела постепенно снижается.
Симптомы острого тонзиллита регрессируют.
Сыпь бледнеет, постепенно исчезает и к концу первой или началу 2-й недели сменяется мелкочешуйчатым шелушением (на ладонях и подошвах – крупнопластинчатым). Выраженность шелушения кожи и его длительность прямо пропорциональны обилию предшествовавшей сыпи.-
Степени тяжести скарлатины
-
Легкая форма скарлатины.
Легкая форма скарлатины характеризуется умеренным повышением температуры тела (до 38-38,5 °С), незначительно выраженными признаками интоксикации, небольшим количеством элементов сыпи, катаральным тонзиллитом и небольшой продолжительностью (4-5 суток) основных проявлений заболевания.
Признаки формы средней тяжести - сильно выраженные лихорадка (38,6-39,5 °С), общая слабость, головная боль, отсутствие аппетита. У детей возможна рвота (до 1-3 раз). Ярко выражена сыпь, катаральный или гнойный тонзиллит, сохраняющийся в течение 6-8 суток. Пульс учащен.
Тяжелая токсическая скарлатина протекает с гипертермией, достигающей 39,6 – 41 °С, полным отсутствием аппетита, психическими нарушениями (возбуждением или, наоборот, заторможенностью). У детей возможна многократная рвота. Со стороны центральной нервной системы возможны судороги, менингиальные симптомы, потеря сознания. Со стороны сердечно-сосудистой системы - частый пульс, снижение артериального давления. Сыпь точечно-геморрагическая, тонзиллит катарально-гнойный.
Токсико-септическая форма. Встречается редко, в основном у взрослых. Начало бурное с гипертермией, быстрым развитием сосудистой недостаточности (глухие тоны сердца, падение АД, нитевидный пульс, холодные конечности), возможны геморрагии на коже. В последующие дни присоединяются осложнения инфекционно-аллергического генеза или септического характера.
- Основные признаки типичной скарлатины
-
Экстрабуккальная скарлатина
Воротами инфекции является поврежденная кожа – ожоги, ранения, очаги стрептодермии. Сыпь распространяется от места внедрения возбудителя. Встречается редко. Изменения со стороны ротоглотки и шейных лимфатических узлов отсутствуют.
-
Атипичная скарлатина
-
Стертая форма скарлатины.
Часто встречается у взрослых. Проявляется слабо выраженными симптомами интоксикации, изменениями в ротоглотке катарального характера, скудной, бледной и быстро исчезающей сыпью.
Протекает легко, но возможна токсико-септическая форма.
Протекает с незначительно выраженной и кратковременной (1-2 дня) симптоматикой заболевания.
-
Осложнения
- Когда можно заподозрить скарлатину? Скарлатине присуще острое начало с почти одновременным прогрессированием всех основных признаков заболевания: высокая температура тела, интоксикация, ангина с шейным лимфаденитом, характерная сыпь, появляющаяся в начале заболевания.
- Цели диагностики
- Диагностировать скарлатину.
- Определить степень тяжести заболевания.
- Сбор анамнеза При сборе анамнеза учитывается
- Острое начало заболевания.
- Повышение температуры тела до 39°С, сопровождающееся ознобом, интоксикацией.
- Появление боли в горле при глотании.
- Возникновение сыпи на 1-2-е сутки от начала заболевания.
- В эпидемиологическом анамнезе уточняются возможные контакты с больными стрептококковой инфекцией.
- Физикальные данные
Ангина сопровождается регионарным лимфаденитом. Переднешейные лимфатические узлы при пальпации плотные и болезненные.
Экзантема. Расположена на общем гиперемированном фоне. Сыпь мелкоточечная. Сначала она расположена на коже лица, шеи и верхней части туловища, затем быстро распространяется на сгибательные поверхности конечностей, боковые стороны груди и живота, внутреннюю поверхность бедер. Характерно сгущение сыпи в виде темно-красных полос на кожных складках в местах естественных сгибов – локтевых, паховых сгибах, в подмышечных ямках (симптом Пастия).
Местами элементы сыпи сливаются, что создает картину сплошной эритемы. На лице сыпь расположена на щеках, меньше – на лбу и висках, носогубный треугольник – без сыпи и бледный (симптом Филатова).Выражен белый дермографизм.
За счет повышенной ломкости сосудов возможны мелкоточечные кровоизлияния в области суставных сгибов, в местах трения или сдавления одеждой.
Положительны эндотелиальные пробы: симптомы жгута (Кончаловского-Румпеля-Лееде) и резинки. К концу первой или началу 2-й недели сыпь бледнеет, постепенно исчезает сменяется мелкочешуйчатым шелушением (на ладонях и подошвах – крупнопластинчатое). - Лабораторная диагностика
- Анализ крови клинический. Лейкоцитоз, нейтрофилия со сдвигом лейкоцитарной формулы влево, повышение СОЭ.
- Общий анализ мочи . Изменения наблюдаются при развитии гломерулонефрита. Выявляется умеренное повышение содержания белка, лейкоцитов, эритроцитов и цилиндров в моче.
- Биохимический анализ крови. Выполняется при подозрении на миокардит. Исследуются кардиоспецифические ферменты: креатинфосфокиназа (КФК) , аспартатаминотрансфераза (АсАт) и гидроксибутиратдегидрогиназа (ГБД).
- Микробиологическая диагностика. Выполняется посев материала из очага инфекции ( Посев на стрептококк пиогенный и чувствительность к антибиотикам ) на кровяной агар.
- Серологическая диагностика. Подходит для ретроспективной диагностики. Исследуется антистрептолизин О в крови (АСЛО) - антитела к антигену гемолитического стрептококка-А - стрептолизину-О.
Содержание АСЛО в крови увеличивается на 7-14 день после инфицирования и снижается при выздоровлении. Не является специфическим маркером скарлатины. Повышение содержания АСЛО свидетельствует о перенесенной стрептококковой инфекции и обнаруживается при хроническом тонзиллите, ангине, гломерулонефрите, скарлатине.
- Дифференциальная диагностика Дифференциальную диагностику скарлатины проводят с корью, краснухой, псевдотуберкулезом, лекарственными дерматитами. В редких случаях развития фибринозных налетов и особенно при их выходе за пределы небных миндалин заболевание дифференциируют с дифтерией.
-
Гнойный и некротический лимфаденит.
Лимфатические узлы шеи (книзу и позади угла нижней челюсти), особенно глоточные, еще больше увеличиваются, болезненность возрастает, повышается температура. В процесс вовлекаются также мягкие ткани, окружающие лимфатические узлы. Обычно этот воспалительный процесс заканчивается в несколько дней (рассасывается), либо образуется гнойник.
Развивается либо в начале болезни, либо в конце 2-3-й недели. Чаще бывает двухсторонним. Боль в ухе при этом может быть незначительной. Температура при развитии отита или держится повышенной, или, снизившись, дает новый подъем.
Особенностью скарлатинозного отита является наклонность к быстрому переходу воспаления на костную ткань сосцевидного отростка с дальнейшим вовлечением в процесс мозговых оболочек.
Нефрит при скарлатине развивается на 8-14 -е сутки от начала болезни. В современных условиях нефрит, как правило, протекает в скрытой форме, проявляясь только мочевым синдромом - умеренно выраженным повышением содержания белка, лейкоцитов, эритроцитов и цилиндров в моче.
Миокардит развивается в период раннего выздоровления. Проявляется невысокой температурой тела, потливостью, общей слабостью, учащением пульса, снижением артериального давления, изменениями в клиническом анализе крови (умеренное увеличение числа лейкоцитов, повышение СОЭ), а также изменениями электрокардиограммы.
-
Инструментальная диагностика
-
Электрокардиографическое исследование.
ЭКГ выполняется при подозрении на миокардит. В зависимости от тяжести миокардита могут выявляться следующие изменения: синусовая тахикардия, снижение вольтажа, изменения величины и продолжительности зубца Р, снижение вольтажа зубца Т, очаговые изменения в миокарде, блокады ножек пучка Гиса, блокады АV-проводимости.
Исследование информативно при выраженном диффузном миокардите: выявляется умеренная дилатация левого желудочка и нарушегие сократительной способности миокарда.
-
Тактика диагностики
Диагностика скарлатины основана на клинических проявлениях заболевания. Для подтверждения диагноза проводятся лабораторные исследования: клинический анализ крови и бактериологический посев из очага инфекции.
С целью своевременного выявления такого осложнения, как гломерулонефрит, необходимо провести исследование мочи, учитывая, что нефрит, как правило, протекает в скрытой форме и проявляется только мочевым синдромом.
Для своевременной диагностики миокардита выполняется исследование кардиоспецифических ферментов в крови и электрокардиографическое исследование. В случае, если миокардит носит диффузный характер, проводится ЭХО-кардиография сердца.
Читайте также:


