Септическая эмболия легких симптомы
Легочная эмболия (эмболия легочной артерии, тромбоэмболия легочной артерии, ТЭЛА) – механическое препятствие (обструкция) кровотока в бассейне легочной артерии, обусловленное попаданием в нее эмбола (тромба), что сопровождается выраженным спазмом ветвей легочной артерии, развитием острого легочного сердца, уменьшением сердечного выброса, бронхоспазмом и снижением оксигенации крови.
Из всех аутопсий, ежегодно проводимых в России, легочная эмболия обнаруживается в 4–15% случаев. По статистике 3% хирургических вмешательств в послеоперационном периоде осложняются развитием ТЭЛА, летальный исход при этом наблюдается в 5,5% случаев.
Пациенты с легочной эмболией нуждаются в срочной госпитализации в отделение реанимации.
Эмболия легочной артерии преимущественно наблюдается у людей старше 40 лет.
Причины и факторы риска
В 90% случаев источник тромбов, приводящих к легочной эмболии, располагается в бассейне нижней полой вены (подвздошно-бедренный сегмент, вены малого таза и предстательной железы, глубокие вены голени).
Факторами риска являются:
Формы заболевания
В зависимости от локализации патологического процесса выделяют следующие виды легочной эмболии:
- эмболия мелких ветвей легочной артерии;
- эмболия долевых или сегментарных ветвей легочной артерии;
- массивная – местом локализации тромба является главный ствол легочной артерии или одна из ее основных ветвей.
В зависимости от объема выключенных из кровотока сосудов выделяют четыре формы легочной эмболии:
- смертельная (объем отключенного легочного артериального кровотока свыше 75%) – приводит к быстрому летальному исходу;
- массивная (объем пораженных сосудов свыше 50%) – отмечаются тахикардия, гипотония, потеря сознания, острая правожелудочковая недостаточность, легочная гипертензия, может развиться кардиогенный шок;
- субмаксимальная (поражается от 30 до 50% легочных артерий) – характеризуется умеренной одышкой, слабовыраженными признаками острой правожелудочковой недостаточности при нормальном уровне артериального давления;
- малая (из кровотока отключено менее 25%) – незначительная одышка, признаков недостаточности правого желудка нет.
Острая массивная легочная эмболия может стать причиной внезапной смерти.
В соответствии с клиническим течением легочная эмболия может принимать следующие формы:
- Молниеносная (острейшая) – возникает при полной закупорке тромбом обеих основных ветвей или главного ствола легочной артерии. У пациента внезапно возникает и быстро нарастает острая дыхательная недостаточность, резко падает артериальное давление, появляется фибрилляция желудочков. Через несколько минут от начала заболевания наступает летальный исход.
- Острая – наблюдается при окклюзии основных ветвей легочной артерии, части сегментарных и долевых ветвей. Заболевание начинается внезапно. У больных возникает и быстро прогрессирует сердечная, дыхательная и церебральная недостаточность. Длится 3–5 суток, в большинстве случаев осложняется формированием инфаркта легкого.
- Затяжная (подострая) – развивается при окклюзии средних и крупных ветвей легочной артерии и характеризуется множественными инфарктами легкого. Патологический процесс длится несколько недель. Постепенно нарастает выраженность правожелудочковой и дыхательной недостаточности. Нередко происходят повторные тромбоэмболии, что может привести к летальному исходу.
- Рецидивирующая (хроническая) – характеризуется повторными тромбозами долевых и сегментарных ветвей легочной артерии, в результате чего у больного возникают рецидивирующие инфаркты легкого, плевриты, которые обычно носят двусторонний характер. Постепенно нарастает правожелудочковая недостаточность и гипертензия малого круга кровообращения. Рецидивирующая легочная эмболия обычно возникает в послеоперационном периоде, а также у пациентов, страдающих сердечно-сосудистыми или онкологическими заболеваниями.
При своевременном и адекватном лечении легочной эмболии показатель летальности не превышает 10%, без лечения он достигает 30%.
Симптомы легочной эмболии
Выраженность клинической картины зависит от следующих факторов:
- скорость развития нарушения кровотока в системе легочной артерии;
- размер и количество тромбированных артериальных сосудов;
- степень выраженности нарушений кровоснабжения ткани легких;
- исходное состояние пациента, наличие у него сопутствующей патологии.
Патология проявляется широким клиническим диапазоном от бессимптомного течения до внезапной смерти. Клинические симптомы легочной эмболии не являются специфичными, они свойственны многим другим заболеваниям легких и сердечно-сосудистой системы. Однако их внезапное возникновение и невозможность объяснить их другой патологией (пневмония, инфаркт миокарда, сердечно-сосудистая недостаточность) позволяет с высокой долей вероятности предположить у больного эмболию легочной артерии.
В классической клинической картине легочной эмболии выделяют несколько синдромов.
- Легочно-плевральный. Его признаками являются одышка (вызывается нарушением вентиляции и перфузии легких) и кашель, который у 20% пациентов сопровождается кровохарканьем, болями в области грудной клетки (обычно в ее задненижних отделах). При массивной эмболии развивается выраженный цианоз верхней половины тела, шеи и лица.
- Кардиальный. Характерны чувство дискомфорта и боли за грудиной, тахикардия, нарушения ритма сердечных сокращений, выраженная артериальная гипотензия вплоть до развития коллаптоидного состояния.
- Абдоминальный. Возникает несколько реже, чем другие синдромы. Больные жалуются на боль в верхнем отделе живота, возникновение которой связано с растяжением глиссоновой капсулы на фоне правожелудочковой недостаточности или раздражения купола диафрагмы. Другими симптомами абдоминального синдрома являются рвота, отрыжка, парез кишечника.
- Церебральный. Чаще наблюдается у людей пожилого возраста, страдающих выраженным атеросклерозом артерий головного мозга. Характеризуется потерей сознания, судорогами, гемипарезом, психомоторным возбуждением.
- Почечный. После выведения пациентов из состояния шока у них может развиться секреторная анурия.
- Лихорадочный. На фоне воспалительных процессов в плевре и легких у больных повышается температура тела до фебрильных значений. Длительность лихорадки составляет от 2 до 15 дней.
- Иммунологический. Развивается на второй-третьей неделе от начала заболевания и характеризуется появлением в крови пациентов циркулирующих иммунных комплексов, развитием эозинофилии, рецидивирующего плеврита, пульмонита, появлением на коже уртикароподобной сыпи.
По статистике 3% хирургических вмешательств в послеоперационном периоде осложняются развитием ТЭЛА, летальный исход при этом наблюдается в 5,5% случаев.
Диагностика
При подозрении на эмболию легочной артерии назначают комплекс лабораторно-инструментального обследования, включающий:
- рентгенографию органов грудной клетки – признаками легочной эмболии являются: ателектаз, полнокровие корней легких, симптом ампутации (внезапный обрыв хода сосуда), симптом Вестермарка (локальное уменьшение легочной васкуляризации);
- вентиляционно-перфузионная сцинтиграфия легких – признаками высокой вероятности легочной эмболии являются: нормальная вентиляция и снижение перфузии в одном или нескольких сегментах (диагностическая ценность метода снижается при перенесенных в прошлом эпизодов ТЭЛА, опухолях легкого и хронической обструктивной болезни легких);
- ангиопульмонография – классический метод диагностики легочной эмболии; критериями для постановки диагноза служат обнаружение контура тромба и внезапный обрыв ветви легочной артерии;
- электрокардиография (ЭКГ) – позволяет выявить косвенные признаки легочной эмболии и исключить инфаркт миокарда.
Дифференциальная диагностика проводится с нетромботической эмболией легочной артерии (опухолевой, септической, жировой, амниотической), психогенной гипервентиляцией, переломом ребер, пневмонией, бронхиальной астмой, пневмотораксом, перикардитом, сердечной недостаточностью, инфарктом миокарда.
Лечение легочной эмболии
Пациенты с легочной эмболией нуждаются в срочной госпитализации в отделение реанимации. Медикаментозное лечения легочной эмболии на первом этапе заключается во введении гепарина, антикоагулянтов непрямого действия и фибринолитических средств.
Эмболия легочной артерии преимущественно наблюдается у людей старше 40 лет.
При выраженной артериальной гипотензии проводят инфузионную терапию, применяют дофамин, Добутамин, Адреналина гидрохлорид. При рецидивирующем клиническом течении легочной эмболии длительным курсом или пожизненно назначают непрямые антикоагулянты, ацетилсалициловую кислоту (Аспирин), производят установку кавафильтра, препятствующего попаданию тромбов в нижнюю полую вену.
Развитие инфаркт-пневмонии является показанием для назначения антибиотиков широкого спектра действия.
При массивной эмболии легочной артерии и неэффективности проводимой консервативной терапии проводится хирургическое вмешательство одним из двух способов:
- закрытая эмболэктомия при помощи аспирационного катетера;
- открытая эмболэктомия в условиях искусственного кровообращения.
Хирургическое лечение легочной эмболии сопровождается довольно высоким риском осложнений и летального исхода.
Возможные последствия и осложнения
Острая массивная легочная эмболия может стать причиной внезапной смерти. В тех случаях, когда успевают сработать компенсаторные механизмы, больной не погибает сразу, но у него быстро нарастают вторичные нарушения гемодинамики, которые при отсутствии своевременного лечения приводят к летальному исходу. Возможными последствиями легочной эмболии могут стать:
Прогноз
При своевременном и адекватном лечении легочной эмболии показатель летальности не превышает 10%, без лечения он достигает 30%. Прогноз хуже у лиц с предшествующими заболеваниями сердца или легких.
Примерно у 1% пациентов, перенесших эмболию легочной артерии в отдаленном периоде, развивается хроническая легочная гипертензия.
Из всех аутопсий, ежегодно проводимых в России, легочная эмболия обнаруживается в 4–15% случаев.
Профилактика
С целью профилактики легочной эмболии в предоперационную подготовку пациентов при наличии факторов риска включают:
- пневматическую компрессию;
- ношение компрессионного белья (эластичных чулок);
- малые дозы гепарина.
В послеоперационном периоде подкожно вводят небольшие дозы гепарина, назначают непрямые антикоагулянты.
При рецидивирующем течении легочной эмболии непрямые антикоагулянты назначают пожизненно, решают вопрос об установке кавафильтра.
Видео с YouTube по теме статьи:
Септические средства заражены бактериями.
Эмболии это все, что движется через кровеносные сосуды, пока он не застревает в сосуде, который слишком мал, чтобы пройти и останавливает поток крови.
Зараженные эмболии являются бактерии , содержащие сгустки крови , которые освободились от их источника и не пройденные через кровь до получения поселили в - и блокирующие - кровеносный сосуд.
Зараженные эмболии представляют собой двуединую атаку на организме:
- Они полностью блокируют или частично уменьшить поток крови.
- Закупорки включают в себя инфекционный агент.
Зараженная эмболия может иметь умеренные результаты (незначительные изменения кожи) до серьезных из них (угрожающих жизни инфекций).
Зараженная эмболия обычно происходит в сердечном клапане . Зараженный клапан сердца может дать небольшой сгусток крови , который может перемещаться практически в любой части тела. Если он едет в мозг и блокирует кровеносные сосуды, это называется инсультом . Если тромб заражен (септический эмбол), это классифицируется как септический инсульт.
Наряду с инфекцией клапанов сердца, общие причины септических эмболий включают:
- инфицированный тромбоз глубоких вен (ТГВ)
- эндокардит
- инфицированная внутривенно (IV) линии
- имплантированные устройства или катетеры
- кожи или мягких тканей инфекции
- периваскулярная инфекция
- стоматологические процедуры
- парадантоз
- рот абсцесс
- миксомы
- инфицированный внутрисосудистое устройство, такие как кардиостимулятору
Симптомы септических эмболов похожи на инфекции, такие как:
Дополнительные симптомы могут включать:
- острые груди или боль в спине
- онемение
- сбивчивое дыхание
Если у вас есть высокий риск инфекции, то вы, скорее всего, чтобы испытать септические эмболы. Люди с высоким риском включают в себя:
- пожилые люди
- люди с искусственными клапанами сердца, кардиостимуляторы, или центральных венозных катетеров
- люди с ослабленной иммунной системой
- люди, употребляющие инъекционные наркотики
Первый шаг Вашего врача может быть взять культуру крови . Этот тест проверяет наличие микробов в крови. Положительная культура - это означает , бактерии обнаружена в крови - может указывать на септические эмболии.
Положительная культура крови может определить тип бактерий в вашем теле. Это также говорит своему врачу, который антибиотик назначают. Но это не будет определить, как бактерии введены или расположение эмболии.
Диагностические тесты для дальнейшей оценки септических эмболий включают:
Лечение инфекции с помощью антибиотиков, как правило, основное средство для лечения септической эмболии. В зависимости от расположения первоначального источника инфекции, лечение может также включать в себя:
- дренирование абсцесса
- удаление или замена зараженных протезов
- ремонт клапанов сердца поврежденных инфекции
Поддержание глаз на наличие признаков инфекции в вашем организме всегда хорошая практика, особенно если вы находитесь в группе высокого риска. Держите ваш врач в курсе об этих признаках и других признаках болезни тоже. Это может помочь вам оставаться впереди потенциально серьезных условий.
Чтобы предотвратить возможные инфекции, существует целый ряд конкретных превентивных мер, которые можно предпринять:
- Поддержание хорошего здоровья зубов.
- Поговорите со своим врачом о принятии превентивных антибиотиков перед стоматологическими процедурами.
- Избегайте пирсинг и татуировки, чтобы предотвратить риск заражения.
- Практика хорошего мытья рук привычки.
- Незамедлительно обратиться к врачу для кожных инфекций .
Легочная эмболия — патологическое состояние, когда часть сгустка крови (эмбол), оторвавшаяся от первичного место своего образования (часто ноги или руки), перемещается по кровеносным сосудам и закупоривает просвет легочной артерии.
Это серьезная проблема, которая может привести к инфаркту участка легочной ткани, низкому содержанию кислорода в крови, повреждению других органов из-за кислородного голодания. Если эмбол больших размеров или одновременно блокируется несколько ветвей легочной артерии — это может привести к летальному исходу.
Причины появления
Легочная эмболия, причины которой в 9 из 10 случаев является тромбоэмболия (описанная выше), может возникнуть в результате закупорки другими субстратами, попавшими в кровоток, например:
- капельки жира из костного мозга при переломе трубчатой кости;
- коллаген (составная часть соединительной ткани) или фрагмент ткани при повреждении любого органа;
- кусочек опухоли;
- пузырьки воздуха.
Признаки закупорки легочных сосудов
Симптомы легочной эмболии у каждого конкретного пациента могут значительно варьироваться, что во многом зависит от количества закупоренных сосудов, их калибра и наличия у больного присутствующей до этого легочной или сердечно-сосудистой патологии.
Наиболее частыми признаками блокировки сосуда являются:
Эмболия легких может проявляться и другими признаками, которые могут выражаться в следующем:
- отеки и боли в ногах, как правило, в обеих, чаще локализуются в икроножных мышцах;
- липкая кожа, цианоз (синюшность) кожных покровов;
- лихорадка;
- повышенное потоотделение;
- нарушение сердечного ритма (учащенное или нерегулярное сердцебиение);
- головокружение;
- судороги.
Факторы риска
Некоторые заболевания, медицинские процедуры, определенные условия могут способствовать возникновению тромбоэмболии легочной артерии. К ним относят:
- малоподвижный образ жизни;
- продолжительный постельный режим;
- любая операция и некоторые хирургические процедуры;
- избыточный вес;
- установленный кардиостимулятор или венозная катетеризация;
- беременность и роды;
- применение противозачаточных таблеток;
- семейная история;
- курение;
- некоторые патологические состояния. Довольно часто тромбоэмболия легочной артерии возникает у больных с активным онкологическим процессом (особенно, это касается рака поджелудочной железы, яичников и легких). Также легочная эмболия, связанная с опухолями, может появиться у пациентов, принимающих химиотерапию или гормонотерапию. Например, эта ситуация может возникнуть у женщины с историей рака молочной железы, которая в целях профилактики принимает тамоксифен или ралоксифен. Люди, страдающие гипертонией, а также воспалительными заболеваниями кишечника (например, язвенный колит или болезнь Крона), имеет повышенный риск развития этой патологии.
Диагностика легочной тромбоэмболии
Легочную эмболию довольно трудно диагностировать, особенно это касается пациентов, у которых одновременно присутствуют патология сердца и легких. Чтобы установить точный диагноз, врачи порой назначают несколько исследований, лабораторных тестов, позволяющих не только подтвердить эмболию, но и найти причину ее возникновения. Чаще всего применяются следующие тесты:
- рентгенография грудной клетки,
- изотопное сканирование легких,
- легочная ангиография,
- спиральная компьютерная томография (КТ),
- анализ крови на D-димер,
- ультразвуковое исследование,
- флебография (рентгенологическое исследование вен),
- магнитно-резонансная томография (МРТ),
- анализы крови.
Лечение легочной эмболии ставит главной целью предотвращение дальнейшего увеличения тромба и появления новых, что имеет важное значение в профилактике серьезных осложнений. Для этого используются лекарственные средства или хирургические процедуры:
Профилактика
Тромбоэмболия легочной артерии может быть предупреждена еще до начала развития. Мероприятия начинаются с профилактики тромбоза глубоких вен нижних конечностей (ТГВ). Если у человека имеется повышенный риск возникновения ТГВ — необходимо принять все меры для предотвращения этого состояния. Если у человека никогда не было тромбоза глубоких вен ног, но существуют вышеописанные факторы риска эмболии легких, то следует позаботиться о следующем:
Если в анамнезе уже были инциденты с ТГВ или легочной эмболией, то чтобы предотвратить дальнейшее образование сгустков крови, следует выполнять следующие рекомендации:
- регулярно посещать своего лечащего врача с целью профилактических осмотров;
- не забывать принимать лекарства, которые назначил доктор;
- использовать компрессионный трикотаж, чтобы предотвратить дальнейшее усугубление хронической недостаточности вен нижних конечностей, если это советуют врачи;
- немедленно обратиться к врачу, если появились какие-либо признаки тромбоза глубоких вен или легочной эмболии.
Эмболия легочной артерии чаще всего возникает в результате отрыва части тромба, образовавшегося в ногах, и его миграции в систему легочной артерии, что приводит к блокировки кровотока определенного участка легкого. Состояние, которое довольно часто заканчивается летальным исходом. Лечение, как правило, зависит от серьезности ситуации, от появившейся симптоматики. Некоторые пациенты требуют немедленной ургентной помощи, в то время как другие могут проходить лечение амбулаторно. Если вы заподозрили, что у вас тромбоэмболия глубоких вен, имеются симптомы тромбоэмболии легочной артерии — необходимо немедленно обратиться к врачу!
Пациентам с проблемами вен нижних конечностей ни в коем случае нельзя пускать все на самотек. Осложнения варикозного расширения вен нижних конечностей опасно своими последствиями. Какими? Узнайте в нашей статье.
Опасная легочная гипертензия может быть первичная и вторичная, она имеет разные степени проявления, существует специальная классификация. Причины могут быть в патологиях сердца, врожденными. Симптомы - цианоз, сложности с дыханием. Диагностика многообразна. Более-менее позитивный прогноз при идиопатической легочной артерии.
При резком подъема на верх любители нырять поглубже вдруг могут ощутить резкую боль в груди, тремор. Это может быть воздушная эмболия. Сколько воздуха для нее нужно? Когда возникает и какие симптомы имеет патология? Как оказать неотложную помощь и лечение?
Существуют различные причины, из-за которых может развиться острая сердечная недостаточности. Также выделяют и формы, в том числе легочную. Симптомы зависят от первоначального заболевания. Диагностика сердца обширная, лечение необходимо начать незамедлительно. Только интенсивная терапия поможет избежать смерти.
В медицине все еще остаются не до конца разгаданные заболевания, и одно из них - жировая эмболия. Она может возникнуть при переломах, ампутации, проявляться в легких, почечных капиллярах. Что представляет собой синдром? Как лечится? Какие мера профилактики существуют?
Если диагностирована легочная гипертензия, лечение необходимо начинать скорее, чтобы облегчить состояние больного. Препараты для вторичный или высокой гипертензии назначаются комплексно. Если методы не помогли, прогноз неблагоприятен.
Крайне опасный флотирующий тромб отличается тем, что не примыкает к стенке, а свободно плывет по венам нижней полой вены, в сердце. Для лечения может быть применена реканализация.
Иногда сложно выяснить причину, почему появилась легочная гипертензия у детей. Особенно сложно изначально она прослушивается у новорожденных. У них она считается первичная, а вторичная возникает на фоне ВПС. Лечение крайне редко обходится без операции.
Врожденный дренаж легочных вен может убить малыша еще до года. У новорожденных он бывает тотальный и частичный. Аномальный дренаж у детей определяется на эхокардиографии, лечение - операция.
Пневмония Септическая пневмония – патологическое состояние, которое правильнее называть септическая эмболия легких, возникающая в результате закупорки инфицированными эмболами мелких ветвей легочной артерии. Эти эмболы проникают в легкие из инфекционных очагов в органах брюшной полости, коже, костях, правых камер миокарда (инфекционный эндокардит). Также источником инфекции может быть инфицированный центральный венозный катетер.
Наиболее часто септическая пневмония возникает у лиц, принимающих наркотические средства путем внутривенного введения.
Таким образом, септическая эмболия легких – одна из форм осложнения сепсиса, при которой эмболии формируют участки инфарктов в легких. Из-за присоединения инфекционного процесса на протяжении нескольких часов в пораженных участках происходит гнойный распад.
При септической пневмонии на рентгенограмме легких определяются множественные инфильтраты неправильно-округлой или округлой формы, возможно образование субплевральных треугольных затемнений, похожих на инфаркт легкого при тромбоэмболии легочной артерии. По мере развития патологии в инфильтратах образуются участки распада и появляются тонкостенные полости (в некоторых полостях определяется небольшое количество содержимого – менискообразные или горизонтальные уровни содержимого; рисунок 1).
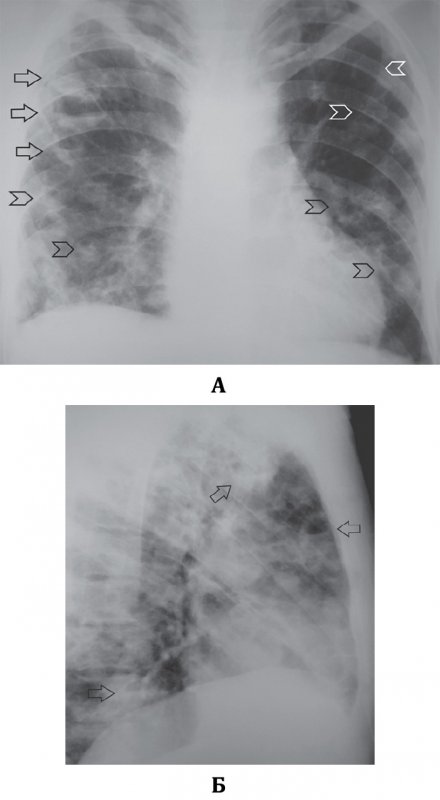
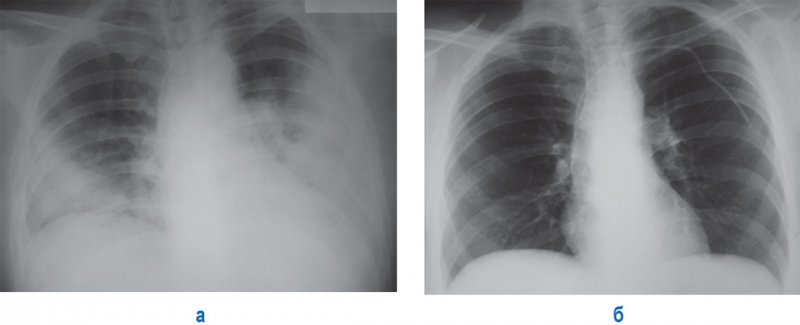
Септическая пневмония (Септическая эмболия легких)
Рисунок 1. Септическая пневмония (Септическая эмболия легких). Рентгенограмма в прямой проекции: определяются множественные тонкостенные полости в обоих легких на фоне усиленного рисунка. А – в правом легком определяется часть полостей с содержимым (см стрелки); указателями отмечены полости без содержимого (множественные полости без содержимого дифференцируются хуже, создавая картину крупноячеистой деформации рисунка в нижних отделах легких. Б – рентгенограмма в правой боковой проекции (тот же пациент): полости с содержимым отмечены стрелками.
Отметим, что инфильтраты находятся на разных стадиях развития. Процесс развития инфильтратов происходит достаточно быстро (на протяжении нескольких дней). При этом на рентгенограмме в легких определяется динамичная и полиморфная картина – одновременно обнаруживаются как полостные образования, так и инфильтраты (см рисунок 2). Осложнения в виде эмпиемы плевры или пневмоторакса могут возникать в случае прорыва полостей с содержимым в плевральную полость. Благоприятное течение заболевания характеризуются спаданием полостей и их бесследным исчезновением или образованием участков фиброза.
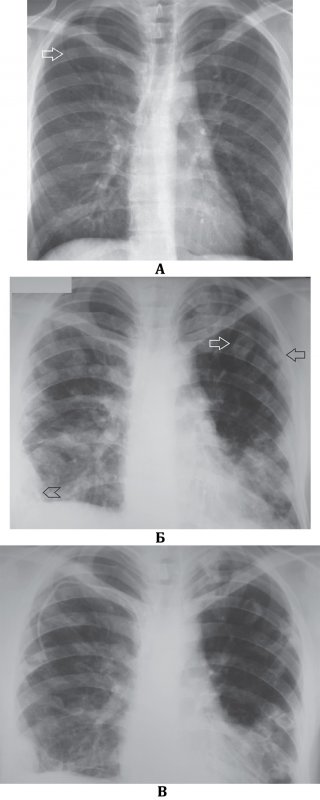
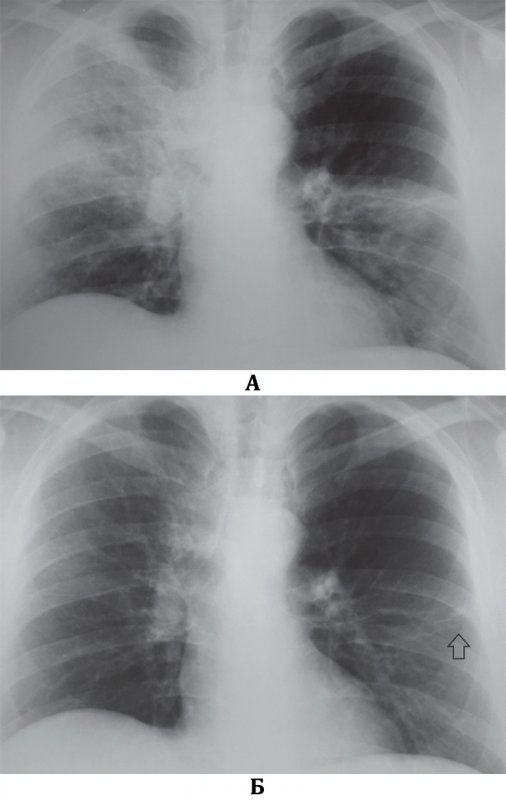
Септическая пневмония (Септическая эмболия легких)
Рисунок 2. Динамика септической эмболии легких. А – в проекции 1 межреберья справа определяется небольшое количество инфильтрата (см стрелка) и усиление сосудистого рисунка в обоих легких. Б – рентгенограмма того же пациента через 7 дней терапии: с обеих сторон в легких определяются множественные инфильтраты на фоне усиленного рисунка; в верхней доле слева отмечаются инфильтраты с полостями распада (см стрелки); эти полости имеют относительно толстые стенки. В плевральной полости справа определяется небольшое количество содержимого (см указатель). В – рентгенограмма того же пациента на 14 день терапии: большинство инфильтратов образовали тонкостенные полости; в верхней доле слева в полостях отмечаются менискообразные уровни содержимого
Пневмония может сопровождаться следующими осложнениями: экссудативный плеврит (характеризуется рентгенологической картиной гидроторокса), абсцедирование, деструкция легких (деструктивная пневмония), пневмоторакс, эмпиема плевры. В случае обструкции крупного бронха вязким секретом может возникать ателектаз сегмента или доли легкого.
Контрольную рентгенографию при положительной клинической динамике рекомендовано проводить не ранее чем через 14 дней. Однако на практике, в условиях стационара контрольное рентгенологическое исследование, как правило, проводят через 10 дней терапии. В случае ухудшения клинической картины или при возникновении осложнений также показана повторная рентгенография. Благоприятное течение характеризуется положительной рентгенологической динамикой – уменьшение площади и однородность инфильтрата, а также полного рассасывания инфильтрации (рисунок 3). В ряде случаев на месте инфильтрации может обнаруживаться только усиленный рисунок (рисунок 4).
Септическая пневмония (Септическая эмболия легких)
Рисунок 3. А – тяжелый случай двусторонней полисегментарной пневмонии (пациент проходил лечение в отделении интенсивной терапии и был подключен к аппарату искусственной вентиляции легких). Б – рентгенограмма того же пациента через 14 дней терапии: определяется положительная динамика в виде полного рассасывания инфильтрации
Двусторонняя полисегментарная пневмония
Рисунок 4. Двусторонняя полисегментарная пневмония. А – на рентгенограмме определяется инфильтрация в правой верхней доле и в среднем отделе левого легочного поля. Б – рентгенограмма того же пациента через 10 дней терапии: в верхней правой доле инфильтрация не определяется; слева отмечаются остаточные явления (см стрелка) в виде линейных теней и небольшого участка сниженной прозрачности (остаточные воспалительные изменения в легком или наслоения на плевре, которые могут исчезнуть или сохраниться с течением времени, в этом случае их следует оценивать как фиброз)
Если по истечении 28 дней с момента начала терапии инфильтрация сохраняется – это затяжная пневмония. Затяжное течение пневмонии может быть обусловлено следующими факторами риска:
- Тяжелое течение пневмонии
- Многодолевая инфильтрация
- Иммунодефицитные состояния
- Высоковирулентные возбудители – грамотрицательные бактерии, Legionella, Staphylococcus
- Сопутствующая патология: сахарный диабет, застойная сердечная недостаточность, почечная недостаточность, хроническая обструктивная болезнь легких и др
- Возраст пациента (старше 55 лет)
- Вредные привычки – курение, злоупотребление алкоголем
В случае развития затяжной пневмонии положительная рентгенологическая динамика отмечается через более длительные сроки – до 6-8 месяцев. При этом часто отмечаются уменьшения сегмента или доли легкого в результате фиброза, формирование локального пневмосклероза и бронхоэктазов.
Важно обратить внимание на постпневмонический пневмосклероз, который имеет следующие формы:
Затяжное течение пневмонии требует проведения рентгеновской компьютерной томографии, фибробронхоскопии (ФБС) и других методов диагностики с целью исключения наличия других возможных патологий, которые имеют похожую с пневмонией рентгенологическую картину (в первую очередь – туберкулез легких. Похожую с пневмонией рентгенологическую картину имеют вторичные изменения легких при обструкции бронха инородным телом или опухолью, а также сдавление бронха увеличенными лимфоузлами. Дифференциально-диагностический ряд иногда может включать абсцесс легкого, бронхоэктазы, тромбоэмболия легочной артерии с инфарктом легкого.
В ряде случаев рентгенограмма при грибковом поражении легких может быть похожа на бактериальную пневмонию, которая не разрешается в обычные сроки. Патологию легких могут вызывать грибки Actinomyces, Aspergillus, Candida, Cryptococcus и др. Наиболее часто грибковое поражение легких отмечается у лиц с иммунодефицитными состояниями (СПИД, онкогематологические патологии: лейкоз, лимфома). Предрасполагающими факторами к грибковому поражению легких являются туберкулез, сахарный диабет, длительный прием иммунодепрессантов, антибиотиков, глюкокортикостероидов.
Грибковое поражение легких
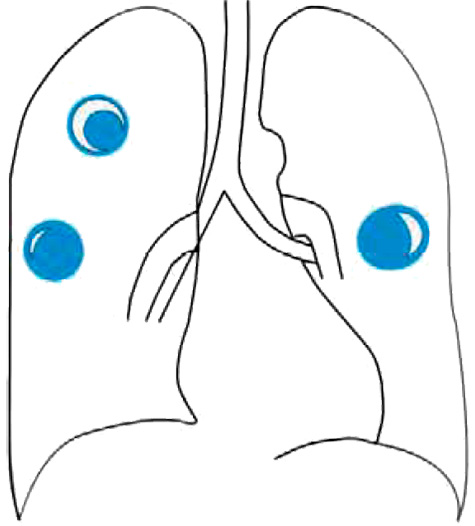
К неинвазивным формам аспергиллеза относятся аспергиллома и аллергический бронхолегочный аспергиллез.
К редким патологиям, вызывающим инфильтративные изменения легких, относят криптогенная организующаяся пневмония, лекарственное поражение легких, бронхиолоальвеолярный рак легкого.
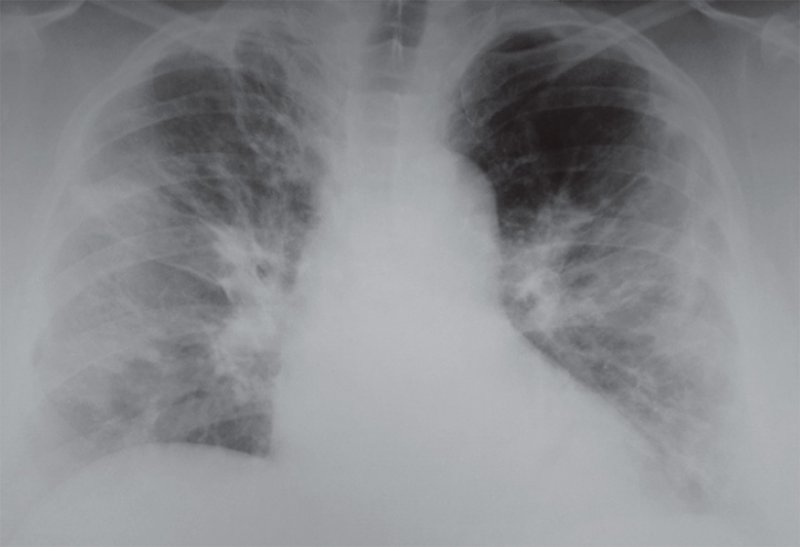
Рентгенограмма легких при респираторной вирусной инфекции
Рисунок 6. Рентгенограмма легких при респираторной вирусной инфекции: с обеих сторон в легких определяются линейные тени, преимущественно радиально расходящиеся от бесструктурных корней легких. Отмечается сниженная прозрачность в субплевральных отделах легочных полей. Учитывая клинические показатели, вероятно, что изменения на этом снимке вызваны не только вирусной инфекцией, но и вторичной бактериальной
В случае присоединения бактериальной инфекции на рентгенограмме часто обнаруживаются участки альвеолярной инфильтрации. Отметим, что после ветряночной пневмонии, перенесенной во взрослом возрасте, в легких могут обнаруживаться множественные мелкие кальцинаты, расположенные преимущественно в нижних и средних отделах легочных полей.
Читайте также:


