Сепсис при белой горячке

Последней стадией алкогольной зависимости становится вызванный постоянным отравлением организма спиртосодержащими напитками делирий или белая горячка. Пациенту требуется квалифицированное лечение белой горячки специалистом. Отсутствие помощи приводит к сильному ухудшению состояния здоровья, смерти. Болезнь наступает не во время приема алкоголя, а в течение нескольких дней после выхода из длительного запойного состояния.
Белая горячка симптомы и признаки
Причиной старта патологии становится хронический алкоголизм. Наступление делирия чаще всего диагностируется примерно через пять-семь лет после начала постоянного употребления значительных доз спиртосодержащих напитков.
Делирий начинается в момент, когда после длительного приема алкоголя, больной прекратил прием алкоголя и вышел из запоя. В большинстве случаев приступ происходит в течение 2-4 дней после прекращения употребления. Предвестниками наступления становится:
- нечленораздельность речи;
- рвота;
- нарушение неврологического статуса;
- головные алгии.
Нарушается адекватное восприятие времени. Руки находятся в постоянном движении, больной поглаживает себя, ощупывает. Часто такие симптомы начинаются на этапе, когда белая горячка уже способна привести к летальному исходу.
Во время приступа состояние пациента становится нестабильным. Периоды агрессии и возбуждения сменяются периодами спокойствия. У многих больных настроение становится радостным и благодушным, он громко смеется, но радость в секунды способна перейти в агрессию или смениться панической атакой. При первых признаках заболевания требуется немедленное обращение к специалисту, может быть вызвана скорая помощь.
По мере нарастания психоза ухудшается физическое состояние:
Заболевание развивается в несколько стадий. Во время первой нарушается сон, ухудшается настроение, появляется депрессия. Для второй характерно появление повышенной ревности и подозрительности. У пациентов с третьей стадией проявляется алкогольный психоз, пациент страдает от необратимых нарушений состояния здоровья.
Лечение белой горячки
Для успешного лечения заболевания требуется обязательная госпитализация в наркологическую или психиатрическую клинику. Порядка 10% пациентов погибают в результате суицидов, заболеваний внутренних органов, вызванных делирием, несчастных случаев.
Терапия заболевания возможна в зависимости от стадии и сложности в домашних условиях и в стационаре. Выбор курса проводится только специалистом. Снятие острого состояния приступа проводится только в стационаре. При наличии согласия врача, далее пациент может продолжать курс дома.
Использование домашних лекарственных средств возможно только в ситуации окончательного снятия острой стадии. До приезда медиков больного рекомендуется положить на кровать, в случае необходимости связать конечности, дать большую дозу абсорбирующие лекарств, самым распространенным из которых является простой активированный уголь. Превысить дозировку по этому препарату опасаться не стоит. Он хорошо выводится из организма, очищая органы от длительного алкогольного отравления.
Для устранения последствий приступа используется:
- прием лекарств от температуры и повышенного давления;
- при возбудимости и бессоннице используется назначенное врачом успокоительное;
- рекомендуется голодовка в первые сутки после приступа, в это время пациенту дают большое количество простой воды;
- со вторых суток вводится диета с большим содержанием витаминов и углеводов, полностью исключается острая и жирная пища.
Улучшению состояния способствует использования отвара овса с семенами календулы. Такой состав улучшает метаболизм. Для его изготовления двумя литрами воды заливают 100 граммов овса и 20 цветков календулы. Отвар дают небольшими порциями каждые 2-3 часа. В качестве успокоительного средства применяется настой ромашки.
Пациенту дают выписанные врачом медикаментозные препараты, способствующие восстановлению кровообращения, снижению уровня артериального давления, снятия депрессии и улучшающие метаболические процессы.
Больным с третьей и в некоторых ситуациях со второй стадией требуется обязательная госпитализация и выполнение полного комплекса процедур в условия постоянного наблюдения врачом.
Первым шагом в терапии становится проведение курса гемодиализа в виде капельниц. Процедура позволяет очистить организм от вредных веществ, спровоцировавших делирий. Далее пациенту назначаются укрепляющие лекарственные средства, курс витаминной терапии, успокоительные, назначаются бензодиазипины и нейролептики. С целью купирования судорог назначается Карбамазепин. Его назначение проводится с осторожностью, так как средство не рекомендовано в ситуации тяжелого делирия.
Проводится оценка работы всех систем организма, для назначения курса терапии с привлечением профильных специалистов. Таких, как терапевт, гастроэнтеролог, кардиолог и других.
Продолжительность лечения от белой горячки в условиях стационара определяется в индивидуальном порядке для каждого пациента.
Сколько длится белая горячка
Продолжительность болезни зависит от стадии делирия, определяемой в зависимости от уровня активного действия алкоголя на мозг:
- Угрожающая, длящаяся не более 5 дней, у пациента нарушаются эмоции, ухудшается физическое состояние, могут появляться галлюцинации. У пациентов, сталкивающихся с белой горячкой впервые и не имеющих сильной зависимости, эта стадия может пройти за 1,5-2дня.
- Остаточный делирий, соответствующий второй стадии, наступает в среднем через 5-8 дней после завершения запоя. Он длится 1-3 дня. На третий день пациент часто полностью теряет контакт с реальностью. Проявления болезни ухудшаются, требуется немедленное обращение в стационар.
- На 5-6 день больной переходит в стадию жизнеугрожающего делирия, совпадающим с заключительной стадией развития психоза. Без медицинской помощи пациент может впасть в кому.
Дольше 8 дней делирий длится редко. Пациент может погибнуть от нарушений в организме.
Сколько живут после белой горячки
В случае отказа от перехода к здоровому образу жизни продолжительность жизни пациента невысока. Продолжение приема алкоголя приводит к рецидиву алкогольного психоза. Повторение случаев приводит к таким сокращающим общую продолжительность жизни последствиям, как водянка головного мозга, слабоумие, цирроз печени и другие диагноз.
Без полного отказа от приема алкоголя рецидивы делирия могут повторяться, приводя к скорому ухудшению состояния здоровья и быстрому летальному исходу.
Последствия после белой горячки
Большой процент смертельных исходов связан с приступами агрессии, психозов и депрессий. В состоянии белой горячки больные совершают преступления, завершают жизнь суицидом, попадают в ситуации, приводящие к повышенному травматизму. Без нормализации образа жизни, прекращением приема алкоголя, главным последствием заболевания становится тяжелая инвалидность или летальный исход.
С целью укрепления положительного результата назначаются курсы психотерапии, в том числе прохождением семейных занятий или групповых тренингов.
Круглосуточные бесплатные консультации:



Что такое сепсис?
Наиболее частые возбудители, которые приводят к заражению, это бактерии стафилококки, стрептококки, кишечная палочка, а также различные грибы.
Причины сепсиса у взрослых
Наиболее частая причина сепсиса – это попадание в кровь вредных микроорганизмов – бактерий, грибков и вирусов. И чем сильнее заражается организм, тем тяжелее протекает заболевание. Особенно это касается тех случаев, когда инфицирование происходит сразу несколькими видами возбудителей.
Сепсис часто может развиваться на фоне ослабленной иммунной системы. Это происходит при онкологических заболеваний, при ВИЧ, при приеме препаратов, ослабляющих иммунную систему, при лучевой терапии и других факторах.
В ряде случаев сепсис может развиваться при распространении бактерий, которые полезны для организма. Например, кишечных бактерий, которые помогают переваривать пищу. При ослабленном иммунитете эти бактерии становятся опасными. При их попадании в кровь развивается интоксикация.
Виды сепсиса у взрослых
Сепсис может развиваться на фоне различных инфекционных заболеваний. Например:
- Тяжелая ангина;
- Пневмония;
- Онкологические заболевания;
- СПИД;
- Перитонит;
- Воспаление среднего уха (отит);
- Другие тяжелые раны и инфекции.
Различают три фазы развития сепсиса:
-
Токсемия – начальная фаза заболевания, при которой возбудитель выходит из первичного очага инфекции. Сопровождается активизацией иммунной системы в ответ инфицирование;
-
Септицемия – ухудшение общего состояния пациента, в результате проникновения в кровь микроорганизмов или их токсинов;
Септикопиемия – при этой форме сепсиса вместе с общей интоксикацией в организме образуются метастатические абсцессы (гнойные очаги). Они могут находится в различных тканях и органах.
- Молниеносный сепсис с быстрым развитием септического шока и летальным исходом через 1-2 дня;
- Острый сепсис с острой воспалительной реакцией в течение 5-28 суток;
- Подострый – заболевание длится около 3-4 месяцев;
- Хронический – может продолжаться до нескольких лет.
Симптомы сепсиса у взрослых
Симптомы заболевания могут различаться в зависимости от расположения первичного очага инфекции. Однако имеются и общие симптомы, которые встречаются у всех типов заболевания. Обычно это резкое повышение температуры, жар может периодически сменяться ознобом.
Когда заболевание начинает прогрессировать, меняется внешний вид пациента, заостряются черты и меняется цвет лица, на коже появляются высыпания (гнойники). Если заболевание протекает остро у больного может развиться истощение, обезвоживание организма и пролежни. К другим симптомам сепсиса относят:
- Вялость, заторможенность сознания;
- Слабый пульс, аритмию;
- Дыхательную недостаточность;
- Чередующиеся запоры и понос;
- Нарушение мочеиспускания из-за развития токсического нефрита;
- Мутные выделения из ран.
Диагностика сепсиса у взрослых
Лечение сепсиса у взрослых
Возможен ли благополучный исход такой грозного заболевания как сепсис? Согласно статистике, около 50% случаев сепсиса заканчиваются летальным исходом. Однако вылечить заболевание все же можно, если вовремя поставить диагноз и начать лечение.
Обычно таких больных помещают в палату интенсивной терапии, где под контролем специалистов проводят антибактериальную, дезинтоксикационную, симптоматическую терапию. При необходимости поддерживают работу важных органов, назначают иммуностимулирующие средства.
Удалить очаг инфекции можно только хирургическим способом, полностью удалив гнойник. В наиболее тяжелых случаях приходится удалять целиком орган.
Для того, чтобы уничтожить возбудителя инфекции внутривенно вводят антибиотики, к которым наиболее чувствительны микроорганизмы, вызвавшие заболевание.
Длительность лечения сепсиса составляет около 2 недель. Больного можно считать выздоровевшим после полной нормализации температуры и отсутствии возбудителей в двух посевах крови.
Белая горячка или, говоря научным медицинским языком, алкогольный делирий, случается у человека больного хроническим алкоголизмом чаще всего, как это ни странно, именно в период после прекращения запоя.
Когда бывает белая горячка

Во время похмельного синдрома, который неизбежно проявляется в таких случаях, человек чувствует отвратительный привкус во рту, сильную жажду, боли в кишечнике, отсутствие аппетита. Иногда присутствует рвота, расстройство желудка, тошнота. В области сердца могут ощущаться неприятные, порой даже болевые, ощущения. При этом наблюдается сильное потоотделение, озноб и классическое дрожание рук. Белая горячка приходит в моменты резкого прекращения пьянства, а так же после длительного воздержания от употребления алкоголя. Особенно проявление болезни могут спровоцировать физические заболевания или травмы (переломы) тела.
К первичным признакам белой горячки относят нарушение сна, некоторые расстройства нервной системы, такие как, например, дрожание рук или потливость и, так же, гиперактивное поведение человека. Больной начинает вести себя неестественно оживленно, меняется его мимика, жесты. Причем, в отличие от похмельного синдрома, при котором состояние человека довольно статично и, как правило, характеризуется лишь тревожностью, беспричинной грустью или подавленностью, во время белой горячки настроение, напротив, способно изменяться за достаточно короткие строки. Обычно подобные проявления маниакально-дипрессивного психоза усиливаются в вечернее и ночное время, в дневное же, никак себя не проявляют, позволяя больному возвращаться к обыденной жизни. При дальнейшем развитии болезни приступы бессонницы усугубляются и начинают сопровождаться галлюцинациями, перемежающимися с бредовым состоянием.
Поэтому, стоит быть предельно внимательным и осторожным, т.к. в припадке белой горячки, больной способен даже на самоубийство, например, выпрыгнув из окна от страха, или причинение вреда окружающим, увидев в них для себя потенциальную опасность. Причем в шумной меняющейся обстановке синдром развивается гораздо быстрее. Общественный транспорт или купе поезда, как правило, сопровождающееся неправильным питанием и обезвоживанием, могут лишь усугубить приступы болезни.
Как часто проявляется белая горячка
Однако, белой горячке подвержены не все алкоголики, а только около 15-30% их процентов. Такие заболевания нервной системы, как энцефалит, инсульт, менингит или черепно-мозговая травма увеличивают процент возникновения алкогольного делирия. Для лиц пожилого возраста осложнения проходят в более тяжелых и серьезных формах. Во время самого приступа страдает в первую очередь работа сердечно — сосудистой системы, которая у алкоголиков и так не ахти какая. Поэтому свойственное белой горячке резкое повышение артериального давления может привести к катастрофическим результатам. Помимо сосудов под удар попадает так же печень (алкогольный гепатит), кишечник (запоры, поносы). Все это может сопровождаться кровотечением из геморроидальных узлов, пищевода и желудка. Снижается иммунитет, вероятно возникновение пневмонии в тяжелой форме.
Белая горячка может наблюдаться у больного как в течение нескольких минут (абортивный делирий), так и в продолжении более недели, но в таком случае велика вероятность летального исхода по причине затяжной пневмонии и длительного нарушения деятельности сердечнососудистой системы. Если человеку удастся пережить этот страшный период, то, скорее всего, по окончании синдрома энцефалопатия на пару с полинейропатией ему будут обеспечены. Единственный выход для спасения – стационар на несколько месяцев или лет, что в итоге, скорее всего, кончится инвалидным домом. Однако, среднестатистический алкогольный делирий, как правило, протекает в течение всего трех – пяти дней.
Симптомы белой горячки
Хотя про данное заболевание знает со школьной скамьи практически каждый человек и даже имеет представления о некоторых его симптомах, однако, когда пациент впервые слышит свой диагноз, объявленный как алкогольный делирий, он просто не понимает, с чем имеет дело и испытывает легкий шок. На сегодняшний день тема белой горячки, несомненно, является излюбленным объектом для общественных шуток. Различные ситуации, связанные с этим синдромом, обыгрываются и в кино, и в анекдотах и в юмористических программах. Но, человека, которому довелось пройти через все ужасы и страдания коварной болезни, вряд ли уже когда-либо удастся развеселить подобным юмором.

И это может длиться не один день. Поэтому, если подобное начало происходить с вашим знакомым, то, как можно быстрее, обращайтесь в скорую помощь, иначе, припадок может закончиться смертью в приступе безумия. Чем раньше вы сообщите врачу о случившемся, тем лучше, так как каждая секунда промедления негативно сказывается на вегетативной и кровеносной системах.
По типу своего проявления белая горячка условно делится на три типа:
- Синдром органического поражения мозга
- Психотический синдром
- Синдром вегетативной дисрегуляции.
Первое из вышеперечисленных проявление алкогольного делирия выражается в ухудшении памяти, потери ориентации в пространстве, повышенной чувствительности органов чувств, гиперактивности. Бессонница, эйфория, резко сменяющаяся депрессией или страхом, припадки эпилепсии и даже развитие комы – вот неотъемлемые атрибуты разрушающего синдрома. При этом наблюдается холинергическая недостаточность и первичное понижение уровня гамма-аминобутирергического контроля.
Психотические нарушения заключаются в появлении зрительных, слуховых и тактильных галлюцинаций, иллюзий. Больной легко внушаем. В организме наблюдается допаминовая гиперрактивность.
Последний синдром вегетативной дисрегуляции характеризуется повышенной температурой (до 38,5°С, если больше, то подозрение скорее на инфекционное заболевание), сильно повышенным давлением (до 180/110 мм рт.ст., если выше, причина скорее всего другая), тремором, тахикардией, усиленным потоотделением. Наблюдается гиперрактивность симпатико-адреналиновой системы, парасимпатическая недостаточность, усиление сухожильных рефлексов.
В случае возобновления приема развитие делирия может остановиться. Но даже при условии самопроизвольного исчезновения симптомов 1-ой стадии больному все равно прописывают прием бензодиазепинов и бета-адреноблокаторов перорально.
Появление на 1-ой стадии соматических заболеваний, судорог, галлюцинаций является плохим признаком и свидетельствует о прогрессировании синдрома алкогольного делирия.
Обычно алкогольный делирий возникает у людей в возрастном диапазоне 25-60 лет. В период 40-50 лет, как показывает статистика, происходит наибольшее число заболеваний. Как правило, тяжелым формам синдрома наиболее подвержены те, у кого злоупотребление алкоголем не прекращается на протяжении 10-15 лет.
Врачи отмечают во время преморбидного состояния частичную трансформацию личности. Человек теряет интерес к жизни, энтузиазм, становится вялым, безынициативным. Настроение отличается некоторой грубостью и высокой подавленностью. Как правило, с этого момента у больного начинаются семейные проблемы и сложности с работой и последующим трудоустройством.
Перед тем, как начнет развиваться белая горячка, человеку достаточно просто находится длительное время в запое, и необязательно высокой интенсивности. При остановке приема алкогольных средств через 48-72 часа уже проявляются первые признаки тяжелого делирия. Однако, может случиться и так, что синдром наступит в результате возобновления алкоголизации организма после некоторого перерыва.
В это время больной ощущает беспричинную тревогу и видит простейшие слуховые и зрительные галлюцинации. На 2-3 сутки такого состояния постепенно начинается помрачнение сознания, являющееся явным признаком тяжелого алкогольного делирия.
1-ая стадия тяжелой формы белой горячки длится примерно 48 часов.
Приступы алкогольного дилирия в любой его форме часто сопровождаются манией преследования. Но, как правило, подобные страхи не являются основными. Гораздо большую нагрузку на психику дают галлюцинаторные видения, обычно бытового характера, отличающиеся сюжетами, связанными с приемом спиртных напитков. Но их отличительной чертой является именно агрессивная манера поведения больного.
При тяжелых формах делирия физическая гиперрактивность пациентов имеет меньшую выраженность, нежели при классическом протекании болезни. Человека приводит в неистовое возбуждение непосредственно стены собственной квартиры. Расстройства психики, сопровождающиеся галлюцинациями и иллюзиями, происходят значительно реже, несмотря на то, что возбуждение от ментальных переживаний присутствует в достаточно интенсивной форме.

У пациентов в состоянии тяжелой стадии белой горячки наблюдаются нарушения функций организмаem>, отвечающих за контроль чувства голода и жажды. Внешними признаками болезни считаются симптомы гиперсиматикотонии. Это могут быть, например, неестественно блестящие глаза, дрожание конечностей, чрезмерная потливость, повышение температуры на протяжении длительного периода времени, тахикардия, повышенное давление, увеличенные объемы мочеиспускания, частота дыхания около 22-24 раз в минуту.
Признаком того, что тяжелый период алкогольного делирия подходит к концу, служат изменения в психопатолонии больного. Мания преследования усиливается и может принять параноидальную форму, хотя физическая активность по-прежнему носит пассивный характер. Речь человека на этой стадии развития синдрома отличается убежденностью в неизбежной гибели, обреченностью. Однако, несмотря ни на какую воображаемую опасность больной по-прежнему продолжает полностью бездействовать.
Сепсис – это тяжелое инфекционное заболевание, при котором болезнетворные бактерии, их токсины и воспалительные вещества, вырабатывающиеся в организме, преодолевают иммунную защиту и распространяются по всему телу.
Факты о сепсисе:
- В США ежегодно регистрируется около 500 000 случаев сепсиса.
- Сепсис характеризуется высокой летальностью. В Соединенных Штатах Америки каждый год около 100 000 пациентов погибают от этого заболевания.
- Каждый час в США сепсис уносит жизни 25 человек.
- Две трети пациентов изначально обращаются к врачам по поводу других заболеваний, и лишь впоследствии у них возникает сепсис.
- Здравоохранение развитых стран тратит большие средства на лечение сепсиса. Например, в США – 17 миллиардов долларов в год.
- Распространенность сепсиса растет в большинстве развитых стран. Это связано с тем, что увеличивается доля пожилого населения, повышается продолжительность жизни у людей с хроническими заболеваниями, ВИЧ-инфекцией. Эти люди относятся к категории повышенного риска.
Причины сепсиса
Сепсис – это инфекция. Для ее развития необходимо, чтобы в организм человека попали возбудители.
Основные возбудители сепсиса:
- Бактерии: стрептококки, стафилококки, протей, синегнойная палочка, ацинетобактер, кишечная палочка, энтеробактер, цитробактер, клебсиелла, энтерококк, фузобактерии, пептококки, бактероиды.
- Грибки. В основном – дрожжеподобные грибы рода Кандида.
- Вирусы. Сепсис развивается в том случае, когда тяжелая вирусная инфекция осложняется бактериальной. При многих вирусных инфекциях наблюдается общая интоксикация, возбудитель разносится с кровью по всему организму, но признаки таких заболеваний отличаются от сепсиса.
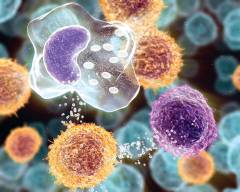
Для возникновения сепсиса необходимо проникновение в организм человека болезнетворных микроорганизмов. Но по большей части не они вызывают тяжелые нарушения, которыми сопровождается заболевание. Начинают работать защитные механизмы, которые в данной ситуации оказываются избыточными, чрезмерными, приводят к поражению собственных тканей.
Всякая инфекция сопровождается воспалительным процессом. Особые клетки выделяют биологически активные вещества, которые вызывают нарушение кровотока, повреждение сосудов, нарушение работы внутренних органов.
Эти биологически активные вещества называют медиаторами воспаления.
Таким образом, под сепсисом правильнее всего понимать патологическую воспалительную реакцию самого организма, которая развивается в ответ на внедрение инфекционных агентов. У разных людей она выражена в разной степени, в зависимости от индивидуальных особенностей защитных реакций.
Часто причиной развития сепсиса становятся условно-патогенные бактерии, - те, которые не способны причинять вреда в норме, но при определенных условиях могут становиться возбудителями инфекций.
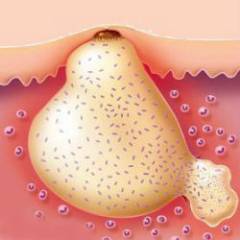
- Раны и гнойные процессы в коже.
- Остеомиелит – гнойный процесс в костях и красном костном мозге.
- Тяжелая ангина.
- Гнойный отит (воспаление уха).
- Инфицирование во время родов, абортов.
- Онкологические заболевания, особенно на поздних стадиях, рак крови.
- ВИЧ-инфекция на стадии СПИД.
- Обширные травмы, ожоги.
- Различные инфекции.
- Инфекционно-воспалительные заболевания органов мочевыделительной системы.
- Инфекционно-воспалительные заболевания живота, перитонит (воспаление брюшины – тонкой пленки, которая выстилает изнутри брюшную полость).
- Врожденные нарушения работы иммунной системы.
- Инфекционно-воспалительные осложнения после операции.
- Пневмония, гнойные процессы в легких.
- Внутрибольничная инфекция. Часто в стационарах циркулируют особые микроорганизмы, которые стали в ходе эволюции более устойчивыми к антибиотикам, различным негативным воздействиям.
Этот список можно существенно дополнить. Сепсис способен осложнить практически любое инфекционно-воспалительное заболевание.
Иногда первоначальное заболевание, повлекшее за собой сепсис, выявить не удается. Во время лабораторных исследований в организме больного не обнаруживают никаких возбудителей. Такой сепсис называется криптогенным.
Также сепсис может быть не связан с инфекцией – в этом случае он возникает в результате проникновения бактерий из кишечника (которые в норме в нем обитают) в кровь.
Виды сепсиса
Что является сепсисом, и что им не является?
Симптомы сепсиса
Осложнения сепсиса
| Осложнение | Описание |
| Септический шок | Наиболее тяжелое осложнение сепсиса. Нарушается работа всех органов, обмен веществ, кровоток. Наиболее высок риск развития септического шока у пожилых лиц, больных с ослабленным иммунитетом. До половины всех пациентов с этим осложнением погибает. Симптомы септического шока:
|
| Снижение массы тела, истощение | Статистика показывает, что каждый четвертый больной сепсисом теряет около 20% массы. |
| Кровотечения | В результате поражения сосудов при сепсисе могут развиваться внутренние кровотечения в разных органах, например, в желудке. Состояние больного ухудшается, появляется бледность, слабость. |
| Тромбофлебит | Тромбофлебит – это воспаление венозной стенки с образованием на ней тромбов. Симптомы:
 |
| Тромбоэмболия легочной артерии | Чаще всего является осложнением тромбофлебита. При тромбоэмболии кусок тромба отрывается, попадает с током крови в сердце, а затем в легочные сосуды. Достигая достаточно мелкого сосуда, тромб перекрывает его. Симптомы:
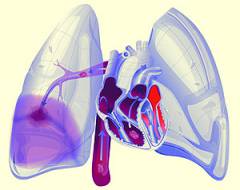 |
| Тромбоэмболия сосудов головного мозга | Является, как правило, осложнением тромбофлебита. Часто происходит по ночам. Симптомы:
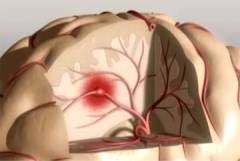 |
Обследование при сепсисе
| Название исследования | Описание | Как проводится? |
| Общий анализ крови | Изменения при сепсисе:
| Кровь берут обычным способом из пальца или из вены. |
| Биохимический анализ крови | Оценивают содержание различных веществ в крови, это помогает выявить нарушения с стороны различных внутренних органов. | Кровь на анализ собирают из вены натощак. |
| Посев крови на стерильность (синонимы: посев крови на микрофлору, гемокультура). | Исследование помогает обнаружить возбудителей сепсиса, определить их чувствительность к антибактериальным препаратам. | Кровь сбирают из вены и отправляют в лабораторию. Исследование дает наиболее точные результаты до того, как начато лечение антибиотиками. |
| Бактериологические исследования | Дают возможность выявить возбудителей из разных очагов, оценить их чувствительность к антибактериальным препаратам. | На анализ можно брать мочу, кал, мазки, гной, мокроту и другой материал. Обычно при сепсисе в крови и во всех органах выявляют один и тот же вид микроорганизмов. |
| Дополнительные методы исследования | Помогают оценить нарушение состояния и функции внутренних органов, выявить в них гнойные очаги. | Чаще всего проводятся:
|
| Исследование свертываемости крови | Проводится в том случае, когда сепсис сопровождается образованием тромбов, кровотечениями. | Кровь для анализа берут из вены. |
Лечение сепсиса
Сепсис – тяжелое заболевание, которое сопровождается нарушением работы всех органов, представляет угрозу для жизни больного. Поэтому госпитализация проводится в обязательном порядке. Чаще всего лечение осуществляется в хирургическом отделении или палате интенсивной терапии.
Нередко пациента кладут в больницу с другим заболеванием, а в последующем в качестве осложнения у него развивается сепсис.

У больного с сепсисом снижен иммунитет. Организм не в состоянии адекватно сопротивляться инфекции. Для коррекции этого состояния используются специальные лекарственные препараты – иммуностимуляторы.
Иммуностимуляторы, которые применяются при сепсисе и других инфекционных заболеваниях:
- тималин;
- тактивин;
- тимоптин;
- тимактид;
- вилозен;
- миелопид;
- тимоген;
- иммунофан;
- нуклеинат натрия;
- рибомунил;
- бронхо-мунал;
- биостим;
- левамизол и др.
Многие больные с сепсисом находятся в тяжелом состоянии и не могут принимать пищу самостоятельно. При этом их организм должен ежедневно получать 1,5-2 г белка на каждый килограмм массы тела и 40-50 ккал на каждый килограмм массы тела.
Способы кормления больных сепсисом, не способных принимать пищу самостоятельно:
- Через желудочный зонд, который представляет собой трубку, обычно введенную через нос.
- Внутривенно, при помощи специальных растворов.
Пока в организме больного сохраняется очаг инфекции, лечение антибиотиками и другими препаратами не принесет нужного эффекта. Поэтому хирургическое лечение должно быть проведено как можно раньше.
Хирург проводит:
- вскрытие гнойника;
- его очищение от гноя;
- удаление всех нежизнеспособных тканей, которые отравляют организм своими продуктами распада;
- промывание антисептиками, обеспечение оттока содержимого.
Часто общее состояние пациента с сепсисом напрямую зависит от состояния гнойника. Как только он удален, больной начинает чувствовать себя намного лучше.
Читайте также:


