Подготовка к мазку из зева на коклюш
Целью мазка из зева является определение микрофлоры. Он проводится при воспалительных заболеваниях. Для проведения процедуры необходимы:
- обеззараженная мензурка с пробкой, через которую пропущен стержень с ватным тампоном на конце;
- чистый шпатель;
- направление в лабораторию для проведения бактериологических исследований.
Рассмотрим алгоритм взятия мазка из зева и носа.

Техника совершения мазка
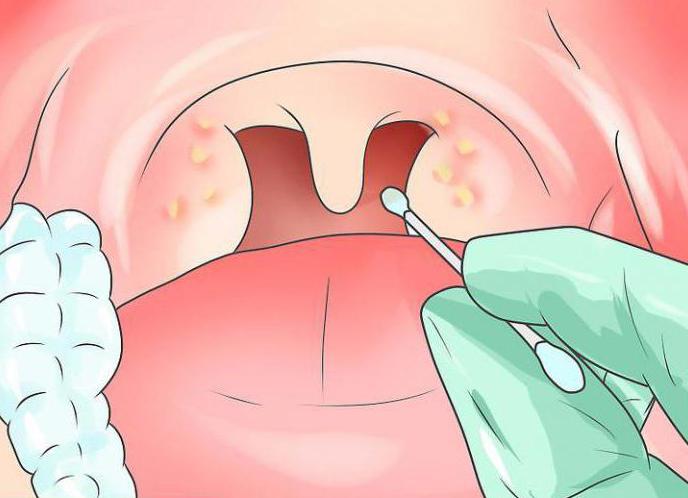
Полость рта тщательным образом осматривается. Первым делом обратите внимание на зев, язык, миндалины. Определяется то место, из которого берется отделяемое для проведения исследования.
Придерживать пробку с осторожностью, извлекать стержень из мензурки, не прикасаясь к ее наружным стенкам и окружающим предметам.
Затем пробирку помещают в штатив. Так берется мазок из зева и носа на стафилококк.
Первым, вторым и третьим пальцами левой руки взять чистый шпатель и сказать пациенту, чтобы он открыл рот. Шпателем прижать язык, вставить тампон в ротовую полость и снять отделяемое с конкретного места.
Быстро и осторожно вытащить тампон из ротовой полости и, не прикасаясь к наружным стенкам мензурки и окружающим предметам, опустить его в пробирку.
Точное время, когда взято отделяемое, указывается в направлении.
Не позднее 2-х часов с момента забора необходимо доставить мензурку с направлением в лабораторию.
Результаты исследования подклеить в историю болезни.

Целью мазка из носа является исследование микрофлоры слизистой.
Оно проводится при наличии инфекционных заболеваний, относящихся к верхним дыхательным путям.
Для проведения процедуры необходимы:
Техника взятия мазка из зева и носа довольно проста.
Для проведения бактериологического исследования необходимы мазки из зева и носа. Они отражают как качественные, так и количественные показатели микрофлоры, которая находится на слизистой ротоглотки и носоглотки. Врач может диагностировать инфекционное заболевание при наличии болезнетворного микроорганизма, а также определяет чувствительность микробов к действию ряда антибиотиков.
Зачем может понадобиться мазок из зева и носа на стафилококк? Об этом далее.
Показания для назначения анализа на микрофлору из зева
Исследование назначается при следующих патологиях:
- тонзиллит, который появляется при активации стрептококка;
- болезнь фурункулез, которая развивается из-за размножения стафилококков;
- дифтерия и подозрения на нее, когда нужно выявить бациллы Леффлера;
- простудные заболевания;
- подозрение на ларингит и мононуклеоз.
Кроме того, диагностику микрофлоры проводят с целью профилактики для того, чтобы выявить людей, которые переносят бактерии после произошедшего контакта с заболевшим человеком. Зачастую человеку назначают проведение мазка на стафилококк, когда он устраиваются на работу в лечебные учреждения, детские сады, заведения общественного питания. Беременных женщин обследуют для того, чтобы установить риск развития заболевания. Специальная подготовка к мазку из зева и носа не требуется.
О микрофлоре
На слизистой оболочке ротоглотки и носоглотки находится огромное количество микроорганизмов, которые могут быть как полезными, так и болезнетворными. Однако они не всегда вызывают различные заболевания. Главным показателем является их количество.
В определенных условиях, в частности, когда снижается иммунитет на фоне острой респираторной вирусной инфекции, общего переохлаждения организма, обостренного хронического заболевания, происходит появление болезнетворных бактерий. Они начинают размножаться интенсивными темпами.
При отсутствии заболевания в мазках могут присутствовать такие виды микроорганизмов, как стрептококки, непатогенные нейссерии, кишечная палочка, менингококки, кожный стафилококк, бактероиды, псевдомонады, дифтероиды, актиномицеты, клебсиеллы пневмонии, грибки и другие бактерии.
При условиях, благоприятных для бактерий, относительно-болезнетворные микробы в состоянии вызывать различные недуги. Также болезни могут получить свое развитие при первичном заражении организма, появляясь на слизистых оболочках верхних респираторных путей.
К микроорганизмам, которые в состоянии спровоцировать развитие отклонений, следует отнести пневмококк, гемолитический стрептококк, менингококк, золотистый стафилококк, бордетеллу, бациллы Леффлера, листерию, бранхамеллы, гемофильную палочку.
Алгоритм взятия мазка из зева и носа должен обязательно выполняться.
Предварительный этап

Для того чтобы получить максимально точные результаты исследования, обязательным является соблюдение следующих рекомендаций:
- за семь дней до сбора материала прекратить прием антибактериальных препаратов;
- использовать полоскание или спрей с противомикробным действием запрещается за два дня до диагностики;
- проводить анализ необходимо только на голодный желудок;
- перед проведением исследования не следует чистить зубы, пить воду.
Если вы будете придерживаться перечисленных правил взятия мазка из зева и носа, то результат будет верный.
Как именно нужно брать мазок?
- Усадить пациента и попросить его слегка поднять голову.
- Из штатива берется мензурка левой рукой, а извлекают стержень с тампоном правой. Сделать это необходимо очень аккуратно, не прикасаясь тампоном к окружающим предметам.
- Склянку ставят в штатив.
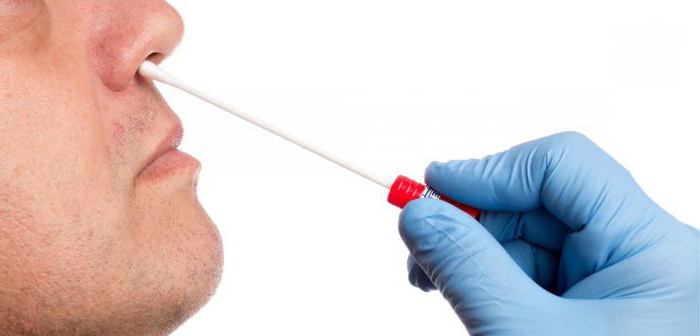
- Приподнять левой рукой кончик носа пациента и легкими вращательными движениями правой руки в нижний носовой ход ввести тампон на глубину 2 сантиметра.
- Извлечь тампон и быстро опустить в мензурку.
- Отправить пробирку в лабораторию для бактериологических исследований.
Алгоритм взятия мазка из зева и носа нужно хорошо изучить.
Примечание
Исследования в лаборатории можно отнести к вспомогательным методам. Они являются одной из наиважнейших частей обследования пациента. В огромном количестве случаев данные, которые получены с помощью анализов в лаборатории, имеют определяющее значение для постановки диагноза. Результаты дополнительных исследований в большей массе зависят от правильности подготовки пациентов. Некоторые исследования можно проводить всем без исключения больным, а отдельные из них осуществляют в строгом порядке, в соответствии с показаниями и в зависимости от диагноза.
Мы рассмотрели алгоритм взятия мазка из зева и носа.
Заразные болезни с воздушно-капельным механизмом передачи широко распространены среди людей различных возрастов. Особое место занимают так называемые детские инфекции. Среди них есть и такие, которые создают серьезные риски для ребенка, например, коклюш. И крайне важно вовремя выявить патологию, в чем сильно помогают лабораторные методы исследования. Анализ на коклюш и паракоклюш становится определяющим в постановке правильного диагноза.
Общие сведения
Еще до недавнего времени коклюш считался очень опасной инфекцией. Но даже на современном уровне развития медицины он может протекать довольно тяжело. Болеют в основном дети, заражаясь от сверстников. Возбудитель инфекции – бактерия Bordetella pertussis, целью которой является поражение дыхательных путей. Основным симптомом коклюша считается сильный приступообразный кашель, принимающий характер спазматического. Он беспокоит чаще всего вечером и ночью, а при прогрессировании болезни – и днем. Во время кашля ребенку трудно вдохнуть, его лицо краснеет и даже синеет, отекает, расширяются сосуды конъюнктивы. Приступ обычно заканчивается отхождением стекловидной мокроты или рвотой.
Коварство инфекции заключается в том, что она начинается как обычная простуда. Незначительное покашливание зачастую даже не сопровождается повышением температуры, общее состояние детей не страдает. Но затем приступы становятся все тяжелее. Усугубляют ситуацию токсины, выделяемые бактерией в кровь. Они могут привести к поражению головного мозга (гипоксическая энцефалопатия). Осложнениями коклюша также становятся: легочное сердце и ателектаз, конъюнктивальные кровоизлияния, инсульт. Из-за сниженного иммунитета может присоединиться вторичная инфекция (пневмония).
Паракоклюш вызывается другой, но очень схожей бактерией (Bordetella parapertussis). Поэтому она вызывает практически те же симптомы. Болезнь протекает в более легкой форме, но также характеризуется приступами сухого кашля, иногда рвотой и затруднением дыхания. Поэтому у детей параллельно выполняют анализ и на паракоклюш.
Показания

Причиной для назначения лабораторных анализов является не только подозрение на коклюш или паракоклюш. Исследование также показано детям с приступообразным кашлем, болеющим на протяжении 7 дней, тем, у кого наблюдаются эпизоды апноэ (остановки дыхания) или одышки, при сохранении симптомов более двух недель. Взятие биоматериала производится и по эпидемическим показаниям у пациентов, контактировавших с больным ребенком.
Проведение
При подозрении на коклюш или паракоклюш диагноз не может быть поставлен лишь на основании клинических данных. Поэтому выполняют различные лабораторные исследования. К наиболее распространенным относятся:
- Общий анализ крови.
- Мазок из носоглотки (микроскопия, посев).
- Серологический анализ.
- Молекулярно-генетический метод.
Каждое исследование имеет определенные особенности, требующие отдельного рассмотрения. Какой анализ нужно сдавать пациенту, скажет врач. Специалист проведет клиническое обследование и делает предварительное заключение, на основании которого проводится дальнейшая диагностика. Он выдает направление на лабораторные тесты.
Целесообразность анализов и их объем определяется врачом. Диагностику необходимо пройти в кратчайшие сроки, поскольку от ее результатов всецело зависит лечение.

Для проведения общего анализа пациент приходит в лабораторию натощак. Другой подготовки не требуется. Кровь берется из пальца в тонкую стеклянную трубочку-капилляр. Затем медработник подсчитывает количество форменных элементов, гемоглобина, определяет СОЭ и цветной показатель. Срок выполнения составляет 1 сутки. Безусловно, это неспецифический анализ, который проводят при многих заболеваниях.
Важным анализом на коклюш у детей является мазок из носоглотки. Он позволяет оценить клеточный состав слизи и выявить в ней патогенные микробы. Перед взятием биоматериала не рекомендуют:
- Полоскать горло, чистить зубы.
- Принимать антибиотики, закапывать нос.
- Сильно высмаркиваться.
- За 2–3 часа принимать пищу и пить воду.
Исследование проводится на ранних сроках болезни (не позже 3 недель с момента начала), в противном случае результаты могут быть ложноотрицательными. Мазок берется стерильным тупфером – ватным тампоном на длинной палочке – отдельно из носа и горла. Ребенку следует широко приоткрыть рот и немного запрокинуть голову назад. Одним тупфером проводят по задней стенке глотки и миндалинам, а другой вводят в носовые ходы. Тампоны помещаются в пробирки со специальной транспортировочной средой, которая будет поддерживать жизнедеятельность бактерий.
Для цитологии материал наносится на предметное стекло, фиксируется и окрашивается по Грамму. Затем картина описывается под микроскопом. А вот бакпосев – это более длительный анализ. Возбудителю коклюша нужна специфическая питательная среда (кровяной агар). На нее засевается слизь из носоглотки, а затем все инкубируется в термостате. Появившиеся колонии микробов оценивают морфологически и функционально (ферментативная активность, скорость роста).

Серологическая диагностика коклюша основана на определении антител к возбудителю. Анализ крови на коклюш включает идентификацию в плазме различных классов иммуноглобулинов (A, M, G). Каждый из них показывает, насколько сильно идет защитная реакция со стороны организма. Антитела класса А являются секреторными, они обеспечивают местную защиту слизистых оболочек. Иммуноглобулин M начинает вырабатываться уже спустя 10–14 дней от момента инфицирования. А вот антитела класса G продуцируются значительно позже (через 3–4 недели). Кровь для анализа берется у ребенка из вены натощак.
Детекция антител производится методом иммуноферментного анализа (ИФА). В его основе лежит специфическая реакция между антигеном и антителом. Сыворотку, полученную от пациента, по капле помещают в ячейки иммунологического планшета, в которых уже есть стандартные антигены к Bordetella pertussis.
Серологический метод является очень распространенным исследованием, позволяющим определить антитела к инфекционным болезням.

Метод полимеразной цепной реакции – еще один анализ, проводимый при коклюше. Он основывается на определении генетического материала (ДНК) бактерии-возбудителя. Для этого анализа берется соскоб из ротоглотки: стерильным тупфером проводят по слизистой оболочке. В лаборатории к биоматериалу добавляются специальные вещества (праймеры, ферменты), которые позволяют многократно копировать фрагменты нуклеиновых кислот. Все это происходит в приборе под названием амплификатор. Он же оборудован и детектором для идентификации генетических цепей микроорганизмов. ПЦР диагностика коклюша – наиболее сложный, но в то же время и самый чувствительный метод, многократно повышающий достоверность анализов.
Результаты
После того как кровь на коклюш или мазки слизи сданы, придется подождать результатов. Время, необходимое для проведения каждого исследования, отличается. Например, если для общего анализа крови и микроскопии требуются всего сутки, то для других тестов нужно больше времени. При этом следует учитывать, что день, в который сдаются пробы, обычно не учитывается. Но в экстренных случаях все производится, конечно, быстрее.
Каждый анализ может показать, что в организме присутствует возбудитель коклюша и паракоклюша. Только одни более специфичны, а другие – менее. Результаты выдаются лабораторией на специальном бланке, где указаны фактические значения и референсные. Поэтому, сравнив их, можно сделать предположение о происхождении изменений в организме. Но следует учитывать, что расшифровка результатов производится только врачом.

Наименьшей специфичностью обладает клинический анализ крови при коклюше у детей. В нем отмечается уменьшение числа лейкоцитов (лейкопения), относительное повышение лимфоцитов. СОЭ не реагирует или немного падает. Такая картина характерна для катаральной стадии заболевания. Следует учитывать, что степень изменений пропорциональна тяжести состояния. У пациентов со стертыми формами болезни, привитых или в период выздоровления все может быть в пределах нормы.
Микроскопически Bordetella pertussis выглядит как грамотрицательная (розовая) палочка. Но чтобы сказать точно, нужно посмотреть на результаты посева. На питательной среде она растет в форме мелких круглых колоний с блестящей поверхностью, образуя зону гемолиза. Ферментативной активностью не обладает. Выявление роста говорит о позитивном анализе и подтверждает коклюш. Дополнительно оценивается чувствительность бактерии к наиболее распространенным антибиотикам.
Получение чистой культуры коклюшных палочек свидетельствует о болезни ребенка и требует соответствующего реагирования со стороны врача.

Поэтому, когда в анализе IgM превышают 0,8, а IgG уже 40, то результат положителен, а инфекция однозначно есть. В более общем виде диагностическими критериями коклюша при ИФА будут:
- У взрослых и привитых детей: увеличение в 4 и более раз IgG и IgA.
- У детей, не привитых от болезни: даже однократное обнаружение любых антител.
Следует понимать, что при выявлении иммуноглобулинов М коклюш находится в острой фазе (активная инфекции), но это же свидетельствует и о недавней вакцинации. Антитела класса G указывают на продолжительность текущей болезни, перенесенную в прошлом патологию или сформированную защиту после активной иммунизации. А секреторные IgA говорят о том, что ребенок на момент проведения анализа болен коклюшем. В сомнительных случаях необходимо сделать повторное исследование. Если он окажется отрицательным, то и повода для переживаний не будет.
Результат ПЦР-диагностики является наиболее чувствительным и специфичным. Он может быть либо положительным, либо отрицательным. В первом случае выявлен генетический материал Bordetella pertussis (parapertussis), что однозначно свидетельствует о заболевании. Но и во втором случае исключать такую вероятность нельзя, ведь в исследуемом биоматериале просто могло не оказаться бактерий или их ДНК было меньше, чем положено для выполнения анализа. Поэтому большую роль играет правильное взятие слизи.
Выбор лаборатории

Многих интересует вопрос, где сдать анализ на коклюш. Но выбор лаборатории может оказаться довольно непростым занятием. Как видим, каждое исследование имеет массу нюансов и для получения достоверного результата важно соблюдение различных условий: техники и времени взятия материала, правил его хранения и транспортировки, подготовки к анализу. В крупных и сетевых лабораториях (например, в Инвитро) эти процессы четко отлажены и контролируются. Поэтому следует внимательно отнестись к указанному вопросу, ведь от него может зависеть точность диагноза.
Несмотря на повсеместную вакцинацию, случаи коклюша не являются редкостью. Но выявить и подтвердить заболевание можно лишь лабораторными методами, которые прямо или косвенно укажут на присутствие возбудителя в организме ребенка. К проведению анализов следует отнестись со всей серьезностью, ведь их результаты однозначно повлияют на дальнейшее лечение.
Комплексное исследование, направленное на диагностику коклюша и паракоклюша, а также на оценку эффективности вакцинации против коклюша.
Возбудители коклюша, паракоклюша; комплексное обследование.
Синонимы английские
Bordetella pertussis, Bordetella parapertussis; comprehensive examination.
Какой биоматериал можно использовать для исследования?
Венозную кровь, мазок из носоглотки, мазок из зева (ротоглотки).
Как правильно подготовиться к исследованию?
- За 3-4 часа до взятия мазков из ротоглотки (зева) не употреблять пищу, не пить, не чистить зубы, не полоскать рот/горло, не жевать жевательную резинку, не курить. За 3-4 часа до взятия мазков из носа не закапывать капли/спреи и не промывать нос. Взятие мазков оптимально выполнять утром, сразу после ночного сна.
Общая информация об исследовании
Коклюш представляет собой острую антропонозную бактериальную инфекцию. Возбудитель – Bordetella pertussis (палочка Борде - Жонгу), мелкая неподвижная грамотрицательная коккобацилла, строгий аэроб. Инфекция передается воздушно-капельным путём. Источником инфекции является больной человек с любой формой инфекционного процесса.
В течении заболевания выделяют следующие периоды: инкубационный период (длительностью от нескольких дней до двух недель), катаральный (от 5-8 до 11-14 дней), пароксизмальный, или спазматический (2-8 недель), разрешения (2-4 недели) и реконвалесценции (2-6 месяцев). Наиболее характерными для коклюша являются проявления, характеризующие пароксизмальный период заболевания. К ним относятся сухой спастический кашель, цианоз носогубного треугольника, акроцианоз, возможна рвота, лихорадка, слабость, в гемограмме – лейкоцитоз, лимфоцитоз. Следует отметить, что наиболее тяжело заболевание протекает у детей раннего возраста, возможно развитие осложнений со стороны бронхолегочной и нервной систем. У взрослых и лиц после вакцинации коклюш чаще протекает в легкой, атипичной форме, как правило, без осложнений.
Паракоклюш – это острая бактериальная инфекция респираторного тракта, поражающая детей и взрослых. Возбудителем инфекции является аэробная палочка Bordetella parapertussis. Клинические проявления данного заболевания схожи с картиной коклюша, характерна более стертая смена периодов, легкое течение, редкое развитие осложнений, преимущественно у детей.
Диагностика коклюша и паракоклюша основана на клинико-эпидемиологических данных, результатах изменений в клиническом анализе крови и подтверждается лабораторными методами. В клинической лабораторной диагностике данных заболеваний применяют несколько методов: бактериологический метод для выявления роста колоний возбудителей коклюша/паракоклюша; серологический метод, направленный на определение суммарных антител к данным возбудителям; метод полимеразной цепной реакции (ПЦР) – для выявления генетического материала возбудителя коклюша.
Бактериологическое обследование является первым этапом диагностики, но позволяет выявлять возбудителей только на ранних сроках заболевания, в первые 2-3 недели.
Метод ПЦР является высокоэффективным в диагностике коклюша, позволяет выявлять фрагменты ДНК возбудителя B. pertussis в исследуемом биоматериале, обладает высокой диагностической специфичностью, достигающей 100 %. Использование данного метода рекомендовано в первые три недели от начала клинических проявлений заболевания, то есть в катаральный и ранний пароксизмальный период. В более поздние сроки заболевания диагностическая чувствительность метода падает. Следует отметить, что в отличие от других лабораторных методов ПЦР эффективна на фоне лечения антибактериальными препаратами. Также она используется при обследовании детей раннего возраста, в отличие от более старших детей и взрослых, когда возможно возрастание числа ложноположительных результатов. У лиц, вакцинированных против коклюша, положительный результат данного метода может свидетельствовать о транзиторном носительстве патогена, а не об активной форме заболевания.
Серологическое обследование позволяет выявлять в сыворотке крови специфические антитела, направленные к антигенам возбудителей B. pertussis и B. parapertussis. Они могут быть обнаружены с помощью реакции непрямой гемагглютинации (РНГА).
При выборе РНГА в качестве диагностического теста при подозрении на коклюш и паракоклюш следует учитывать клинический период заболевания, возраст пациента и наличие предшествующей вакцинации. Для подтверждения диагноза необходимо определение нарастания титра антител в четыре и более раза в парных сыворотках, взятых с интервалом 10-14 дней. Реакцию ставят параллельно с коклюшным и паракоклюшным антигеном. Серологическое обследование рекомендовано применять в период 3-6 недель от начала первых клинических симптомов заболевания, характеризующий пароксизмальный период коклюша. Данный метод не рекомендуется применять детям до 3 месяцев, так как иммунная система новорождённых в это время ещё незрелая и могут быть обнаружены материнские антитела в низких титрах. Также не рекомендуется проводить серологическое исследование лицам в течение 1 года после вакцинации против коклюша вследствие невозможности различить иммунный ответ на вакцинацию или на первичную инфекцию. Титр антител к B. pertussis может быть определен для оценки эффективности прививки против коклюша у детей.
Для чего используется исследование?
- Для комплексной лабораторной диагностики коклюша и паракоклюша.
- Для диагностики коклюша в первые три недели от начала заболевания, характеризующие катаральный и ранний пароксизмальный период, а также на фоне лечения антибактериальными препаратами.
- Для диагностики коклюша и паракоклюша в спазматический (пароксизмальный) период заболевания.
- Для оценки эффективности вакцинации против коклюша.
Когда назначается исследование?
- При клинических проявлениях коклюша/паракоклюша: сухой спастический кашель, сопровождающийся глубоким свистящим вдохом, рвотой, цианозом носогубного треугольника, акроцианоз, лихорадка, слабость, насморк, слезотечение.
- При обследовании лиц, находившихся в тесном контакте с больными коклюшем/паракоклюшем.
- При оценке эффективности вакцинации против коклюша.
Что означают результаты?
1. anti-Bordetella pertussis
Титр: после вакцинации: 1:160.
2. anti-Bordetella parapertussis
Титр: Bordetella pertussis, ДНК
Результат: не обнаружено.
Причины положительного результата:
- коклюш;
- паракоклюш;
- транзиторное носительство;
- иммунный ответ после вакцинации.
Причины отрицательного результата:
- отсутствие коклюша/паракоклюша;
- неэффективная вакцинация против коклюша;
- снижение иммунологического ответа после вакцинации;
- ложноотрицательные результаты.
Что может влиять на результат?
- Клинический период заболевания, возраст пациента, наличие предшествующей вакцинации;
- применение антибактериальных препаратов в зависимости от стадии (периода) заболевания и применяемого метода лабораторной диагностики;
- особенности иммунного ответа у новорождённых детей;
- предшествующая вакцинация.
- При интерпретации результатов обследования необходимо учитывать методы диагностики, возраст пациентов, клиническую стадию (период) заболевания, предшествующую вакцинацию.
- Для комплексной оценки полученных результатов их необходимо сопоставлять с эпидемиологическими, клиническими и другими лабораторными данными.
- Посев на Bordetella pertussis/parapertussis
- Клинический анализ крови: общий анализ, лейкоцитарная формула, СОЭ (с микроскопией мазка крови при выявлении патологических изменений)
Кто назначает исследование?
Инфекционист, педиатр, пульмонолог, оториноларинголог, терапевт, врач общей практики.
Многие считают, что коклюш — детская инфекция, редко встречающаяся и легко протекающая. В действительности и коклюш, и паракоклюш становятся все более серьезной проблемой в мире из-за тяжелого течения и наличия атипичных, или стертых, форм. В этой статье мы расскажем, как вовремя распознать это непростое заболевание.
Коклюш — острое инфекционное заболевание, поражающее преимущественно детский организм и сопровождающееся спазматическим кашлем. Инфекция передается воздушно-капельным путем: при кашле, чихании и даже во время разговора.
Коклюш вызывает бактерия Bordetella pertussis, которая попадает в дыхательные пути и прикрепляется к клеткам эпителия. В результате микроскопические реснички, помогающие выводить мокроту и очищать бронхи, повреждаются. Бактерия начинает размножаться и выделять несколько видов токсинов, которые и приводят к появлению симптомов.
Первый симптом коклюша — ночной кашель. Постепенно он усиливается и появляется днем. Так может продолжаться до двух недель. Со временем состояние ухудшается, кашель становится спастическим, или спазматическим. Во время приступа человек с трудом может вдохнуть, напрягается, лицо становится красным или даже синеватым, появляется ощущение нехватки воздуха. Приступ такого мучительного кашля иногда заканчивается рвотой или выделением очень густой стекловидной мокроты.
Проблема своевременной диагностики заключается в том, что патология начинается с незначительных симптомов. Сухое покашливание ночью или перед сном напоминает кашель при ОРВИ. Температура тела больного может как незначительно повыситься на несколько дней, так и остаться нормальной. Общее самочувствие инфицированного почти не страдает. И только когда появляются более серьезные симптомы, врачи начинают задумываться о полноценной лабораторной диагностике коклюша.
Еще в начале прошлого столетия коклюш считался одной из самых опасных инфекций, он ежегодно становился причиной смерти тысяч детей. Но даже на современном уровне развития медицины коклюш может протекать очень тяжело.
Исследования, проведенные в 2000-е годы, указывают на значительное увеличение за последнее десятилетие доли тяжелых и среднетяжелых случаев коклюша. Если в 1990-х годах регистрировалось только 18,6% тяжелых форм болезни, то в 2000-е — уже 43,2%.
Токсины, которые выделяет возбудитель коклюша, поражают дыхательный центр в головном мозге. Из-за этого возникает нарушение дыхания, в крови становится меньше кислорода, увеличивается содержание углекислого газа. Возникает гипоксия — кислородное голодание. Поражаются сосуды, развивается повреждение головного мозга (энцефалопатия). В крови увеличивается количество лимфоцитов и лейкоцитов.
К осложнениям коклюшной инфекции относят ателектаз легкого (сближение и сжатие стенок легкого, сопровождающееся выходом воздуха с данного участка), кровоизлияния на коже и в конъюнктиву глаза, поражение сосудов, энцефалопатию, легочное сердце. Из-за снижения иммунитета часто присоединяется вторичная инфекция, развивается бронхит или пневмония.
Паракоклюш — острое инфекционное заболевание, вызываемое бактерией Bordetella parapertussis. Она очень похожа по своему строению на возбудитель коклюша и поэтому вызывает практически такие же симптомы.
Раньше считалось, что паракоклюш — более легкое заболевание. Но последние исследования доказали, что он тоже может привести к тяжелому судорожному кашлю, рвоте и нарушению дыхания. Единственное клиническое отличие этого заболевания от коклюша — отсутствие повышения уровня лейкоцитов в крови.
Особо тяжелые последствия наблюдаются при заражении взрослых и подростков. По данным серологических исследований, проведенных в США, 12–21% взрослых с кашлем более 2 недель могут болеть коклюшем. В России ситуация примерно такая же. Согласно исследованиям ФБУН МНИИЭМ им. Г.Н. Габричевского, проведенным в очагах коклюша, после контакта с зараженным заболело 23,7% взрослых.
Существуют бактериологические, серологические и ПЦР-методы диагностики коклюша и паракоклюша. Биологический метод (посев материала из носоглотки и культивирование его на питательной среде) информативен на раннем этапе. В первые дни болезни он дает достоверный результат в 86–98% случаев. Но со временем показатели точности снижаются до 15–20%. Особенно если ребенок начинает принимать антибиотики.
Каждый из анализов на коклюш имеет свои особенности, показания, принципы интерпретации результатов. Давайте разберем их все.
Этот анализ проводят в катаральном периоде заболевания, то есть в первые дни появления кашля. Исследование назначают после контакта с больным коклюшем, особенно если у ребенка нет прививок или нет данных об их проведении.
Чувствительность теста колеблется в зависимости от качества и сроков исследования от 20 до 90%. При этом анализ выявляет и коклюш, и паракоклюш. В более поздний период заболевания и при приеме антибиотиков его результативность сильно снижается. Исследование проводится натощак, через 2–3 часа после питья или еды. Материал забирают в среднем на 5–7 день заболевания двукратно: два дня подряд или через день. Мазок берется с поверхности ротоглотки.
Биоматериал помещают в специальную емкость и направляют в лабораторию. Там проводится посев материала на питательную среду. Через несколько дней проводится микроскопическое исследование выросших колоний бактерий. Предварительный результат обычно можно получить на 3–5 день, окончательный — на 5–7 день.
Наличие Bordetella в организме говорит или о заболевании коклюшем (паракоклюшем), или о бессимптомном носительстве. Лечение необходимо в любом из этих случаев.
Исследование проводят при подозрении на инфекционное заболевание, при кашле, повышении температуры и практически при любых заболеваниях. Анализ может дать информацию о наличии воспаления в организме, но что послужило причиной, на его основании сказать нельзя.
Кровь забирают натощак и отвозят в лабораторию. Само исследование проводится или на специальном гемоанализаторе, или с помощью ручного подсчета клеток крови.
Результаты анализа крови при коклюше у детей нельзя анализировать без учета клинической картины и данных других методов исследования. При заражении коклюшной инфекцией значительно повышается количество лейкоцитов и лимфоцитов, при этом скорость оседания эритроцитов (СОЭ) остается в пределах нормы. При паракоклюше повышения лейкоцитов не наблюдается.
При проведении анализа на антитела к коклюшу выявляют три вида иммуноглобулинов — IgA, IgG и IgM.
ИФА назначают при подозрении на коклюш, часто на поздних стадиях болезни, когда бактериологическое исследование уже неэффективно. То есть начиная со 2-3 недели заболевания. Диагностическая чувствительность этого метода — 66,6%, специфичность — 100%.
Забор крови проводится натощак, не раньше чем через 4 часа после последнего приема пищи. После этого из крови выделяют сыворотку, которая и является материалом для исследования. Собранный материал отправляется в лабораторию, где проводится серологический анализ на коклюш методом ИФА.
Исследование можно проводить в течение первых 4-х недель заболевания. Чувствительность этого теста превосходит бактериологическое исследование во много раз. Специфичность метода —100%.
Мазок берется из носа или из ротоглотки. Забор материала желательно проводить натощак или через 2-3 часа после питья и еды. Предварительно полоскать рот не нужно.
В лаборатории в забранном материале определяются специфические участки ДНК бактерии, которая вызывает коклюш. Положительный результат говорит о заболевании коклюшем или о бактерионосительстве.
Не стоит самостоятельно выбирать тип анализа на коклюш, необходимо проконсультироваться со специалистом. И помните, на результат исследования влияет качество подготовки и проведения: техника взятия материала, условия транспортировки, состояние питательных сред.
В среднем определение каждого типа иммуноглобулинов обойдется в 700–850 рублей. Бактериологический анализ на коклюш будет стоить уже дороже — от 850 до 1400 рублей. Ценовая разница при ПЦР-тестировании составляет от 300 до 800 рублей.
При этом стоит учесть расходы на взятие анализа крови (100–150 рублей) или мазка (200–250 рублей). Дополнительно клинический анализ крови с определением СОЭ будет стоить примерно 400–460 рублей.
Читайте также:


