Пневмококковая пневмония и пневмоцистная
Что такое пневмококковая инфекция? Группа риска заражения пневмококком
Пневмококковая инфекция — это инфекция, вызванная бактериями под названием Streptococcus pneumoniae, или же пневмококковыми бактериями.
Эти бактерии нередко становятся причиной многих заболеваний, в том числе: пневмонии (воспаления легких), ушных инфекций, инфекций синусов (пазух), менингита и карбункулов или огромных гнойников, состоящих из множества мелких фурункулов и связанных с заражением крови патогенами.
Пневмококковые бактерии распространяются через кашель, чихание и тесный контакт с инфицированным человеком.
Симптомы пневмококковой инфекции зависят от того, какая часть тела заражена. Самые распространенные из них – это жар, кашель, одышка, боль в груди, ригидность затылочных мышц, спутанность сознания и дезориентация, чувствительность к свету, боли в суставах, озноб, боль в ушах, бессонница и раздражительность. В тяжелых случаях пневмококковая инфекция может привести к потере слуха, серьезному повреждению мозга и даже смерти.
Кто находится в группе риска?
Пневмококковая болезнь распространена по всему миру. Путешественники могут быть подвержены более высокому риску, если проводят много времени в местах большого скопления людей или в тесном контакте с детьми в тех странах, где пневмококковая вакцина не используется.
Пневмококковые инфекции чаще встречаются в развивающихся странах. Пик заболеваемости приходится на зиму и раннюю весну, а в тропиках риск заразиться вообще сохраняется круглый год.
Вспышки пневмококковой инфекции являются редкостью в странах, которые используют пневмококковую конъюгированную вакцину. У определенных категорий людей риск заболевания выше:
- у людей старше 65 лет;
- дети в возрасте до 2-х лет;
- ослабленная иммунная система;
- болезни легких;
- астма;
- курильщики;
- больные серповидно-клеточной анемией;
- больные ВИЧ/СПИД;
- хронические заболевания печени;
- длительный прием лекарственных препаратов;
- химиотерапия;
- перенесенная трансплантация органов.
Пневмония, вызванная Streptococcus pneumoniae (пневмококковая пневмония)
Пневмококковая пневмония — это пневмония, вызванная воздействием Streptococcus pneumoniae на легкие. Бактерия может инфицировать верхние дыхательные пути и попадает в кровь, среднее ухо и даже нервную систему.
Пневмококк распространен во всем мире. Общим хозяином является тело человека, в котором бактерия может длительное время находиться без каких-либо симптомов. Однако со временем при благоприятных факторах, например резком ослаблении иммунитета, происходит активация бактерии и начинается воспалительный процесс.
Основное место локализации пневмококковых бактерий — это носоглотка. Бактерии постепенно колонизуют этот участок тела, попадают в кровь или легкие, среднее ухо или нервную систему.
Пневмококк представляет собой грамположительные кокки. Они бывают парными, но также могут быть и единичными. Подвижны, при культивировании на кровяном агаре демонстрируют альфа-гемолиз.
Основная причина пневмококковой пневмонии — это бактерия S.pneumoniae, или пневмококковая бактерия. При благоприятных условиях (переохлаждение, бронхит, любое другое заболевание легких) бактерии активизируются, преодолевая защитный барьер организма, и начинается воспалительный процесс в легких, сопровождаемый характерными симптомами.
Пневмококковая пневмония может начаться внезапно, причем симптомы её напоминают симптомы других заболевания легких или дыхательных путей.
Основные симптомы это:
- озноб;
- высокая температура;
- изнуряющий сухой кашель;
- частое дыхание;
- боль в груди;
- тошнота;
- усталость;
- мышечные боли;
- высокая температура;
- головная боль;
- перепады температуры несколько раз в сутки;
- кашель усиливается при нахождении на сухом воздухе;
- одышка;
- в положении лежа кашель усиливается.
Обычно при воспалении легких выделяется мало мокроты с кашлем. Кашель преимущественно сухой, при самом процессе кашля в груди появляются болевые ощущения.
Лечение пневмококковой пневмонии, профилактика
Для лечения пневмококковой пневмонии необходимы антибиотики. Однако современные бактерии научились противостоять антибиотикам, поэтому лечение нередко бывает затянувшимся и сложным.
При правильном лечении и эффективном действии антибиотиков симптомы пневмококковой пневмонии, как правило, уходят уже через 12-36 часов после того, как пациент начинает принимать лекарство.
Устойчивость к антибиотикам возрастает во всем мире, в основном потому, что такими препаратами злоупотребляют или принимают их по неправильной схеме. Лечение при любом виде бактериальной инфекции должен назначать только врач. При пневмококковой пневмонии самолечение противопоказано.
Лучшая профилактика пневмонии, вызванной Streptococcus pneumoniae — это вакцинация. Рекомендуется делать прививку, если:
- возраст человека от 65 лет и старше;
- присутствуют серьезные долгосрочные проблемы со здоровьем, например, болезни сердца, серповидно-клеточная анемия, алкоголизм, болезни легких (кроме астмы), диабет или цирроз печени.
Сопротивление организма инфекции снижается при:
- ВИЧ/СПИД;
- лимфоме, лейкемии, других видах рака;
- лучевой терапии, химиотерапии;
- применении стероидов;
- после пересадки внутренних органов или костного мозга;
- при почечной недостаточности, почечном синдроме;
- повреждении селезенки.
Гемофильная инфекция (Hib) – вызываемые заболевания, диагностика, группа риска
Гемофильная палочка, или Haemophilus influenzae.
Заболевания, вызванные гемофильной палочкой или гемофильными бактериями, могут воздействовать на многие внутренние органы.
Наиболее распространенными видами заболеваний, вызванных гемофильной инфекцией (Hib) являются:
- пневмония;
- бактериемия;
- менингит;
- эпиглоттит;
- септический артрит;
- отит;
- гнойный перикардит;
- другие менее распространенные инфекции, такие как эндокардит и остеомиелит.
Негемофильные бактерии могут вызывать появление симптомов, характерных для гемофильной инфекции.
В 3-6% случаев Hib у детей приводит к смертельному исходу; до 20% пациентов, которые выживают после Hib и спровоцированного бактерией менингита, страдают от постоянной потери слуха и других долгосрочных неврологических осложнений. Передача инфекции происходит при контакте с больными, например, при вдыхании зараженного воздуха, содержащего микрокапли слюны больного.
При диагностике гемофильной инфекции важное значение имеет определение серотипа/серогруппы.
Гемофильная палочка, или палочка Афанасьева-Пфейффера, относится к полиморфным грамотрицательным коккобактериям. Может находиться в инкапсулированной или некапсулированной форме. Всего существует шесть инкапсулированных серотипов (определяемых как F), которые содержат различные капсульные полисахариды.
Передача инфекции происходит при непосредственном контакте со слюной из носоглотки больного. Новорожденные могут заразиться путем аспирации околоплодных вод или в момент рождения при контакте с выделениями половых путей матери, содержащих бактерии.
В группе риска находятся:
- дети младше 4-х лет;
- люди, контактирующие с больными, например, медицинский персонал;
- пациенты с серповидно-клеточной анемией;
- проходящие химиотерапию;
- перенесшие пересадку стволовых клеток или трансплантацию;
- представители определенных этнических групп (например, коренные жители Аляски).
Пневмония, вызванная Haemophilus influenzae (палочкой Афанасьева-Пфейффера)
Гемофильная пневмония — это пневмония, основной причиной которой является гемофильная палочка, или палочка Афанасьева-Пфейффера.
Причина гемофильной пневмонии — воздействие на ткани легких гемофильной палочки, или палочки Афанасьева-Пфейффера. Под воздействием этой коккобактерии в легких начинается воспалительный процесс, что и приводит к специфическим симптомам.
Гемофильная палочка — это небольшая (1 мкм х 0,3 мкм), плеоморфная, грамотрицательная коккобактерия. Она неподвижна, не образует спор, относится к факультативным анаэробам. Некоторые штаммы гемофильной инфекции обладают полисахаридной капсулой. Эти штаммы серотипированы на 6 различных типов на основе различий в биохимических свойствах капсул.
Наиболее вирулентный штамм — это штамм типа В (Hib). На его долю приходится более 95% случаев гемофильной инфекции и связанной с ней пневмонии.
Другие инкапсулированные штаммы иногда вызывают симптомы, похожие на симптомы штамма Hib. Неинкапсулированные, или NTHi-штаммы, вызывают инфекции слизистых оболочек, в том числе отит среднего уха, конъюнктивит, синусит, бронхит и пневмонию.
Основные симптомы гемофильной пневмонии это:
- лихорадка;
- кашель;
- респираторный дистресс;
- боль в груди;
- хрипы;
- высокая температура, происходящая скачками;
- гнойная мокрота (симптом характерен именно для гемофильной инфекции, поскольку при других бактериальных инфекциях кашель чаще сухой);
- боль в горле;
- дисфагия;
- общая слабость;
- изнуряющий кашель, который не облегчают стандартные средства лечения кашля;
- может присутствовать раздражение слизистой глотки, конъюнктивит.
Лечение гемофильной пневмонии, профилактика
Основным методом лечения гемофильной пневмонии является прием антибиотиков.
Вакцинация является важным компонентом профилактики Hib-инфекции.
Рекомендованы такие медикаментозные средства:
- антибиотики (например, азитромицин, цефотаксим, цефтриаксон, цефуроксим, ампициллин, амоксициллин, клавулановая кислота, хлорамфеникол, эритромицин, меропенем, рифампицин);
- глюкокортикоиды (например, дексаметазон).
Основные хирургические процедуры:
- интубация трахеи или трахеостомия (с целью обеспечения проходимости дыхательных путей при эпиглоттите);
- бронхоскопия.
Почему так важно распознать сколиоз у детей на ранних стадиях?
4 категории людей, которым грозят серьезные осложнения при гриппе
Почему петрушка должна присутствовать в рационе каждого человека?
5 причин никогда не употреблять полуфабрикаты и замороженные продукты
Почему борода и усы увеличивают риск заразиться коронавирусом?

Что поможет эффективно сбросить лишний вес

Зачем человеку с сахарным диабетом сельдерей

Второе мнение в медицине, консультации в Германии
Пневмоцистная пневмония относится к атипичным формам воспаления лёгких. Её причиной является инфицирование дыхательных путей пневмоцистами. В Юсуповской больнице пульмонологи применяют инновационные методы идентификации возбудителя пневмонии. Пациентам выполняют рентгенологическое исследование. На рентгенограммах врачи определяют неспецифические признаки пневмоцистной пневмонии.
Пациентов с пневмоцистной пневмонией помещают в отдельные палаты. Их обеспечивают индивидуальными средствами гигиены, диетическим питанием. Для лечения пациентов терапевты применяют новые препараты, воздействующие на пневмоцисты и не обладающие побочными эффектами. Медицинский персонал клиники терапии внимательно относится к пожеланиям пациентов.

Причины пневмоцистной пневмонии
Пневмоцистную пневмонию вызывают простейшие микроорганизмы – пневмоцисты. Заболевание передаётся воздушно-капельным или воздушно-пылевым путём. Механизм заражения – аэрогенный. Возбудитель также может попадать от матери к плоду через плаценту. Воспаление лёгких развивается у пациентов с выраженным иммунодефицитом.
Группами риска развития пневмоцистной пневмонии являются следующие категории населения:
- люди преклонного возраста, находящиеся в домах престарелых;
- дети воспитанники домов-интернатов;
- пациенты с заболеваниями крови;
- онкологические больные, получающие иммунодепрессанты;
- больные ВИЧ-инфекцией, туберкулёзом, цитомегаловирусной инфекцией;
- пациенты, получающие кортикостероидные гормоны.
В связи с тем, что после перенесенной инфекции иммунитет не стойкий, возможны повторные случаи заболевания. У лиц с иммунодефицитом, перенесших пневмоцистную пневмонию, в 10% случаев заболевание повторяется, а у пациентов с ВИЧ-инфекцией в стадии СПИДа рецидивы воспаления лёгких диагностируются в каждом четвёртом случае.
Пневмоцисты попадают в организм человека через верхние дыхательные пути. Они оказываются в просвете мелких бронхов и альвеол, где активно размножаются. В этот период заболевания просвет мелких бронхов и альвеол практически полностью заполняется слизью. Это приводит к развитию выраженной дыхательной недостаточности.
При размножении микроорганизмов образуются продукты обмена. Они попадают в кровь и вызывают образование специфических антител. В очаг воспаления подтягиваются фагоциты. Происходит воспалительная инфильтрация стенок альвеол лёгких и нарушение газообмена, что является второй причиной дыхательной недостаточности. При прогрессировании патологического процесса развивается фиброз лёгких, осложнениями которого является эмфизема и пневмоторакс.
Симптомы пневмоцистной пневмонии
Инкубационный период при пневмоцистной пневмонии от одной недели до 10 дней. Вначале развиваются признаки острого респираторного заболевания, ларингита, может обостряться хронический бронхит. В развитии пневмоцистной пневмонии выделяют 3 стадии: отёчная, ателектатическая и эмфизематозная.
Первая стадия заболевания длится от 7 до10 дней. Температура может быть нормальной или субфебрильной. Пациентов беспокоит слабость, усиление утомляемости, снижение работоспособности и аппетита, может снижаться масса тела. Кашель редкий с трудно отделяемой вязкой мокротой. При аускультации лёгких выслушивается жёсткое дыхание, хрипов нет. Во время перкуссии определяется укорочение перкуторного звука в межлопаточной области.
Ателектатическая стадия пневмоцистной пневмонии длится до 4 недель. У пациентов появляется и нарастает одышка с участием вспомогательной мускулатуры, появляется синюшный оттенок кожных покровов. Может развиться лёгочно-сердечная недостаточность. Кашель становится частым и навязчивым, мокрота прозрачная, густая, трудно отходит. Во время аускультации определяются мелкопузырчатые и среднепузырчатые хрипы. Перкуторный звук укорочен в межлопаточных областях, реже над большими очагами, нарастает звук в передне-верхних отделах лёгких.
Третья, эмфизематозная стадия пневмонии продолжается от 1 до 3 недель. Самочувствие пациента улучшается, кашель уменьшается, одышка проходит. Длительно сохраняются сухие хрипы при аускультации и коробочный звук при перкуссии лёгких.
Пневмоцистная пневмония у ВИЧ-инфицированных относится к ведущим оппортунистическим заболеваниям. Она проявляется выраженным интоксикационным синдромом. Имеет склонность к затяжному и хроническому течению. В связи с сочетанным характером бактериальных поражений диагностика затруднена.
Диагностика пневмоцистной пневмонии
Для того чтобы заподозрить пневмоцистную пневмонию, пульмонологи Юсуповской больницы выясняют у пациента, не был ли он в контакте с больным пневмоцистозом, не относится ли к группе риска по ВИЧ-инфекции, не принимает ли лекарственные препараты, вызывающие иммунодефицит. Для постановки окончательного диагноза проводят следующее обследование:
- общий анализ крови, в котором определяют увеличение количества лейкоцитов до20-30×10 9 /л, лимфоцитов, моноцитов, снижение гемоглобина и увеличение скорости оседания эритроцитов;
- паразитологические исследования, направленные на выявление пневмоцист в очаге поражения (окрашивание мазка мокроты по Романовскому-Гимзе);
- серологические исследования на выявление антител к пневмоцистам в крови (иммунофлуоресцентный анализ);
- полимеразную цепную реакцию с целью определения антигенов в мокроте, бронхоальвеолярном лаваже, биопсийном материале.
Рентгенография позволяет выявить признаки пневмоцистной пневмонии. В первую стадию заболевания отмечается усиление легочного рисунка, во вторую стадию появляются очаговые тени, чередующиеся с участками повышенной прозрачности и усилением сосудистого рисунка.
Лечение пневмоцистной пневмонии
Пациентов с выраженной клинической картиной заболевания госпитализируют в клинику терапии. Пациентам проводят терапию, направленную на уничтожение пневмоцист в организме. Им назначают пентамидин внутримышечно 1 раз в сутки в течение 10-14 дней, фуразолидон, бисептол. В схему лечения пневмоцистной пневмонии у ВИЧ-инфицированных включают антиретровирусные препараты.
Патогенетическое и симптоматическое лечение пневмоцистной пневмонии включает:
- противовоспалительные препараты;
- муколитики;
- отхаркивающие средства;
- препараты, облегчающие отхождение мокроты.
У ВИЧ-инфицированных пациентов первичная и вторичная профилактика пневмоцистной пневмонии проводится бисептолом.
В Юсуповской больнице работают кандидаты и доктора медицинских наук, врачи высшей категории, имеющие опыт лечения больных пневмоцистной пневмонией. Все тяжёлые случаи заболевания обсуждаются на заседании экспертного Совета с их участием. Запишитесь на приём к пульмонологу, позвонив по телефону.
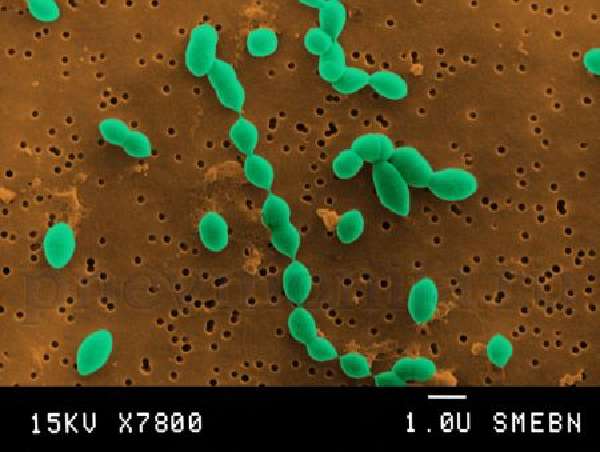
Пневмококковая бактерия под микроскопом.
Этиология и клиническая картина крупозного воспаления
Пневмококки – представители микрофлоры верхних дыхательных путей человека. При попадании в низлежащие респираторные отделы вызывают их воспаление даже при малейшем снижении защитных механизмов.
Микроорганизмы представляют собой неподвижные анаэробные округлые клетки, диплококки, допускающие рост короткими цепочками. Резистентны к некоторым видам антибиотиков. Являются источником заболевания пневмонией более чем в 30% выявленных случаев.
Пневмококковая пневмония – преимущественно воспаление одного или двух сегментов, реже — лобарное. Чаще поражается верхняя доля правого лёгкого и нижняя доля левого лёгкого.
Характерно два наиболее распространённых пути заражения: эндогенный — пневмония чаще возникает как вторичная инфекция на фоне ОРВИ, бронхита и воздушно-капельный – массовая передача возбудителя во время эпидемии. Отмечены случаи внутриутробного инфицирования плода.
Общие признаки заболевания
Пневмония начинается остро с симптомов нарастающей слабости и интоксикации вплоть до угнетения сознания.
- Общее состояние: озноб, резкая слабость;
- Со стороны нервной системы: головные боли, бессонница;
- Со стороны желудочно-кишечного тракта: аппетит отсутствует, метеоризм, возможна рвота, язык обложен белым налётом;
- Кожные покровы: гиперемия лица на стороне воспаления, кожа влажная. Герпетические высыпания в области губ, носа. В период развития пневмонии — акроцианоз.
- Дыхание частое, поверхностное. Одышка. Поражённая сторона отстаёт при дыхании, межреберья сглажены. У детей выдох сопровождается стоном.
- Со стороны сердечно-сосудистой системы: тахикардия до 125 сокращений в минуту, пульс не ровный, слабого наполнения, давление снижено.
Быстро развивается лихорадка до 39-40 градусов С. Снижение температуры происходит в течение суток критически с развитием гипотонии, вплоть до коллапса и отёка лёгкого. Характерен псевдокризис. При своевременном начале лечения состояние более благоприятное, литическое, температура снижается в течение 1-2 дней.

Вовлечение плевры — боли.
В фазе разрешения пневмонии мокрота слизисто-гнойная, отходит легко.
Диагностическая картина
Начало развития пневмонии характеризуется притупленно-тимпаническим звуком над зоной поражения. С развитием процесса – тупой звук, без бедренной (абсолютной) тупости.
В фазе разрешения определяется притупленно-тимпанический звук. При центральной и верхнедолевой формах пневмонии диагностика на основании физикальных признаков затруднена из-за глубины расположения очага инфильтрации.
В стадии гиперемии на высоте вдоха прослушиваются хрипы. Голосовое дрожание и бронхофония не выражены. Дыхание ослаблено. Наиболее отчётливая аускультация в фазе серого и красного опеченения: дыхание бронхиальное, голосовое дрожание и бронхофония усилены, рассеянные сухие хрипы, крепитация отсутствует.
В фазе рассасывания экссудата определяются разнокалиберные влажные хрипы, крепитации нет, бронхиальное дыхание слабеет.

Признаки воспаления и интоксикации: лейкоцитоз, увеличение количества сегментоядерных и палочкоядерных клеток при уменьшении лимфоцитов, токсигенная зернистость нейтрофилов. Количество моноцитов увеличено. Эозинопения. СОЭ ускорена. Тромбоцитопения. Атипичные формы крупозной пневмонии протекают с лейкопенией.
Уменьшается содержание общего белка в сыворотке крови, в основном за счёт альбумина. Резкий сдвиг альбуминно-глобулинового коэффициента. Значительно увеличен фибриноген. Содержание мочевины и глюкозы на пике пневмонии увеличено.
Возрастает удельный вес мочи. Появляется белок, цилиндрурия, гематурия. Возможно появление желчных пигментов.
Рентгеновская картина начала пневмонии не выражена, определяется усиление легочного рисунка, диффузное затемнение без чётких границ. В развитие пневмонии – однородная инфильтрация без очагов деструкции в проекции поражённого участка. Корень лёгкого расширен, не структурирован.
Стадия регресса рентгенологически определяется уменьшением интенсивности тени, что говорит о рассасывании инфильтрата. Усиление легочного рисунка и признаки уплотнения плевры сохранены. Нормализация картины происходит ориентировочно через 30 дней.
Кто входит в группу риска
Группы риска пневмококковой пневмонии:
- Лица в возрасте старше 65 лет, особая группа риска – проживающие в домах престарелых, находящиеся в отделениях круглосуточного пребывания, имеющие заболевания сердечно-сосудистой системы;
- Дети, особая группа риска – организованные дети, посещающие детские дошкольные учреждения, склонные к частым ОРЗ;
- Все иммунокомпрометированные;
- Лица с проведенной аспленией;
- Подвергающиеся систематически переохлаждению, психическому перенапряжению, испытывающие дефицит питания;
- Лица постоянно находящиеся в тесном коллективе: военнослужащие, заключённые.
Профилактика и лечение пневмококковой пневмонии
- Неспецифическая профилактика:
- соблюдение правил здорового образа жизни;
- отказ от вредных привычек;
- соблюдение правил рационального питания;
- закаливание;
- адекватное и своевременное лечение вирусных инфекций;
- санация носительства пневмококковой инфекции.
- Специфическая профилактика: вакцинация пневмококковой вакциной, показавшей хорошие клинические результаты. Вводится вакцина однократно. Ревакцинируются группы повышенного риска.
- Своевременное антибактериальное лечение препаратами, обладающими анти-пневмококковой активностью. В зависимости от тяжести течения приём назначают периорально, внутримышечно, внутривенно. Возможно проведение ступенчатой терапии.
- Детоксикационная терапия;
- Муколитики;
- Бронхолитики;
- Анальгетики;
- Оксигенотерапия;
- Иммунокорректоры;
- Физическое лечение УВЧ, ЛФК, ингаляции.
Возможные осложнения и прогноз
Затяжное течение пневмонии наблюдается у 40% пациентов, что зависит от возраста, состояния организма, патогенности возбудителя, локализации процесса, успешности терапии. При адекватном лечении начало рассасывания экссудата наступает на 7-8 день.
Возможные осложнения: плеврит, абсцедирование. Менингит, бактериемия, перикардит возникают значительно реже.
У молодых людей грамотное лечение обеспечивает положительный исход заболевания. Высокая степень риска сохраняется у пожилых, отягощённых сопутствующими патологиями, а так же при развитии атипичного течения пневмонии.
Пневмококковая пневмония – этиологическая разновидность бактериальной пневмонии, вызываемая Streptococcus pneumoniae (пневмококком). В клинике пневмококковой пневмонии доминируют лихорадочно-интоксикационный (выраженная слабость, анорексия, фебрильная температура, ознобы) и бронхолегочный (кашель с мокротой, одышка, боль в боку) синдромы. Установлению диагноза способствует всесторонняя оценка физикальных, рентгенологических, лабораторных данных. Антибиотиками первого ряда для лечения пневмококковой пневмонии служат пенициллины, цефалоспорины, макролиды; дополнительно проводится дезинтоксикация, оксигенотерапия, иммунокоррекция, физиотерапия.
МКБ-10
Общие сведения
Пневмококковая пневмония – форма пневмококковой инфекции, протекающая в виде очаговой бронхопневмонии или крупозной плевропневмонии. Пневмонии пневмококковой этиологии лидируют в структуре бактериальных пневмоний. Считается, что S. Pneumoniae вызывает около 30% внегоспитальных и 5% внутрибольничных пневмоний. Наибольшая заболеваемость отмечается среди детей до 5 лет и взрослых старше 60 лет. Примерно в четверти случаев пневмококковые пневмонии протекают с тяжелыми легочными (плеврит, абсцесс легких, эмпиема плевры) и внелегочными (перикардит, артрит, сепсис) осложнениями.
До начала эры пенициллина летальность от пневмококковой пневмонии превышала 80%, в настоящее время благодаря вакцинации и антибиотикотерапии этот показатель существенно снизился. Тем не менее, уровни заболеваемости, осложненного течения и смертности остаются высокими, что обусловливает повышенную настороженность специалистов в области педиатрии и пульмонологии в отношении пневмококковой пневмонии.
Причины пневмококковой пневмонии
Streptococcus pneumoniae, возбудитель пневмококковой пневмонии, относится к грамположительным диплококкам. Бактерия окружена полисахаридной капсулой, которая служит фактором, определяющим вирулентность и патогенность пневмококка, его способность формировать антибиотикорезистентность. Учитывая строение и антигенные свойства полисахаридной капсулы, выделяют свыше 90 серотипов S.pneumoniae, 20 из которых вызывают наиболее тяжелые, инвазивные формы пневмококковой инфекции (менингит, пневмонию, септицемию).
Пневмококк является представителем условно-патогенной носоглоточной микрофлоры человека. Бактерионосительство S.pneumoniae встречается у 10-25% здоровых людей. Резервуаром и распространителем возбудителя служит бактерионоситель или больной пневмококковой инфекцией. Заражение может происходить несколькими путями:
- воздушно-капельным - при вдыхании распыленных в воздухе частиц слизи, содержащих возбудителя
- аспирационным – при попадании секрета носоглотки в нижние дыхательные пути
- гематогенным – из внелегочных очагов пневмококковой инфекции.
Категорию риска, наиболее восприимчивую к пневмококковой пневмонии, составляют дети до 2-х лет, пожилые люди в возрасте старше 65 лет, иммунокомпрометированные пациенты, лица с аспленией, страдающие алкоголизмом и табачной зависимостью. Факторами, повышающими вероятность заболеваемости, служат переохлаждение, дефицит питания, гиповитаминозы, частые ОРВИ, пребывание и тесные контакты в коллективе (в детском саду, стационаре, доме престарелых и т. д.). До 50% пневмококковых пневмоний возникает во время пандемии гриппа, поскольку гриппозный вирус облегчает адгезию и колонизацию пневмококком слизистой бронхов.
Развитие пневмококковой пневмонии протекает со сменой четырех патоморфологических фаз. В первую (фазу микробного отека) длительностью 12-72 часа наблюдается усиление кровенаполнения сосудов с выходом экссудата в просвет альвеол. В серозной жидкости определяются пневмококки. Вторая фаза пневмонии (красного опеченения) характеризуется появлением в экссудате фибриногена и эритроцитов. Пораженная ткань легкого становится плотной, безвоздушной, напоминающей по консистенции и цвету ткань печени. Этот период длится 1-3 суток. Следующая фаза (серого опеченения) продолжительностью 2-6 суток протекает с преобладанием в экссудате лейкоцитов, за счет чего легкое приобретает серовато-желтый цвет. В последний период (фазу разрешения) начинается обратное развитие изменений: рассасывание экссудата, растворение фибрина, восстановление воздушности легкого. Длительность этого периода определяется выраженностью воспалительного процесса, реактивностью макроорганизма, правильностью терапии.
Симптомы пневмококковой пневмонии
Клиническая картина пневмококковой пневмонии складывается из ряда синдромов, присущих острой пневмонии в целом: интоксикационного, общевоспалительного, бронхолегочного и плеврального. Воспаление легких, обусловленное пневмококковой инфекцией, обычно протекает в одном из двух вариантов: в виде крупозной пневмонии (лобарной пневмонии, плевропневмонии) или очаговой пневмонии (дольковой пневмонии, бронхопневмонии).
Началу очаговой пневмококковой пневмонии, как правило, предшествует эпизод ОРВИ. Сохраняется общая слабость, высокая утомляемость, сильная потливость. Симптоматика в целом аналогична крупозной плевропневмонии, но выражена слабее. Лихорадка менее высока и продолжительна, кашель умеренный и не столь болезненный. Течение очаговой пневмонии обычно среднетяжелое, осложнения возникают сравнительно редко. Однако бронхопневмония более склонна к затяжному течению – нередко инфильтративные изменения в легких сохраняются дольше одного месяца.
Диагностика пневмококковой пневмонии
Для пневмококковой пневмонии характерны определенные физикальные данные, которые изменяются в соответствии с патоморфологической фазой заболевания. На стадии экссудации определяется притупление перкуторного звука, жесткое дыхание, сухие хрипы, начальная крепитация. В стадии опеченения появляется бронхофония, выслушивается шум трения плевры. Для стадии разрешения типичны разнокалиберные влажные хрипы, звучная крепитация, жесткое дыхание, переходящее в везикулярное.
Рентгенологическое исследование (рентгенография легких в двух проекциях) позволяет визуализировать пневмоническую инфильтрацию легочной ткани (в виде интенсивного затемнения доли или очаговой тени), определить наличие плеврального выпота. С целью дифференциальной диагностики с раком легкого, туберкулезом, ателектазом применяется линейная и компьютерная томография (КТ легких).
При пневмококковой пневмонии ярко выражены изменения в анализах периферической крови. Типичен нейтрофильный лейкоцитоз, резкий сдвиг формулы влево, повышение СОЭ. При биохимическом исследовании крови на активность воспалительной реакции указывает положительный СРБ, повышение сиаловых кислот, фибриногена, гаптоглобина, γ-глобулинов.
Этиологическая верификация пневмококковой пневмонии осуществляется с помощью микроскопического исследования мокроты: в препаратах, окрашенных по Грамму, определяются скопления пневмококков. Также проводится бактериологический посев мокроты, серологические реакции (титры противопневмококковых Ат в парных сыворотках крови нарастают на 10-14 день заболевания).
Лечение пневмококковой пневмонии
Современный подход к лечению пневмококковой пневмонии складывается из базисной, этиотропной, патогенетической и симптоматической терапии. Госпитализация в стационар осуществляется по клиническим показаниям (дети первого года жизни, пожилые пациенты, лица с хроническими сопутствующими заболеваниями). На период лихорадки назначается постельный режим, рекомендуется полноценная, сбалансированная по калоражу диета, употребление достаточного количества жидкости.
Этиотропная терапия пневмококковой пневмонии заключается в применении антибактериальных препаратов, обладающих наибольшей активностью в отношении S.pneumoniae. Прежде всего, это ингибиторозащищенные пенициллины (амоксициллин, ампициллин), цефалоспорины второго-третьего поколения (цефтриаксон, цефотаксим), макролиды (джозамицин, спирамицин), карбапенемы (имипенем, меропенем). Для воздействия на антибиотикорезистентные штаммы пневмококка применяется ванкомицин.
Патогенетический подход к лечению пневмококковой пневмонии основан на проведении дезинтоксикационной терапии, использовании бронхолитиков, кардиопротекторов, противовоспалительных и мочегонных средства. Симптоматическая терапия подразумевает прием жаропонижающих, противокашлевых, отхаркивающих препаратов, проведение отвлекающей и местной терапии (ингаляции, орошение зева антисептическими растворами). В фазе разрешения к медикаментозному лечению добавляются реабилитационные мероприятия: дыхательная гимнастика, физиотерапия, массаж грудной клетки, витаминотерапия. Общая продолжительность лечения пневмококковой пневмонии должна составлять не менее 3-х недель с динамическим рентген-контролем.
Прогноз и профилактика пневмококковой пневмонии
Пневмококковые пневмонии средней тяжести, как правило, протекают благоприятно и разрешаются в сроки от двух до четырех недель. Тяжелые формы инфекции наблюдаются у детей младшего возраста, лиц с тяжелыми интеркуррентными заболеваниями и могут закончиться летально в связи с присоединением различных легочных и внелегочных осложнений.
В целях снижения уровня заболеваемости и неблагоприятных исходов в национальный календарь профилактических прививок с 2014 года включена обязательная вакцинация против пневмококковой инфекции. Кроме выработки специфического иммунитета, вакцинация позволяет санировать верхние дыхательные пути от колонизации пневмококком и снизить число бактерионосителей. Неспецифическая профилактика пневмококковой пневмонии складывается из изоляции больных, повышения общей сопротивляемости инфекциям, своевременного лечения ОРВИ.
Читайте также:


