Отогенные внутричерепные осложнения сепсис
Проникновение инфекции в полость черепа чаще всего происходит вследствие разрушения костных стенок, отделяющих полость черепа от полостей среднего уха. Мастоидит, хронический гнойный эпитимпанит служат основными причинами таких осложнений. К ним относятся отогенный менингит, суб- и эпидуральный абсцессы, абсцесс головного мозга, мозжечка, сепсис.
Разрушение крыши барабанной полости, пещеры открывает путь для инфекции. Тяжесть симптомов зависит от распространенности процесса в оболочках мозга. Симптомы:
1) сильная головная боль разлитого характера на фоне гнойного среднего отита;
2) рвота без предшествующей тошноты в связи с повышением внутричерепного давления;
3) положительный симптом ригидности мышц затылка.
4) типичное положение больного в постели - на боку, запрокинув голову назад, ноги согнуты.
5) положительный симптом Кернига (ногу больного, лежащего на спине, сгибают в тазобедренном и коленном суставе под прямым углом, а затем стараются выпрямить ногу в коленном суставе, разгибание удаётся с трудом);
6) положительный симптом Брудзинского верхний (проверяют ригидность мышц затылка: приподнимая голову больного, лежащего на спине, замечают непроизвольное сгибание ног больного в коленях);
7) данные спинномозговой пункции. При менингите жидкость мутная. Повышенное количество лейкоцитов и белка.
Лечение. Срочное хирургическое вмешательство на среднем ухе с обнажением мозговых оболочек задней и средней черепных ямок, санация гнойного очага. Если менингит возник на фоне мастоидита, то операция выполняется в объёме расширенной антромастоидотомии, при хроническом гнойном среднем отите - расширенной радикальной операцию на среднем ухе. Понятие расширенная означает обнажение мозговых оболочек задней и средней черепных ямок, стенки сигмовидного синуса. Дополнительно осуществляется активная антибиотикотерапия, интенсивная терапия, дезинтоксикация.
Эпитимпанит служит причиной возникновения абсцесса мозга и мозжечка в 70% случаев. Распространение гнойного процесса происходит контактным путем вследствие разрушения костных стенок, отделяющих среднее ухо от средней и задней черепной ямок. Возможен и сосудистый путь проникновения инфекции - в белое вещество мозга. Начало развития абсцесса мозга состоит из реакции сосудов белого вещества под влиянием гнойной флоры, что приводит к поражению их стенок. В дальнейшем происходит тромбоз и развивается ишемический очаг вещества мозга. Гной, заполняющий полость абсцесса, может быть густым, грязно-коричневой или желто-зеленой окраски, с крайне неприятным запахом. Чаще абсцесс развивается в височной доле и полушариях мозжечка. Диагностика абсцесса мозга может вызывать затруднения в первых стадиях развития, маскируясь симптомами хронического гнойного среднего отита или мастоидита.
Клиника. Симптомы делятся на:
1) общие, 2) общемозговые, 3) очаговые.
Диагностика – пункция, КТ, МРТ.
Для абсцесса мозжечка характерны сильнейшая головная боль, чаще в области затылка. Отмечаются адиадохокинез на стороне поражения, грубый нистагм, направленный также в сторону поражения, промахивание одной рукой, соответствующей стороне поражения.
Лечение. Хирургическое лечение состоит из санации гнойного очага в среднем ухе (расширенная мастоидотомии или расширенная радикальная операция) и пунктировании вещества мозга в поисках абсцессов. Когда абсцесс обнаружен, то проводят вскрытие его полости, опорожнение, устанавливают дренаж, позволяющий оттекать гнойному содержимому. Проводится интенсивное общее лечение с привлечением невропатологов, нейрохирургов, терапевтов.
Отогенный сепсис. Сепсис является общим инфекционным заболеванием с реакцией организма на постоянную или периодическую инфекцию крови различными микроорганизмами и их токсинами, которая не сопровождается какими-либо специфическими процессами ни в воротах инфекции, ни в организме вообще. Для возникновения сепсиса необходимо существование гнойного очага, из которого в кровь постоянно или периодически поступают микроорганизмы или продукты их жизнедеятельности - токсины.
Отогенный сепсис является следствием гнойного процесса в среднем ухе, сопровождающегося повреждением стенки сигмовидного синуса. Вначале развивается перифлебит, затем - флебит, т. е. воспаление стенки сигмовидного синуса, на фоне которого начинает образовываться сначала пристеночный, а затем облитерирующий тромб. Нагноение тромба служит источником для поступления в венозный ток крови микроорганизмов и их токсинов, развивается клиническая картина сепсиса. Выделяют две формы сепсиса: септицемию и септикопиемию. Во втором случае имеет место возникновение гнойных метастазов в отдаленных органах.
Клиническая картина состоит из общих и местных симптомов. Если на фоне мастоидита или хронического гнойного эпитимпанита у больного возникает озноб, длящийся 15-45 мин, происходит изменение температурной кривой в течение суток, температура тела меняется на 4-5°С, появляется проливной обильный пот, то следует думать о возможности отогенного сепсиса. Кожа у больных бывает бледной, позже желтоватой. Сепсис характеризуется распадом эритроцитов, угнетением деятельности костного мозга, выраженным лейкоцитозом. Для отогенного сепсиса бывает типичным возникновение метастазов: из ярёмной вены инфицированные микроэмболы поступают в полую вену, правое предсердие, правый желудочек и по легочной артерии достигают мелких артерий в легких.
Лечение. При первых признаках сепсиса показано срочное хирургическое вмешательство на среднем ухе, сигмовидном синусе, иногда и на яремной вене для извлечения нагноившегося тромба. Проводится мощная антибактериальная и дезинтоксикационная терапия.
Арахноидит. Арахноидит - патологический процесс в паутинной оболочке, выражающийся в её утолщении и проявляющийся фиброзной, адгезивной, кистозной формами. Он может возникать на почве острого или хронического гнойного среднего отита, при лабиринтите, петрозите, синустромбозе, гнойном менингите или абсцессе мозга. Течение арахноидита может быть острым, подострым и хроническим.
Острая форма арахноидита характеризуется симптомами повышения внутричерепного давления (резкая головная боль, в области затылка, тошнота, рвота, головокружение, брадикардия).
При подостром течении в неврологическом статусе на первый план выступают симптомы поражения задней черепной ямки, чаще в мосто-мозжечковом пространстве. Отмечаются парезы черепных нервов (V, VI, VII, VIII). Может наблюдаться неустойчивость в позе Ромберга с отклонением или падением в сторону пораженного уха, шаткой походкой, нарушениями указательной и пальце-носовой проб, адиадохокинезом, спонтанным нистагмом. В ликворе редко отмечается умеренный плеоцитоз или повышение содержания белка.
Лечение. Хирургическое удаление очага в височной кости (санирующая операция на ухе). Для консервативного лечения арахноидита антибиотики, витамины, противовоспалительные препараты.
Лабиринтит - Воспалительный процесс во внутреннем ухе. Инфекция проникает во внутреннее ухо путём интоксикации гнойным содержимым среднего уха и разрыва мембран в области окон лабиринта (при остром процессе), при разрушении стенок полукружных каналов кариозным процессом, холестеатомой (при хроническом процессе). Лабиринтит может быть ограниченным и разлитым, серозными гнойным. Типичными признаками поражения лабиринтита служат головокружение, которое испытывает больной в покое или при движении, расстройство походки, приступы тошноты, рвоты.
Для ограниченного лабиринтита типично наличие фистульного симптома во время очистки уха или промывания. Больной вдруг испытывает головокружение и его отбрасывает в сторону. При диффузном лабиринтите больной испытывает сильнейшее головокружение, которое может длиться несколько часов, сопровождаться изнуряющей рвотой.
1) спонтанный нистагм, сначала направленный в сторону пораженного уха (в дальнейшем, после угнетения или гибели рецепторов в этом ухе, нистагм изменяет свое направление и его быстрый компонент будет направлен в сторону здорового уха);
2) промахивание обеими руками при проведении пальценосовой пробы в сторону медленного компонента нистагма, т. е. в здоровую сторону;
3) в позе Ромберга больной отклоняется в сторону противоположную направлению нистагма.
Лечение. Показана операция на среднем ухе для санации гнойного очага, интенсивная противовоспалительная терапия (антибиотики, сульфаниламиды), дегидратационная терапия.
Тромбоз сигмовидного синуса. Проникновение инфекции из среднего уха на сосцевидный отросток, холестеатома могут вызвать воспаление стенки сигмовидного синуса, образование перисинуозного абсцесса. Затем микробы и токсины проникают через стенку синуса, и в нем образуется вначале пристеночный, а затем обтурирующий тромб. Тромб может распространиться и в яремную вену. Гнойное расплавление тромба приводит к тяжелому общему септическому заболеванию, характерны следующие признаки: неожиданные ознобы с сильным потоотделением и резкие скачкообразные повышения температуры с последующим падением, часто до нормальных цифр; головные боли; болезненность по ходу внутренней яремной вены; болезненность даже при легком нажиме в точке, соответствующей приблизительно середине заднего края сосцевидного отростка. Если после снижения температуры при остром среднем отите она вдруг вновь начинает повышаться, появляются ознобы, возникает вероятность развития внутричерепного осложнения.
Различные формы отогенных внутричерепных осложнений относятся к тяжелым, опасным для жизни заболеваниям и могут развиваться как осложнения острого или хронического гнойного среднего отита. Среди больных с воспалительными заболеваниями уха, госпитализированными в ЛОР-стационар, различные формы внутричерепных осложнений выявляются примерно у 3,5-4%. При хроническом гнойном среднем отите внутричерепные осложнения встречаются почти в 10 раз чаще, чем при остром. Несмотря на совершенствование методов их диагностики и лечения, летальность при внутричерепных осложнениях остается достаточно высокой и в значительной степени зависит от характера осложнения и своевременно начатого лечения. В структуре летальности в оториноларингологических клиниках эти больные до сих пор занимают первое место.
Среди основных видов отогенных внутричерепных осложнений чаще других встречается менингит, на втором месте - абсцессы мозга и мозжечка, на третьем - синустромбоз и отогенный сепсис. Самое частое осложнение в раннем и младшем детском возрасте - менингоэнцефалит. В ряде случаев интракраниальные воспалительные процессы развиваются при остром гриппозном среднем отите.
Этиологическим фактором при отогенных внутричерепных осложнениях являются различные возбудители, при этом ведущую роль играют стрептококки и стафилококки, реже пневмококки. Нередко обнаруживаются анаэробы, грибковая флора, а также условно-патогенные микроорганизмы и сапрофиты кишечника, слизистых оболочек верхних дыхательных путей и кожи, определенную роль играет также микоплазма. Вирулентность инфекции имеет существенное значение в возникновении того или иного вида отогенного осложнения, однако в их развитии важнейшую роль играет также реактивность организма в целом.
Пути проникновения инфекции из среднего уха в полость черепа различны, при этом существенную роль играют анатомо-топографические особенности данной области. Практическое значение имеют следующие основные пути:
Чаще всего инфекция распространяется в полость черепа контактным путем (per continuetatem) или по продолжению (рис. 5.56 а, б). Разрушение кариозным или холестеатомным процессом верхней стенки барабанной полости или пещеры сосцевидного отростка чаще бывает у больных хроническим гнойным средним отитом и приводит к проникновению инфекции в среднюю черепную ямку.
Распространение процесса к стенке сигмовидного синуса приводит к развитию воспаления в задней черепной ямке. Распространение воспаления на мозговые оболочки, венозные пазухи и вещество мозга контактным путем происходит обычно через пораженную кариесом или разрушенную холестеатомой кость, при этом можно выделить определенные этапы распространения инфекции.
Последовательность формирования осложнений часто бывает иной. Большое значение в распространении инфекции в заднюю и среднюю черепные ямки имеют так называемые угловые клетки, располагающиеся между средней черепной ямкой и сигмовидной бороздой.
Гематогенный (метастатический) путь возникновения внутричерепных осложнений чаще бывает у больных острым гнойным средним отитом. Инфекция при этом распространяется в глубинные отделы мозга, возможно развитие абсцесса на противоположной по отношению к больному уху стороне.
Возможно также распространение инфекции по преформированным путям. К последним относятся костные канальцы кровеносных и лимфатических сосудов, периваскулярные пространства внутреннего слухового прохода, водопроводы преддверия и улитки. Значительная часть лабиринта и стенка костного канала лицевого нерва прилежат к барабанной полости, это делает возможным распространение воспалительного процесса из нее на лабиринт и лицевой нерв. Из лабиринта инфекция сравнительно легко по ходу сосудисто-нервного пучка через внутренний слуховой проход может проникнуть в заднюю черепную ямку. Возможно также распространение инфекции из лабиринта через водопровод преддверия, заканчивающийся эндолимфатическим мешком: при его нагноении на задней поверхности пирамиды развивается интрадуральныи абсцесс и возможно дальнейшее распространение инфекции на мозжечок. Наконец, инфекция может проникнуть в полость черепа по водопроводу улитки, через который перилимфатическое пространство лабиринта сообщается с субарахноидальным пространством. Водопровод улитки открывается на нижней грани пирамиды непосредственно у ее задненижнего края. Если инфекция распространяется в полость черепа гематогенно или по преформированным путям, то прилежащие к твердой мозговой оболочке костные стенки среднего уха могут быть не поражены кариесом.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Отогенные внутричерепные осложнения - это осложнения, возникающие в результате проникновения инфекции в полость черепа при гнойном воспалении среднего и внутреннего уха.
Заболевания среднего и внутреннего уха, вызывающие внутричерепные осложнения: острый гнойный средний отит, мастоидит, хронический гнойный мезо- и эпитимпанит, гнойный лабиринтит. При их неблагоприятном течении могут paзвиться ограниченные гнойные процессы в соседних анатомических областях (абсцессы) разлитое воспаление мозговых оболочек (менингит) и вещества головного мозга (энцефалит), а также сепсис.
Общие черты отогенных внутричерепных осложнений:
- однотипные осложнения возникают при гнойных заболеваниях как среднего, так и внутреннего уха;
- особенности анатомического строения височной кости и различных отделов уха обусловливают взаимосвязь воспалительных процессов в среднем и внутреннем ухе;
- все осложнения представляют опасность для жизни больного;
- процессы имеют сходные закономерности развития:
- причины возникновения и особенности протекания данных осложнений являются общими для всех гнойных процессов в организме.
Эпидемиология отогенных внутричерепных осложнений и отогенного сепсиса
В 20-х годах прошлого столетия больные с отогенными внутричерепными осложнениями составляли более 20% общего числа больных, перенёсших операционное вмешательство на ухе.
На первом месте среди внутричерепных отогенных осложнении находится менингит, на втором - абсцессы височной доли головного мозга и мозжечка, на третьем - синустромбоз. Сепсис развивается реже. Самое частое осложнение в детском возрасте - разлитой менингоэнцефалит.
Отогенные внутричерепные осложнения занимают первое место в структуре детальности в оториноларингологических клиниках. По данным оториноларингологической клиники, находящейся в Уинстон-Сейлем (США), в течение 1963-1982 гг. летальность больных с отогенными внутричерепными осложнениями составила 10%. По данным современных отечественных и зарубежных авторов, эта цифра колеблется от 5 до 58%.
Несмотря на доступность новых антимикробных препаратов, смертность при гнойных менингитах продолжает оставаться высокой и составляет 25% среди взрослых пациентов. Особенно высокие показатели смертности у больных с менингитами, вызванными грамотрицательной флорой и золотистым стафилококком.
Профилактика отогенных внутричерепных осложнений и отогенного сепсиса
Профилактика отогенных внутричерепных осложнений заключается и своевременной диагностике острых и хронических заболеваний уха. Действенными мерами профилактики отогенных осложнений являются: выполнение парацентеза барабанной перепонки при остром гнойном среднем отите, а также диспансерное наблюдение больных с хроническим гнойным средним отитом и профилактическая санация уха.
Традиционные методы диагностики (сбор анамнеза, лабораторные исследования, консультации специалистов) в сочетании с новейшими современными методами исследования (зхоэнцефалография, ангиография, КТ и МРТ) позволяют своевременно выявить отогенные внутричерепные осложнения.
В настоящее время выделяют следующие формы отогенных внутричерепных осложнений:
- экстрадуральный абсцесс.
- субдуральный абсцесс;
- гнойный менингит.
- абсцессымозга и мозжечка;
- синусромбоз;
- оттогенный сепсис.
Иногда одна форма осложнений переходит в другую, в ряде случаев может быть сочетание нескольких форм одновременно. Всё зто создает трудности в диагностике и лечении указанных осложнений.
Причины отогенных внутричерепных осложнений и отогенного сепсиса
Микрофлора, высеваемая из первичного источника инфекции, в основном смешанная и непостоянная. Чаще всего преобладает кокковая флора: стафилококки, стрептококки, реже - пневмококки и диплококки, еще реже - протей и синегнойная палочка. Возникновение осложнений и вариант развития воспалительной реакции зависят от вирулентности возбудителя.
Патогенез отогенных внутричерепных осложнений и отогенного сепсиса
Патогенез отогенных внутричерепных осложнений сложен. Кроме вирулентности микрофлоры, огромное значение имеет состояние общей резистентности организма. В конечном итоге, именно их соотношение и определяет направленность и выраженность воспалительной реакции. С одной стороны, чем вирулентней флора, тем тяжелее протекает воспалительный процесс и организму сложнее противостоять его распространению. С другой - бурное прогрессирование воспаления может быть следствием незавершённости становления иммунологических реакций в детском возрасте, а также выраженной реактивности детского организма. Вялое течение воспалительных реакций можно наблюдать у людей преклонного возраста в результате снижения как общей резистентности, так и реактивности организма. Резистентность и реактивность организма детерминированы генетически, но они могут изменяться вследствие переутомления, гиповитаминоза, алиментарной дистрофии, системных заболеваний, интоксикаций, зндокринных нарушений и аллергических реакций.
Распространение инфекции в подоболочечное пространство и в мозг признано сейчас основным и наиболее значимым путём развития внутричерепных отогенных осложнений. Важным препятствием на этом пути являются естественные защитные барьеры организма человека. В ЦНС эта защита представлена: 1) анатомическим и 2) иммунологическим барьерами.
Анатомический барьер служит механическим препятствием для проникновении микробов и включает кости черепа и мозговые оболочки. При нарушении этих анатомических структур в результате распространения гнойного процесса из уха риск развития отогенных внутричерепных осложнений значительно возрастает.
Развитию отогенных внутричерепных осложнений способствуют:
- особенности строения височной кости и расположенных в ней структур среднего и внутреннего уха (обилие складок и карманов слизистой оболочки аттика и ячеистая структура сосцевидного отростка, вентиляция и дренаж которых значительно затрудняются при воспалении):
- остатки миксоидной ткани в барабанной полости у новорождённых;
- персистенция в стенках барабанной полости;
- незаращённая у маленьких детей каменисто-чешуйчатая щель (fissura petrosqumosa);
- костные каналы сосудисто-нервных анастомозов;
- лабиринтные окна;
- водопроводы преддверия и улитки.
Осложнениями острого гнойного среднего отита являются мастоидит и лабиринтит. Лабиринтит может развиться и при хроническом гнойном среднем отите. Прогрессивно разрушая височную кость, гной из сосцевидного отростка может попасть под надкостницу - субпериостальный абсцесс, через верхушку отростка под мышцы шеи и далее в средостение - верхушечный мастоидит, а из аттика и лабиринта в полость черепа - экстрадуральный абсцесс. Если гнойный процесс развивается в области сигмовидного синуса, то возникнет перисинуозный абсцесс. На пути распространения инфекции в полость черепа находится твёрдая мозговая оболочка, которая наряду с гематозннефалическим барьером является серьёзным препятствием для развития внутричерепных осложнений. Тем не менее при воспалении твёрдой мозговой оболочки (dura mater) повышается проницаемость сосудистых стенок и облегчается проникновение инфекции.
Гематоэнцефалический барьер отделяет спинномозговую жидкость и головной мозг от внутрисосудистого содержимого и ограничивает проникновение различных веществ (в том числе и лекарств) и микроорганизмов из крови в спинномозговую жидкость. Гематоэнцефалический барьер обычно разделяется на гематоэнцефалический и гематоликворный барьеры. Анатомически главными составляющими этих барьеров являются эндотелий капилляров головного мозга, эпителий хориоидного сплетения и арахноидальная мембрана. По сравнению с другими капиллярами эндотелий капилляров головного мозга имеет плотные контакты между клетками, которые предотвращают межклеточный транспорт. Дополнительно капилляры головного мозга имеют низкую плотность пиноцитарных пузырьков, обильное количество митохондрий и единственные в своём роде ферменты и транспортные системы.
На фоне воспалительного процесса проницаемость гематоэнцефалического барьера возрастает за счёт разрыва плотных соединений между эндотелиальными клетками и увеличения количества пиноцитарных пузырьков. Вследствие этого облегчается преодоление гематознцефалического барьера микробами. Следует отметить, что большинство антибиотиков плохо проникает через гематоэнцефалический барьер, однако при воспалительном процессе их содержание в спинномозговой жидкости значительно увеличивается.
Реакция иммунной системы в ответ на микробную инвазию включает три компонента: 1) гуморальный ответ. 2) фагоцитарный клеточный ответ и 3) отпет системы комплемента. При нормальных условиях эти защитные реакции в спинномозговой жидкости не протекают. Фактически ЦНС находится в иммунологическом вакууме, который нарушается при интракраниальном проникновении микроорганизмов.
Табличные дефекты в иммунной системе человека могут предрасполагать к распространению инфекции в ЦНС. Эти дефекты включают гипогаммагдобулинемию, асплению, лейкопению, дефицит комплемента, синдром приобретённого иммунодефицита и другие дефекты Т-клеток. Больные с дефектами Ig и комплемента составляют группу риска развития инфекций, вызванных инкапсулированными микроорганизмами (Streptococcus pneumoniae, Neisseria meningitidis и Haemophilus influenzae). Пациенты с нейтропенией являются группой риска для развития бактериальных инфекций (Pseudomonas aeruginosa, Staphylococcus aureus) и инфекций,вызванных патогенными грибами. Наконец, дефекты клеточного иммунитета могут быть причиной инфекций, вызванных внутриклеточными облигатными микроорганизмами (listeria monocytogenes, Mycobacterium tuberculosis, Toxoplasma gondii, Nocardia asteroides, Cryptococcus neoformans и Aspergillus species).
При генерализации процесса вследствие сниженной резистентности и изменённой реактивности организма могут развиться более грозные отогенные внутричерепные осложнении: гнойный менингит, менингоэнцефалит или сепсис. Септическое состояние при остром гнойном отите у детей развивается при поступлении из барабанной полости в кровь бактерий и их токсинов. Способствующие факторы: гиперреактивность и слабость защитных иммунологических реакций детского организма, а также затруднение оттока гноя из барабанной полости. Септическая реакция развивается бурно, но она сравнительно легко обратима. Эта форма сепсиса характеризуется преимущественно септицемией и токсемией. При хроническом отите генерализация инфекции чаще всего развивается после тромбофлебита сигмовидного синуса (реже поражаются луковица ярёмной вены, поперечный, верхний и нижний каменистые синусы). Стадиями данного процесса являются перифлебит, эндофлебит, пристеночный тромбоз, полный тромбоз, инфицирование и распад тромба, септицемия и септикопиемия. Однако тромбоз синусов не всегда ведёт к сепсису. Даже в случае инфицирования возможна организация тромба.
Для каждого гнойного заболевания уха характерен свой путь распространения инфекции, который может состоять из одного или нескольких механизмов (контактного, гематогенного, лимфогенного, лимфолабиринтогенного).
При остром гнойном среднем отите самый частый путь распространения инфекции в полость черепа - через крышу барабанной полости (преимущественно гематогенно). На втором месте стоит путь в лабиринт через окно улитки и кольцевую связку окна преддверия. Возможно гематогенное распространение инфекции в околокаротидное сплетение и оттуда в кавернозный синус, а также через нижнюю стенку барабанной полости в луковицу ярёмной вены.
При мастоидите гной, расплавляя кость, может прорываться через площадку сосцевидного отростка (planum mastoideum) в заушную область, через верхушку сосцевидного отростка под мышцы шеи и через переднюю стенку сосцевидного отростка в наружный слуховой проход. Кроме того, возможно распространение процесса в полость черепа к оболочкам мозга, сигмовидному синусу и мозжечку, а через крышу антрума - к височной доле головного мозга.
При хроническом гнойном эпитимпаните, кроме внутричерепных осложнений, может сформироваться фистула латерального полукружного канала и возникнуть лабиринтит.
При гнойном диффузном лабиринтите инфекция по водопроводу преддверия распространяется в субарахноидальное пространство мостомозжечкого моста, в эндолимфатический мешок, на заднюю поверхность пирамиды височной кости к оболочкам мозга и мозжечку, а также по периневральным путям во внутренний слуховой проход и оттуда к оболочкам и веществу мозга в области мостомозжечкового угла.
Иногда возникают сочетанные осложнении. Ими чаще всего бывают синустромбоз и абсцесс мозжечка, а также менингит и абсцесс мозга. В этом случае уместно говорить об этапности распространения инфекции в полость черепа.
Распространение инфекции за пределы структур среднего и внутреннего уха происходит в основном из-за затруднения оттока гнойного отделяемого из барабанной полости и ячеек сосцевидного отростка в наружный слуховой проход. \Это возникает тогда, когда слуховая труба не справляется с дренажем большого количества патологического отделяемого при отстром гнойном среднем отите, а самопроизвольное прободение барабанной перепонки затруднено. При мастоидите решающую роль играет блок входа в пещеру. Хронический зпитимпанит приводит к ограничению оттока из верхнего этажа барабанной полости в мезотимпанум. Распространение гноя по водопроводам улитки и преддверия в полость черепа при гнойном лабиринтите также происходит на почве воспаления в среднем ухе, связанного с нарушением оттока патологического отделяемого или образованием холестеатомы.
Экстрадуральный и субдуральный абсцессы часто являются случайной находкой но время санирующих операций при мастоидите или хроническом эпитимпаните.
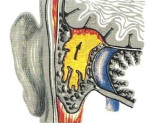
Отогенные внутричерепные осложнения – это совокупное название всех поражений внутричерепных структур, которые возникают на фоне заболеваний среднего или внутреннего уха. Клиническая картина включает синдром системной интоксикации, общую мозговую симптоматику и очаговые проявления поражений коры головного мозга. Диагностика основывается на анамнезе заболевания, физикальном обследовании, результатах спинномозговой пункции, лабораторных тестов, эхоэнцефалографии, КТ и МРТ. Лечение состоит из оперативной санации первичного и метастатического очага инфекции, массивной антибактериальной и симптоматической медикаментозной терапии.
МКБ-10
Общие сведения
Отогенные внутричерепные осложнения (ОВО) в современной практике встречаются относительно редко. Согласно статистическим данным, они обнаруживаются у 2-8% от общего количества пациентов с патологиями уха. Подавляющее большинство больных — люди пожилого возраста, среди этой возрастной группы интракраниальные осложнения диагностируются в 3,5-4 раза чаще. Наиболее распространенная форма внутричерепных осложнений – гнойный менингоэнцефалит, составляющий до 75% от всех случаев. Реже наблюдаются абсцессы головного мозга и мозжечка (от 10 до 13%), экстрадуральный абсцесс (до 7%), тромбоз сигмовидного синуса (до 5%). Более чем у 1/3 пациентов одновременно развивается несколько внутричерепных поражений.

Причины
Отогенные интракраниальные поражения возникают при острых или хронических гнойно-септических заболеваниях уха, в основном – барабанной полости и ее структур. Наиболее часто причиной их развития становятся хронический и острый средний отит, мезотимпанит, эпитимпанит, гнойный лабиринтит. В качестве патогенной микрофлоры выступают комбинации бактерий, среди которых преобладают кокки: стафилококки, стрептококки, несколько реже – пневмококки, диплококки. В некоторых случаях удается выделить синегнойную палочку, протея. Способствовать распространению инфекции за пределы полостей внутреннего или среднего уха могут:
- Снижение реактивности и резистентности организма. Быстрое проникновение микроорганизмов в полость черепа может быть обусловлено отсутствием адекватного иммунного ответа. Иммунодефицит наблюдается при злокачественных опухолях, длительном приеме цитостатиков, сахарном диабете и других системных заболеваниях, СПИДе, генетических аномалиях.
- Неправильное лечение первичных патологий. Длительное течение заболеваний приводит к гнойному расплавлению костных стенок полостей уха и проникновению патогенной флоры внутрь черепно-мозговой коробки. Это возможно как при полном отсутствии соответствующей терапии, так и при назначении неэффективных антибиотиков.
- Особенности строения височной кости. Вероятность инфекционного процесса увеличивается при врожденных аномалиях развития региональных костных структур: дегисценции стенок среднего уха, большом количестве складок или карманов пещеры, каналах сосудисто-нервных анастомозов, открытой каменисто-чешуйчатой щели у младенцев. Также сюда можно отнести ранее перенесенные оперативные вмешательства, тяжелые травмы.
Патогенез
В основе патогенеза лежит проникновение инфекционных агентов и гнойного экссудата в интракраниальную полость одним из четырех путей: контактным, преформированным, лабиринтогенным или гематогенным. В первом случае поражения внутричерепных структур являются результатом разрушения костных стенок кариозным процессом, что встречается при эпитимпаните, фронтите. Распространение инфекции может происходить в следующих направлениях: в среднюю черепную ямку из крыши барабанной полости, в сигмовидный синус или мозжечок из сосцевидного отростка, в заднюю черепную ямку по водопроводам преддверия и улитки, из внутреннего уха к передней ямке и пещеристой пазухе через переднюю стенку среднего уха.
Преформированный путь инфицирования представляет собой проникновение инфекции по периваскулярным и периневральным путям. Лабиринтогенный вариант актуален только для лабиринтитов, заключается в воспалительном поражении водопровода улитки и внутреннего слухового прохода с переходом на подпаутинное пространство задней части черепной полости. Гематогенный и лимфогенный пути наблюдаются при генерализации заболевания, реже – при гнойном расплавлении стенок региональных вен, артерий. Важную роль играет угнетение фагоцитоза, снижение бактерицидной̆ активности сыворотки крови и лизоцима, повышение концентрации b-лизинов, функциональное состояние гематоэнцефалического барьера.
Классификация
Несмотря на практически идентичную этиологию, из-за отличающихся путей распространения инфекции при заболеваниях полостей уха могут развиваться поражения различных интракраниальных структур. Возможны случаи перехода одной формы в другую и комбинации нескольких вариантов. В настоящее время принято выделять следующие формы отогенных внутричерепных осложнений:
- Экстрадуральный абсцесс – скопление гнойных масс между твердой мозговой оболочкой и внутренней поверхностью костей черепа. Типичная локализация – средняя и задняя черепная ямка. Является осложнением патологических процессов в барабанной полости, эпитимпанита.
- Субдуральный абсцесс – поражение, характеризующееся накоплением гноя между твердой и паутинной мозговой оболочкой. Обычно возникает в области средней или задней черепной ямки на фоне холестеатомного среднего отита или лабиринтита соответственно.
- Разлитой гнойный менингит (лептоменингит) – воспаление мягкой и арахноидальной оболочки головного мозга, сопровождающееся выделением гнойного экссудата и внутричерепной гипертензией. Преимущественная локализация – основание головного мозга.
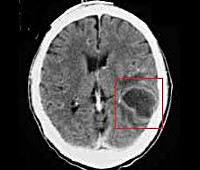
- Абсцесс головного мозга, мозжечка – патологические полости, ограниченные пиогенной мембраной и заполненные гнойными массами. Типичное расположение при отогенном происхождении – височная доля, мозжечок.
- Тромбоз венозных синусов – образование инфицированного тромба, закупоривающего просвет сигмовидного или другого синуса мозговой оболочки. Развивается при тяжелых гнойных средних отитах.
- Отогенный сепсис – вторичное осложнение, сопровождающееся проникновением в системный кровоток гноеродной микрофлоры и продуктов ее жизнедеятельности из первичного очага. Возникает на фоне уже сформированного синус-тромбоза, абсцессов или лептоменингита.
Симптомы
Общемозговая симптоматика появляется позже, поскольку она обусловлена повышением внутричерепного давления и отеком тканей ЦНС. Ее ранним проявлением становится сильная диффузная острая или тупая головная боль давящего, распирающего или пульсирующего характера. На высоте боли и в утреннее время возникает тошнота и рвота, не проносящая облегчения. В последующем может формироваться нарушение сознания в виде сомноленции – заторможенности, патологической сонливости, потери ориентации в пространстве и времени, апатии. Реже отмечается бред, слуховые и зрительные галлюцинации. В тяжелых случаях наблюдается судорожный синдром, сопор, кома.
Очаговая симптоматика зависит от локализации инфекционного процесса в коре головного мозга. При поражении лобной доли определяется шаткость ходьбы, монопарез или гемипарез, моторная афазия, аносмия, реже – эпилептиформные приступы. При нарушениях в теменной области теряется тактильная чувствительность и кинестезия, возникает дислексия, дисграфия, дискалькулия, географическая агнозия. Дисфункция височной доли характеризуется шумом в ушах, слуховыми галлюцинациями, сенсорной афазией, амнезией, сложными парциальными припадками. Наличие очага в затылочной области коры сопровождается нарушением зрения, зрительной агнозией, макропсией или микропсией, визуальными галлюцинациями. Абсцессы мозжечка приводят к атаксии, спонтанному нистагму, невозможности координировать мелкие движения пальцев рук и дисдиадохокинезии.
Диагностика
- Общий осмотр. Определяются позитивные менингеальные симптомы, артериальная гипертензия или гипотензия, тахикардия, снижение или повышение сухожильных рефлексов, очаговая неврологическая симптоматика, отоскопические изменения, пирамидные симптомы.
- Общий анализ крови. Развитие ОВО характеризуется нарастанием лейкоцитоза, выраженным смещением лейкоцитарной формулы в сторону палочкоядерных и юных нейтрофилов, повышением СОЭ. При сепсисе назначается посев крови на стерильность.
- Люмбальная пункция. Метод информативен при менингитах, энцефалитах. При спинномозговой пункции ликвор несколько мутный, вытекает под высоким давлением. В его составе лейкоциты преобладают над лимфоцитами, обнаруживается низкий уровень глюкозы и высокий уровень белка, цитоз превышает 1000 на 1мм 3 .
- Эхоэнцефалография. Позволяет выявить внутричерепные объемные процессы. На их наличие указывает смещение срединного эха (М-Эхо) до 1,5-3 мм. При абсцессах мозжечка метод может оказаться неинформативным.
- КТ или МРТ головного мозга. Исследования дают возможность четко визуализировать локализацию абсцессов или очагового энцефалита, определить их размеры, выявить перифокальный отек, дислокацию и деформацию желудочков мозга. Контрастные методики показаны при подозрении на тромбоз кавернозного или сигмовидного синуса.
Лечение отогенных внутричерепных осложнений
Лечение больных с ОВО проводится в условиях специализированного отоларингологического отделения или блока реанимации и интенсивной терапии. Комплекс терапевтических мероприятий включает санацию первичного очага инфекции, дезинтоксикацию, устранение септических осложнений, массивную медикаментозную поддержку. Применяются следующие методики:
- Оперативное вмешательство. Объем операции напрямую зависит от первичного заболевания, характеристик метастатических поражений. Как правило, абсцессы ЦНС санируются и дренируются через трепанационное отверстие. Реже выполняют открытые операции с вскрытием полости и полным удалением образования вместе с капсулой.
- Антибактериальная терапия. Представлена комбинациями антибиотиков широкого спектра действия в субмаксимальных или максимальных дозах. Препараты вводятся одновременно внутривенно и внутримышечно, что позволяет быстро достичь терапевтической дозы в спинномозговой жидкости. При тяжелом течении возможны инъекции медикаментов непосредственно в спинальный канал.
- Патогенетические и симптоматические средства. В обязательном порядке проводится дезинтоксикационная и дегидратационная инфузионная терапия плазмозаменителями, растворами глюкозы. Для предотвращения отека головного мозга показано введение глюкокортикостероидов, кокарбоксилазы. Купирование судорог осуществляется при помощи седуксена. При синус-тромбозах в схему лечения включают прямые антикоагулянты и фибринолитики.
Прогноз и профилактика
Прогноз в большинстве случаев тяжелый. При раннем выявлении внутричерепных поражений исход заболевания чаще благоприятный. В сложных ситуациях, при сочетании двух и более форм ОВО показатель летальности даже при условии полноценного лечения составляет от 5 до 25%. Профилактические мероприятия подразумевают своевременную адекватную терапию заболеваний среднего и внутреннего уха, точное соблюдение рекомендаций лечащего отоларинголога, коррекцию сопутствующих иммунодефицитных состояний, эндокринных нарушений, врожденных и приобретенных аномалий развития височной кости.
Читайте также:


