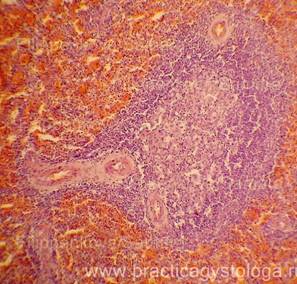
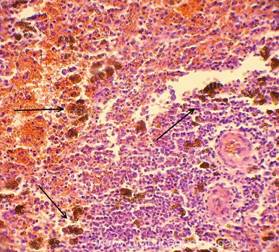
Миелоидная гиперплазия селезенки при сепсисе
Патологоанатомическая диагностика сепсиса : методические рекомендации / О.Д.Мишнёв, А.И.Щёголев, О.А.Трусов. — Москва, 2004.
библиографическое описание:
Патологоанатомическая диагностика сепсиса : методические рекомендации / Мишнёв О.Д., Щёголев А.И., Трусов О.А. — 2004.
код для вставки на форум:
Российское общество патологоанатомов
О.Д.Мишнев, А.И.Щеголев, О.А.Трусов
ПАТОЛОГОАНАТОМИЧЕСКАЯ ДИАГНОСТИКА СЕПСИСА
Сепсис – полиэтиологическое инфекционное заболевание, характеризующееся генерализованным характером, ацикличностью течения и особым образом измененной реактивностью. Сепсис развивается из местных очагов инфекции и рассматривается, как правило, в качестве осложнения заболеваний, послуживших причиной генерализации инфекции. Последние годы, несмотря на интенсивную терапию, характеризуются ростом числа больных сепсисом и высокой летальностью.
Сепсис представляет собой заболевание, в отношении этиологии, патогенеза, патологической анатомии, диагностики, лечения которого всегда были и ещё будут проводиться дискуссии. Клиницисты обращаются к патологоанатомам в надежде получить желаемое и в то же время, по их мнению, объективное и адекватное объяснение летального исхода при сепсисе. Однако, справедливости ради, следует констатировать, что, как правило, такое объяснение для них a priori, до вскрытия, в современных клиниках уже имеется, и оно может быть получено на основании комплекса клинических и лабораторных признаков доказательной медицины.
Именно эти показатели, очевидно, следует использовать и патологоанатому при анализе истории болезни и результатов вскрытия для решения своих диагностических проблем. Многие клиницисты интересуются на вскрытии, т.е. a posteriori, не столько познанием на морфологическом субстрате причины и действия, сколько прагматичным согласованием формальных параметров, определяемых при сличении клинического и патологоанатомического диагнозов. Это определяет первоочередную задачу совместной междисциплинарной работы – нахождения общих точек соприкосновения клиницистов и патологоанатомов для полноценного и современного анализа результатов патологоанатомического исследования умерших от сепсиса.
Теоретические аспекты проблемы сепсиса, представленные в мировой литературе конца ХХ – начала нынешнего века и воспринимаемые как революционные и во многом совершенные, дающие основания для разработки оптимальных методов лечения и недопущения летальных исходов при сепсисе, не были неожиданными для патологоанатомов России. В этом заслуга наших Учителей и в первую очередь И.В. Давыдовского, а также А.В.Смольянникова, Д.С.Саркисова, А.П.Авцына, Н.К.Пермякова и других, которые первоочередное внимание уделяли макробиологической составляющей сепсиса, не забывая при этом об этиопатогенетической роли возбудителей инфекции.
Принятие и выполнение решений Согласительной конференции пульмонологов и специалистов по интенсивной терапии (ACCP/SCCV), состоявшейся в 1991 году в Чикаго, привело к унификации терминологии и к упрощению клинической диагностики сепсиса. Однако отсутствие рандомизированных патологоанатомических исследований и, соответственно, клинико-морфологических сопоставлений является одной из важных причин неполного взаимопонимания клиницистов и патологоанатомов при оценке формы и танатогенеза заболевания, а также при обсуждении расхождений клинического и патологоанатомического диагнозов. К сожалению, до настоящего времени предметом дискуссий является отнесение тех или иных клинических и морфологических признаков к проявлениям сепсиса.
Также следует остановиться на распространённой ныне тенденции считать условным выделение разновидностей сепсиса по входным воротам, поскольку генерализованная реакция организма на инфекцию по своей сути является единой и требует незамедлительного лечения, а в Международной классификации болезней отсутствует подразделение сепсиса на разновидности по данному основанию. Возможно, что такой прагматичный подход является обоснованным, однако мы рекомендуем патологоанатомам не забывать о морфологических особенностях различных форм сепсиса в зависимости от входных ворот.
Действительно, для патологоанатома и клинициста не будет представлять большой сложности достижение взаимопонимания при анализе результатов секции больного, погибшего от сепсиса при наличии типичных морфологических признаков и соответствующих клинических данных. Гораздо большие трудности возникнут в том случае, когда больного лечили от сепсиса (и по результатам вскрытия довольно успешно – именно так!), а смерть наступила от другой причины, видимо не связанной с сепсисом. В этом случае необходимо учитывать не только медицинские составляющие (организационные, научно–практические), но также социальные и экономические вопросы, которые в настоящее время никогда не следует упускать из вида. Также сложными для патологоанатомической диагностики являются наблюдения лечённого сепсиса в плане танатогенеза и установления непосредственной причины смерти. Наконец, наблюдения посмертно диагностированного сепсиса, который не был выявлен в клинике, должны стать предметом обсуждения на клинико–патологоанатомических конференциях.
Сепсис (в переводе с греческого sēpsis – гниение) – представляет собой особую форму тяжелой генерализованной инфекции, при которой макроорганизм не способен локализовать инфекционный процесс (Белянин В.Л., Рыбакова М.Г., 2004).
Бактериемия – симптом, обозначающий наличие в крови живых микроорганизмов (не обязательно только при сепсисе).
Входные ворота инфекции – место внедрения инфекции в организм.
Диссеминация – употребляется, как правило, для характеристики распространения поражений при инфекционном процессе в пределах одного органа (например, диссеминированный туберкулез легких).
Генерализация – обозначает, как правило, поражение многих органов и систем (например, генерализованная вирусная, туберкулезная инфекция).
Синдром системного воспалительного ответа (ССВО) (Systemic Inflammatory Response Syndrome (SIRS), синдром системной воспалительной реакции (ССВР)) патологическое состояние, обусловленное одной из форм хирургической инфекции или альтерации ткани неинфекционной природы (травма, панкреатит, ожог, ишемия или аутоиммунные повреждения тканей и др.). Это понятие предложено классификацией ACCP/SCCV, что привело к существенному пересмотру концептуальных положений о патогенезе, клинике, лечении, профилактике возникновения сепсиса и его осложнений. ССВР (SIRS) характеризуется наличием более чем одного из четырёх следующих основных клинических признаков: гипертермия, тахикардия, тахипноэ, лейкоцитоз (или лейкопения). Подобные клинические признаки встречаются при сепсисе, но при этом обязательным является наличие инфекционного очага поражения в тканях или органах. Патологоанатомическая характеристика SIRS является объектом перспективных научных исследований.
Септицемия – клинико–патологоанатомическая форма сепсиса, при которой отсутствуют метастатические септические очаги. Септицемия – это сепсис без гнойных метастазов. По поводу правомочности применения этого понятия в качестве диагноза одной из форм сепсиса до сих пор продолжается дискуссия. Некоторые клиницисты и патологоанатомы советуют вообще отказаться от этого термина (Пермяков Н.К., 1992). Этот термин не представлен и в классификации ACCP/SCCV. Тем не менее, он рекомендован МКБ-10 как унифицированный для всех разновидностей сепсиса, и вплоть до нового пересмотра он должен применяться клиницистами и патологоанатомами при определении шифра большинства клинико–патологоанатомических форм сепсиса.
Септикопиемия – клинико–патологоанатомическая форма сепсиса. Для неё характерно наличие гнойного воспаления (абсцессов, апостем, флегмон, интерстициального гнойного воспаления) в различных органах и тканях, возникающего в результате гематогенного распространения микробных эмболов из септического очага. Септикопиемия – это сепсис с гнойными метастазами.
Термин септикопиемия не представлен в МКБ–10.
Термин сепсис носит обобщающий характер, как и термин септический процесс. Классификация ACCP/SCCV рекомендует в клинике использовать термин сепсис, а не септицемия или септикопиемия. В настоящее время не рекомендуется использовать термин септическое состояние, лишенный конкретной основы.
Тяжёлый сепсис (или сепсис-синдром) – форма сепсиса, предложенная в классификации ACCP/SCCV, при котором отмечаются признаки полиорганной недостаточности. В.Л.Белянин и М.Г.Рыбакова (2004) считают, что с точки зрения патоморфолога понятие тяжёлый сепсис (сепсис–синдром) нельзя признать удачной терминологической находкой.
Септический шок – другая форма тяжёлого сепсиса в классификации ACCP/SCCV, сопровождающаяся артериальной гипотонией, не устраняющейся с помощью инфузионной терапии и требующей назначения катехоламинов.
Септический (бактериальный, инфекционный) эндокардит (острый и подострый) характеризуется, прежде всего, воспалительными поражениями клапанного аппарата сердца, развивающимися наряду с септическими проявлениями. Представляет собой самостоятельное заболевание (первоначальную причину смерти) и имеет собственный шифр. Следует отличать от поражений эндокарда при других формах сепсиса.
Септический очаг – различают первичный и метастатические септические очаги. Первичный септический очаг представляет собой фокус воспаления, преимущественно гнойного, в котором происходит накопление микроорганизмов, распространяющихся затем гематогенно и лимфогенно по тканям и органам. Метастатические септические очаги (вторичные септические очаги, метастатические очаги при сепсисе, септические метастазы, метастатические гнойники, гнойные метастазы) представляют собой очаги воспаления, возникающие вследствие гематогенного перемещения септического процесса в ткани и органы из другого очага.
Системный инфекционный процесс – поражение какой-либо системы органов (например: нервной при клещевом энцефалите; пищеварительной при шигеллезе и т.д.).
Гнойно-резорбтивная лихорадка. Понятие гнойно-резорбтивной лихорадки предложено И.В.Давыдовским для обозначения клинических и патологоанатомических проявлений местного гнойно-некротического процесса, морфологически ограниченного демаркационным валом (в отличие от септических очагов) от окружающих тканей. В настоящее время этот термин почти не используется, а состояние больного обозначается как интоксикация или разновидность эндотоксикоза.
Эндотоксикоз – очень широкое понятие для обозначения осложнений и проявлений заболеваний и состояний организма. Основным фактором патогенеза эндотоксикоза является воздействие на организм токсических продуктов, образующихся в нем в результате нарушения тех или иных функций.
Возбудителями сепсиса могут являться многие микроорганизмы (табл. 1). Это многочисленные бактерии: стрептококки, стафилококки, менингококки, пневмококки, кишечная палочка, синегнойная палочка, клебсиеллы, протей, сальмонеллы, а также грибы преимущественно Кандида и аспергиллус. Сепсисом может осложниться течение туберкулеза, сыпного тифа, брюшного тифа и других инфекционных заболеваний, возбудителями которых являются патогенные микроорганизмы. Генерализованные вирусные инфекции не принято рассматривать в качестве сепсиса, хотя об этом имеются указания в современных зарубежных клинических исследованиях.
Таблица. 1. Наиболее вероятная этиология сепсиса в зависимости от локализации первичного очага инфекции
Локализация первичного очага
Streptococcus spp., Staphylococcus spp., анаэробы
Алгоритм и примеры описания микропрепаратов селезёнки.
1. Состояние кровенаполнения красной пульпы (диффузное или очаговое полнокровие, умеренное кровенаполнение, слабое кровенаполнение, обескровливание), очаговые кровоизлияния, участки геморрагического пропитывания.
2. Состояние лимфатических фолликулов (средней величины, уменьшены, в состоянии атрофии, увеличены и сливаются друг с другом, в состоянии гиперплазии, с краевой или тотальной делимфатизацией, с расширенными реактивными центрами, с наличием в них мелких округлых гиалиновых включений, стенки центральных артерий фолликулов не изменены или с наличием склероза и гиалиноза).
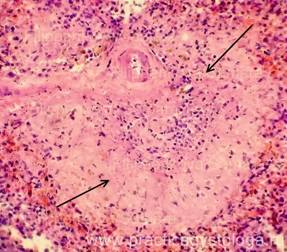
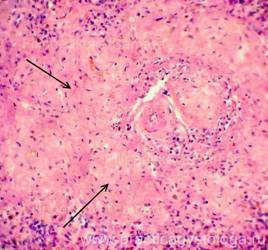
Рис. 1, 2. Тотальная делимфатизация фолликулов селезёнки при лучевой терапии (стрелки). Окраска: гематоксилин и эозин. Увеличение х250.
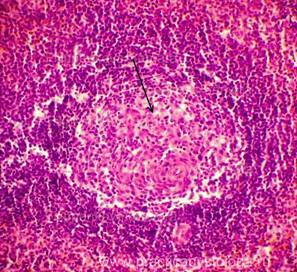
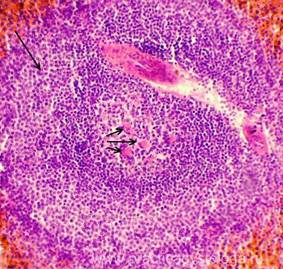
Рис. 3. Выраженное просветление реактивного центра лимфатического фолликула селезёнки (стрелка).
Окраска: гематоксилин и эозин.
Рис. 4. Умеренная делимфатизация периферической зоны фолликула одиночная стрелка). В зоне его реактивного центра несколько мелких округлых гиалиноподобных включений (стрелки). Окраска: гематоксилин и эозин.
3. Наличие патологических изменений (туберкулёзные гранулёмы, очаги белого инфаркта селезёнки, метастазы опухолей, кальцинаты и др.).
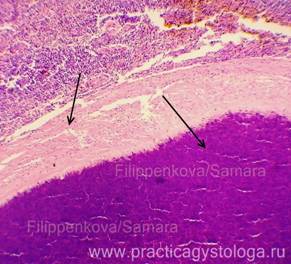
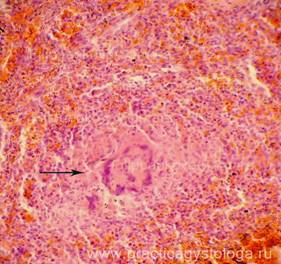
Рис. 5. В толще ткани селезёнки распространённый кальцинат, окружённый умеренно выраженной фиброзной капсулой (стрелки).
Окраска: гематоксилин и эозин.
Рис. 6. Туберкулёзная гранулёма в пульпе селезёнки, наличие гигантской многоядерной клетки Пирогова-Лангганса (стрелка). Диссеминированный туберкулёз.
Окраска: гематоксилин и эозин.
4. Состояние красной пульпы (наличие реактивного очагового или диффузного лейкоцитоза).
5. Состояние капсулы селезёнки (не утолщена, с явлением склероза, лейкоцитарной инфильтрации, с наложениями гнойно-фибринозного экссудата).
Пример№1.
СЕЛЕЗЁНКА (1объект) — выраженное диффузное полнокровие красной пульпы. Лимфатические фолликулы в различной степени увеличены в размерах за счёт гиперплазии, отдельные из них сливаются друг с другом. В большинстве фолликулов выраженное просветление реактивных центров. Стенки центральных артерий фолликулов утолщены за счёт слабо выраженного гиалиноза. Капсула селезёнки не утолщена.
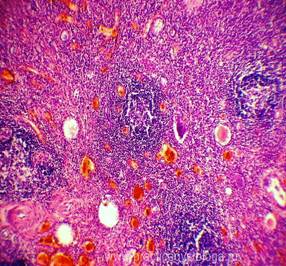
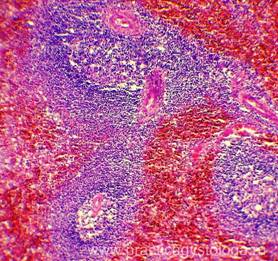
Рис. 7, 8. Гиперплазия лимфатических фолликулов селезёнки, выраженное просветление зон реактивных центров, отдельные фолликулы сливаются друг с другом. Окраска: гематоксилин и эозин. Увеличение х100 и х250.
Пример№2.
СЕЛЕЗЁНКА (1объект) — сохранившаяся красная пульпа в состоянии неравномерного полнокровия. Лимфатические фолликулы в состоянии слабой и умеренной атрофии, с признаками умеренно выраженной делимфатизации краевых зон. Стенки центральных артерий фолликулов утолщены за счёт слабо выраженного склероза, умеренно выраженного гиалиноза. Крупный участок срезов занимает фрагмент метастаза плоскоклеточного неороговевающего рака лёгких. Капсула селезёнки слабо утолщена за счёт склероза.
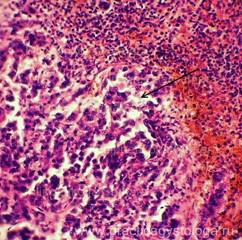
Рис. 9. Фрагмент метастаза плоскоклеточного неороговевающего рака лёгких в ткани селезёнки. Окраска: гематоксилин и эозин. Увеличение х250.
Государственное учреждение здравоохранения
Таблица № 1
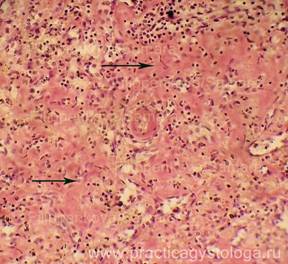
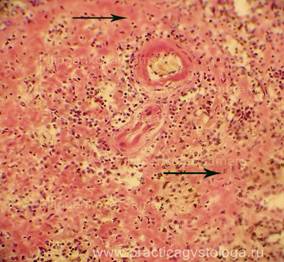
Рис. 1, 2. Амилоидоз селезёнки (сальная селезёнка). Отложение аморфного розового вещества в толще пульпы, полное замещение им зон лимфатических фолликулов.
Окраска: гематоксилин и эозин. Увеличение х100 и х250.
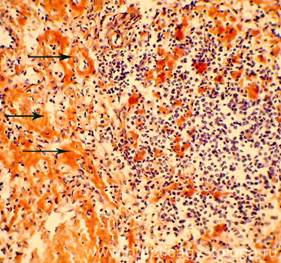
Рис. 3, 4. Амилоидоз селезёнки (сальная селезёнка). Отложение патологического белка амилоида оранжево-жёлтого цвета в толще сосудистых стенок, в строме пульпы, в капсуле селезёнки.
Окраска: Кого красный. Увеличение х250.
Судебно-медицинский эксперт Филиппенкова Е. И.
Государственное учреждение здравоохранения
Таблица № 2
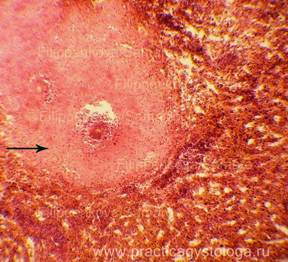
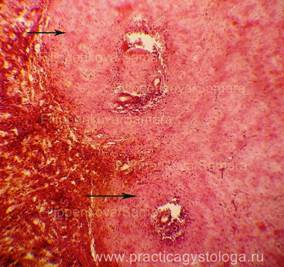
Рис. 1-3. Амилоидоз селезёнки (саговая селезёнка). Отложение амилоида, замещающего лимфатические фолликулы (стрелки). Окраска: Кого красный.
Увеличение х100 и х250.
Судебно-медицинский эксперт Филиппенкова Е. И.
МИНИСТЕРСТВО ОБОРОНЫ РОССИЙСКОЙ ФЕДЕРАЦИИ
97 ГОСУДАРСТВЕННЫЙ ЦЕНТР
СУДЕБНО-МЕДИЦИНСКИХ И КРИМИНАЛИСТИЧЕСКИХ ЭКСПЕРТИЗ
ЦЕНТРАЛЬНОГО ВОЕННОГО ОКРУГА
443099, г. Самара, ул. Венцека, д. 48 тел. 339-97-80, 332-47-60
Таблица № 8
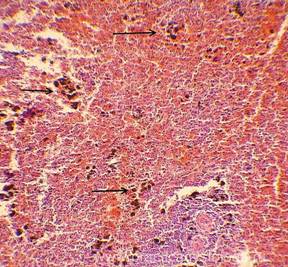
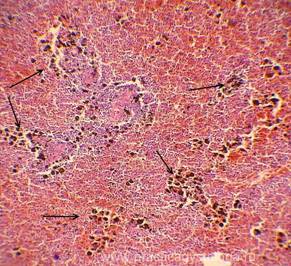
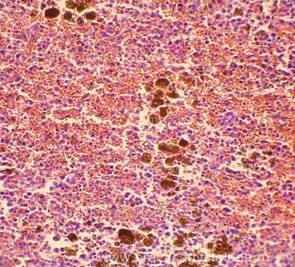
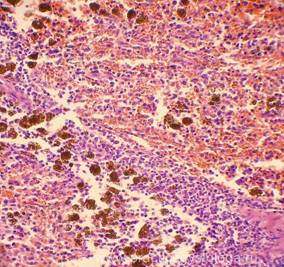
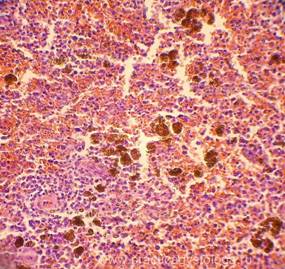
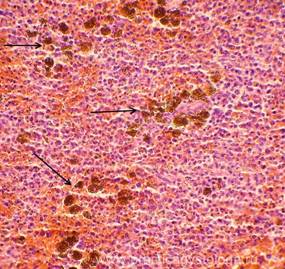
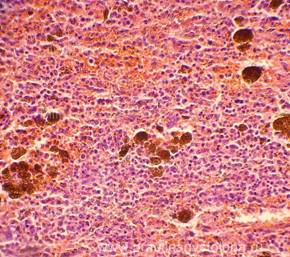
Рис. 1-8. Гемосидероз селезёнки. Труп мужчины, 25 лет, ВИЧ — инфекция. На фоне неравномерного полнокровия красной пульпы, обеднения белой и красной пульпы лимфоцитами диффузно в ткани селезёнки расположены скопления гемосидерофагов и буро-коричневых зёрен внеклеточно расположенного гемосидерина.
Окраска: гематоксилин-эозин. Увеличение х100, х250, х400.
МИНИСТЕРСТВО ОБОРОНЫ РОССИЙСКОЙ ФЕДЕРАЦИИ
97 ГОСУДАРСТВЕННЫЙ ЦЕНТР
СУДЕБНО-МЕДИЦИНСКИХ И КРИМИНАЛИСТИЧЕСКИХ ЭКСПЕРТИЗ
ЦЕНТРАЛЬНОГО ВОЕННОГО ОКРУГА
443099, г. Самара, ул. Венцека, д. 48 тел. 339-97-80, 332-47-60
Таблица № 9
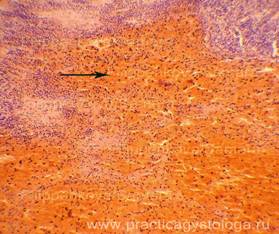
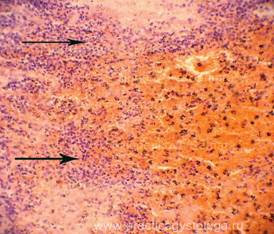
Рис. 1. В пульпе селезёнки фрагмент крупноочагового деструктивного кровоизлияния тёмно-красного цвета, с преобладающим гемолизом эритроцитов, выраженным лейкоцитозом, с концентрацией гранулоцитов по краям гематомы. Окраска: гематоксилин-эозин. Увеличение х100.
Рис. 2. По краям гематомы в ряде полей зрения мелкие очаги лейкоцитарной инфильтрации (стрелки), начало формирования демаркационного вала. Незначительное количество распадающихся гранулоцитов. Окраска: гематоксилин-эозин.
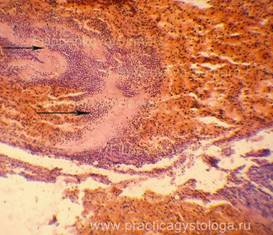
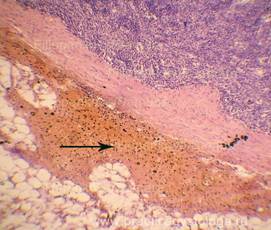
Рис. 3. В толще кровоизлияний немногочисленные небольшие включения рыхлого фибрина в виде лентовидно-глыбчатых масс, с большим количеством лейкоцитов по ходу его нитей (стрелки). Окраска: гематоксилин-эозин. Увеличение х100.
Рис. 4. В окружающих селезёнку тканях на фоне умеренного отёка крупноочаговое деструктивное кровоизлияние тёмно-красного цвета, с преобладающим гемолизом эритроцитов, выраженным лейкоцитозом (стрелка). Обескровливание пульпы селезёнки. Окраска: гематоксилин-эозин.
Специалист Е. Филиппенкова
Карандашев А.А., Русакова Т.И.
Возможности судебно-медицинской экспертизы по выявлению условий возникновения повреждений селезёнки и давности их образования.
— М.: ИД ПРАКТИКА-М, 2004. — 36с.
ISBN 5-901654-82-Х
Большое значение имеет и окраска гистопрепаратов. Для решения вопросов о давности повреждений селезенки, наряду с окраской препаратов гематоксилинэо-зином, обязательным является использование дополнительных окрасок по Перлсу и ван-Гизон, определяющих наличие железосодержащих пигментов и соединительной ткани.
По S.Dahriya (1976) 50% таких разрывов возникают на первой неделе, но не ранее 2-х суток после травмы, 25% на 2-й неделе, 10% могут возникать через 1 месяц.
J.Hertzann с соавт. (1984) выявил разрыв селезенки через 28 суток. По М.А.Са-пожниковой (1988) двухмоментные разрывы селезенки наблюдались в 18% и возникали не ранее 3 дней после травмы.
Ю.И.Соседко (2001) наблюдал разрывы капсулы селезенки в месте сформировавшейся подкапсульной гематомы в период от нескольких часов до 26 суток с момента травмы.
Как видим, при двухмоментных разрывах после травмы паренхимы селезенки до разрыва капсулы, накапливающейся в подкапсульной гематоме кровью, проходит значительный, до 1 месяца, временной промежуток.
Результаты исследований Карандашева А.А., Русаковой Т.И.:
При травме селезёнки гистологически наблюдаются разрывы капсулы и повреждения паренхимы органа с кровоизлияниями в участках повреждений. Часто кровоизлияния имеют вид гематом с чёткими краями, заполняющих повреждения. В зависимости от тяжести травмы наблюдаются крупные разрывы капсулы и паренхимы, паренхиматозные разрывы с образованием подкапсульной гематомы и множественные разрывы капсулы и паренхимы с участками деструкции ткани, фрагментацией и образованием мелких внутрипаренхиматозных повреждений с кровоизлияниями. Паренхима в неповреждённых участках резко малокровна.
При травме с повреждением селезёнки и со смертельным исходом на месте происшествия гематомы в зоне повреждения органа состоит в основном из неизменённых эритроцитов и клеток белой крови без перифокальной клеточной реакции. Отмечается полнокровие красной пульпы. Признаки резорбции и организации отсутствуют.
При благоприятном исходе и оперативном удалении поврежденной селезенки, через 2 часа после травмы наряду с описанной картиной наблюдается умеренное количество неизмененных гранулоцитов в составе гематом. Перифокальной клеточной реакции не обнаруживается, лишь местами в синусах, территориально приближенных к поврежденному участку, отмечаются немногочисленные мелкие скопления гранулоцитов.
Через 4-6 часов отмечается нечетко выраженная концентрация в основном неизмененных гранулоцитов по краям гематомы, выпадение фибрина в виде зернисто-нитчатых масс. В составе гематомы определяются гемолизированные эритроциты, расположенные преимущественно в центре гематомы.
Примерно через 7-8 часов гематома представлена в основном гемолизированными эритроцитами. Неизмененные эритроциты определяются лишь местами по краю гематомы. Среди гранулоцитов встречаются немногочисленные распадающиеся клетки. Гранулоциты по краям гематомы образуют мелкие немногочисленные скопления, местами формирующие структуры, типа демаркационного вала.
К 11-12 часу количество распадающихся гранулоцитов значительно возрастает. Гранулоциты, неизмененные и распадающиеся в различном количественном соотношении, формируют довольно четкий демаркационный вал на границе с неповрежденной паренхимой. Отдельные гранулоциты, как в составе гематомы, так и в зоне перифокальной гранулоцитарной инфильтрации, с признаками распада. Фибрин наиболее уплотнен по краям гематомы в виде лентовидно-глыбчатых масс.
К 24 часам наблюдается множество распадающихся гранулоцитов в составе гематомы и демаркационного вала.
В дальнейшем количество гранулоцитов в синусах ближайшей перифокальной зоны постепенно уменьшается. Отмечается набухание ретикуло-эндотелиальных клеток, выстилающих синусы. Количество распадающихся гранулоцитов увеличивается, фибрин уплотняется.
К концу 3-х суток по краю гематомы и на границе с неповрежденной паренхимой можно обнаружить немногочисленные сидерофаги. Со стороны неповрежденной паренхимы в уплотненные массы фибрина в виде нечетко выраженных тяжей начинают врастать гистио-фибробластические элементы.
Процессы организации повреждений в селезенке происходят в соответствии с общими законами заживления тканей. Характерным признаком продуктивного, или пролиферативного, воспаления является преобладание в морфологической картине пролиферативного момента, то есть размножения тканевых элементов, разрастания ткани. Наиболее часто процесс разрастания при продуктивных воспалениях происходит в опорной, межуточной ткани. При микроскопическом исследовании в такой растущей соединительной ткани обнаруживается преобладание молодых форм соединительнотканных элементов — фибробластов и, наряду с ними, в различном количественном соотношении встречаются гистиоциты, лимфоидные элементы и плазматические клетки.
К 6-7 дню начинается формирование капсулы гематомы. Тяжи гистио-фиброб-ластических элементов в виде хаотично и упорядоченно расположенных структур врастают в гематому, местами с образованием нежных, тонких коллагеновых волокон, что очень хорошо видно при окраске по Ван-Гизону. Количество сидерофагов в составе формирующейся капсулы значительно увеличивается. В начальной стадии организации гематомы новообразования сосудов в зоне инкупсуляции гематомы не наблюдаются. Вероятно это связано с особенностями строения пульпы органа, сосуды которой имеют вид синусоидов.
К 7-8 дню гематома представлена гемолизированными эритроцитами, огромным количеством ядерного детрита распавшихся гранулоцитов, фибрина. Последний в виде плотной эозинофильной массы четко отграничивает гематому от неповрежденной ткани. Со стороны паренхимы в гематому на значительном протяжении врастают множественные тяжи из гистио-фибробластических элементов, среди которых при окраске по Перлсу определяются сидерофаги. Местами вокруг гематомы видна формирующаяся капсула, состоящая из упорядоченно ориентированных фибробластов, фиброцитов, коллагеновых волокон. В составе капсулы также определяются сидерофаги.
К 9-10 суткам наряду с сидерофагами отмечается внеклеточное расположение гемосидерина в виде зерен и глыбок.
При сроке около 1 месяца гематома полностью представлена гемолизированными эритроцитами, тенями эритроцитов, глыбками фибрина, местами с примесью ядерного детрита. Гематома окружена капсулой различной степени зрелости. По наружному ее краю соединительная ткань умеренной зрелости, представлена волокнами, богатыми клеточными элементами фиброцитарного типа, довольно упорядоченно расположенных. На остальном протяжении капсулы соединительная ткань незрелая, состоит из гистиоцитарно-фибробластических элементов, макрофагов, лимфоидных клеток, с наличием немногочисленных коллагеновых волокон. Местами определяются глыбки гемосидерина. От капсулы в гематому на значительном протяжении врастают тяжи гистиоцитарно-фибробластических элементов.
Чернова Марина Владимировна
ПАТОМОРФОЛОГИЯ И СМ-ОЦЕНКА ИЗМЕНЕНИЙ СЕЛЕЗЁНКИ
ПРИ ОПРЕДЕЛЕНИИ ДАВНОСТИ ЕЁ ПОВРЕЖДЕНИЙ.
Автореферат диссертации на соискание учёной степени к.м.н.
- реакция на повреждение разделена на реакцию в зоне повреждения, перифокальной зоне, зоне красной пульпы, белой пульпы;
- оценивается состояние лимфоидных фолликулов селезёнки в различные периоды посттравматического периода (гиперплазия, нормальные размеры, некоторое уменьшение размеров, просветление реактивных центров);
- использовался иммуногистохимический метод исследования (ИГХИ) для оценки реактивных изменений лимфоцитов;
- по данным Черновой М.В.: органоспецифичность структуры на протяжении посттравматического периода позволяет выделить 5 временных интервалов: до 12часов, 12-24 часов, 2-3суток, 4-7суток, более 7суток.
Автор считает работу наиболее перспективной для двухмоментного разрыва селезёнки.
Для проведения дифференцировки лимфоцитов использованы лейкоцитарные антигены (АГ), позволяющие выявлять типы лимфоцитов, + учитывалось распределение лимфоцитов в красной пульпе:
Сепсис: определение понятия, виды, патогенез, патологическая анатомия септикопиемии и септицемии. Cептические эндокардиты. Ятрогенный сепсис. (стр. 562-573).
Сепсис - преимущественно острая тяжелая и генерализованная форма течения гноеродных бактериальных и грибковых инфекций. Основным биологическим признаком сепсиса является тяжелая некомпенсированная бактериемия. Наиболее часто септическую форму течения принимает стафилококковая инфекция и инфекция грамотрицательными микробами (палочка сине-зеленого гноя, протей, патогенные штаммы кишечной палочки), реже
возбудителем являются грибки (обычно кандиды). Источником некомпенсированной бактериемии является первичный септический очаг (ПСО), который обычно локализуется в мягких тканях кожных покровов (флегмоны, острые абсцессы - дерматогенный сепсис, инфицированные ожоговые поверхности - ожоговый сепсис, пупочная ранка у новорожденных - пупочный сепсис), реже - в легких (легочный сепсис), кишечнике (кишечный сепсис), в матке (пуэрперальный сепсис), мочевой системе - урогенный сепсис, челюстных костях (одонтогенный сепсис). В последнее время участились случаи сепсиса вследствие тромбофлебита подключичных вен при длительном нахождении катетера в вене (более 5 суток) - ятрогенный сепсис. Причиной некомпенсированной бактериемии являются иммунодефицитные состояния, без которых сепсис невозможен. Иммунодефициты должны затрагивать фагоцитарный аппарат (нейтрофилы, макрофаги - незавершенный фагоцитоз) и Т- клеточное звено иммунитета (невозможность создать отграничительный соединительнотканный барьер вокруг очага микробного воспаления). Иммунодефициты при сепсисе у детей раннего возраста обычно врожденные и обусловлены патологией вилочковой железы. В более старшем возрасте и у взрослых основное значение имеют приобретенные иммунодефициты (перенесенные ОРВИ, особенно грипп, корь, хронический алкоголизм, длительная терапия кортикостероидами и химиопрепаратами). Наличие иммунодефицитов определяет своеобразие течения воспали-
тельной реакции в первичном септическом очаге: воспаление характеризуется выраженным альтеративным компонентом, гнойная экссудация продолжительна и не сменяется (как в норме) на 4-5 сутки макрофагальной инфильтрацией. Продуктивноклеточная фаза воспаления ослаблена и ввиду этого соединительнотканный барьер вокруг воспалительных очагов не образуется. Часто в воспалительный процесс вовлекаются окружающие вены, в которых развивается тромбофлебит с последующим гнойным расплавлением тромботических масс и микробной эмболией. Клинико-анатомические формы сепсиса: септикопиемия и септицемия. В самостоятельную форму выделяют септический эндокардит (острый и подострый). Некоторые выделяют еще и хрониосепсис, но его существование спорно.
Септикопиемия - форма сепсиса, характеризующаяся образованием гематогенных гнойных метастазов. Наиболее часто метастазы развиваются в легких, миокарде, почках, скелетных мышцах, подкожной клетчатке, костях скелета, мозговых оболочках. Изредка септические метастазы развиваются в селезенке и печени (большое количество местных макрофагальных клеток). Одной из важнейших причин развития гематогенных метастазов при септикопиемии является избыточная продукция медиаторов воспаления не только в первичном септическом очаге из-за незавершенного фагоцитоза, но и нейтрофилами периферической крови, которые поглощают микробы, циркулирующие в крови. Высокая концентрация медиаторов воспаления, в первую очередь ФНО, вызывает мелкоочаговые некротические поражения внутренних органов, в которых в последующем оседает из крови инфекция с развитием вторичных гнойников.
Септицемия - форма сепсиса, протекающая без гематогенных метастазов. Наиболее характерна септицемия для детей раннего возраста, особенно недоношенных, а также истощенных и ослабленных больных. Септицемия развивается при отсутствии в крови повышенного количества медиаторов воспаления, что сочетается со слабой воспалительной реакцией в ПСО и неспособностью нейтрофилов и макрофагов недоношенных продуцировать достаточные количества медиаторов воспаления. Несмотря на эти принципиальные отличия септикопиемии и септицемии эти формы сепсиса имеют и общие черты: выраженные дистрофические изменения внутренних органов, поражения сосудов микроциркуляторного русла, развитие ДВС-синдрома, гемолитическая желтуха разной степени выраженности, интерстициальные миокардиты, гепатиты, нефриты, гиперплазия пульпы селезенки ("септическая селезенка"). Гиперплазия пульпы селезенки при сепсисе является ответной реакцией селезенки на постоянную и массивную (т.е. некомпенсированную) бактериемию, имеющей своей целью элиминировать микробы из кровотока. Масса селезенки увеличивается до 400-500 гр, селезенка становится дряблой, на разрезе пульпа дает соскоб пульпы. Гистологически обнаруживается большое количество в синусах красной пульпы нейтрофилов и макрофагов, увеличивается содержание сидерофагов, происходит накопление плазматических клеток (однако синтезируются преимущественно иммуноглобулины класса IgM, которые имеют низкую специфичность), развивается активная гиперемия пульпы, вследствие чего селезенка приобретает темно-вишневый цвет. Однако, несмотря на этот широкий комплекс компенсаторных сдвигов в селезенке, элиминации бактерий из крови не происходит, причиной чего является все тот же преморбидный иммунодефицит. Смерть больных сепсисом обычно наступает из-за септических пневмоний, сердечно-сосудистой недостаточности интоксикационного генеза, поражения головного мозга, бактериального (септического) шока, полиорганной недостаточности.
Различают 2 основных формы септического эндокардита - острый и подострый. Острый септический эндокардит (ОСЭ) обычно развивается по ходу септикопиемии и является поэтому ее осложнением. Затяжной (подострый) септический эндокардит (ЗСЭ, или Sepsis lenta) является самостоятельным заболеванием. Между ОСЭ и ЗСЭ есть немало принципиальных отличий:
| Острый септический эндокардит | Затяжной септический эндокардит |
| Обычно вызывается стафилококком | Вызывается зеленящим стрептококком |
| Чаще поражаются клапаны правого сердца, редко митральный клапан; Нередко развивается как осложнение септического тромбофлебита подключичных вен при длительном стоянии в них катетера. | Как правило поражаются аортальный и реже митральный клапаны (фоном для этого являются ревматические или атеросклеротические поражения данных клапанов); возможно развитие ЗСЭ на фоне врожденных пороков сердца и сосудов (напр., незаращенный Боталов проток); |
| Развивается на фоне септикопиемии и является ее осложнением; | Является самостоятельным заболеванием и протекает в настоящее время в форме септицемии; |
| Причиной смерти является острая сердечная недостаточность из-за тяжелого гнойного миокардита и поражения клапанов правого сердца. | Причиной смерти является хроническая сердечная недостаточность, возможна почечная недостаточность из-за развития иммунокомплексного гломерулонефрита. |
Особенности инфекционного эндокардита у инъекционных наркоманов:
1) Острое течение эндокардита с поражением интактных клапанов правого сердца;
2) Сепсис протекает в форме септицемии, вызванной высоковирулентным Staph.aureus;
Развитие тромбоэмболического и ДВС-синдрома.
Читайте также:


