Менингококкемия и менингококцемия это одно и тоже
Менингококцемия – это патология, которую вызывают бактерии Neisseria meningitidis. Она является генерализованной формой менингококковой инфекции. Заболевание характеризуется острым течением и многообразием клинических симптомов.
При менингококцемии или, по-другому при менингококковом сепсисе, согласно статистическим данным, смертность составляет 75 %. Но даже выжившие уже не будут полностью здоровыми как раньше. Болезнь оставляет след в виде серьезных осложнений:
- отставание в умственном развитии у детей;
- потеря слуха;
- параличи черепных нервов;
- другие косметические дефекты.
Крайне редко наблюдается хроническое или рецидивирующее течение патологического процесса. Бактерии погибают от воздействия прямых солнечных лучей в течение 2-8 часов, сезонным подъемом является зимний и весенний период.
В 80 % случаев инфекция поражает детей в возрасте от 1 до 5 лет, поэтому болезнь считается преимущественно детской. Оставшиеся 20 % - это молодое поколение в возрасте 18-30 лет.

Причины развития и опасность
Менингококцемия – это болезнь, которая опасна тем, что возникает внезапно, протекает быстро, нередко унося жизнь человека буквально за несколько часов. Даже при условно легком течении, дети переносят ее крайне тяжело. Возбудителем заболевания являются бактерии Neisseria meningitidis, а источником заражения может быть больной человек или выздоровевший носитель, у которого выработался стойкий иммунитет. Передается инфекция воздушно-капельным путем.
Инкубационный период составляет 5-6 дней. Вирус, попав на слизистую носоглотки, вызывает воспалительный процесс, провоцируя в 95 % случаев менингококковый назофарингит. При ослабленном иммунитете микробы с лимфой разносятся молниеносно по всему организму. Возникает гнойный менингит, и если больному экстренно не будет оказана квалифицированная медицинская помощь, гной попадет в головной мозг и человек погибнет. Если больной выживет, времени на реабилитацию и полное выздоровление может потребоваться очень много.
Проявление симптомов
Менингококцемия – это заболевание, которое отличается острым течением, внезапным появлением и развитием клинических симптомов. Первый признак, на который человек даже не обратит внимания, - это повышение температуры. Через несколько часов возникает только для этого заболевания характерная кожная сыпь. При типичном течении она геморрагическая, звездчатая с некрозом в центре. Тяжелое течение сопровождается некрозом пальцев рук и ног, появляются сплошные геморрагии. Сыпь при менингококцемии локализуется на любых участках кожи, вначале она розово-красного цвета, постепенно темнеет и приобретает фиолетовый оттенок, почти черный.
Первые элементы чаще встречаются на ягодицах и голенях, затем идет распространение по всему телу. Поражаются также ткани внутренних органов и слизистые оболочки.
Состояние больного ухудшается очень быстро, температура тела может повыситься выше отметки 41 °C, при этом имеет место сильная диффузная головная боль, нарушается нормальный ритм сердцебиения, появляются выраженные мышечно-суставные недомогания.
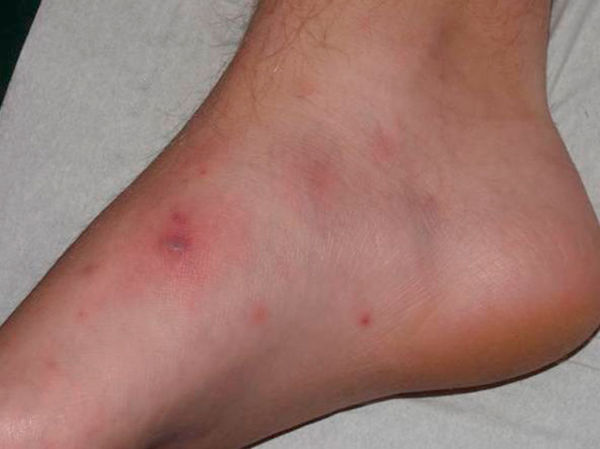
Степени тяжести
Менингококцемия у детей протекает в среднетяжелой, тяжелой и гипертоксической форме. Последняя проявляется у малышей с хорошим иммунитетом, при правильном питании и у физически здоровых, крепких молодых людей. Практически каждый случай – это летальный исход. Начало острое: резко повышается температура тела, появляется озноб. Сыпь при менингококцемии с первых часов обильная достигает в размерах 10-15 см, образуется сухая гангрена ушных раковин, кончика носа и пальцев. При отсутствии квалифицированной помощи смерть наступит уже через 20-48 часов с момента начала заболевания.
Осложнения и признаки
Другие общие симптомы менингококцемии:
- крайняя слабость;
- внутренние и наружные кровотечения (носовые, желудочно-кишечные, маточные);
- тахипноэ (частое поверхностное дыхание);
- тахикардия;
- поражение ЦНС;
- менингит – в 50-88 % случаев;
- гипотензия;
- раздражение мозговых оболочек;
- потеря сознания;
- бактериальный эндокардит;
- септический артрит;
- перикардит гнойного характера;
- кровоизлияния в надпочечники (синдром Уотерхауса-Фридериксена);
- многократная рвота.
Неврологический статус пациентов меняется: они становятся крайне замкнутыми как при коматозном состоянии или, наоборот, перевозбужденными.
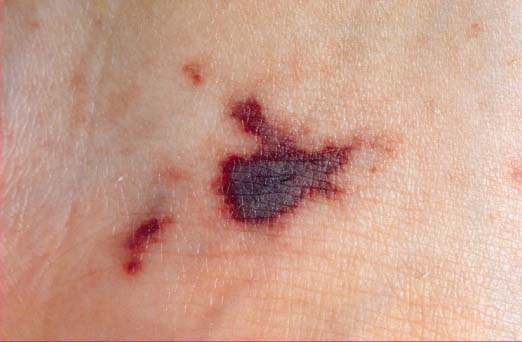
Первая помощь при менингококцемии
Экстренная первая помощь оказывается в два этапа: на дому и в госпитале. Порой именно добольничный этап является самым важным. Поэтому необходимо знать об особенностях течения болезни не только медицинским специалистам, но и пациентам, а также родителям. При генерализованной форме менингококковой инфекции на дому пациенту вводят внутримышечно на 1 кг массы тела:
- левомицетина сукцинат натрия - в разовой дозе 25 тыс. ЕД;
- бензилпенициллин - 200-400 тыс. ЕД в сутки,;
- преднизолон - разово 2-5 мг.
Во время транспортировки в стационар при признаках инфекционно-токсического шока проводится инфузионная терапия для дезинтоксикации и дегидратации.

Диагностика заболевания
Окончательный диагноз, что это менингококцемия даже при ярко выраженных симптомах можно поставить только после лабораторного тестирования. Однако патология прогрессирует молниеносно и характерна высокой смертностью, поэтому разумно начинать лечение, не дожидаясь результатов лабораторного исследования:
Основные методы диагностики:
- клинический анализ крови;
- исследование спинномозговой жидкости;
- бактериологический метод;
- серологические тестирования;
- ПЦР исследование – обнаружение ДНК менингококка.
Последний анализ является самым точным, но проводится он не во всех клиниках, и недостаток этого метода заключается в невозможности определения чувствительности бактерий к конкретной группе антибиотиков.

Экстренное лечение и реабилитация
Лечение менингококцемии начинается незамедлительно при первых признаках на подозрение болезни. Пациент с генерализованной формой менингококковой инфекции подлежит экстренной госпитализации. В обязательном порядке назначаются антибиотики – левомицетина сукцинат. При сверхбыстром течении заболевания препарат вводится через каждые 4 часа внутривенно. После того как стабилизируется артериальное давление, лекарство вводят внутримышечно. Продолжительность терапии 10 дней и более.
Симптомы интоксикации организма убираются следующими препаратами:
Симптоматическая антибактериальная терапия:
- промывание носа антисептическими средствами;
- жаропонижающие препараты;
- раствор глюкозы (внутривенно);
- гормональные продукты;
- витаминные комплексы;
- антигистаминные и мочегонные лекарства.
Лечение менингококцемии у детей возможно исключительно в условиях стационара.
Важно! При проблемах с почками дозы препаратов подбираются в индивидуальном порядке. Левомицетин нередко провоцирует апластическую анемию.
Шанс на выживание
Даже при молниеносном развитии и тяжелом течении менингококцемии у пациента есть шансы выжить при условии, что диагноз будет установлен сразу безошибочно, а лечение гормонами и антибиотиками начнется незамедлительно. Чтобы не усугубить шоковое состояние вводится бактерицидный антибиотик и проводится интенсивная инфузионная терапия.
Доказано и проверено – бактериальная нагрузка во время оказания первой помощи определяет прогноз при менингококцемии, усиливая распад менингококка в кровеносном русле. Поэтому еще перед госпитализацией вводятся бензилпенициллин, цефалоспорины ІІІ поколения. Шансы на выживание повышаются, если в клинике будет в наличии весь набор лекарственных препаратов для оказания экстренной помощи пациентам с таким диагнозом.
Меры профилактики
Менингококцемия – инфекция, от которой крайне сложно застраховаться. Профилактические мероприятия 100 % гарантии безопасности не дают. Однако вероятность инфицирования значительно снижают. Самые результативные меры профилактики:
- своевременная вакцинация;
- прием витаминов;
- общее закаливание организма;
- соблюдение карантинного режима;
- исключение переохлаждения.
- превентивная профилактика антибиотиками
В любой форме менингококцемия – очень серьезное заболевание. Здесь требуется квалифицированная диагностика и незамедлительное комплексное лечение. Благодаря современному техническому оснащению клиник и доступности требуемых лекарств, процент смертности от этого недуга уменьшается.
ЭТИОЛОГИЯ Возбудитель Neisseria meningitidis. Диплококк Гр-. По АГ-структуре 13 серотипов (А,В,С,D). У больных вегетирует на слизистой носоглотки, ликворе, выделяется из крови. Может образовывать L-формы. Наибольшая вирулентность у серогруппы А (из-за высокой инвазивности).
ЭПИДЕМИОЛОГИЯ Источник – больной и носитель. Наиболее опасны больные с менингококковым назофарингитом, выделяют м-кокк 3-4 недели. Здоровое носительство от2 до 6 недель (их значительно больше). Механизм передачи – возд-капельный, способствует кашель, чихание, насморк. Возб-ль нестоек в окруж среде. Максимум заболеваемости февраль – апрель. Индекс контагиозности 10-15%. Постинфекционный стойкий типоспецифический иммунитет.
ПАТОГЕНЕЗ М-кокк – слизистая носоглотки, зева – назофарингит, местно ? проницаемость барьера – лимфа, кровь (бактериемия). На этом этапе может ограничится, еси на месте инвазии нет патологических явлений – здоровое носит-во. Интенсивная бактериемия, ? реактивность орг-ма – лимфогенно проникает в кровь, диссеминация чаще в головной и спинной мозг через сосудистые сплетения мозговых желудочков – энцефалит, вентрикулит, менингит. Если м-кокк заносится в др. органы и ткани (кожа, суставы, сердце, почки, легкие) – менингококцемия (м-кокковый сепсис). Эндотоксин – сосудистый яд (спазм капилляров, ? их проницаемости). Патогенез ИТШ: возникает из-зи массивной бак-емии и токсинемии. Эндотоксин – нарушение гемодинамики, микроциркуляции – ДВС-сдм. Вследствие этого - геморрагич сдм (инфаркты надпочечников, кровоизлияния в слизистые). Воспаление менингеальных оболочек, которые не растягиваются + ? внутричерепного давления = смещение ГМ и вклинивание миндалин мозжечка в большое затылочное отверстие – смерть от паралича дыхания. Церебральный коллапс приводит к развитию субдурального выпота.
КЛАССИФИКАЦИЯ Локализованные формы: менингококконосительство и острый назофарингит. Генерализованные формы: а) типичные – менингококцемия, менингит, менингоэнцефалит, комбинированные; б) атипичные – серозный менингит, сверхострый м-кокковый сепсис, фулминантная и молниеносная м-коккцемия. Редкие формы: м-кокковый эндокардит, артрит, синовиит, иридоциклит, пневмония.
КЛИНИКА Инкуб период 2-20 дней.
Назофарингит: начало острое, Т – норма, субфебр, или фебрильная (1-3 дня). Головная боль, першение, боль в горле, заложенность носа, вялость, адинамия, бледность. В зеве – гиперемия слизистой, зернистость задней стенки глотки (гиперплазия лимфоидных фолликулов). Кровь – в 50% случаев – нейтрофильный лейкоцитоз. Бакобследование слизи из носоглотки, эпидситуация.
Менингококцемия: начало острое, Т 38-39, интокс-я, боль в м-цах спины, конечностей, жажда, бледность. Через 4-6 часов геморрагич сыпь на ягодицах, бедрах, голенях, туловище с последующей некротизацией, её отторжением и образованием рубцов. Геморрагич-кий сдм: кровоизлияния в склеру, коньюнктиву, слиз-тую зева, маточные, носовые, желудочные. ? головная боль, мозговой крик, повторная рвота, может нарушаться сознание, судороги. Поражение мелких суставов. Плеврит, артрит, тромбофлебит, ендомиоперикардит, ОПН, гломерулонефрит, пиелит. При сверхострой форме – сдм Уотерхауза-Фредериксена. Сердечно – сосудистая недостаточность (синюшность, нитевидный пульс, ? АД, коллапс). Развивается ИТШ, степени: 1 – компенсированная: Т 38-40,5, тахикардия, ? ЧД, АД – норма. Судорожная готовность, гиперкоагул-я. 2 – субкомпенсированная: кожа бледно – серая, холодная,влажная, акроцианоз, Т 37,2. ? ЧСС,? ЧД, ? АД. Тоны глухие, олигурия, помрачение сознания, ацидоз, ДВС 2-й стадии (гипокоагул-я). 3 – декомпенсированная: без сознания, тотальн цианоз, множественные геморрагич-некротич элементами, венозным стазом по типу трупных пятен. Пульс нитевидный, одышка, ? ЧСС, АД – 0. Гипертония мышц, гиперрефлексия, патологические рефлексы. Зрачки сужены, фотореакция ?, менинг-ные с-мы, судороги. Анурия, ацидоз, ДВС 3-4 ст. Возможен отек легких, ГМ. 4 – агональное состояние: сознания нет, арефлексия, атония, зрачки расшир., на свет не реагируют, ? отек ГМ, легких.
М-кокковый менингоэнцефалит: преобладает энцефалитическая симптоматика: двигательное возбуждение, наруш-е сознания, судороги, поражение 3,6,7,8 пары. Возможны геми- и монопарезы, бульбарные параличи, атаксия. Течение очень тяжелое.
М-кокковый менингит и м-коккцемия: наиболее частый вариант генерализованных форм м-кокковой инф-ии. Одна из форм доминирует. Тяжесть обусловлена выраженной бак-емией и изменениями в ЦНС и др. органах и системах.
Клиника отека и набухания ГМ: наруш-е сознания, рвота, психомоторное возбужд-е, клонико-тонич судороги, гиперемия лица, цианоз, гипертермия, угасание корнеальных рефлексов, сужение зрачков, ? р-ии на свет, ? ЧСС сменяется ? ЧСС. АД ?, потом ?.
У детей раннего возраста м-кокковая инф-я сопровождается сдмом церебральной гипотензии, с токсикозом и эксикозом с диареей. Развивается остро, за несколько часов. Состояние ? на глазах. Лицо заостряется, повторная рвота, судороги, мышечная гипотония, ? рефлексов. При ущемлении продолговатого мозга пульс редкий, аритмичный, дыхание Чейн-Стокса. Смерть от отека легких, остановки дыхания. Эпендиматит возникает в ранние или поздние сроки менингита: сонливость. Двигательное возбуждение, прострация, сопор, или кома. Гипертонус м-ц, тремор конечностей, судороги, гиперэстезия. У грудных детей – выбухание большого родничка, расхождение швов, ноги вытянутые, перекрещенные. Пальцы согнуты в кулак. Характерно исхудание, граничащее с кахексией (при нормальном питании). Ликвор ксантохромный, ? белка, клеточный состав в норме. Ликвор из желудочков – гнойный, с наличием полинуклеаров и м-кокков.
ДИАГНОСТИКА Выделение возб-ля из крови, носоглотки, ликвора. Экспрессметод – бактериоскопия толстой капли, р-я коагглютинации, энзимных АТ, метод встречного иммуноэлектрофореза. Серология – РНГА с менингококковым эритроцитарным диагностикумом серогрупп А,В,С. Кровь исследуют в динамике с интервалом 5-7 дней + общий анализ ликвора.
ЛЕЧЕНИЕ Носители: полоскание горла 0,05-0,1% перманганатом, 0,02% фурациллином, УФО, на 4-5 дней эритромицин, левомицетин, Вит, антигистаминные. Генерализованные: левомицетин 25 мг/кг, противогриппозный ?-глобулин 1-2 дозы. При менингеальном сдме – лазикс 1-2 мг/кг. Возбуждение, судороги – седуксен. При угрозе ИТШ – преднизолон 2-3 мг/кг, при ИТШ – преднизолон 5-10 мг/кг. Дезинтоксикация – реополи, альбумин, 10% глюкоза. Менингококковый менингит: бензилпенициллин – в/м 200 000-400 000/кг (детям до 6 мес – 300 000-500 000) каждые 4 часа, в 1-е 3 месяца – каждые 3 часа. При эндотоксическом шоке – левомицетина сукцинат 80-100 мг/кг/сут каждые 6 часов. Лечение ИТШ – в зависимости от степени гидрокортизон 20-40-80 мг/кг/сут, преднизолон – 5-20 мг/кг/сут, затем последовательно реополи 10 мл/кг, 10% альбумин 5-10 мл/кг, 4% сода – 2 мл/кг, 10% CaCl или глюклнат 1 мл на год жизни. Кокарбоксилаза – 50-100 мг, 5% Вит С 5-10 мл, при судорогах – седуксен. Для стабилизации АД – допамин 2-10 мкг/кг/мин, при остром отеке мозга – маннит 1-2 г/кг, фуросемид 1-2 мг/кг, 10% альбумин, концентрированная плазма – 5-10 мл/кг, гормоны, антисудорожные, кислород. Лечение ДВС – в/в гепарин 100-50-15 ЕД/кг соответственно фазе (в 4 фазе – противопоказан), контрикал, трасилол – 1-2 тыс ЕД/кг, свежая донорская кровь, тромбомасса; дицинон 12,5% 0,5-2 мл каждые 4-6 часов; при кровотечениях протромбин, аминокапронка.
ПРОФИЛАКТИКА При групповых забол-ях в закрытых коллективах – карантин на 10 дней (каждый день термометрия, осмотр ЛОРа). Всем контактным бакисследование слизи носоглотки – детям 2 раза с интервалом в 3 дня, взрослым – 1 раз. Всех больных изолируют и лечат. Носителей недопускают в детские учреждения. В очаге инф-ии – текущая дезинф-я. В стационаре персонал в масках. Специфич профил-ка: поливалентная вакцина серогрупп А,В,С. Наблюдение за реконвалесцентами: после менингококцемии 6 месяцев, менингита – 1 год.
Менингококковая инфекция вызывается менингококками, и может принимать разнообразные формы – от бессимптомного носительства до крайне тяжелого менингококкового сепсиса (менингококцемии). Чаще заболевают дети.
Причины и факторы риска
Возбудителем менингококковой инфекции является грамотрицательный микроорганизм Neisseria meningitidis, относящийся к диплококкам, т. е. бактериям округлой бобовидной формы, которые образуют пару. Менингококк не имеет жгутиков и не может передвигаться, но имеет капсулу, которая обеспечивает ему защиту от фагоцитоза при попадании в организм. Спор не образует. Данный вид инфекции является антропонозной, что означает передачу только от человека к человеку. Менингококк очень нестоек во внешней среде, срок его жизни вне организма человека составляет около получаса. Передается воздушно-капельным путем, источником заражения служит больной человек или бессимптомный носитель. Известно 12 серотипов возбудителя, часть из которых (A, B, C, W, X и Y) могут вызывать эпидемические вспышки.
Восприимчивость к менингококкам довольно высокая и инфекция широко распространена, однако при инфицировании заболевают не все, а только люди с ослабленным иммунитетом – по этой причине заболеванию в большей степени подвержены дети, в силу недостаточной зрелости иммунной системы.
У большинства заболевших менингококковая инфекция вызывает острый назофарингит, который по своему течению мало чем отличается от обычного ОРЗ. При вдыхании воздушной взвеси, содержащей Neisseria meningitidis, возбудитель попадает в нос и/или рот, распространяется по носоглотке и вызывает воспаление, которое хотя и носит острый характер, как правило, разрешается в течение нескольких дней. Однако у некоторых людей инфекция проникает в другие органы и системы, поражая их, а в тяжелых случаях принимает тяжелую генерализованную форму. Менингококки способны преодолевать гематоэнцефалический барьер, попадая в головной мозг и поражая мозговые оболочки (менингит), а иногда и собственно мозговую ткань (менингоэнцефалит).
Основным фактором риска, таким образом, является снижение защитных сил организма. Имеет значение также осложненная эпидемическая обстановка и скученность, особенно в детских учреждениях.
Отмечается некоторая сезонность заболеваемости – риск заболеть повышается в весенние месяцы, хотя не является нулевым на протяжении всего года.
После перенесенного заболевания формируется довольно стойкий иммунитет, однако он имеет группоспецифический характер, что означает устойчивость лишь к одному серотипу возбудителя. Повторные случаи заболевания встречаются крайне редко, тем не менее, они не исключены при инфицировании менингококком другого серотипа.
Формы заболевания
Болезнь может протекать в скрытой форме – бактерионосительства. Бактерионосительство возникает тогда, когда иммунная система недостаточно сильна, чтобы не допустить инфицирования, но достаточно сильна для того, чтобы не дать развиться заболеванию.
Наиболее распространенной формой менингококковой инфекции, с которой сталкиваются большинство инфицированных, является острый назофарингит. Однако если возбудителю удается преодолеть местный барьер, он попадает в кровь и разносится по всему организму, приобретая генерализованный характер. В этом случае говорят о менингококцемии, которая может привести к менингиту, менингоэнцефалиту или развитию сочетанных форм (любые комбинации одной или нескольких генерализованных форм). Генерализованные формы менингоинфекции составляют 0,5% от всех случаев инфицированния Neisseria meningitidis
Менингококки, с током крови распространяясь по организму, способны поразить не только носоглотку или мозговые ткани, но и отдаленные органы и ткани – сердце (миокардит), суставы (артрит), радужную оболочку глаз (иридоциклит) и т. д., однако происходит это редко.
Самой тяжелой формой является молниеносная менингококцемия, или синдром Уотерхауза – Фридериксена, которая представляет собой инфекционно-токсический шок, вызванный менингококковым сепсисом.
ЭТИОЛОГИЯ Возбудитель Neisseria meningitidis. Диплококк Гр-. По АГ-структуре 13 серотипов (А,В,С,D). У больных вегетирует на слизистой носоглотки, ликворе, выделяется из крови. Может образовывать L-формы. Наибольшая вирулентность у серогруппы А (из-за высокой инвазивности).
ЭПИДЕМИОЛОГИЯ Источник – больной и носитель. Наиболее опасны больные с менингококковым назофарингитом, выделяют м-кокк 3-4 недели. Здоровое носительство от2 до 6 недель (их значительно больше). Механизм передачи – возд-капельный, способствует кашель, чихание, насморк. Возб-ль нестоек в окруж среде. Максимум заболеваемости февраль – апрель. Индекс контагиозности 10-15%. Постинфекционный стойкий типоспецифический иммунитет.
ПАТОГЕНЕЗ М-кокк – слизистая носоглотки, зева – назофарингит, местно ? проницаемость барьера – лимфа, кровь (бактериемия). На этом этапе может ограничится, еси на месте инвазии нет патологических явлений – здоровое носит-во. Интенсивная бактериемия, ? реактивность орг-ма – лимфогенно проникает в кровь, диссеминация чаще в головной и спинной мозг через сосудистые сплетения мозговых желудочков – энцефалит, вентрикулит, менингит. Если м-кокк заносится в др. органы и ткани (кожа, суставы, сердце, почки, легкие) – менингококцемия (м-кокковый сепсис). Эндотоксин – сосудистый яд (спазм капилляров, ? их проницаемости). Патогенез ИТШ: возникает из-зи массивной бак-емии и токсинемии. Эндотоксин – нарушение гемодинамики, микроциркуляции – ДВС-сдм. Вследствие этого - геморрагич сдм (инфаркты надпочечников, кровоизлияния в слизистые). Воспаление менингеальных оболочек, которые не растягиваются + ? внутричерепного давления = смещение ГМ и вклинивание миндалин мозжечка в большое затылочное отверстие – смерть от паралича дыхания. Церебральный коллапс приводит к развитию субдурального выпота.
КЛАССИФИКАЦИЯ Локализованные формы: менингококконосительство и острый назофарингит. Генерализованные формы: а) типичные – менингококцемия, менингит, менингоэнцефалит, комбинированные; б) атипичные – серозный менингит, сверхострый м-кокковый сепсис, фулминантная и молниеносная м-коккцемия. Редкие формы: м-кокковый эндокардит, артрит, синовиит, иридоциклит, пневмония.
КЛИНИКА Инкуб период 2-20 дней.
Назофарингит: начало острое, Т – норма, субфебр, или фебрильная (1-3 дня). Головная боль, першение, боль в горле, заложенность носа, вялость, адинамия, бледность. В зеве – гиперемия слизистой, зернистость задней стенки глотки (гиперплазия лимфоидных фолликулов). Кровь – в 50% случаев – нейтрофильный лейкоцитоз. Бакобследование слизи из носоглотки, эпидситуация.
Менингококцемия: начало острое, Т 38-39, интокс-я, боль в м-цах спины, конечностей, жажда, бледность. Через 4-6 часов геморрагич сыпь на ягодицах, бедрах, голенях, туловище с последующей некротизацией, её отторжением и образованием рубцов. Геморрагич-кий сдм: кровоизлияния в склеру, коньюнктиву, слиз-тую зева, маточные, носовые, желудочные. ? головная боль, мозговой крик, повторная рвота, может нарушаться сознание, судороги. Поражение мелких суставов. Плеврит, артрит, тромбофлебит, ендомиоперикардит, ОПН, гломерулонефрит, пиелит. При сверхострой форме – сдм Уотерхауза-Фредериксена. Сердечно – сосудистая недостаточность (синюшность, нитевидный пульс, ? АД, коллапс). Развивается ИТШ, степени: 1 – компенсированная: Т 38-40,5, тахикардия, ? ЧД, АД – норма. Судорожная готовность, гиперкоагул-я. 2 – субкомпенсированная: кожа бледно – серая, холодная,влажная, акроцианоз, Т 37,2. ? ЧСС,? ЧД, ? АД. Тоны глухие, олигурия, помрачение сознания, ацидоз, ДВС 2-й стадии (гипокоагул-я). 3 – декомпенсированная: без сознания, тотальн цианоз, множественные геморрагич-некротич элементами, венозным стазом по типу трупных пятен. Пульс нитевидный, одышка, ? ЧСС, АД – 0. Гипертония мышц, гиперрефлексия, патологические рефлексы. Зрачки сужены, фотореакция ?, менинг-ные с-мы, судороги. Анурия, ацидоз, ДВС 3-4 ст. Возможен отек легких, ГМ. 4 – агональное состояние: сознания нет, арефлексия, атония, зрачки расшир., на свет не реагируют, ? отек ГМ, легких.
М-кокковый менингоэнцефалит: преобладает энцефалитическая симптоматика: двигательное возбуждение, наруш-е сознания, судороги, поражение 3,6,7,8 пары. Возможны геми- и монопарезы, бульбарные параличи, атаксия. Течение очень тяжелое.
М-кокковый менингит и м-коккцемия: наиболее частый вариант генерализованных форм м-кокковой инф-ии. Одна из форм доминирует. Тяжесть обусловлена выраженной бак-емией и изменениями в ЦНС и др. органах и системах.
Клиника отека и набухания ГМ: наруш-е сознания, рвота, психомоторное возбужд-е, клонико-тонич судороги, гиперемия лица, цианоз, гипертермия, угасание корнеальных рефлексов, сужение зрачков, ? р-ии на свет, ? ЧСС сменяется ? ЧСС. АД ?, потом ?.
У детей раннего возраста м-кокковая инф-я сопровождается сдмом церебральной гипотензии, с токсикозом и эксикозом с диареей. Развивается остро, за несколько часов. Состояние ? на глазах. Лицо заостряется, повторная рвота, судороги, мышечная гипотония, ? рефлексов. При ущемлении продолговатого мозга пульс редкий, аритмичный, дыхание Чейн-Стокса. Смерть от отека легких, остановки дыхания. Эпендиматит возникает в ранние или поздние сроки менингита: сонливость. Двигательное возбуждение, прострация, сопор, или кома. Гипертонус м-ц, тремор конечностей, судороги, гиперэстезия. У грудных детей – выбухание большого родничка, расхождение швов, ноги вытянутые, перекрещенные. Пальцы согнуты в кулак. Характерно исхудание, граничащее с кахексией (при нормальном питании). Ликвор ксантохромный, ? белка, клеточный состав в норме. Ликвор из желудочков – гнойный, с наличием полинуклеаров и м-кокков.
ДИАГНОСТИКА Выделение возб-ля из крови, носоглотки, ликвора. Экспрессметод – бактериоскопия толстой капли, р-я коагглютинации, энзимных АТ, метод встречного иммуноэлектрофореза. Серология – РНГА с менингококковым эритроцитарным диагностикумом серогрупп А,В,С. Кровь исследуют в динамике с интервалом 5-7 дней + общий анализ ликвора.
ЛЕЧЕНИЕ Носители: полоскание горла 0,05-0,1% перманганатом, 0,02% фурациллином, УФО, на 4-5 дней эритромицин, левомицетин, Вит, антигистаминные. Генерализованные: левомицетин 25 мг/кг, противогриппозный ?-глобулин 1-2 дозы. При менингеальном сдме – лазикс 1-2 мг/кг. Возбуждение, судороги – седуксен. При угрозе ИТШ – преднизолон 2-3 мг/кг, при ИТШ – преднизолон 5-10 мг/кг. Дезинтоксикация – реополи, альбумин, 10% глюкоза. Менингококковый менингит: бензилпенициллин – в/м 200 000-400 000/кг (детям до 6 мес – 300 000-500 000) каждые 4 часа, в 1-е 3 месяца – каждые 3 часа. При эндотоксическом шоке – левомицетина сукцинат 80-100 мг/кг/сут каждые 6 часов. Лечение ИТШ – в зависимости от степени гидрокортизон 20-40-80 мг/кг/сут, преднизолон – 5-20 мг/кг/сут, затем последовательно реополи 10 мл/кг, 10% альбумин 5-10 мл/кг, 4% сода – 2 мл/кг, 10% CaCl или глюклнат 1 мл на год жизни. Кокарбоксилаза – 50-100 мг, 5% Вит С 5-10 мл, при судорогах – седуксен. Для стабилизации АД – допамин 2-10 мкг/кг/мин, при остром отеке мозга – маннит 1-2 г/кг, фуросемид 1-2 мг/кг, 10% альбумин, концентрированная плазма – 5-10 мл/кг, гормоны, антисудорожные, кислород. Лечение ДВС – в/в гепарин 100-50-15 ЕД/кг соответственно фазе (в 4 фазе – противопоказан), контрикал, трасилол – 1-2 тыс ЕД/кг, свежая донорская кровь, тромбомасса; дицинон 12,5% 0,5-2 мл каждые 4-6 часов; при кровотечениях протромбин, аминокапронка.
ПРОФИЛАКТИКА При групповых забол-ях в закрытых коллективах – карантин на 10 дней (каждый день термометрия, осмотр ЛОРа). Всем контактным бакисследование слизи носоглотки – детям 2 раза с интервалом в 3 дня, взрослым – 1 раз. Всех больных изолируют и лечат. Носителей недопускают в детские учреждения. В очаге инф-ии – текущая дезинф-я. В стационаре персонал в масках. Специфич профил-ка: поливалентная вакцина серогрупп А,В,С. Наблюдение за реконвалесцентами: после менингококцемии 6 месяцев, менингита – 1 год.
Менингококк (meningococcus) ‑ разновидность болезнетворных бактерий, вызывающих симптомы опасного заболевания в виде таких его форм, как менингит, менингококковый назофарингит, менингококцемия, менингококковый сепсис.
Впервые менингококк был выделен из спинномозговой жидкости больных менингитом и подвергнут подробному изучению в 1887 году А.Вейксельбаумом.
Переносчиками менингококковой инфекции могут быть только люди. Менингококки живут в носоглотке человека и распространяются при кашле, чихании и разбрызгивании слюны. Восприимчивость к менингококку невысока. Менингококк распространяется только на близком расстоянии (около полуметра) при довольно длительном общении (полчаса) воздушно‑капельным путем. Наиболее вероятно заразиться менингококком в местах скученности населения: в транспорте, общежитиях, поликлиниках, детских садах, школах, концертных залах, театрах. Подъем заболеваемости приходится на период с октября по апрель. Связано это с тем, что зимой дети больше концентрируются в замкнутых непроветриваемых помещениях. Но отдельные случаи заболевания наблюдаются и в весенне‑летний период.
Первичный вариант менингококковой инфекции ‑ это ее локализованная форма, назофарингит. У больного повышается температура тела, появляется насморк, ощущается першение в горле, увеличиваются лимфатические узлы. Начало болезни по симптоматике мало отличается от обычного респираторного вирусного заболевания. Воспалительный очаг расположен преимущественно в области задней стенки глотки. Менингококковый назофарингит может так и не перейти в генерализованную форму заболевания ‑ менингококцемию и/или менингит.
При менингите менингококк локализуется главным образом в мягких мозговых оболочках, вызывая в них гнойное воспаление. У большинства больных через два-пять дней внезапно возникает сильная головная боль, рвота. У младенцев появляется монотонный сильный, так называемый "мозговой" крик. Быстро развиваются нарушения сознания, бессонница: симптомы воспаления мозговых оболочек, то есть менингита.
От менингита люди умирают редко. Но после окончания лечения у переболевших им могут наблюдаться снижение интеллекта, повышение внутричерепного давления, парезы, параличи, нарушения психического статуса.
Одна из тяжелейших форм менингококковой инфекции - менингококцемия, при которой менингококк попадает в кровеносную систему. В этом случае происходит множественная закупорка мелких сосудов, нарушается свертываемость крови, на теле больного появляются множественные кровоизлияния (геморрагическая сыпь).
Инкубационный период у менингококковой инфекции от двух до десяти дней, в среднем четыре‑шесть. Когда гнойное воспаление поражает многие органы, развивается инфекционно‑токсический шок. Такой вариант заболевания часто протекает молниеносно и приводит к летальному исходу. И наоборот, иногда болезнь протекает нетипичным образом, симптомы инфекции выражены очень слабо.
У менингококковой инфекции (в большей степени ‑ менингита) очень много осложнений, и все они очень неприятные: глухота, слепота, водянка головного мозга.
Своевременное правильно начатое лечение позволяет излечить 95% больных. При обнаружении симптомов болезни необходима обязательная госпитализация в больницу и лечение под постоянным контролем врача. Наиболее эффективна интенсивная терапия пенициллином. Эффективны также полусинтетические пенициллины (ампициллин, оксациллин). Проводят дезинтоксикацию организма (внутривенное введение дезинтоксикационных растворов и т.д.), лечение кислородом, витаминами. При появлении симптомов отека и набухания мозга осуществляют дегидратационную терапию, способствующую выведению лишней жидкости из организма.
Меры профилактики
Универсального средства защиты от болезней, вызванных менингококком, не существует, но уменьшить риск заболевания помогает профилактика. Оптимальный способ профилактики определяется возрастом, состоянием здоровья и окружающей средой.
Для профилактики, например, менингита в некоторых случаях (ослабленным больным, тем, кто меняет место жительства, попадает в те места, где есть наибольшая вероятность заражения менингитом) делается прививка. Чаще всего прививки против менингита делают детям в раннем возрасте, но действует она не более четырех лет. И все‑таки на сегодня вакцинация является одним из наиболее эффективных методов профилактики подобных заболеваний.
Существует несколько видов вакцин, которые препятствуют развитию менингита и сопровождающих его болезней:
‑ Haemophilus influenzae ‑ это вакцина, направленная против воспаления легких, туберкулеза и менингита. Такие прививки обычно делают детям до 5 лет.
‑ Менингококковая вакцина действует против некоторых видов бактерий вызывающих менингит. Подобные прививки делают подросткам 11‑12 лет.
‑ Пневмококковая вакцина также способна развить иммунитет от заболевания менингитом. Выделяют два типа такой вакцины ‑ конъюгационная (для детей младше двух лет) и полисахаридная (для взрослых).
Помимо вакцинации, врачи рекомендуют использовать следующие средства для профилактики: во‑первых, необходимо воздерживаться от контакта с больными менингитом.
Некоторые типы менингита передаются воздушно‑капельным путем, например, при поцелуях, кашле, чихании, а также в результате совместного использования предметов личной гигиены, например, зубной щетки или полотенца. Если в вашей семье есть больные менингитом, постарайтесь изолировать их от остальных членов семьи.
Во‑вторых, всегда надо мыть руки с мылом после контакта с больным менингитом, а после близкого контакта с больным обязательно обратиться к врачу. В зависимости от степени близости контакта и типа менингита необходимо принять антибиотик для профилактики заболевания.
В‑третьих, необходимо быть особенно осторожными во время путешествий в потенциально опасные районы. Некоторые типы менингита переносятся животными и насекомыми, поэтому надо стараться держаться от них как можно дальше, и не забывать пользоваться средством против насекомых
Читайте также:


